Luciano González J. 1 , Renato Chacón A. 2 y Carlos Montalván R. 3
Rev Chil Anest Vol. 39 Núm. 4 pp. 299-310|doi:
PDF|ePub|RIS
Introducción
La aislación pulmonar (AP) es la interrupción selectiva de la ventilación en un pulmón (colapso pulmonar total) o un segmento de pulmón (colapso lobar selectivo). La realización de esta maniobra, que persigue diversos objetivos clínicos, supone dos requisitos básicos:
-
Poder establecer una comunicación permeable entre el pulmón que será excluido de la respiración y el medio ambiente, que permita evacuar sustancias contaminantes (sangre o pus), evitando la contaminación del pulmón contralateral, y permita también evacuar el aire intrapulmonar para obtener un adecuado colapso.
-
Poder establecer una comunicación también permeable entre el sistema de ventilación mecánica y el pulmón que será ventilado, de manera de asegurar que todo el tejido pulmonar que no será excluido participe adecuadamente en el intercambio gaseoso.
Para conseguir este objetivo se cuenta con diferentes implementos que han sido reiteradamente modificados en la búsqueda del recurso ideal. Fue en 1949 cuando Carlens 1 fue pionero en el diseño de un tubo de doble lumen (TDL) (Figura 1), momento a partir del cual comienza un refinamiento en el diseño de estos dispositivos. Una década después, Robertshaw 2 diseña un TDL sin gancho carinal, dado la alta frecuencia de lesiones del árbol traqueo-bronquial que éste producía. En 1987 Neto 3 incorpora el cuff bronquial y traqueal de alto volumen y baja presión, para evitar las lesiones derivadas de su sobreinflado (Figura 2).
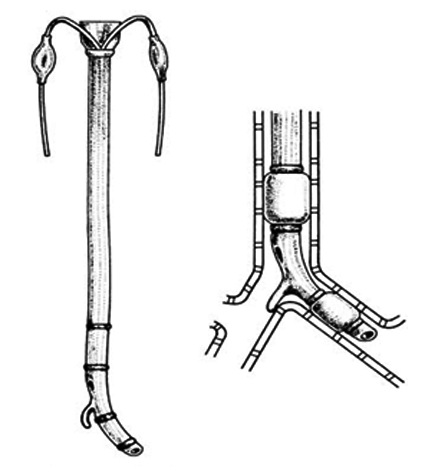
Figura 1 Tubo de Carlens; diseñado con un gancho que debía apoyarse sobre la carina.

Figura 2 Tubo de doble lumen sin gancho carinal y con cuffs de alto volumen y baja presión.
El TDL es hoy en día, por lejos, el implemento más utilizado para obtener aislación pulmonar. Sin embargo, y pese a las modificaciones descritas, en la actualidad aún presenta varios problemas importantes que hacen engorroso su manejo:
-
Debido a su gran tamaño, su paso a través de la boca puede ser dificultoso, y la intubación orotraqueal puede incluso ser imposible en pacientes con criterios de vía aérea difícil.
-
No ha existido un desarrollo satisfactorio del TDL derecho, que permita solucionar el problema de la gran variabilidad anatómica que presenta ese lado del árbol traqueobronquial.
-
La instalación del TDL derecho siempre y la del TDL izquierdo frecuentemente, requieren uso de fibrobroncoscopía para asegurar un adecuado posicionamiento 4 , 5 .
Estas dificultades han derivado en el desarrollo de los bloqueadores bronquiales (BB) como alternativa clínicamente eficiente para obtener aislación pulmonar. Pese a que el catéter de Fogarty no fue diseñado con este objetivo, fue el primer implemento utilizado para aislar un bronquio mediante el paso a través de un tubo endotraqueal simple y el inflado del globo ubicado en su extremo distal. Luego de ello y utilizando el mismo concepto, han aparecido en el mercado nuevos diseños como el tubo Univent 6 (Figura 3) y el catéter de Arndt 7 (Figura 4).
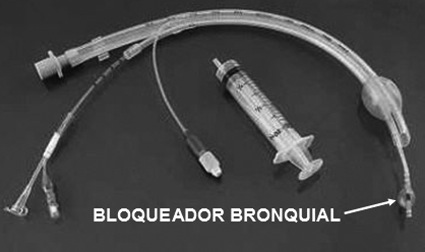
Figura 3 Tubo Univent.
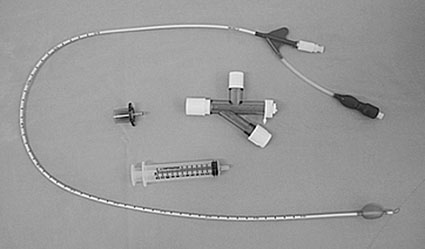
Figura 4 Catéter de Arndt.
INDICACIONES Y CONTRAINDICACIONES DE AISLACIÓN PULMONAR
Las indicaciones de AP han sido tradicionalmente agrupadas en absolutas y relativas 8 (Tabla 1), aunque esta clasificación pudiera ser aplicada con algún grado de flexibilidad.
Tabla 1 Indicaciones de aislación pulmonar
|
Absolutas |
| 1. Proteger el pulmón sano de patología del pulmón contralateral |
| – Hemoptisis masiva (sangre) |
| – Absceso pulmonar (pus) |
| – Empiema pleural con fístula broncopleural (pus) |
| 2. Control de la distribución de la ventilación |
| – Fístula broncopleural |
| – Quiste o bula pulmonar gigante |
| – Ruptura del árbol traqueo-bronquial |
| – Hipoxemia con riesgo vital por enfermedad pulmonar obstructiva |
| 3. Lavado broncoalveolar |
|
Relativas |
| 1. Exposición quirúrgica de prioridad alta |
| – Aneurisma de aorta torácica |
| – Neumonectomía |
| – Lobectomía superior |
| – Vídeo-toracoscopía |
| – Cirugía de mediastino |
| 2. Exposición quirúrgica de prioridad media |
| – Lobectomía media e inferior |
| – Resección esofágica |
| – Cirugía de columna torácica |
| 3. Hipoxemia severa por enfermedad pulmonar unilateral |
Las indicaciones absolutas se relacionan con dos objetivos clínicos:
-
Impedir que sustancias contaminantes del pulmón enfermo (sangre, pus, líquido de quiste hidatídico) contaminen el pulmón sano, comprometiendo más aún la función respiratoria. Dentro de este grupo de indicaciones se incluye por lo tanto: hemoptisis masiva, absceso pulmonar, empiema con fístula broncopleural, cirugía de quiste hidatídico pulmonar. El lavado broncoalveolar 9 es una circunstancia clínica distinta, pero que puede ser incluido dentro del mismo grupo de indicaciones en que se desea evitar la contaminación del pulmón contralateral. En esta maniobra terapéutica, se infunden y luego se aspiran grandes cantidades de suero fisiológico (litros) con las cuales se lava el lecho alveolar. Por la cantidad de suero infundido, mucho del cual no podrá ser completamente aspirado, es imprescindible obtener una adecuada protección del otro pulmón.
- Controlar la distribución de la ventilación, excluyendo una zona pulmonar. Esto puede ser necesario por tres situaciones clínicas:
-
Fístula broncopleural o ruptura del árbol traqueobronquial que ocasione la pérdida a través de la brecha de todo o casi todo el volumen corriente, con el consecuente compromiso del intercambio gaseoso.
-
Quiste o bula pulmonar gigante que al ser sometido a presión positiva pudiera romperse ocasionando una situación similar a la descrita en el punto anterior o el riesgo de un neumotórax hipertensivo.
-
Enfermedad pulmonar con compromiso asimétrico de ambos lechos, que ocasione hipoxemia con riesgo vital, en que los esfuerzos de ventilar el pulmón más comprometido pudieran ocasionar barotrauma del pulmón menos comprometido. Ésta es una indicación que ha ido perdiendo terreno en la medida que la ventilación mecánica en UCI se ha ido sofisticando y aplicando patrones respiratorios que son más amables con las zonas pulmonares más complacientes.
Por otro lado, prácticamente todas las indicaciones relativas de AP se relacionan con la necesidad de exponer un adecuado lecho quirúrgico al cirujano.
Dentro de este grupo de indicaciones, existen aquellas de prioridad alta, en que la consecución de un buen colapso pulmonar va a facilitar enormemente el trabajo del cirujano. En este grupo se incluyen: cirugía de aorta descendente torácica, neumonectomía, lobectomía superior, tumores de mediastino, videotoracoscopía.
Como contraparte, las indicaciones de AP de prioridad media, son aquéllas en que aún no contando con un colapso pulmonar perfecto, el cirujano puede realizar la cirugía en forma razonablemente cómoda. Esto incluye: lobectomía media e inferior, resección esofágica y cirugía de columna torácica.
No existe una contraindicación absoluta de AP, pero es necesario tener claro que existen limitaciones para cada método a usar. A modo de ejemplo, un TDL izquierdo está contraindicado en el caso de existir un tumor en el lumen del bronquio fuente izquierdo.
Otro punto controversial es la conducta a seguir cuando se requiere AP en condiciones de estómago lleno. En esas circunstancias existe la posibilidad de utilizar un tubo simple y luego utilizar un bloqueador bronquial, sin embargo, también existen experiencias publicadas en que se realiza una inducción en secuencia rápida, se utiliza un TDL y se infla inmediatamente el cuff traqueal 10 . Aún así, se debe tener en cuenta que el TDL suele requerir ser reposicionado, para lo cual se deben desinflar los cuff, poniendo nuevamente la vía aérea en riesgo.
MÉTODOS DE AISLACIÓN PULMONAR
En la Tabla 2 se detallan los métodos de AP disponibles en la actualidad y que incluyen: tubo de doble lumen, bloqueadores bronquiales y tubos endobronquiales.
Tabla 2 Métodos de aislación pulmonar
|
Tubos de doble lumen |
Bloqueadores bronquiales |
Tubos endobronquiales |
| Izquierdo (TDL I) | Catéter de Fogarty | |
| Derecho (TDL D) | Tubo Univent | |
| B. Bronquial de Ruesch | ||
| B. Bonquial de Arndt | ||
| EZ-Blocker |
Es necesario precisar que se puede realizar AP mediante el uso de un tubo endobronquial, esto es, avanzando un tubo endotraqueal simple hacia una posición monobronquial en forma deliberada. Esta alternativa se utilizó durante años como un recurso alternativo cuando no se podía instalar un tubo de doble lumen. Sin embargo, contando hoy con otras alternativas eficientes y seguras, la indicación de un tubo en posición monobronquial para obtener aislación pulmonar es cada vez menos frecuente. No es raro entonces que en la literatura los métodos más descritos sean el tubo de doble lumen y los bloqueadores bronquiales, que son los que describiremos a continuación.
Tubo de doble lumen
Como se señaló previamente, es el método de aislación pulmonar más ampliamente utilizado en la actualidad (Figura 5).
Su diseño consta de dos lúmenes (traqueal y bronquial), con conexiones proximales independientes y con dos cuffs (traqueal y bronquial). El lumen bronquial termina en un orificio distal al cuff bronquial y el lumen traqueal termina en un orifico ubicado entre ambos cuff (Figura 6).
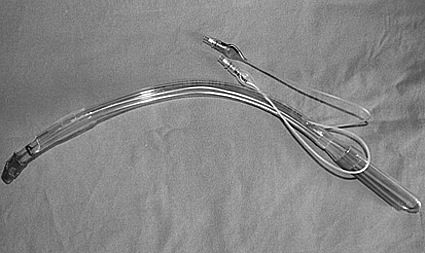
Figura 5 Tubo de doble lumen.
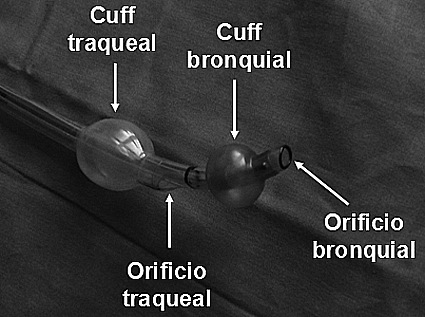
Figura 6 Tubo de doble lumen izquierdo. El extremo distal con sus dos cuffs ylos orificios traqueal y bronquial.
Aparte de la curvatura que tienen en su extremo distal y que permite dirigir su prolongación bronquial hacia uno u otro bronquio fuente, los tubos de doble lumen derecho e izquierdo difieren en su diseño en dos aspectos importantes: el tubo derecho posee un orificio lateral en su prolongación bronquial destinado al bronquio lobar superior derecho y posee además un cuff bronquial que permite sellar el bronquio fuente, dejando hacia distal la apertura de dicho orifico. Para ello existen varios diseños de cuff dependiendo del fabricante (Figura 7).

Figura 7 Tubos de doble lumen derecho e izquierdo. Los tubos derechos tienen distinto diseño del cuff bronquial dependiendo del fabricante.
Atendiendo a este diseño, el tubo debe quedar instalado, como se esquematiza en la Figura 8, para asegurar los dos objetivos descritos al inicio de este capítulo: adecuado vaciamiento del pulmón no dependiente y adecuada ventilación del pulmón dependiente.
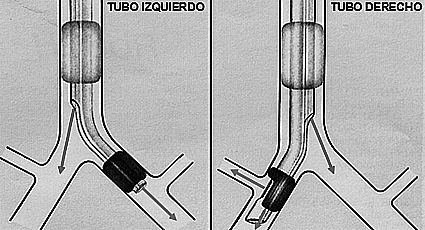
Figura 8 Esquema de la posición en que deben quedar instalados los tubos de doble lumen derecho e izquierdo con las comunicaciones correspondientes hacia el árbol traqueo-bronquial.
-
En el caso del tubo izquierdo, el cuff bronquial debe quedar en el bronquio fuente izquierdo, inmediatamente por debajo de la carina, de manera tal que el orificio del lumen traqueal quede ampliamente comunicado con el origen del bronquio fuente derecho y el orifico del lumen bronquial quede por sobre la división del bronquio fuente izquierdo en sus ramas lobar superior y lobar inferior.
-
En el caso del tubo derecho, el elemento primordial es que el orificio lateral de la prolongación bronquial quede frente a la emergencia del bronquio lobar superior derecho. En general, esto permite que el orificio del lumen traqueal también quede ampliamente comunicado con el bronquio fuente izquierdo, y que el orificio distal de la prolongación bronquial quede comunicado con los bronquios lobares derechos medio e inferior. Sin embargo, dado la amplia variación anatómica que presenta la emergencia del bronquio lobar superior derecho, es posible que al ubicar el tubo en esta posición el cuff bronquial produzca un sello efectivo, o quede muy proximal y herniado por sobre la carina, siendo imposible obtener un adecuado sello. En cualquier circunstancia, la instalación de este tubo siempre requerirá su corroboración por fibrobroncoscopía.
Bloqueadores Bronquiales
La lista de bloqueadores de la Tabla 2 incluye una serie de implementos cuyo principio común es el inflado de un balón en el lumen del bronquio que se desea aislar de la ventilación. Dentro de ella se incluyen algunos que ya no se utilizan con estos fines, como el catéter de Fogarty, y otros que recién están incorporándose al mercado, como el EZ-Blocker. Del mismo modo, se incluyen algunos que se encuentran en nuestro mercado, como el bloqueador de Arndt, y otros con los cuales no contamos, como el tubo Univent o el bloqueador de Ruesch.
Los nuevos diseños de los bloqueadores bronquiales han intentado resolver tres problemas que presentaba el catéter de Fogarty cuando era utilizado con estos fines:
-
El catéter debe poseer un lumen interno por el cual, una vez inflado el balón, se pueda evacuar el aire intrapulmonar para permitir un adecuado colapso o se puedan evacuar secreciones o sangre si así fuera necesario. (Figura 9). Dado su diámetro pequeño, dicho lumen en ningún caso permitirá una evacuación rápida del aire pulmonar por lo que el colapso siempre será más lento que en el caso de utilizar un tubo de doble lumen.
-
El sistema debe permitir ventilar al paciente a través del tubo endotraqueal simple, mientras a través de su lumen pasa el bloqueador, por lo que debe poseer un sistema de conexiones proximales para estos fines. El sistema Univent, consta de un tubo simple que posee un lumen alternativo por donde pasa el bloqueador (Figura 3). El bloqueador Arndt posee un conector de tres vías: una para el circuito anestésico, otra para el bloqueador y la tercera para el fibrobroncoscopio (Figura 10). Una vez que el bloqueador está en su lugar, el orificio por el cual entra se sella con un diafragma compresible y el fibrobroncoscopio se retira (Figura 11).
- El bloqueador se instala bajo visión fibrobroncoscópica, pero a veces es difícil dirigirlo hacia uno de los bronquios fuentes. El sistema Arndt posee un lazo que se maneja desde el extremo proximal y que se utiliza para abrazar el fibrobroncoscopio (Figura 12), luego éste se introduce en el bronquio fuente, se suelta el lazo y se retira el fibrobroncoscopio dejando en su lugar el bloqueador (Figura 13).
El EZ-Blocker (Figura 14) es un interesante dispositivo, comercializado por una empresa holandesa que por el momento no cuenta con representación en Latinoamérica. Este bloqueador bronquial tiene dos ramas en su extremo distal -cada una provista de un balón- que una vez que salen del tubo endotraqueal simple se abren tendiendo a ubicarse cada una en un bronquio fuente, con lo cual el dispositivo queda montado sobre la carina. De este modo, una vez ubicado el bloqueador en esta posición, el operador decide qué pulmón bloquear inflando el balón correspondiente.
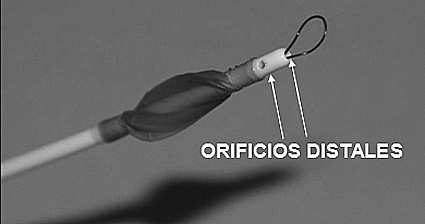
Figura 9 Extremo distal de un bloqueador Arndt. Se observa los orificios distales del lumen interno que, permiten un adecuado colapso pulmonar o la evacuación se secreciones o sangre y, el lazo, que permite enganchar el fibrobroncoscopio para guiar el catéter hacia un bronquio.
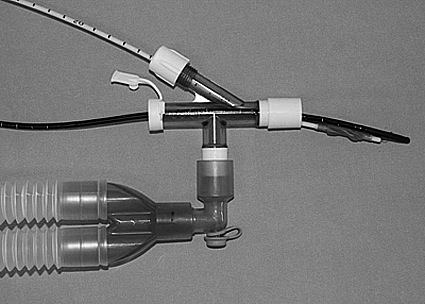
Figura 10 Conector proximal de un bloqueador de Arndt. Se puede ventilar, introducir el bloqueador y el fibrobroncoscopio simultáneamente.
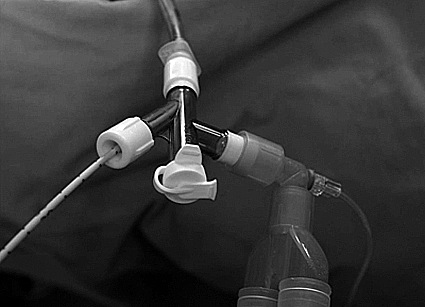
Figura 11 Bloqueador de Arndt instalado una vez retirado el fibrobroncoscopio.

Figura 12 Bloqueador de Arndt con el lazo abrazando el fibrobroncoscopio.
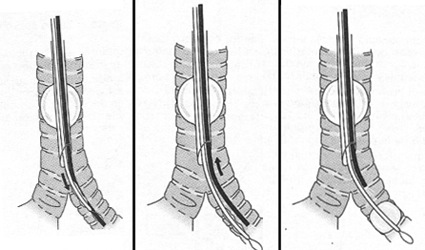
Figura 13 Secuencia de instalación de un bloqueador de Arndt usando fibrobroncoscopía.
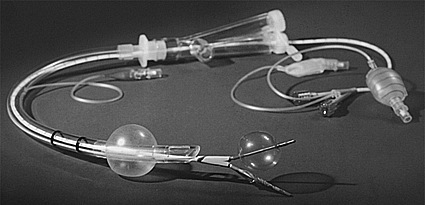
Figura 14 EZ Blocker; se aprecia el extremo distal con sus dos ramas y con uno de los balones inflado.
Si bien este dispositivo pudiera ser instalado a ciegas, percibiendo la resistencia que produce la carina y corroborando el pulmón excluido en forma clínica, lo recomendable es verificar su correcta posición mediante fibrobroncoscopía. Aunque es necesario contar con experiencia clínica en el uso de este bloqueador, su diseño asoma como una interesante forma de resolver uno de los problemas más comunes en el uso de estos dispositivos: su desplazamiento con las maniobras quirúrgicas y la necesidad de reposicionarlos frecuentemente.
Las ventajas y desventajas de usar tubo de doble lumen o bloqueador bronquial que se enumeran en las Tablas 3 y 4 11 – 12 se relacionan a las características de cada implemento que condicionan facilidades o dificultades en su manejo o en obtener determinados objetivos clínicos: una instalación rápida y segura, drenaje de secreciones, colapso del pulmón no dependiente, etc.
Tabla 3 Tubo de doble lumen
| Ventajas | Desventajas |
| Separación absoluta | Dificultad de elegir un tubo de tamaño adecuado |
| Facilidad para aspirar secreciones | Dificultad de utilización en pacientes con vía aérea difícil |
| Fácil conversión de modo ventilatorio: bipulmonar – monopulmonar | Posibilidad de ruptura del cuff traqueal durante la intubación |
| Reposición infrecuente | Posibilidad de injuria del árbol traqueo bronquial |
| Fácil uso de CPAP en el pulmón no dependiente | Necesidad de cambio a tubo simple en caso de ventilación postoperatoria |
| Se puede instalar sin uso de fibrobroncoscopía | Eventual retardo de la intubación en pacientes con estómago lleno |
| Rápido colapso del pulmón no dependiente |
Tabla 4 Bloqueador bronquial
| Ventajas | Desventajas |
| Menor riesgo de injuria del árbol traqueo bronquial | Para su instalación se requiere siempre de uso de fibrobroncoscopía |
| No hay riesgo de ruptura del balón | La instalación requiere más tiempo |
| Fácil conversión de modo ventilatorio: bipulmonar-monopulmonar | Mayor posibilidad de desplazamiento y necesidad de reposicionamiento |
| Más fácil de utilizar en pacientes con vía aérea difícil | Dificultad de aspirar secreciones |
| No es necesaria la transtubación en caso de ventilación postoperatoria | Colpaso pulmonar más demoroso |
| Se asegura más rápido la vía aérea en caso de estómago lleno | Es imposible realizar fibrobroncoscopía al pulmón no dependiente |
| Es posible la aislación lobar selectiva |
Dichas características fueron estudiadas por Campos 13 en un estudio prospectivo y randomizado, donde en 66 pacientes se realizó aislación pulmonar con TDL (22), BB Arndt (22) o BB Univent (22), corroborando su adecuado posicionamiento por fibrobroncoscopía. El estudio no mostró diferencias significativas en el porcentaje de mal posición (36%, 45% y 32% respectivamente), ni en el tiempo requerido para su instalación (6,1 min, 8,6 min y 6,7 min respectivamente). Sin embargo, es importante señalar que los procedimientos fueron realizados por anestesiólogos con “experiencia limitada”, definido como especialistas que habían realizado menos de dos aislaciones pulmonares por mes en el último año. Es probable que esto explique los altos promedios de tiempo requeridos para instalar cualquiera de ellos.
En contraste, Lohser 14 evaluó los tiempos utilizados para obtener AP utilizando TDL o BB Univent o Arndt cuando el procedimiento fue realizado por un anestesiólogo con un año de entrenamiento de postgrado, encontrando una diferencia significativa de casi 2 minutos a favor del TDL (93 seg. vs 203 seg).
El mismo estudio, evaluó las condiciones quirúrgicas mediante la observación de dos variables: la calidad del colapso pulmonar, según escala verbal análoga aplicada al cirujano -ciego al dispositivo utilizado- evaluada en tres tiempos quirúrgicos, y la necesidad de reposicionamiento del dispositivo mediante uso de fibrobroncoscopía cuando el colapso pulmonar se volvía insatisfactorio. Mientras la calidad del colapso pulmonar no mostró diferencias importantes entre ambos métodos, la necesidad de reposicionamiento fue significativamente menor cuando su utilizó TDL (8% vs 45%). El BB que fue necesario reposicionar más frecuentemente fue el Arndt.
En la práctica clínica, la decisión de utilizar uno u otro dispositivo debe considerar, además de las cualidades del mismo, las condiciones del paciente y el tipo de procedimiento quirúrgico a realizar. La Tabla 5 enumera distintos escenarios clínicos y quirúrgicos, sugiriendo el método de aislación pulmonar más recomendado y eventuales alternativas con los comentarios correspondientes.
Tabla 5 Cuadro clínico y método de aislación pulmonar recomendado
| Cuadro Clínico | Método | Alternativas y comentarios |
| Resección pulmonar derecha (lobectomía, bi-lobectomía, segmentectomía) | – TDL izquierdo | – Mejor alternativa 15 |
| Resección pulmonar izquierda (lobectomía, segmentectomía) | – TDL izquierdo
– TDL derecho |
– Ambas opciones son posibles 15
– Si se utiliza TDL izquierdo puede ocurrir una obstrucción del lumen bronquial 15 – El uso de TDL derecho tiene mayor riesgo de obtener mala aislación y/o posición 15 |
| Neumonectomía derecha | – TDL izquierdo | – Mejor alternativa 15 |
| Neumonectomía izquierda | – TDL derecho
– TDL izquierdo – BB en bronquio fuente izquierdo |
– La ventaja del TDL derecho es que deja el bronquio fuente izquierdo libre 15
– El uso de TDL izquierdo o BB requiere su reposicionamiento intraoperatorio para permitir la sutura del bronquio fuente izquierdo. Esto no es un mayor problema 15 |
| Videotoracoscopía | – TDL izquierdo | – Mejor alternativa 16 |
| Hemorragia pulmonar | – TDL izquierdo | – El TDL izquierdo asegura la mejor aislación pulmonar, condición fundamental para evitar la contaminación del pulmón dependiente
– El uso de un BB impide identificar el sitio de sangrado mediante fibrobroncoscopía |
| Fístula broncopleural de bronquio fuente izquierdo | – TDL derecho | – Mejor alternativa |
| Fístula broncopleural de cualquier otra ubicación que no sea bronquio fuente izquierdo | – TDL izquierdo
– BB |
– El TDL izquierdo asegura la mejor aislación pulmonar, para evitar la pérdida de volumen corriente a través de la brecha. Idealmente posicionarlo bajo visión fibrobroncoscópica 17
– En paciente estable y con fístula broncopleural periférica pudiera utilizarse un BB |
| Secreción purulenta pulmonar (absceso pulmonar, empiema con fístula broncopleural) | – TDL izquierdo | – El TDL izquierdo asegura la mejor aislación pulmonar, condición fundamental para evitar la contaminación del pulmón dependiente
– Para realizar una aislación lobar selectiva sin arriesgar contaminación del pulmón contra lateral, se podría usar un BB a través del TDL ya instalado 18 |
| Cirugía toráxica no pulmonar | TDL izquierdo | – Mejor alternativa 15 |
| Cirugía de bronquio fuente | TDL izquierdo o derecho | – Se debe utilizar TDL contralateral a la lesión y/o cirugía 15 |
| Tumor o stent en bronquio fuente | TDL izquierdo o derecho | – Se debe utilizar TDL contralateral al bronquio ocupado por el tumor o stent 19 |
| Trasplante pulmonar izquierdo | TDL derecho | – Mejor alternativa 19 |
| Trasplante pulmonar derecho o bilateral | TDL izquierdo | – Mejor alternativa 15 |
| Anormalidades de la vía aérea superior (estenosis, desviación, compresión) | BB | – Mejor alternativa
– Se puede hacer laringoscopía y de acuerdo a la ponderación de la anormalidad decidir usar un TDL de tamaño normal o de menor diámetro |
| Lavado broncoalveolar | TDL izquierdo | – Mejor alternativa 20 – 21 |
| Ventilación pulmonar independiente | TDL izquierdo | – Mejor alternativa 20 – 21 |
¿TUBO DOBLE LUMEN DERECHO O IZQUIERDO?
En la misma Tabla 5 se puede observar la tendencia a utilizar TDL izquierdo en la gran mayoría de los procedimientos. Esto se debe al mayor margen de seguridad que posee el uso de dicho tubo 21 .
El margen de seguridad se refiere al rango de desplazamiento lineal que puede sufrir un tubo sin que comprometa los objetivos clínicos para los cuales fue instalado: aislación pulmonar, adecuada ventilación del pulmón dependiente y adecuado drenaje y colapso del pulmón no dependiente.
El estudio de Benumof 21 demostró que el TDL izquierdo tenía un margen de seguridad en un rango entre los 16 y 19 mm, mientras que en el caso del TDL derecho, dependiendo del fabricante, dicho margen fluctuaba entre los 4 y 8 mm.
Además, la variada e impredecible anatomía del bronquio fuente derecho, sobre todo en lo que dice relación con el lugar de emergencia del bronquio lobar superior derecho, ocasiona que en determinadas circunstancias sea imposible posicionar un TDL derecho en forma correcta. Es por esto que se recomienda usar como primera alternativa un TDL izquierdo 22 , salvo en aquellas circunstancias en que existe contraindicación formal de ello. Esto es:
-
Tumor intraluminal en el bronquio fuente izquierdo.
-
Tumor extraluminal que distorsione la anatomía del bronquio fuente izquierdo.
-
Stent en el bronquio fuente izquierdo.
-
Fístula o ruptura del bronquio fuente izquierdo.
-
Cirugía sobre el bronquio fuente izquierdo.
-
Trasplante pulmonar izquierdo.
-
Aneurisma de la aorta descendente que comprima el bronquio fuente izquierdo,
-
Neumonectomía izquierda (contraindicación relativa).
Esta mayor tendencia a elegir TDL izquierdo fue descrita en una gran serie por Brodsky 23 quien analizó 1.170 pacientes de los cuales en 1.166 (99%) se utilizó un TDL izquierdo satisfactoriamente. Esta serie incluye 33 neumonectomías izquierdas de las cuales en 32 se utilizó TDL izquierdo sin inconvenientes anestésicos ni quirúrgicos.
Esta cifra es concordante con nuestra experiencia en el Instituto Nacional del Tórax de Santiago donde el 99% de los TDL utilizados durante un año son izquierdos.
En contraste, en un estudio más reciente publicado por Ehrenfeld y cols. en el año 2008 24 se revisó retrospectivamente una serie de 691 TDL Mallinckrodt instalados en un período de 2 años (450 TDL izquierdo y 241 TDL derecho). Dicho análisis no encontró diferencias significativas en la incidencia de episodios de hipoxemia (SatO2 < 90%), hipercapnia (ETCO2 > 45 mmHg) y presiones altas de vía aérea (PI peak > 35 cm H2O). Sin embargo, este estudio tiene las limitantes de todo análisis retrospectivo.
¿QUÉ TAMAÑO DE TUBO DOBLE LUMEN Y A QUÉ PROFUNDIDAD?
La adecuada selección del tamaño del TDL es fundamental para evitar el trauma de la vía aérea, que puede ocurrir más frecuentemente cuando se usan TDL demasiado grandes, y minimizar el excesivo movimiento del tubo en el bronquio y el sobre inflado del cuff bronquial, que tienden a ocurrir cuando se usan tubos demasiado pequeños. Es por esto que se han propuesto varios métodos para elegir el tamaño según parámetros como: diámetro traqueal en la radiografía de tórax 19 , diámetro del bronquio principal en la tomografía axial de tórax 25 y relacionar el tamaño del TDL con la talla y sexo del paciente 26 (Tabla 6).
Tabla 6 Elección del TDL de acuerdo a sexo y talla del paciente
|
Hombres |
Mujeres |
||
| Talla | Tamaño del TDL (Fr) | Talla | Tamaño del TDL (Fr) |
| Más de 170 cm |
41 |
Más de 160 cm |
37 |
| 160 a 170 cm |
39 |
152 a 160 cm |
35 |
| Menos de 160 cm |
37 |
Menos de 152 cm |
32 |
Con respecto a la profundidad óptima para que un TDL izquierdo quede correctamente posicionado, esta medida se puede relacionar con la talla. Teniendo en cuenta esto, como aproximación se sugiere utilizar la fórmula: 12 + (talla/10).
En el mismo sentido, en 1991 Brosdky 27 sugirió una relación entre la altura del paciente (independiente del sexo) y la profundidad de inserción del TDL izquierdo, de manera que en un paciente de 170 cm éste se debe instalar a 29 cm en la arcada dentaria y se debe introducir o retirar 1 cm. por cada 10 cm de mayor o menor altura respectivamente.
Sin embargo, todas estas fórmulas sólo constituyen aproximaciones, limitadas por la gran dispersión anatómica que presentan los pacientes y que en ningún caso reemplazan la evaluación clínica y el uso de fibrobroncoscopía para evaluar el adecuado posicionamiento de un TDL.
FIBROBRONCOSCOPÍA Y AISLACIÓN PULMONAR
El uso de la fibrobroncoscopía (FBC) para comprobar el adecuado posicionamiento del TDL fue descrito por primera vez por Shcinnick 28 en el año 1982. Hoy, casi tres décadas después, existen opiniones divergentes respecto a su uso rutinario. Los que apoyan el uso de regla de FBC se basan en trabajos como el de Klein 4 , que comprobó el adecuado posicionamiento del TDL en forma clínica en 200 pacientes, luego de lo cual corroboró dicha posición mediante fibrobroncoscopía, encontrando que cerca de un tercio de los TDL estaban mal posicionados. Además, el mismo estudio mostró que, una vez fijado el tubo, el cambio del paciente a decúbito lateral provocó el desplazamiento de éste en cerca de la mitad de los pacientes. Esta situación ha sido corroborada en otros estudios en que luego del cambio de posición del paciente se ha encontrado el TDL incluso en el bronquio opuesto 29 .
Según algunos autores, la FBC es el único método capaz de detectar las variables anatómicas de la vía aérea y de asegurar el adecuado posicionamiento del TDL 30 . Esta aseveración es indiscutible cuando se instala un TDL derecho, sin embargo, cuando se usa un TDL izquierdo existen opiniones discordantes.
Los autores que argumentan que el uso rutinario de FBC no se justifica al usar un TDL izquierdo se basan en que el uso de FBC no garantiza la ausencia de problemas relacionados con la posición del tubo ni sus complicaciones severas 31 , 32 , además del problema práctico de no contar con FBC en todos los pabellones quirúrgicos 32 .
En la experiencia del Servicio de Anestesiología del Instituto Nacional del Tórax de Santiago, registrada por un período de 3 meses, tras la comprobación clínica, la impresión del operador fue que en el 15% de los pacientes el TDL estaba mal posicionado. En dichos pacientes se procedió a realizar una FBC, comprobándose que en el 42% de ese grupo el TDL se encontraba efectivamente mal posicionado. De acuerdo a estas cifras, el 6% de los tubos instalados en el servicio (99% de ellos TDL izquierdos) requieren de control fibrobroncoscópico para obtener un adecuado posicionamiento. Debido a lo anterior, en el Instituto Nacional del Tórax la FBC se reserva para aquellos casos en que se sospecha un mal posicionamiento clínico de un TDL izquierdo, todos los TDL derechos y todos los BB.
COMPLICACIONES DE LA AISLACIÓN PULMONAR
Dentro de las complicaciones asociadas al uso de métodos de aislación pulmonar desde luego se debe incluir el mal posicionamiento del dispositivo. Junto con esto, se debe considerar la posibilidad de producir daño de la vía aérea 33 y complicaciones mucho más infrecuentes como la inclusión del dispositivo en suturas o stapler bronquiales.
De acuerdo a algunas publicaciones, el daño de vía aérea se presenta en 0,5 a 2 por 1.000 casos de uso de TDL 33 , sin embargo, estas cifras se refieren a lesiones mayores. Si dentro del concepto de “daño de la vía aérea” se incluye la inflamación relacionada con el uso de un dispositivo voluminoso y el inflado de un doble cuff, dicha cifra se eleva mucho pudiendo ubicarse cerca del 60% 34 .
En contraste, el uso de BB parece relacionarse con una menor incidencia de dolor laríngeo y disfonía 34 .
Las medidas más aceptadas para disminuir el daño de la vía aérea son:
-
Una correcta elección del tamaño del TDL: si se sobreestima el tamaño del TDL aumentan las posibilidades de daño 15 .
-
Evitar el uso de N2O: su uso aumenta el volumen de los cuffs 35 .
-
Inflado de los cuffs con el mínimo volumen necesario para lograr la aislación y por el menor tiempo posible 35 .
El mal posicionamiento de un TDL, que se observa más frecuentemente cuando se utiliza un tubo de menor tamaño al correcto 11 , 15 , 19 , conlleva la posibilidad de varias complicaciones: hipoxia, colapso parcial del pulmón ventilado y desinflado parcial del pulmón aislado 19 . Por su parte, el mal posicionamiento de un BB (especialmente su desplazamiento hacia fuera) puede producir bloqueo traqueal por el cuff inflado, imposibilidad de ventilar, atrapamiento aéreo e incluso colapso circulatorio 11 .
Un factor muy importante a considerar cuando un paciente va a ser sometido a ventilación monopulmonar, es la estrategia ventilatoria. Aunque aún faltan más estudios que apoyen esa conducta, parece adecuada una estrategia protectora, tomando en cuenta la similitud del modelo de la ventilación monopulmonar con el síndrome de distress respiratorio agudo 14 .
Bibliografía
- Carlens E. A new flexible double-lumen cateter for bronchospirometry. J Thorac Surg 1949; 18: 742-746.
- Robertshaw FL. Low resistance double-lumen endobronchial tubes. Br J Anaesth 1962; 34: 576-579.
- Neto R. Bronchial Cuff Pressure: Comparison of Carlens and Polyvinylchloride (PVC) Double Lumen Tubes. Anesthesiology 1987; 66: 225-256.
- Klein U, Karzai W, Bloos F, et al. Role of fiberoptic bronchoscopy in conjunction with the use of double-lumen tubes for thoracic anesthesia: a prospective study. Anesthesiology 1998; 88: 346-350.
- Slinger P. Fiberoptic bronchoscopic positioning of double-lumen tubes. J Cardiothorac Anesth 1989; 3: 486-496.
- Inoue H, Shohtsu A, Ogawa J. New device for one-lung anesthesia: endotracheal tube with movable blocker. J Thorac Cardiovasc Surg 1982; 83: 940-941.
- Arndt G, Kranner PW, Rusy D, et al. Single-lung ventilation in a critically ill patient using a fiberoptically directed wire-guided endobronchial blocker. Anesthesiology 1999; 90: 1484-1486.
- Mirzabeigi E, Johnson C, Ternian A. One-lung anesthesia update. Semin Cardiothorac Vasc Anesth 2005; 3: 205-212.
- Busque L. Pulmonary lavage in the treatment of alveolar proteinosis. Can J Anesth 1977; 24: 380-389.
- Slinger P. Lung isolation in thoracic anesthesia, state of the art. Can J Anesth 2001; 48 (sup 1): R13-R15.
- Campos J. Which device should be considered the best for lung isolation: double-lumen endotraqueal tube versus bronchial blockers. Curr Opin Anaesthesiol 2007; 20: 27-31.
- Vélez LM, Espinal JA. Técnicas de aislación pulmonar selectiva. Rev Col Anest 2006; 34: 171-176.
- Campos J, Hallam E, Van Natta T, et al. Devices for lung isolation used by anesthesiologist with limited thoracic experience. Comparison of double-lumen endotracheal tube, Univent® torque control blocker, and Arndt wire-guided endobronchial blocker®, Anesthesiology 2006; 104: 261-266.
- Lohser J, Evidence-based Management of One-Lung Ventilation. Anesthesiol Clin 2008; 26: 241-272.
- Slinger P. Lung Separation Techniques. Dept. Anesthesia, University of Toronto. (Acceso el 1 de octubre de 2010 en http://www.thoracic-anesthesia.com).
- Horswell JL. Anesthetic techniques for thoracoscopy. Ann Thorac Surg 1993; 56: 624-629.
- Patane PS, Sell BA, Mahla ME. Awake fiberoptic endobronchial intubation, J Caradiothorac Anesth 1990; 4: 229-231.
- Otruba Z, Oxorn D. Lobar bronchial blockade in bronchopleural fistula, Can J Anesth 1992; 39: 176-178.
- Brodsky JB. Tracheal diameter predicts double-lumen tube size: A method for selecting left double-lumen tubes. Anesth Analg 1996; 82: 861-864.
- Adoumie R, Shennib H, Brown R, et al. Differential lung ventilation. Applications beyond the operating room. J Thorac Cardiovasc Surg 1993; 105: 229-233.
- Benumof JL, Partridge B, Salvatierra C, et al. Margin of safety in positioning modern double-lumen endotracheal tubes. Anesthesiology 1987; 67: 729-738.
- Cohen E. Con: right-sided double-lumen endotracheal tubes should not be routinely used in thoracic surgery. J Cardiothorac Vasc Anesth 2002; 16: 249-252.
- Brodsky JB, Lemmens HJ. Left double-lumen tubes: clinical experience with 1170 pacientes. J Cardiothorac Vasc Anesth 2003; 17: 289-298.
- Ehrenfeld J, Walsh J, Warren S, et al. Right and left sides Mallinckrodt double lumen tubes have identical clinical performance, Anesth Analg 2008; 106: 1848-1852.
- Hannallah M, Benumof JL, Silverman PM. Evaluation of an approach to choosing a left double-lumen tube size based on chest computed tomographic scan measurement of left mainstem bronchial diameter. J Cardiothoracic Vasc Anesth 1997; 11: 168-171.
- Eagle CC. The relationship between a person’s height and appropriate endotracheal tube length. Anaesth Int Care. 1992; 20: 156-160.
- Brodsky JB, Benumof JL, Ehrenwerth J. Depth of placement of left double-lumen endobronchial tubes. Anesth Analg 1991; 73: 570-572.
- Shinnick JP, Freedmann AP. Bronchofiberscopic placement of a double-lumen endotracheal tube. Crit Care Med 1982; 10: 544-545.
- Riley R, Marples IL. Relocation of a double-lumen Tube during patient positioning. Anesth Analg 1992; 75: 1071.
- Pennefather SH. Placement of double-lumen tubes. Time to shed light on an old problem. Br J Anaesth 2000; 84: 308-310.
- Ching SL, Chow MY, Ng HN, Difficult lung isolation in a patient with an undiagnosed tracheal diverticulum. J Cardiothorac Vasc Anesth 2003; 17: 355-356.
- Weng W, DeCrosta DJ, Zhang H, Tension pneumothorax during one-lung ventilation: a case report. J Clin Anesth 2002; 14: 529-531.
- Massard G, et al. Tracheobronchial lacerations after intubation and tracheostomy. Ann Thorac Surg 1996; 61: 1483-147.
- Zhong T, Wang W, Chen J. Sore throat or hoarse voice with bronchial blockers or double-lumen tubes for lung isolation: a randomized, prospective trial, Anaesth Intensive Care 2009; 37: 441-446.
- Desiderio DP, Burt M, Kolker AC, et al. The effects of endobronchial cuff inflation on double-lumen endobronchial tube movement after lateral decubitus positioning. J Cardiothorac Vasc Anesth 1997; 11: 595-598.


 Creative Commons Attribution
Creative Commons Attribution