Rev Chil Anest Vol. 39 Núm. 1 pp. 85-92|doi:
PDF|
Introducción
La anestesia para el paciente que se presenta con diagnóstico de taponamiento cardíaco (TC) constituye un gran desafío, ya que requiere acciones rápidas y precisas en un paciente que está en colapso cardiovascular o al borde de él. Conocer y entender los cambios fisiopatológicos de esta situación es esencial para el éxito de nuestras intervenciones.
En esta revisión se expondrán las causas, formas de diagnóstico y se entregarán algunas consideraciones sobre el manejo anestésico.
-
Pericardio normal
El pericardio es una membrana fibroelástica relativamente avascular que rodea al corazón y las raíces de los grandes vasos. Está compuesta de una capa visceral adherida al epicardio y una lámina parietal más externa. El pericardio visceral está formado por una monocapa de células mesoteliales, mientras que la capa parietal es una estructura fibrosa compuesta interiormente por células mesoteliales, pero que además dispone de una capa de fibras colágenas dentro de una matriz de tejido conectivo, lo cual contribuye a su rigidez. Estas 2 láminas están separadas por la cavidad pericárdica, que normalmente contiene entre 10 a 50 ml de líquido pericárdico, un ultrafiltrado del plasma proveniente de los vasos de las serosas.
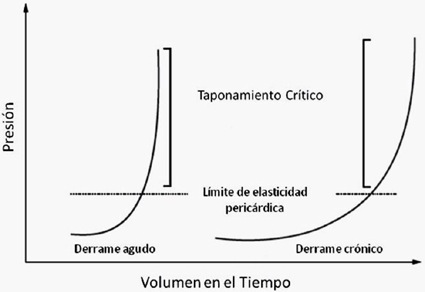
La membrana pericárdica es poco elástica. Esta rigidez determina que incrementos rápidos del volumen del líquido pericárdico, aunque sean de pequeña cantidad, produzcan grandes aumentos de la presión intrapericárdica. Sin embargo, si el derrame se instaura en forma más lenta, se genera dilatación que permite la tolerancia de volúmenes mayores antes de que se produzca un aumento crítico de la presión 1 (Figura 1).
Figura
-
Taponamiento cardíaco
El TC se define como la compresión del corazón, por aumento de la presión intrapericárdica, debido a la acumulación de líquido, gas o masa tumoral, que lleva a la limitación en el llenado ventricular 2 .
La velocidad del incremento del volumen intrapericárdico es fundamental en el desarrollo del TC. Aumentos rápidos van a producir taponamiento con pequeñas cantidades de volumen (se han descrito TC con tan sólo 200 ml de líquido intrapericárdico). Por el contrario, si el pericardio está sano, un aumento progresivo de volumen va a producir un aumento en la distensibilidad pericárdica que permite la compensación hasta llegar a un punto crítico o de “última gota”, en el que se produce compresión del corazón con un pequeño aumento de volumen 1 , 2 . Se han descrito derrames pericárdicos de hasta 2 litros sin taponamiento 3 (Figura 1).
-
Fisiopatología
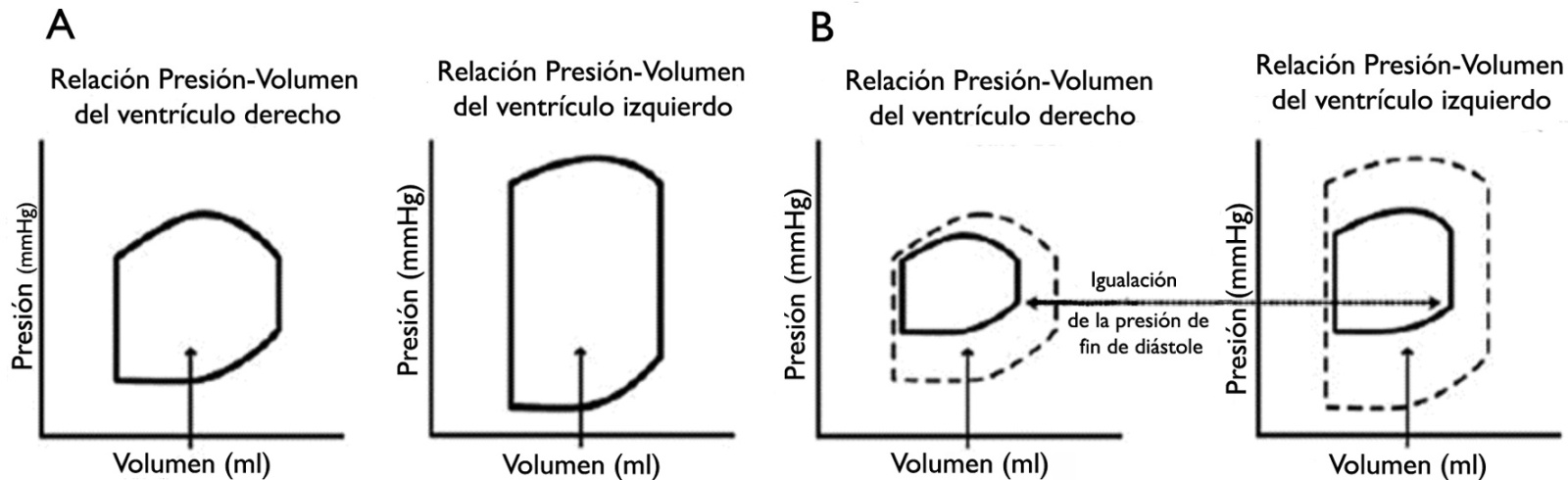
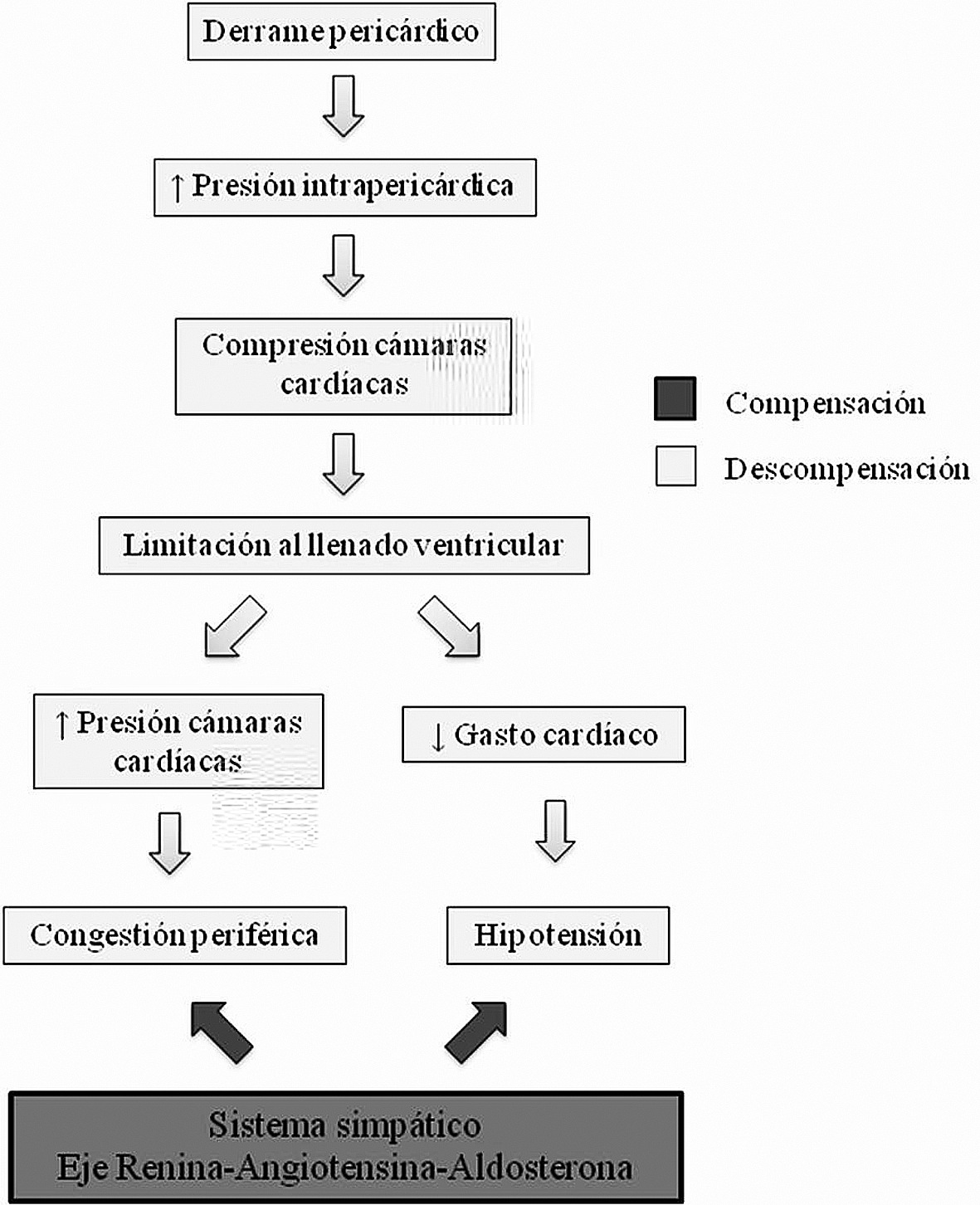
Los cambios que se ven en el TC se producen por el aumento de la presión intrapericárdica, que comprime las cámaras cardíacas reduciendo la compliance diastólica del miocardio. La presión de llenado del corazón o presión transmural (presión intracardíaca menos la intrapericárdica) disminuye, con la consiguiente limitación al llenado ventricular 4 . Esto va a producir por un lado disminución del gasto cardíaco con la consiguiente hipotensión y por otro lado un aumento de la presión de las cámaras cardíacas que genera aumento de la presión venosa y congestión periférica 1 ,
Figura
Estos cambios hemodinámicos generan respuestas compensatorias, que van a estar dadas por la activación del sistema simpático y el eje renina -angiotensina- aldosterona (SRAA). En los casos agudos predomina el sistema simpático y en los casos crónicos la activación del SRAA que se traduce en retención de sodio y agua para mantener el gasto cardíaco, similar a lo que ocurre en la insuficiencia cardíaca 5 (Figura 3).
Figura
-
Causas
El TC agudo es causado por heridas penetrantes, lesiones iatrogénicas luego de la instalación de un catéter venoso central o marcapasos, ruptura de aneurismas o disecciones de la aorta ascendente o como complicaciones del infarto agudo de miocardio (tanto pericarditis hemorrágica como ruptura ventricular). También se puede presentar en el postoperatorio de cirugía cardiaca secundario al sangramiento activo o por compresión localizada de coágulos.
La causa más frecuente de TC crónico son las pericarditis. Habitualmente la etiología es idiopática, pero también puede ser secundaria a neoplasias, enfermedades del tejido conectivo (especialmente lupus), hipotiroidismo, entre otras 6 . La pericarditis crónica constrictiva, es una enfermedad poco frecuente que aparece cuando se desarrolla tejido fibroso en el pericardio que se contrae progresivamente comprimiendo el corazón, lo que genera un cuadro clínico similar al TC crónico, pero sin un incremento del volumen en la cavidad pericárdica.
-
Presentación clínica
En el año 1935, Beck describió la clásica tríada del TC agudo: disminución de la presión arterial, aumento de la presión venosa y un corazón pequeño y quieto. Sin embargo, la presentación clínica variará según la causa y el tiempo de instauración. Es así como en una herida penetrante cardiaca el cuadro predominante puede ser el del shock hipovolémico. En los casos de TC con evolución crónica, gran parte de los síntomas y signos pueden estar dados por los mecanismos compensatorios a la disminución del débito, tales como oliguria, taquicardia, sudoración.
De todas las manifestaciones clínicas del TC, los signos con mayor sensibilidad (mayor de 75%) son el pulso paradójico, la taquicardia y la elevación de la presión venosa. Otras manifestaciones tales como hipotensión, taquipnea, frotes pericárdicos, hepatomegalia y el signo de Kussmaul, han demostrado baja sensibilidad para el diagnóstico de TC 7 .
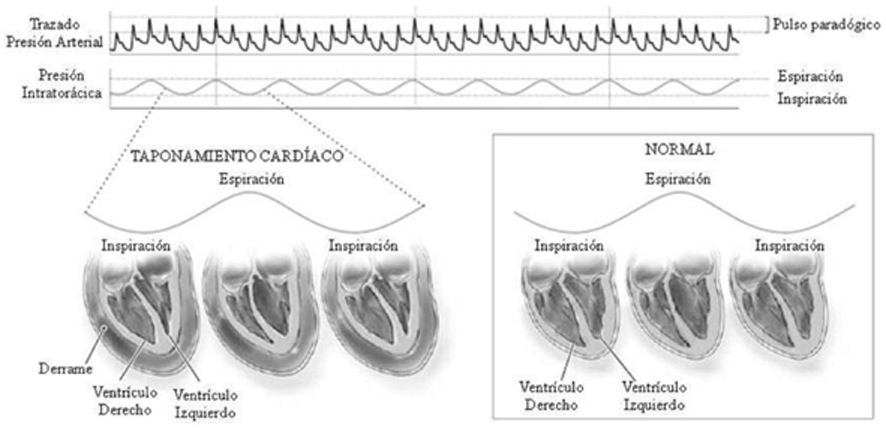
El pulso paradójico, un signo clásico descrito para el diagnóstico de TC, se define como la disminución de más de 10 mmHg de la presión arterial sistólica durante la inspiración. Normalmente al inspirar, aumenta la presión negativa dentro del tórax lo que produce un aumento del retorno venoso al ventrículo derecho, que lleva a un leve desplazamiento del septum interventricular hacia el ventrículo izquierdo. Esto disminuye el llenado del ventrículo izquierdo que se traduce en un descenso del volumen de eyección generando una caída de la presión arterial sistólica menor de 10 mmHg. En el caso de un TC, al estar ambos ventrículos con volumen disminuido y con mayor presión, la desviación del septum hacia la izquierda durante la inspiración afecta en mayor proporción al llenado ventricular, descendiendo aún más el gasto cardíaco y la presión arterial sistólica (más de 10 mmHg). Por lo tanto, el pulso paradójico es la exageración de un proceso fisiológico 3 ,
Figura
En un corazón normal, durante la inspiración disminuye la presión intratorácica, con lo que aumenta el retorno venoso al ventrículo derecho, esto produce una distensión ventricular que incluye levemente al septum generando una pequeña disminución de la presión arterial sistólica durante la inspiración. En el caso del taponamiento cardíaco, el derrame pericárdico impide la distensión ventricular, por lo que la presión ejercida sobre el septum durante la inspiración aumenta considerablemente disminuyendo aún más (> 10 mmHg) la presión arterial sistólica durante la inspiración.
El aumento de la presión venosa se puede manifestar clínicamente con yugulares ingurgitadas y con el signo de Kussmaul (ausencia de colapso yugular inspiratorio) que es característico de la pericarditis constrictiva, pero también se puede ver en TC. Si se cuenta con un catéter venoso central se pueden observar modificaciones en la curva de la presión venosa central (PVC). Como se observa en la Figura 5 en un trazado normal existen 2 zonas de descenso de la presión venosa, el descenso X y el Y. La onda Y representa la apertura de la válvula tricúspide y el llenado ventricular rápido durante la diástole temprana y la onda X traduce la relajación de la aurícula cuando desciende el plano valvular durante la sístole ventricular. En los pacientes con TC, además del aumento de la cifra media de PVC, la severa limitación al llenado ventricular diastólico se manifiesta con ausencia de onda Y y con una onda X prominente ya que la sístole es el único momento en que por disminución del volumen ventricular y desplazamiento del plano valvular la aurícula se libera del exceso de presión 1 ,
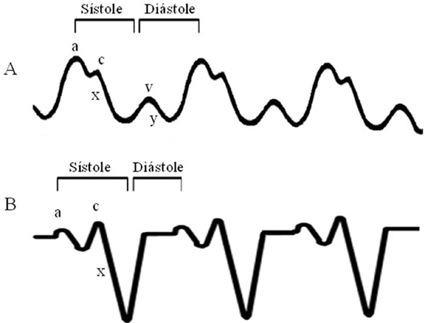
Figura
-
Diagnóstico
El diagnóstico de TC es esencialmente clínico. Los exámenes complementarios apoyan la sospecha ya que muestran información relacionada con el derrame pericárdico, sin embargo, (excepto el ecocardiograma) no informan del grado de compromiso hemodinámico de dicho derrame. Por esto, ante una alta sospecha clínica en un paciente hemodinámicamente inestable no se debe retardar el tratamiento a la espera de confirmación por imágenes.
El TC se puede asociar a una serie de cambios en el electrocardiograma (ECG), radiografía de tórax, tomografía axial computada (TAC), resonancia nuclear magnética (RNM) y ecocardiograma (Tabla 1).
Tabla
|
Radiografía de tórax |
Cardiomegalia con pulmones limpios (> 200 cc líquido) Se debe comparar con radiografía previa |
|
Electrocardiograma |
Taquicardia Bradicardia (estados finales) Alternancia eléctrica (QRS, raro de la T) Bajo voltaje Signos de pericarditis (elevación ST, depresión PR) |
|
TAC y RNM |
Derrame pericárdico (mayor utilidad en derrames localizados) Deformidad y compresión de cámaras cardíacas Congestión venosa |
|
Ecocardiograma 2D |
Derrame pericárdico Colapso diastólico de AD, VD y AI VCI sin colapso inspiratorio Movimiento tabique IV hacia izquierda durante la inspiración |
|
Doppler |
Aumento del flujo tricuspídeo y disminución del flujo mitral durante la inspiración Aumento del flujo reverso durante la contracción auricular |
El ECG puede mostrar taquicardia sinusal, signos de pericarditis, bajo voltaje (definido como amplitud máxima del complejo QRS menor a 0,5 mV). También se puede ver alternancia eléctrica, generalmente asociada a grandes derrames 9 ,
La radiografía de tórax puede mostrar aumento de la silueta cardíaca, para lo cual se necesita como mínimo 200 ml de derrame, además de una radiografía previa para comparar 2 .
Otras imágenes que se pueden utilizar son la RNM y el TAC, las cuales no son necesarias si se dispone de ecocardiograma. Pueden aportar información del derrame pericárdico, distensión de las venas hepáticas y vena cava, compresión de cámaras cardíacas y deformidad del septum interventricular. Un estudio reciente sugiere que la compresión del seno coronario en el TAC es un indicador precoz y específico de TC 11 ,
El ecocardiograma, tanto bidimensional como doppler, es el examen de elección frente a un paciente con sospecha de patología pericárdica; además de proporcionar información referente al derrame, permite una evaluación con significado hemodinámico. Para esto se necesita un operador capacitado y con experiencia 10 .
Los hallazgos ecocardiográficos sugerentes de taponamiento son: colapso de aurícula y ventrículo derecho en diástole, colapso de aurícula izquierda en diástole, VCI dilatada que no se contrae con la inspiración y movimiento del tabique interventricular durante la inspiración, signo ecocardiográfico del pulso paradójico. En el doppler, con ventilación espontánea, se puede ver una variación respiratoria del flujo tricuspídeo y mitral, disminuyendo el flujo mitral y aumentando el tricuspídeo durante la inspiración 10 ,
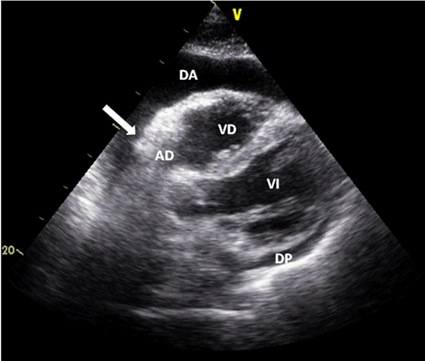
Figura
-
Manejo
El tratamiento del TC es el drenaje del contenido pericárdico, que puede realizarse a través de una pericardiocentesis o de una descompresión quirúrgica. La forma y rapidez con que esto se haga dependerán de la etiología, del grado de compromiso hemodinámico y de la evolución en el tiempo.
Pericardiocentesis: es un procedimiento en el cual en forma percutánea se extrae el contenido de la cavidad pericárdica. Se realiza generalmente en el TC con grave compromiso hemodinámico o en pericarditis cuando a pesar del tratamiento médico (ej. antiinflamatorios) continúan los síntomas o se quieren tomar muestras para aclarar el diagnóstico. Son contraindicaciones absolutas para este procedimiento el hemopericardio traumático agudo y la disección aórtica, mientras que son contraindicaciones relativas las coagulopatías no corregidas y los derrames pequeños, tabicados y posteriores 13 . Puede ser realizada bajo anestesia local y se recomienda tener apoyo ecocardiográfico ya que éste aumenta el éxito del procedimiento a 96-99% 14 .
El abordaje subxifoídeo es el más utilizado. Se utiliza una aguja larga conectada a una jeringa, la que se introduce aspirando en el ángulo que forma el xifoides con el reborde costal izquierdo en dirección hacia el hombro izquierdo.
La incidencia de complicaciones ha sido reportada en 1,3 a 1,6%, siendo las más graves la perforación cardíaca, arritmias, neumotórax y punciones arteriales, las cuales han disminuido desde que se utiliza el ecocardiograma para guiar la punción 14 .
Drenaje quirúrgico: Existen varias técnicas para drenar en forma quirúrgica los derrames pericárdicos. En los derrames de origen médico la más utilizada es la ventana subxifoídea. Este procedimiento tiene la ventaja que permite instalar drenajes (lo que disminuye la recurrencia), tomar biopsias y drenar derrames tabicados. En el paciente con sangrado intrapericárdico por ruptura cardíaca de cualquier tipo, se requiere apertura completa del tórax por esternotomía para reparar la lesión.
-
Manejo anestésico
El paciente con TC se encuentra en shock cardiogénico por una causa mecánica. En los casos agudos por sangrado activo intrapericárdico se debe proceder sin retardo a intubar el paciente para permitir la esternotomía y la liberación del taponamiento. Los casos crónicos donde se va a realizar una ventana pericárdica permiten mayor planeación y coordinación con el equipo quirúrgico.
Los factores anestésicos que se deben tener en cuenta en este tipo de procedimientos tienen que ver con la elección de las drogas inductoras, el manejo de la ventilación y la administración de volumen.
-
Drogas Inductoras
En los pacientes que requieren cirugía de emergencia por un TC la inducción de secuencia rápida es la técnica de inducción más apropiada por la alta posibilidad de estómago lleno y la necesidad de tener un control rápido de la vía aérea que permita iniciar el abordaje quirúrgico. Por otra parte, el paciente en shock tiene características farmacocinéticas y farmacodinámicas que alteran la sensibilidad a los agentes inductores o potencian sus efectos adversos, por lo que es frecuente que se utilicen menores dosis de las drogas de inducción, con el riesgo de que se presenten recuerdos. De tal forma que el agente inductor ideal en estos casos, es aquel que en las dosis usuales presente un inicio de acción rápido con mínimas alteraciones hemodinámicas.
Los agentes inductores disponibles en nuestro medio, que permiten realizar una inducción rápida en un paciente hemodinámicamente inestable son el etomidato y la ketamina. El etomidato, sin embargo, es cuestionado por la inhibición transitoria de la enzima mitocondrial 11-beta hidroxilasa, necesaria en la síntesis esteroidal, que lleva a una menor producción de cortisol por 24 a 48 horas aún con una dosis única 15 – 19 . La menor respuesta adrenal puede ser deletérea en el paciente crítico, lo que ha hecho que se deje de usar en las unidades de cuidado intensivo como agente de sedación y que sea cuestionado como agente de inducción 20 – 23 , siendo retirado del mercado en países como Estados Unidos, Australia, Canadá e Irlanda.
Aunque el efecto de la ketamina sobre el corazón in vitro es inotrópico negativo 24 , este medicamento in vivo actúa como un simpaticomimético que aumenta la presión arterial, la frecuencia cardíaca y el gasto cardíaco, manteniendo activas las respuestas barorreflejas 25 – 27 . En un estudio reciente realizado por Jabre y cols 28 , se comparó el uso de etomidato y ketamina en pacientes que requirieron intubación orotraqueal de emergencia en Unidades de Cuidados Intensivos y servicios de emergencia franceses. No se encontró diferencia en las condiciones de intubación ni en la morbimortalidad a 28 días, pero el 80% de los pacientes que recibieron etomidato presentaron insuficiencia suprarrenal vs el 50% de los pacientes que recibieron ketamina (que se aproxima al porcentaje de pacientes críticos que presentan insuficiencia suprarrenal). Por lo cual estos y otros autores, recomiendan a la ketamina como inductor de elección en el paciente crítico por sobre el etomidato 28 ,
-
Ventilación
Como explicamos previamente, los pacientes con TC tienen una severa limitación al llenado ventricular que está dado por la disminución de la compliance cardíaca secundaria a la compresión pericárdica. La ventilación con presión positiva, aumenta la presión dentro del tórax lo que produce una disminución del retorno venoso, deteriorando el llenado cardíaco lo que puede generar una caída repentina de la presión arterial, comprometiendo aún más al paciente 30 .
En algunos casos de ventana pericárdica, en donde no se va a abrir el tórax, es posible aplicar técnicas anestésicas que permitan ventilación espontánea. Existen varios reportes de casos exitosos al respecto 31 ,
-
Volumen
En el TC, la expansión de volumen intravascular, con el objetivo de aumentar la presión arterial y el gasto cardíaco, es una medida terapéutica de urgencia muy utilizada en pacientes hemodinámicamente inestables. Esta conducta es mencionada en varios textos de cardiología y en las últimas guías sobre el manejo de la enfermedad pericárdica de la Sociedad Europea de Cardiología 33 ,
Un estudio clínico que pretende dilucidar la efectividad de la expansión de volumen en pacientes con TC fue publicado recientemente 35 . Se incluyeron 49 pacientes con derrame pericárdico y criterios de TC, a los que se les administró 500 cc de suero fisiológico en 10 minutos y se les midieron parámetros hemodinámicos. Contrario a lo esperado, sólo la mitad de los pacientes se beneficiaron del aporte de volumen. Es más, había un grupo de pacientes que se deterioraba. El estudio concluyó que los pacientes que tuvieron una respuesta favorable, fueron los que comenzaron con una presión arterial sistólica menor de 100 mmHg, sugiriendo que ésta puede ser una medida clínica simple para guiar el aporte de volumen en estos pacientes. Sin embargo, esta recomendación eventualmente podría no aplicarse en el paciente que se presenta con una herida penetrante cardíaca, en donde el cuadro predominante puede ser el shock hipovolémico por la herida cardíaca o por otras lesiones asociadas.
Conclusiones generales
El TC es una emergencia médica, en la cual hay una severa limitación al llenado ventricular, como consecuencia de la compresión cardíaca ejercida por el contenido pericárdico. El diagnóstico es esencialmente clínico y dentro de los signos los que tienen mayor sensibilidad son la taquicardia, el aumento de la presión venosa y el pulso paradójico.
Dentro de los exámenes de apoyo, el que más información aporta es el ecocardiograma, ya que además de evaluar la magnitud del derrame pericárdico nos entrega información hemodinámica del paciente.
El manejo definitivo consiste en el drenaje de la cavidad pericárdica, el cual se puede realizar en forma percutánea o quirúrgica. La intervención anestésica debe procurar la mejor hemodinamia posible hasta la descompresión pericárdica. La ketamina es una buena elección para la inducción de estos pacientes, teniendo en cuenta los cuestionamientos que ha recibido el etomidato. El manejo ventilatorio debe estar orientado a generar la menor presión intratorácica y en los casos donde sea posible se recomienda la ventilación espontánea. La reposición de volumen en estos pacientes no debe hacerse en forma indiscriminada. Un parámetro simple es buscar una presión arterial sistólica cercana a 100 mmHg.
Bibliografía
-
Little W, Freeman G. Pericardial Disease. Circulation 2006; 113 (12): 1622-1632.
-
Spodick D. Acute Cardiac Tamponade. N Engl J Med 2003; 349: 684-690.
-
Reddy P, Curtiss E, O´Toole J. Cardiac tamponade: hemodynamic observation in man. Circulation 1978; 58: 265-272.
-
Spodick D. Pathophysiology of cardiac tamponade. Chest 1998; 113 (5): 1372-1378.
-
Schrier R, Abraham W. Hormones and hemodynamics in heart failure. N Engl J Med 1999; 341: 577-585.
-
Fiedler M, Nelson L. Cardiac Tamponade. Int Anesthesiol Clin 2005; 43 (4): 33-43.
-
Roy C, Minor M, Brookhart M. Does this patient with a pericardial effusion have cardiac tamponade? JAMA 2007; 297 (16): 1810-1818.
-
Shabetai R. Pericardial and cardiac pressure. Circulation 1988; 77: 1-5.
-
Bruch C, Schmermund A, Dagres N. Changes in QRS voltage in cardiac tamponade and pericardial effusion: reversibility after pericardiocentesis and after anti-inflammatory drug treatment. J Am Coll Cardiol 2001; 38 (1): 219-226.
-
Troughton R, Asher C, Klein A. Pericarditis. Lancet 2004; 363 (9410): 717-727.
-
Restrepo C, Lemos D, Lemos J. Imaging findings in cardiac tamponade with emphasis on CT. Radiographics 2007; 27 (6): 1595-1610.
-
Gold M, Spindola-Franco H, Jain V. Coronary sinus compression: an early computed tomographic sign of cardiac tamponade. J Comput Assist Tomogr 2008; 32 (1): 72-77.
-
Maisch B, Ristic A. Practical aspects of the management of pericardial disease. Heart 2003; 89 (9): 1096-1103.
-
TsangT, Enríquez-Sarano M, Freeman W, et al. Consecutive 1127 therapeutic echocardiographically guided pericardiocenteses: clinical profile, practice patterns, and outcome spaning 21 years. Mayo Clin Proc 2002; 77: 429-436.
-
Duthie D, Fraser R, Nimmo W. Effect of induction of anaesthesia with etomidate on corticosteroid synthesis in man. British Journal of Anaesthesia 1985; 57: 156-159.
-
Wagner R, White P, Kan P, et al. Inhibition of adrenal steroidogenesis by the anesthetic etomidate. New England Journal of Medicine 1984; 31998; 83: 3542-3544.
-
Zurich A, Sigurdsson H , Koehler L, et al. Magnitude and time date of perioperative adrenal suppression with single dose etomidate in male adult cardiac surgical patients. Anesthesiology 1986; 65: A248. -
Abalsom A, Pledger D, Kong A. Adrenocortical function in critically ill patients 24 hours after a single dose of etomidate. Anaesthesia 1999; 54: 861-867.
-
Schenarts C, Burton J, Rikker R. Adrenocortical dysfunction following etomidate induction in emergency department patients. Academic Emergency Medicine 2001; 8: 1-7.
-
Oglesby A. Should etomidate be the induction agent of choice for rapid sequence intubation in the emergency department? Emergency Medical Journal 2004; 21: 655-659.
-
Annane D. ICU physicians should abandon the use of etomidate! Intensive Care Medicine 2005; 31: 325-326.
-
Morris C, McAllister C. Etomidate for emergency anaesthesia; mad, bad and dangerous to know? Anaesthesia 2005; 60: 737-740.
-
Lipiner-Friedman D, Sprung C, Laterre P, et al. Adrenal function in sepsis: the retrospective Corticus study. Critical Care Medicine 2007; 35: 1012-1018.
-
Gelissen H, Epema A, Henning R, et al. Inotropic effects of propofol, thiopental, midazolam, etomidate, and ketamine on isolated human atrial muscle. Anesthesiology 1996; 84: 397-403.
-
Tweed W, Minuck M, Mymin D. Circulatory response to ketamine anaesthesia. Anaesthesia 1972; 37: 613-619.
-
Hoka S, Takeshita A, Sasaki T, Yoshitake J. Preservation of baroreflex control of vascular resistance under ketamine anesthesia in rats. Journal of Anesthesia 1988; 2: 207-212.
-
Taniguchi T, Takemoto Y, Kanakura H, et al. The dose related effects of ketamine on mortality and cytokine responses to endotoxin-induced shock in rats. Anesthesia and Analgesia 2003; 97: 1769-1772.
-
Jabre P, Combes X, Lapostolle F, et al. Etomidate versus Ketamine for rapid sequence intubation in acutelly ill patients: a multicentre randomised controlled trial. Lancet 2009; 374: 293-300. -
Morris C, Perris A, Klein J. Anaesthesia in haemodynamically compromised emergency patients: does ketamine represent the best choice of induction agent? Anaesthesia 2009; 64: 532-539.
-
Cooper J, Oliver R, Currie P, et al. How do the clinical findings in patients with pericardial effusions influence the success of aspiration? Br Heart J 1995; 73: 351-354.
-
Aye T, Milne B. Ketamine anesthesia for pericardial window in a patient with pericardial tamponade and severe COPD. Can J Anaesth 2002; 49: 283-286.
-
Webster J, Self D. Anesthesia for pericardial window in a pregnant patient with cardiac tamponade and mediastinal mass. Can J Anaesth 2003; 50: 815-818.
-
Task Force on the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology. Guidelines on the diagnosis and management of pericardial diseases: executive summary. Eur Heart J 2004; 25: 587-610.
-
Gascho J, Martins J, Marcus M, et al. Effects of volume expansion and vasodilators in acute pericardial tamponade. Am J Physiol 1981; 240: H49-H53. -
Sagrista-Sauleda J, Angel J, Sambola A, et al. Hemodynamic effects of volume expansion in patients with cardiac tamponade. Circulation 2008; 117 (12): 1545-1549.


 Creative Commons Attribution
Creative Commons Attribution