Jaime Escobar D. 1
Rev Chil Anest Vol. 38 Núm. 2 pp. 84-90|doi:
PDF|ePub|RIS
Introducción
Todo paciente que es sometido a cirugía tiene la posibilidad de presentar un problema en el adecuado control de la vía aérea durante el procedimiento. Las principales consecuencias derivadas de un inadecuado manejo de la vía aérea del paciente van desde los traumatismos de las vías respiratorias, el daño cerebral o miocárdico, hasta la muerte 1 .
En la publicación de los primeros 4.000 reportes de incidentes del proyecto Australian Incident Monitoring Study, Paix encontró 147 reportes de intubación difícil. En el 52% de los casos la vía aérea difícil no fue sospechada previamente. En la mitad de estos casos no se encontró una causa obvia del mal diagnóstico, y en un 25% se atribuyó a una inexistente evaluación previa de las condiciones de intubación. El autor concluye que los datos confirman los fracasos ya vistos anteriormente con relación a predecir una intubación difícil basado en las actuales pruebas o test clínicos preoperatorios y sugiere la necesidad permanente de establecer y enseñar estrategias preestablecidas, para hacer frente a los problemas de intubación difícil y cualquiera asociado con la ventilación, que van a aparecer de manera no anticipada. Además señala que los pacientes debieran ser evaluados después de la operación para excluir cualquier secuela y para informarles de las dificultades encontradas. Éstos deben estar claramente documentados y adoptar medidas adecuadas para advertir a los anestesistas futuro 2 .
La Sociedad Americana de Anestesiología (ASA) publicó en 1993 una Guía Clínica para el manejo de la vía aérea difícil con el objetivo de disminuir la frecuencia de esas complicaciones. En el momento de su publicación el 28% de las muertes relacionadas con la anestesia estaban originadas por la imposibilidad de ventilar con mascarilla o de intubar. En esa Guía la ASA definió como Vía Aérea Difícil la existencia de factores clínicos que compliquen tanto la ventilación administrada por una mascarilla facial o la intubación realizada por una persona experimentada en estas condiciones clínicas. La Ventilación Difícil fue definida como la incapacidad de un anestesiólogo entrenado para mantener la saturación de oxígeno por arriba del 90% usando una mascarilla facial, con una fracción inspirada de oxígeno al 100%, lo que ocurre aproximadamente entre el 0,05% y el 0,1% de los casos. Intubación Difícil se definió como la necesidad de más de 3 intentos para la intubación o más de 10 minutos para conseguirla, con un porcentaje de presentación de 1,2% a 3,8%. A mayor grado de dificultad en la intubación, mayor es la incidencia y severidad de las complicaciones 3 .
En el año 2002 se publicó una actualización de la Guía Clínica de la ASA cuya revisión abarcó 60 años (1943-2002) y encontró 569 artículos útiles. Pese a lo anterior no se encontró suficiente información para elaborar un metaanálisis con recomendaciones probadas sobre vía aérea difícil. Se encontró evidencia firme sobre dos de las intervenciones que se estudiaban: preoxigenación anestésica durante 3 minutos en vez de 4 respiraciones máximas, y administración de oxígeno tras la extubación 1 .
La guía en su última revisión del año 2003, describe la fuerza de las conclusiones relacionadas a las hipótesis estudiadas como probatorias, sugerentes, equívocas o no concluyentes. Con relación a la posibilidad de predecir una vía aérea difícil es importante el reconocimiento que finalmente se hace de la ausencia de evidencia suficiente (probatoria) para recomendar cualquier prueba diagnóstica, incluidas las conocidas pruebas predictoras de vía aérea difícil. Se recomienda examinar varias características de la vía aérea y valorarlas en conjunto, con énfasis en la experiencia previa del operador 1 .
La evaluación de los pacientes antes de la cirugía es uno de los componentes críticos de la práctica anestésica. Debe ser realizada en cada paciente que va a ser sometido a un procedimiento anestésico/quirúrgico con el fin de asegurar un resultado satisfactorio. El objetivo principal de la evaluación preoperatoria es preestablecer el riesgo al cual va a ser sometido el paciente y la elaboración de un consecuente plan de manejo perioperatorio de dicho riesgo. En el caso de la vía aérea, por la relevancia de las complicaciones derivadas de un inadecuado manejo, resulta imprescindible el poder determinar si el paciente presenta un riesgo elevado de dificultad para así actuar en consecuencia 1 , 4 , 6 .
La Guía Clínica de la ASA del año 2003 sugiere que para una adecuada toma de decisiones se debe en primer lugar valorar en cada paciente la posibilidad de que se produzcan y el impacto clínico que tendrían los problemas de: ventilación difícil, intubación difícil, dificultad con la cooperación y consentimiento del paciente y traqueostomía difícil. Con dicha valoración se decide la posibilidad de una técnica de intubación vigil, de una técnica invasiva de intubación o de una intubación con ventilación espontánea mantenida.
Valorar o predecir el riesgo de una ventilación difícil o intubación difícil sigue siendo un problema no del todo resuelto. Lo primero que sugiere la Guía de la ASA es considerar la “historia clínica de la vía aérea” ya sea mediante el interrogatorio del paciente o la lectura de registros anestésicos previos o ficha clínica. Esta evidencia es considerada como sugerente para la toma de decisiones. El examen físico de la vía aérea también puede entregar evidencia sugerente para la toma de decisiones. Son innumerables los test basados en signos físicos que buscan establecer predicciones más o menos precisas del riesgo. La guía de la ASA no reconoce evidencia probatoria en ninguno de los test considerados y recomienda evaluar 11 signos posiblemente predictores de dificultad de vía aérea y sus combinaciones (Tabla 1) 1 .
Tabla 1 Evaluación de la vía aérea (Guía ASA 2003)
| Examen de vía aérea | Elemento a buscar |
| Historia previa de vía aérea | |
| Largo de incisivos superiores | Relativamente largos |
| Relación de incisivos superiores e inferiores durante la oclusión normal de mandíbula | Incisivos superiores prominentes en relación a inferiores |
| Relación de incisivos superiores e inferiores durante la protrusión voluntaria | Incisivos inferiores prominentes en relación a superiores |
| Distancia interincisivos (apertura oral) | Menor a 3 cm |
| Visibilidad de la úvula (Mallampati) | Mallampati mayor a II |
| Forma del paladar | Muy alto o muy bajo |
| Espacio mandibular | Duro, ocupado por masa, etc. |
| Distancia tiromentoniana | Menor a 3 traveses de dedo |
| Largo del cuello | Corto |
| Grosor del cuello | Grueso |
| Rango de movilidad de cabeza y cuello | Paciente no puede flectar o extender la cabeza |
El tamaño aumentado de los incisivos superiores, la prominencia de éstos respecto de los inferiores, la imposibilidad de colocar los incisivos inferiores por delante de los superiores durante la protrusión voluntaria de la mandíbula y una distancia máxima inter incisivos de 3 cm son indicadores sugerentes de vía aérea difícil. La clase Mallampati mayor de II, es decir úvula no visible cuando el paciente saca la lengua en posición sentada, es sólo un indicador más, al igual que la presencia de un paladar muy arqueado o muy estrecho. Especial importancia se le da al espacio submandibular, tanto en el tamaño expresado en la distancia tiromentoniana, como en la rigidez u ocupación de este espacio ya sea por masas o deformidades. Otras consideraciones del cuello son la alteración de la movilidad, cuello corto o perímetro cervical aumentado 1 .
Si bien el énfasis de la detección anticipada de condiciones de vía aérea difícil está enfocado a pacientes sin patología de la vía aérea, siempre hay que recordar las condiciones patológicas que aumentan el riesgo de su manejo adecuado. Enfermedades tanto congénitas como adquiridas se han asociado a presencia de dificultad de intubación y deben ser evaluadas previamente a los diferentes procedimientos anestésicos. La Tabla 2 resume las principales condiciones patológicas de la vía aérea 4 .
Tabla 2 Patologías asociadas con manejo de la Vía Aérea Difícil
| Congénitas | Adquiridas |
| Síndrome de Pierre Robin | Obesidad mórbida |
| Síndrome de Treacher-Collins | Acromegalia |
| Síndrome de Goldenhar’s | Infecciones de la Vía Aérea (angina de Ludwig) |
| Mucopolisacaridosis | Artritis Reumatoide |
| Acondroplasia | Apnea Obstructiva del Sueño |
| Micrognatia | Espondilitis Anquilosante |
| Síndrome de Down | Tumores de la Vía Aérea |
| Trauma (vía aérea, columna cervical) |
Los elementos físicos anteriores junto a la historia clínica de la vía aérea, deben relacionarse para decidir el riesgo de enfrentar una vía aérea difícil anticipada. Si somos capaces de determinar un riesgo muy elevado, la Guía de la ASA recomienda medidas específicas para el manejo de este riesgo, siendo la principal recomendación la intubación con el paciente despierto.
Resulta evidente que para el Comité de Vía Aérea de la ASA que elabora las Guías Clínicas citadas, no existen pruebas clínicas lo suficientemente fuertes para predecir de manera consistente el riesgo elevado de vía aérea difícil. Múltiples test han sido propuestos, probados y utilizados con este fin, sin que ninguno se haya impuesto de manera irrefutable.
Conceptualmente una buena prueba diagnóstica es la que ofrece resultados positivos en enfermos y negativos en sanos. Tres condiciones deben ser exigidas a un test diagnóstico: Validez, entendida como el grado en que un test mide lo que se supone que debe medir. ¿Con qué frecuencia el resultado del test es confirmado por procedimientos diagnósticos más complejos y rigurosos? La sensibilidad y la especificidad de un test son medidas de su validez. La segunda condición exigida es la Reproducibilidad, que es la capacidad del test para ofrecer los mismos resultados cuando se repite su aplicación en circunstancias similares. La variabilidad biológica del hecho observado, la introducida por el propio observador y la derivada del propio test, determinan su reproducibilidad. La tercera condición es la Seguridad que viene determinada por el valor predictivo de un resultado positivo o negativo. ¿Con qué seguridad un test predecirá la presencia o ausencia de enfermedad? Ante un resultado positivo de un test ¿qué probabilidad existe de que este resultado indique presencia de la enfermedad? Esta probabilidad está muy influenciada por la prevalencia de la patología. Además es altamente conveniente que el test sea sencillo de aplicar, aceptado por los pacientes o la población general, que tenga los mínimos efectos adversos y que económicamente sea soportable.
-
Test predictivos
Los test predictivos de vía aérea difícil en general fallan en la seguridad; tienden a diagnosticar muchos más casos de los existentes, es decir, tienen un bajo valor predictivo positivo. Se mencionará a continuación algunos de los test predictivos más utilizados con aproximaciones promedio de sus respectivas sensibilidades, especificidades y valor predictivo.
-
Escala de Mallampati modificada por Samsoon y Young (Figura 1) 6
Valora la visualización de estructuras anatómicas faríngeas y la lengua, con el paciente en posición sentada y la boca completamente abierta. Tiene una sensibilidad reconocida de alrededor del 60%, especificidad del 70% y valor predictivo positivo de un 13%.
-
- Clase I. Visibilidad del paladar blando, úvula y pilares amigdalinos.
- Clase II. Visibilidad de paladar blando y úvula.
- Clase III. Visibilidad del paladar blando y base de la úvula.
- Clase IV. Imposibilidad para ver el paladar blando.
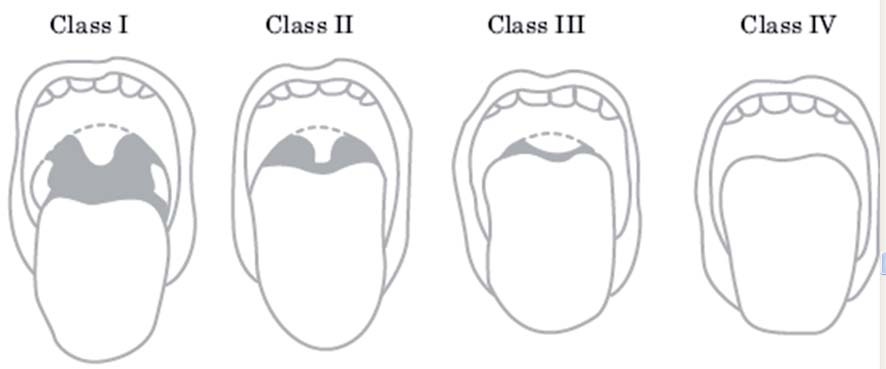
Figura 1 Escala de Mallampati modificada por Samsoon y Young.
-
Escala de Patil-Aldreti o distancia tiromentoniana (Figura 2) 7
Valora la distancia que existe entre el cartílago tiroides (escotadura superior) y el borde inferior del mentón, en posición sentada, cabeza extendida y boca cerrada. Sensibilidad alrededor de 60%, especificidad de 65%, valor predictivo positivo de un 15%.
-
- Clase I. Más de 6,5 cm
(laringoscopia e intubación endotraqueal muy probablemente sin dificultad).
-
- Clase II. De 6 a 6,5 cm
(laringoscopia e intubación endotraqueal con cierto grado de dificultad).
-
- Clase III. Menos de 6 cm
(intubación endotraqueal muy difícil o imposible).
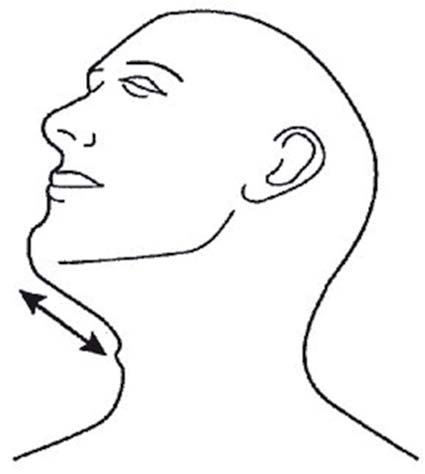
Figura 2 Escala de Patil-Aldreti o distancia tiromentoniana.
-
Distancia esternomentoniana
Valora la distancia de un línea recta que va del borde superior del manubrio esternal a la punta del mentón, cabeza en completa extensión y boca cerrada. Sensibilidad alrededor de un 80%, especificidad de 85% y valor predictivo positivo de 27%.
-
- Clase I. Más de 13 cm.
- Clase II. De 12 a 13 cm.
- Clase III. De 11 a 12 cm.
- Clase IV. Menos de 11 cm.
-
Distancia interincisivos
Distancia existente entre los incisivos superiores y los inferiores, con la boca completamente abierta. Si el paciente presenta adoncia se medirá la distancia entre la encía superior e inferior a nivel de la línea media.
-
- Clase I. Más de 3 cm.
- Clase II. 2,6 a 3 cm.
- Clase IV. De 2 a 2,5 cm.
- Clase IV. Menos de 2 cm.
- Protrusión Mandibular (Figura 3)
Se lleva el mentón hacia adelante lo más posible, pasando los incisivos inferiores por delante de los superiores. Sensibilidad alrededor de 30%, especificidad de 85%, valor predictivo de 9%.
-
- Clase I. Los incisivos inferiores pueden ser llevados más adelante de la arcada dental superior.
- Clase II. Los incisivos inferiores se deslizan hasta el nivel de la dentadura superior, es decir, quedan a la misma altura.
- Clase III. Los incisivos inferiores no se proyectan hacia adelante y no pueden tocar la arcada dentaria superior.
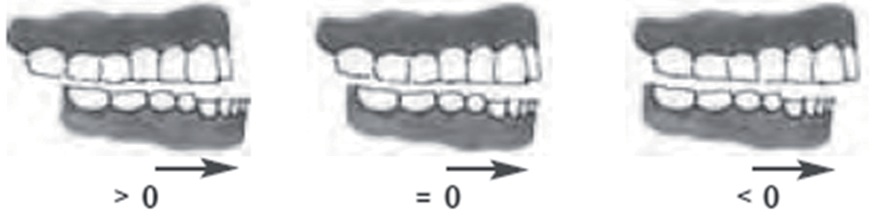
Figura 3 Protrusión Mandibular.
-
Clasificación de Cormack-Lehane (Figura 4) 8
Valora el grado de dificultad para la intubación endotraqueal al realizar la laringoscopía directa, según las estructuras anatómicas que se visualicen.
-
- Grado I. Se observa el anillo glótico en su totalidad (intubación muy fácil).
- Grado II. Sólo se observa la comisura o mitad posterior del anillo glótico (cierto grado de dificultad).
- Grado III. Sólo se observa la epiglotis sin visualizar orificio glótico (intubación muy difícil pero posible).
- Grado IV. Imposibilidad para visualizar incluso la epiglotis (intubación sólo posible con técnicas especiales.
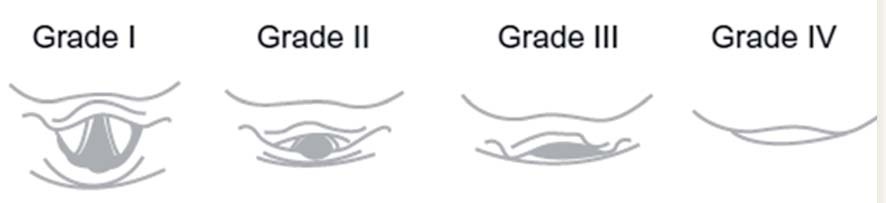
Figura 4 Clasificación de Cormack-Lehane.
-
Score de Riesgo para Intubación Difícil de Wilson 9 .
Se examinaron 1.500 pacientes para desarrollar este puntaje de riesgo. Se definieron 5 factores, cada uno puede valer 0, 1, ó 2 (máximo puntaje de 10). Una calificación por arriba de 2 predice 75% de dificultades en la intubación, pero con un número considerable de falsos positivos. Los factores observados son:
-
- Peso
- Movilidad de cabeza y cuello
- Movimiento mandibular
- Retroceso mandibular
- Dientes muy grandes y extruidos
- Intubation Difficulty Scale 10 .
Una escala cuantitativa de la dificultad real de la intubación es útil para la comparación objetiva de la complejidad de las intubaciones endotraqueales. Por eso, en el año 1997 F. Adnet propuso una escala para diagnosticar la intubación difícil, la “intubation difficulty scale (IDS)”, que consta de 7 puntos, basados en parámetros que se sabe están asociados con la intubación difícil.
N1 = número de intentos adicionales para intubar
N2 = número de operadores adicionales
N3 = número de técnicas alternativas utilizadas para intubar
N4 = exposición glótica según la escala de Cormack y Lehane menos 1 grado
CoL grado 1 = N4 de 0
CoL grado 2 = N4 de 1
CoL grado 3 = N4 de 2
CoL grado 4 = N4 de 3
N5 = fuerza aplicada durante la laringoscopia
(N5 = 0 si no fue considerable y N5 = 1 si la fuerza es considerable)
N6 = presión laríngea externa utilizada para visualizar la laringe
(N6 = 0 si no se aplicó o sólo fue la maniobra de Sellick, N6 = 1 si se utilizó presión laríngea)
N7 = valoración de la posición de las cuerdas vocales al intubar
(N7 = 0, abductas o no visibles y N7 = 1 aductas)
En general, se adiciona 1 punto para cada intento adicional, operador adicional y técnica alternativa. El primer intento de intubación es el que clasifica la exposición glótica. La suma de estos parámetros, nos indica cuál fue realmente la clasificación de la intubación realizada. Los pacientes con criterios predictivos de intubación difícil, no siempre resultan en esa condición. Esta escala se ha utilizado para comparar la predicción con el resultado final del procedimiento.
La combinación de tests o maniobras predictivas pudiera ser más eficiente en determinar anticipadamente una vía aérea difícil. En el año 2005 Shiga 11 publicó un meta-análisis cuyo objetivo era determinar la eficacia de los test realizados en la cabecera de los pacientes y sus combinaciones, para detectar anticipadamente una vía aérea difícil. Fueron seleccionados 35 estudios (50.760 pacientes) de bases de datos electrónicas. La incidencia global de intubación difícil fue de 5,8%. Las pruebas de detección incluyeron la clasificación de Mallampati orofaríngea, distancia tiromentoniana, distancia esternomentoniana, apertura bucal y la escala de riesgo de Wilson. Cada test por separado mostró una pobre a moderada sensibilidad (20-62%) y moderada a razonable especificidad (82-97%). La prueba de la cabecera más útil para la predicción resultó ser una combinación de la clasificación de Mallampati y la distancia tiromentoniana. Concluye Shiga que actualmente las pruebas de detección disponibles para la intubación difícil tienen pobre a moderado poder discriminativo cuando se utilizan aisladamente. Las combinaciones de pruebas pueden incrementar el valor diagnóstico en comparación con el valor de cada prueba por sí sola. Sin embargo, el valor clínico de las pruebas de detección de cabecera para la predicción de intubación difícil sigue siendo limitado.
Yentis publicó el año 2002 un estudio en que trata de explicar la metodología de los test predictivos y por qué nunca van a ser muy útiles. En la Tabla 3 se resumen y comparan las sensibilidades, especificidades y el valor predictivo positivo de diversos test evaluados por Yentis (Tabla 3) 12 .
Tabla 3 Capacidad Predictiva de Test de Uso Habitual (Yentis)
|
Sensibilidad (%) |
Especificidad (%) |
VPP (%) |
|
| Mallampati original |
42-60 |
81-89 |
4-21 |
| Mallampati modificada |
65-81 |
66-82 |
8-9 |
| Distancia tiromentoniana |
65-91 |
81-82 |
8-15 |
| Distancia esternomentoniana |
82 |
89 |
27 |
| Score de Wilson |
42-55 |
86-92 |
6-9 |
| Apertura bucal |
26-47 |
94-95 |
7-25 |
| Protrusión de la mandíbula |
17-26 |
95-96 |
5-21 |
Conclusión
Diversos estudios han tratado de encontrar las mejores herramientas clínicas para predecir de manera eficiente una vía aérea difícil. La aplicación de diversos test predictivos o la combinación de éstos, no han podido resolver el problema del bajo valor predictivo positivo o la baja sensibilidad de dichas pruebas. La baja prevalencia de la vía aérea difícil en los pacientes hace poco probable el encontrar herramientas clínicas de predicción más precisas.
La estrategia de manejo de la vía aérea debe considerar la posible aparición de casos de dificultad no anticipada, pese a una evaluación preoperatoria adecuada. Por lo tanto, de manera irrenunciable, deben existir estrategias preestablecidas para resolver los problemas de vía aérea difícil no anticipada, estrategias que van a seguir apareciendo y en las cuales los anestesiólogos deben entrenarse periódicamente.
Lo anterior no significa abandonar la evaluación preoperatoria de la vía aérea, por el contrario, debemos ser más rigurosos en la aplicación de ésta. Probablemente la combinación de una adecuada historia clínica de la vía aérea, con un examen físico acabado en busca de predictores de dificultad y la apreciación basada en la experiencia clínica, continúan siendo las mejores armas para prevenir la aparición de complicaciones de nuestros pacientes en esta área.
Bibliografía
- ASA Task Force on Management of the Difficult Airway: Practice guidelines for management of the difficult airway, an updated report. Anesthesiology 2003; 98: 1269-77.
- Paix AD, Williamson JA, Runciman WB. Crisis management during anaesthesia: difficult intubation. Qual Saf Health Care 2005; 14:e5. Accesado el 13 de octubre de 2009 en (http://www.qshc.com/cgi/content/full/14/3/e5).
- ASA Task Force on Management of the Difficult Airway: Practice guidelines for management of the difficult airway. Anesthesiology 1993; 78: 597-602.
- Lauren C. Berkow MD. Strategies for airway management. Best Practice & Research Clinical Anesthesiology 2004; 18: 531-48.
- Adrian Pearce. Evaluation of the airway and preparation for difficulty. Best Practice & Research Clinical Anaesthesiology 2005; 19: 559-79.
- Mallampati SR, Gatti SP, Gugino LD. A clinical sign to predict difficult intubation: a prospective study. Can Anaesth Soc J 1985; 32: 429-34.
- Patil P, Stehling LC, Zauder HL, Koch JP. Mechanical aids for fiberoptic endoscopy. Anesthesiology 1982; 57: 69-70.
- Cormack RS, Lehane J. Difficult tracheal intubation in obstetrics. Anaesthesia 1984; 39: 1105-11.
- Wilson ME, Apiegelhalter D, Robertson JA, et al. Predicting difficult intubation. Br J Anesth 1988; 61: 211-16.
- Adnet F, Borron SW. The Intubation Difficulty Scale (IDS): Proposal and evaluation of a new score characterizing the complexity of endotracheal Intubation. Anesthesiology 1997; 87: 1290-7.
- Toshiya S, Zen’ichiro W, Tetsuo I, et al. Predicting difficult intubation in apparently normal patients. A meta-analysis of bedside screening test performance. Anesthesiology 2005; 103: 429-37.
- Yentis SM. Predicting difficult intubation-worthwhile exercise or pointless ritual? Anaesthesia 2002; 57: 105-15.


 Creative Commons Attribution
Creative Commons Attribution