José Guzmán O. 1
Rev Chil Anest Vol. 39 Núm. 2 pp. 116-124|doi:
PDF|ePub|RIS
Las complicaciones derivadas del manejo de la vía aérea representan la principal causa de morbi-mortalidad materna de origen anestésico 1 . No se trata sólo de intubación difícil y/o aspiración de contenido gástrico, sino también broncoespasmo, depresión respiratoria y trauma de la vía aérea, causas que han cobrado mayor importancia relativa en los últimos años 2 .
Se entiende por intubación difícil en obstetricia a la imposibilidad de intubar durante el tiempo de relajación dado por una dosis de succinilcolina o bien al fracaso de dos buenos intentos 3 .
Se estima que la incidencia de intubación difícil en el embarazo se ha mantenido cercana a 1:300 anestesias generales en las últimas tres décadas. Gracias a que el porcentaje de anestesia regional ha aumentado a cifras cercanas al 90-95% de las cesáreas, el número absoluto de complicaciones en el manejo de la vía aérea ha disminuido significativamente, con la consiguiente caída en la mortalidad materna asociada.
Llama la atención que la incidencia de intubación difícil en obstetricia es 8 veces mayor que en la población general, aún cuando las embarazadas en su mayoría son mujeres jóvenes y sanas. La explicación para esta paradoja se debe en parte a la definición de vía aérea difícil en obstetricia y a las circunstancias en que ocurre. Suele presentarse en el contexto de una emergencia, ya sea por un sufrimiento fetal agudo o una complicación materna, y en horarios inhábiles, con anestesiólogos sin competencias específicas en el manejo de vía aérea difícil (en ocasiones sólo se cuenta con médicos en formación o con personal no médico a cargo) 4 – 9 .
Factores fisiopatológicos del embarazo, involucrados en la vía aérea difícil
Varios cambios fisiopatológicos que ocurren en el embarazo lo convierten en una situación única, que potencialmente afecta el manejo de la vía aérea.
La vascularización de la vía aérea superior está aumentada, convirtiendo a la mucosa en un tejido más friable, lo que hace poco recomendable la intubación nasal o múltiples laringoscopias, ya que el edema y hemorragia resultantes complican aún más la situación.
El Mallampati empeora progresivamente a medida que avanza la edad gestacional, alcanzando su grado máximo durante el parto y el puerperio inmediato. Por lo general aumenta en uno o dos grados, especialmente en pacientes con preeclampsia, HELLP o politransfusión por hemorragia obstétrica 10 – 13 . Este aumento en el Mallampati se debe principalmente a edema, pero en ocasiones también contribuye el aumento de grasa del embarazo.
Edema laríngeo: éste generalmente se asocia al síndrome hipertensivo del embarazo complicado, aunque esta entidad no está lo suficientemente estudiada y se desconoce su magnitud e incidencia 14 – 17 (esto obliga a tener siempre disponible un bougie y tubos orotraqueales de menor diámetro).
El aumento de volumen abdominal, junto a la posición supina, disminuyen la capacidad residual funcional entre un 20 y un 30%. Paralelamente existe un metabolismo acelerado, que aumenta la ventilación minuto en un 50% y el consumo de oxígeno en un 20% 18 . Estas condiciones explican la baja tolerancia de la embarazada a la apnea. Previa oxigenación, se cuenta con aproximadamente 3 minutos para lograr la intubación, luego de lo cual sobreviene una abrupta desaturación. Tres estudios de McClelland 19 – 21 efectuados en modelos de simulación, permitieron confeccionar las curvas de saturación de oxígeno en apnea, dependiendo de la forma de preoxigenar y de la presencia o no de morbilidad materna. El estudio demuestra que la paciente obesa mórbida en trabajo de parto es quién tolera el menor tiempo de apnea (tan sólo 1 minuto y medio).
Los cambios en el sistema gastrointestinal también son de importancia y tienen implicaciones clínicas. Especialmente en el tercer trimestre, el vaciamiento gástrico para sólidos está retardado, existe una mayor producción de ácidos y un mayor volumen gástrico 22 – 25 , con disminución de la presión del esfínter gastroesofágico inferior y aumento del reflujo 26 . Estos problemas son acentuados durante el trabajo de parto y aún más por la anestesia regional con opiáceos 27 – 28 , por lo que estas pacientes deben ser consideradas con “estómago lleno” y se les debe intubar con secuencia rápida y maniobra de Sellick. El vaciamiento gástrico para líquidos claros no está retardado 29 – 30 y aquellas pacientes programadas para una cesárea electiva, pueden recibir líquidos claros hasta dos horas antes de la cirugía 31 .
Factores críticos que inciden en un adecuado manejo de la vía aérea difícil
1. Competencias del equipo de salud. La falta de competencias en el manejo de la vía aérea es un común denominador en las complicaciones 32 – 35 . Es necesario que la anestesia esté a cargo de un anestesiólogo certificado, que haya aprobado un curso teórico práctico en vía aérea difícil y que idealmente posea experiencia en el manejo de obesos mórbidos, ya que fisiopatológicamente se asemejan a la embarazada. La capacitación debe ser extensiva al personal de apoyo, con el fin de prepararlos para actuar adecuadamente ante una emergencia obstétrica que requiera anestesia general.
2. Equipamiento y monitorización. Los pabellones de maternidad suelen ser los menos equipados. Normalmente tienen máquinas de anestesia antiguas y carencia de equipamiento para manejo de vía aérea. Se debe contar con un carro de intubación difícil en sus pabellones y cada uno de ellos debe estar equipado con capnógrafo y oxímetro de pulso. La máquina de anestesia y el sistema de aspiración deben estar permanentemente listos para una emergencia 36 .
3. Unidades de recuperación adecuadamente equipadas, con anestesiólogo, enfermeras y técnicos paramédicos con experiencia en la paciente de alto riesgo obstétrico. A esta unidad deben ingresar las pacientes sometidas a cesárea o con un parto vaginal complicado.
4. Respeto de normas y protocolos. Cuando se han analizado las complicaciones, con frecuencia se encuentra que no se han seguido los protocolos existentes o bien estos no existían o no habían sido adecuadamente difundidos. Las normas son una herramienta importante para lograr un manejo coherente y consistente de situaciones críticas y favorecen la evaluación y mejora continua del desempeño del equipo de salud. Se deben implementar políticas de calidad y seguridad que apunten a mejorar la cultura organizacional 37 en esos aspectos.
5. Evitar la anestesia general innecesaria. Actualmente la principal indicación de anestesia general es el fracaso de la anestesia regional o una emergencia extrema materna y/o fetal. Se debe tener especial cuidado que el catéter peridural funcione adecuadamente. El fracaso de la anestesia regional es más frecuente en pacientes con: escoliosis, obesidad, parestesias en la inserción del catéter, canulación vascular, analgesia insatisfactoria en la primera etapa del trabajo de parto, lateralización o presencia de “ventanas” analgésicas, etc. Por esta razón, se debe evaluar el bloqueo sensitivo-motor y procurar que el catéter esté siempre en condiciones de entregar una anestesia satisfactoria para una eventual cesárea de urgencia.
6. Profilaxis de aspiración de contenido gástrico. Se recomienda dar profilaxis antiácida a aquellas pacientes con mayor probabilidad de presentar un sufrimiento fetal agudo como retardo del crecimiento intrauterino (RCIU), síndrome hipertensivo del embarazo (SHE), oligohidroamnios, alteración basal del registro, y dar sólo líquidos claros a pacientes que se encuentren en trabajo de parto.
7. Por último, es necesario recordar que la incidencia de obesidad mórbida sigue en aumento y suele asociarse a preeclampsia, mayor tasa de cesáreas, dificultad y fracaso de la anestesia regional, intubación difícil y mayor morbi-mortalidad, tanto obstétrica como neonatal 38 – 39 .
Recomendaciones
No existen en la actualidad recomendaciones específicas para el manejo de vía aérea difícil en obstetricia. Las que se presentan a continuación (Figura 1) están basadas, en parte, en las dadas por la “Difficult Airway Society” el 2004 41 , en el capítulo de “intubación difícil no anticipada, en paciente no obstétrico y en inducción de secuencia rápida por estómago lleno”.
Frente a una vía aérea difícil anticipada, lo recomendable es efectuar una intubación vigil con fibrobroncoscopio, pero en el contexto de una emergencia obstétrica, pocas veces se dispone del tiempo requerido por esta técnica, por esta razón son escasos los reportes de esta situación 42 .
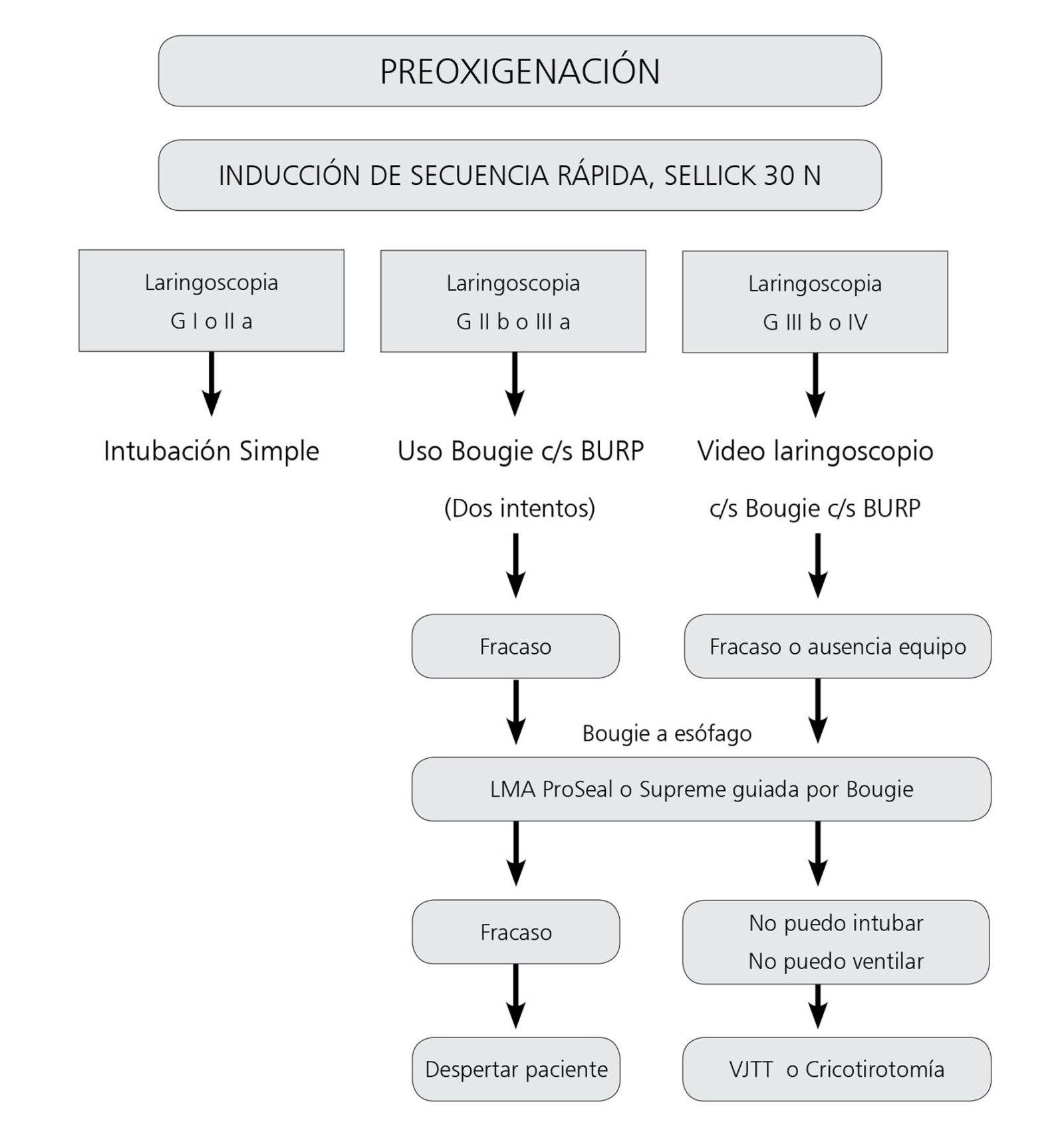
Figura 1 Algoritmo de Intubación difícil no anticipada en embarazada con estómago lleno.
-
1. Pre-oxigenación:
Idealmente se debe intubar durante el período de apnea y antes de que la saturación baje de 95%. Para esto es necesario pre-oxigenar y “denitrogenar” durante 2 a 3 minutos 19 o un promedio de 7 capacidades vitales 43 . Si se extrapola la experiencia en obesos, la pre-oxigenación en posición sentada y/o un con un catéter nasofaríngeo de oxígeno a 5 l· min-1, pueden otorgar un mayor tiempo de oxigenación durante la apnea. Esta técnica sería de especial utilidad en una obesa mórbida embarazada 44 , 45 .
-
2. Inducción e intubación de secuencia rápida:
Esta técnica está recomendada, en general, en toda embarazada 46 , 47 , ya que se considera que tiene estómago lleno, desde fines del primer trimestre hasta las primeras horas del puerperio, especialmente cuando está en trabajo de parto 48 – 51 . La excepción sería aquella cesárea electiva, con ayuno, que ha recibido bloqueadores H2 y algún pro-quinético 31 . El uso de opiáceos permite mejorar las condiciones de intubación y disminuir la respuesta hemodinámica a la laringoscopia, pero agrega el riesgo de depresión respiratoria fetal, el que es transitorio con remifentanyl en dosis de 1 a 2 µg·kg-1·min-1 IV 52 – 56 . Puede utilizarse también fentanil en dosis de 2 µg·kg-1 IV.
Como hipnótico, el propofol sería el más apropiado 57 (2 mg·kg-1 IV), aunque dependiendo de las circunstancias se puede utilizar otro, como por ejemplo tiopental 4 mg·kg-1 IV, sin inconvenientes.
Como relajante muscular clásicamente se ha recomendado el uso de succinilcolina, en dosis de 1 mg x kg iv, pero últimamente se ha observado (en pacientes no embarazadas) que dosis de 0,6 mg otorgan condiciones aceptables de intubación (especialmente si están asociados a opiáceos) con la ventaja de una recuperación más rápida de la ventilación espontánea 58 – 61 . Esto es importante cuando se requiere despertar a la paciente por fracaso de la intubación y/o ventilación. También se ha demostrado que el uso de 6 mg IV de efedrina en la inducción, acorta significativamente la latencia del relajante muscular tanto de succinilcolina como rocuronio 62 – 66 . Este último, en dosis de 0,4 a 0,6 mg·kg-1 IV, asociado a efedrina, puede dar condiciones aceptables de intubación al minuto (no se debe pretender la anulación de la respuesta al estimulador de nervio periférico). Con la introducción de sugammadex 67 se ha cuestionado el uso de succinilcolina 68 , ya que ahora es posible utilizar dosis más altas de rocuronio sin el miedo de no poder revertir. El tiempo de reversión dado por sugammadex es menor al espontáneo de la Succinilcolina 69 .
La maniobra de Sellick ha estado cuestionada durante varios años 70 – 73 , argumentándose que no evita la aspiración 74 , que no más de un 30% de los médicos la realizan en forma apropiada, que deforma la glotis 75 , dificultando la ventilación y/o intubación, y que el cartílago cricoides no comprime bien el esófago ya que éste no suele estar en la línea media 76 . Nuevos estudios, la prudencia y el tiempo, han inclinado nuevamente la balanza hacia la maniobra de Sellick 77 , y una reciente investigación con RNM mostró que el cricoides comprime la parte distal de la hipofaringe y éste sería el sitio sobre el que se actúa, y no el esófago 78 . Otro estudio aleatorio no encontró más fracaso de intubación aplicando la maniobra de Sellick 79 . Por último, se ha visto que la eficacia de la compresión cricoídea mejora ostensiblemente con el entrenamiento en modelos de simulación 80 , 81 . En resumen, la recomendación de aplicar la maniobra de Sellick sigue vigente (a pesar de sus defectos), requiere capacitación y se debe ejercer a 30 Newton (N) para evitar el reflujo gástrico. En el caso de deformación glótica se sugiere utilizar un bougie o liberar presión para facilitar la intubación.
-
3. Laringoscopia:
La mayor parte de las pacientes (más del 90%), pueden ser intubadas sin mayor dificultad con una hoja Macintosh y este porcentaje aumenta cuando se utiliza la maniobra de BURP (o una manipulación externa) y/o uso de un bougie. La hoja Miller o McCoy en ocasiones pueden ser de utilidad, pero su rendimiento es relativamente bajo, por lo que su uso es restringido y reservado a aquellos anestesiólogos que tengan experiencia con tales hojas y el escenario laringoscópico lo amerite.
Las pacientes con laringoscopias grado I, II y IIIa 82 pueden ser intubadas sin mayor dificultad en uno o dos intentos. El problema ocurre cuando se enfrenta una laringoscopia grado IIIb o IV, que se asocia a múltiples intentos, mayor tiempo y una tasa de éxito menor al 50%. En esta situación se debe decidir si es conveniente hacer más de dos intentos. En la esfera no obstétrica, en un paciente con estómago vacío y facilidad de ventilación con mascarilla, se puede intentar la intubación con un videolaringoscopio, Fastrach con o sin fibrobroncoscopio o fibroscopia rígida (por ejemplo, Bonfils) o flexible. Pero en el ambiente obstétrico lo más probable es que no sea posible este lujo, ya sea por carecer de los equipos o porque la emergencia exige una resolución inmediata. Por estas razones una alternativa frente a una laringoscopia grado IIIb o IV y en el contexto de una emergencia, es avanzar el bougie a esófago y utilizarlo para guiar una máscara laríngea ProSeal o Supreme (el bougie se introduce por el canal gástrico de dichas máscaras). Esta maniobra permite el éxito al primer intento en el 99% de las pacientes, junto a un excelente posicionamiento de la máscara laríngea 83 – 88 .
Probablemente en el futuro, el videolaringoscopio sea la primera opción para el manejo de una vía aérea difícil no anticipada en que han fracasado un par de intentos, siempre y cuando se tenga el recurso disponible en forma inmediata. Hasta ahora se han comunicado algunos casos de intubación difícil manejados exitosamente con Glidescope y Airtraq 89 – 90 .
-
4. Rol de las máscaras laríngeas en anestesia obstétrica:
Hasta hace algunos años era impensable utilizar una máscara laríngea en una cesárea electiva, hasta que el trabajo de Han y Brimacombe con más de 1.000 pacientes rompió este paradigma 91 – 92 . El desarrollo de nuevas máscaras, en especial ProSeal y posteriormente Supreme 93 – 97 , que cuentan con un canal de aspiración gástrica, un mejor sello glótico y de hipofaringe, semejante al que confiere la maniobra de Sellick, han permitido su utilización en cesáreas con un grado de confiabilidad aceptable. (Figuras 2 a 5). Cuando una máscara laríngea ProSeal está bien posicionada el riesgo de aspiración de contenido gástrico es mínimo 98 – 106 .
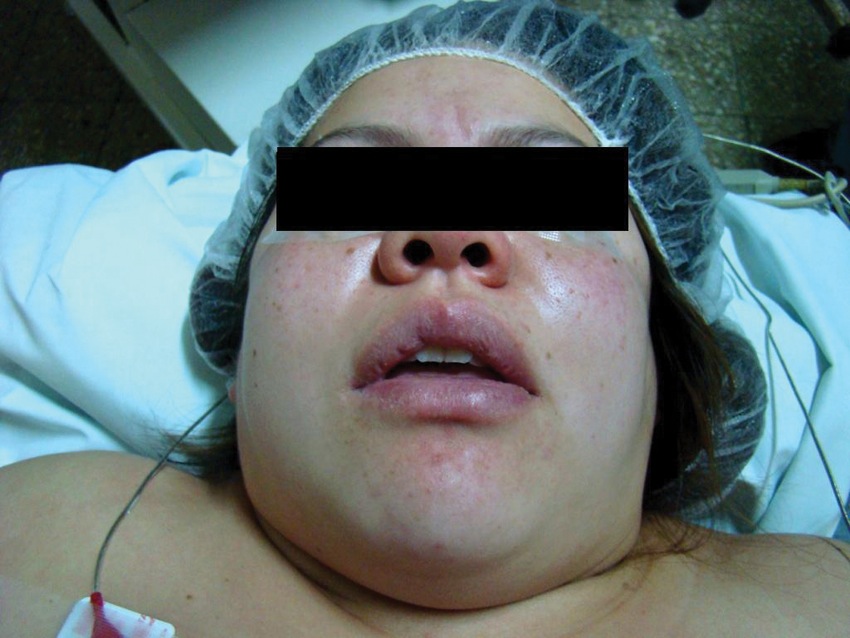
Figura 2 Cesárea de urgencia en paciente con HELLP y Mallampati IV, con LMA ProSeal.
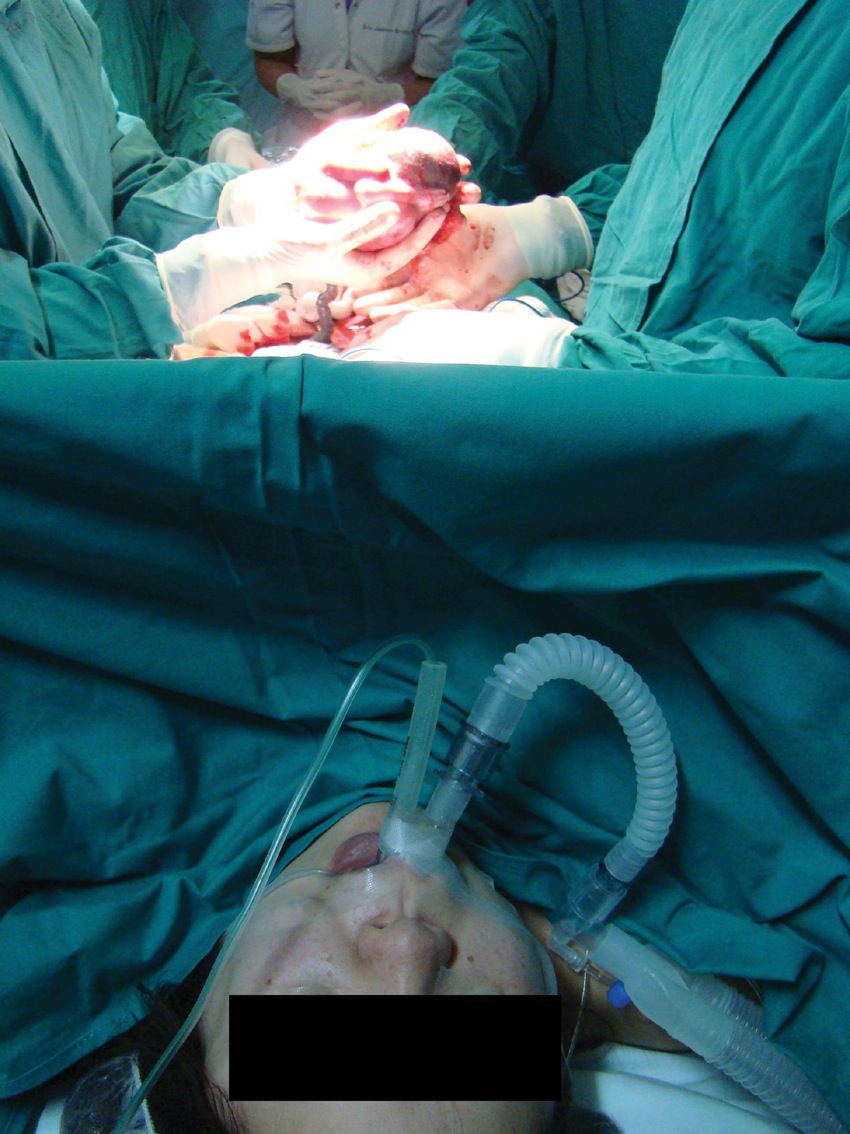
Figura 3 Cesárea de urgencia en paciente con HELLP y Mallampati IV, con LMA ProSeal.
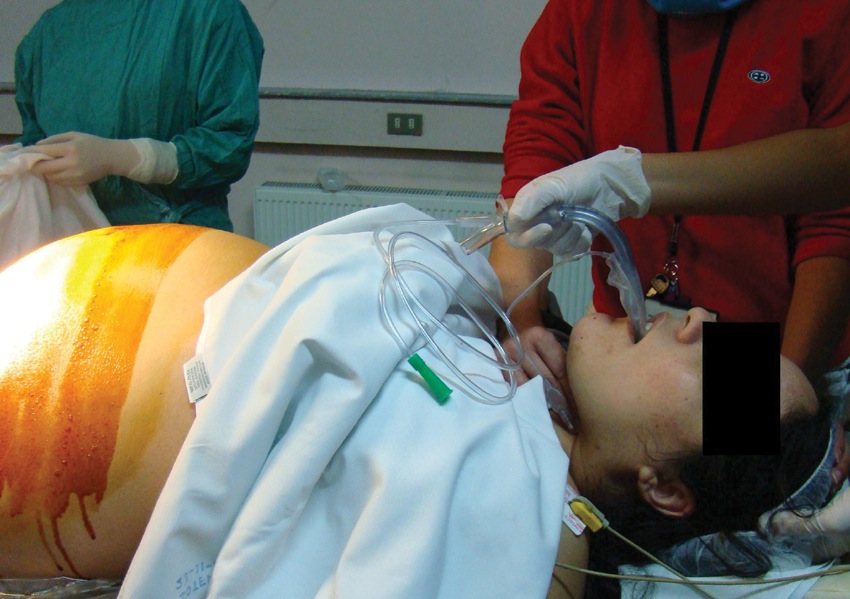
Figura 4 LMA Supreme en cesárea de urgencia.
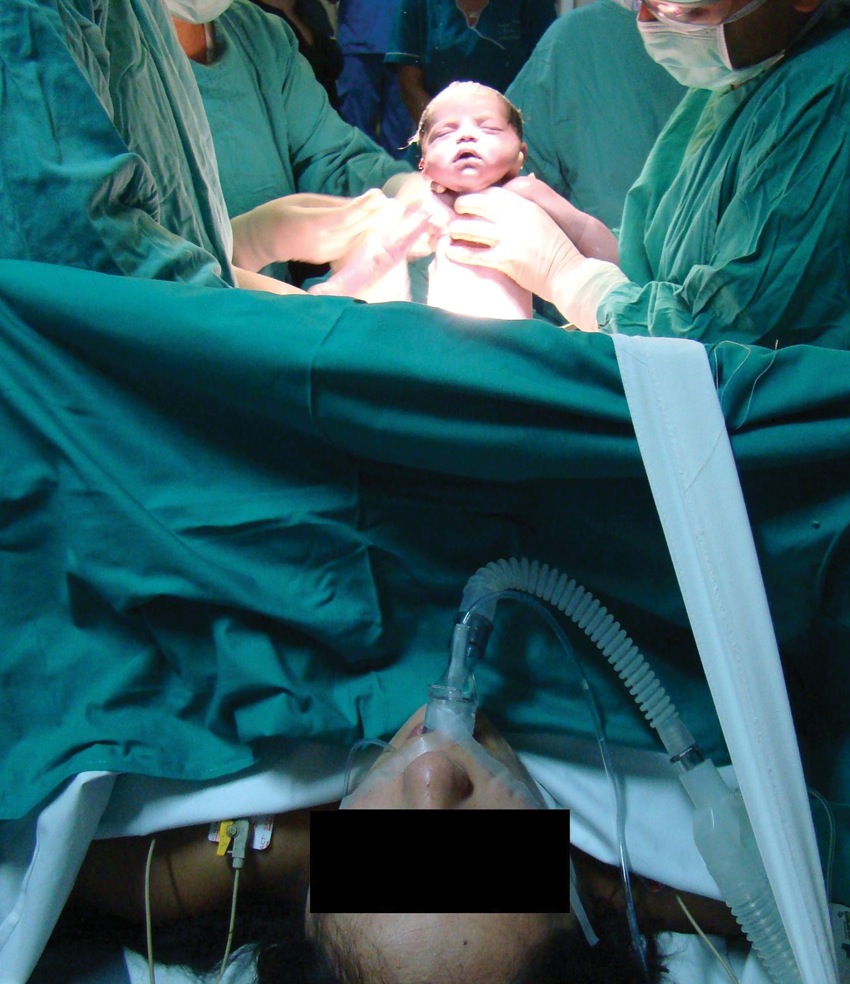
Figura 5 LMA Supreme en cesárea de urgencia.
En la actualidad, lo más aceptado es utilizar LMA ProSeal en el caso de una intubación fracasada y existen varios reportes de esta situación 107 – 110 . Esta máscara ha demostrado su utilidad incluso en pacientes con obesidad mórbida, confiriendo un sello glótico que supera los 30 cm de H2O 111 – 112 . Una operación cesárea no debiera ofrecer problema en ser manejada íntegramente con esta máscara. Si en opinión del anestesiólogo tratante, es más seguro y apropiado intubar a la paciente, y si el tiempo y el recurso está disponible, puede intubar a través de la máscara ProSeal con un fibrobroncoscopio igual o menor a 3,7 mm de diámetro ayudado por un catéter de Aintree 113 – 114 . Debido al diseño de la máscara, la intubación a ciegas no está recomendada por su alta tasa de fracaso y debiera utilizarse una LMA Fastrach.
Finalmente, el escenario de no poder intubar y no poder ventilar (considerando el fracaso de LMA ProSeal guiada por bougie) es rarísimo y en este caso está recomendado el acceso percutáneo infraglótico, en especial la inserción de un catéter transcricoídeo y ventilación jet, o una cricotirotomía percutánea 115 – 116 .
Bibliografía
- Wali A, Suresh M. Maternal Morbidity, Mortality and Risk Assessment. Anesthesiology Clin 2008; 26: 197-230.
- Cooper G, McClure J. Anaesthesia chapter from Saving Mothers’ Lives; reviewing maternal deaths to make pregnancy safer. Br J Anaesth 2008; 100: 17-22.
- Barnardo PD, Jenkins JG. Failed tracheal intubation in obstetrics: a 6-year review in a UK region. Anaesthesia 2000; 55: 690-694.
- Hawkins JL, Koonin LM, Palmer SK, Gibbs CP. Anesthesia-related deaths during obstetric delivery in the United States, 1979-1990. Anesthesiology 1997; 86: 277-284.
- Hawthorne L, Wilson R, Lyons G, Dresner M. Failed intubation revisited: 17-yr experience in a teaching maternity unit. Br J Anaesth 1996; 76: 680-684.
- Tsen LC, Pitner R, Camann WR. General anesthesia for cesarean section at a tertiary care hospital 1990-1995: indications and implications. Int J Obstet Anesth 1998; 7: 147-152.
- Cooper G, McClure J. Maternal deaths from anaesthesia. An extract from Why Mothers Die 2000-2002, the Confidential Enquiries into Maternal Deaths in the United Kingdom Chapter 9: Anaesthesia. Br J Anaesth 2005; 94: 417-423.
- McDonnell NJ, Paech MJ, Clavisi OM, Scott KL. Difficult and failed intubation in obstetric anaesthesia: an observational study of airway management and complications associated with general anaesthesia for caesarean section. Int J Obstet Anesth 2008; 17: 292-297.
- Djabatey EA, Barclay PM. Difficult intubation in 3430 obstetric general anaesthetics. Anaesthesia 2009; 64: 1168-1171.
- Farcon EL, Kim MH, Marx GF. Changing Mallampati score during labour. Can J Anaesth 1994; 41: 50-51.
- Pilkington S, Carli F, Dakin MJ, et al. Increase in Mallampati score during pregnancy. Br J Anaesth 1995; 74: 638-642.
- Kodali BS, Chandrasekhar S, Bulich LN, et al. Airway changes during labor and delivery. Anesthesiology 2008; 108: 57-62.
- Boutonnet M, Faitot V, Katz A, et al. Mallampati class changes during pregnancy, labour, and after delivery: can these be predicted? Br J Anaesth 2010; 104: 67-70.
- Jouppila R, Jouppila P, Hollmen A. Laryngeal oedema as an obstetric anaesthesia complication: case reports. Acta Anaesthesiol Scand 1980; 24: 97-98.
- Dobb G. Laryngeal oedema complicating obstetric anaesthesia. Anaesthesia 1978; 33: 839-840.
- Brimacombe J. Acute pharyngolaryngeal oedema and pre-eclamptic toxaemia. Anaesth Intensive Care 1992; 20: 97-98.
- Brock-Utne JG, Downing JW, Seedat F. Laryngeal oedema associated with pre-eclamptic toxaemia. Anaesthesia 1977; 32: 556-558.
- Chesnutt A. Physiology of normal pregnancy. Crit Care Clin 2004; 20: 609-615.
- McClelland SH, Bogod DG, Hardman JG. Pre-oxygenation in pregnancy: an investigation using physiological modelling. Anaesthesia 2008; 63: 259-263.
- McClelland SH, Bogod DG, Hardman JG. Apnoea in pregnancy: an investigation using physiological modelling. Anaesthesia 2008; 63: 264-269.
- McClelland SH, Bogod DG, Hardman JG. Pre-oxygenation and apnoea in pregnancy: changes during labour and with obstetric morbidity in a computational simulation. Anaesthesia 2009; 64: 371-377.
- Hong J, Park J, Oh J. Comparison of preoperative gastric contents and serum gastrin concentrations in pregnant and nonpregnant women. J Clin Anesth 2005; 17: 451-455.
- Macfie AG, Magides AD, Richmond MN, Reilly CS. Gastric emptying in pregnancy. Br J Anaesth 1991; 67: 54-57.
- Jayaram A, Bowen MP, Deshpande S, Carp HM. Ultrasound examination of the stomach contents of women in the postpartum period. Anesth Analg 1997; 84: 522-526.
- Whitehead EM, Smith M, Dean Y, O’Sullivan G. An evaluation of gastric emptying times in pregnancy and the puerperium. Anaesthesia 1993; 48: 53-57.
- Vanner RG, Goodman NW. Gastro-oesophageal reflux in pregnancy at term and after delivery. Anaesthesia 1989 44: 808-811.
- Nimmo WS, Wilson J, Prescott LF. Narcotic analgesics and delayed gastric emptying during labour. Lancet 1975; 1: 890-893.
- Wright PM, Allen RW, Moore J, Donnelly JP. Gastric emptying during lumbar extradural analgesia in labour: effect of fentanyl supplementation. Br J Anaesth 1992; 68: 248-251.
- Wong CA, Loffredi M, Ganchiff JN, et al. Gastric emptying of water in term pregnancy. Anesthesiology 2002; 96: 1395-1400.
- Wong CA, McCarthy RJ, Fitzgerald PC, et al. Gastric emptying of water in obese pregnant women at term. Anesth Analg 2007; 105: 751-755.
- Souza D, Doar L, Mehta S. Aspiration Prophylaxis and Rapid Sequence Induction for Elective Cesarean Delivery: Time to Reassess Old Dogma? Anesth Analg 2010; 110: 1503-1505.
- Rahman K, Jenkins JG. Failed tracheal intubation in obstetrics: no more frequent but still managed badly. Anaesthesia 2005; 60: 168-171.
- Cook TM, McCrirrick A. A survey of airway management during induction of general anaesthesia in obstetrics: Are the recommendations of the Confidential Enquiries into Maternal Deaths being implemented? Int J Obstet Anesth 1994; 3: 143-145.
- Russell R. Failed intubation in obstetrics: a self- fulfilling prophesy? International Journal of Obstetric Anesthesia 2007; 16: 1-3.
- Johnson RJ, Lyons GR, Wilson RC, Robinson RPC. Training in obstetric general anaesthesia; a vanishing art? Anaesthesia 2000; 55: 179-183.
- Hawkins J, Arens J, Bucklin B, Connis R. Practice Guidelines for Obstetric Anesthesia. An Updated Report by the American Society of Anesthesiologists Task Force on Obstetric Anesthesia. Anesthesiology 2007; 106: 843-863.
- Gambone J, Reiter R. Elements of a Successful Quality Improvement and Patient Safety Program in Obstetrics and Gynecology. Obstet Gynecol Clin N Am 2008; 35: 129-145.
- Soens M, Birnbach D, Ranasinghe J, Van Zundert A. Obstetric anesthesia for the obese and morbidly obese patient: an ounce of prevention is worth more than a pound of treatment. Acta Anaesthesiol Scand 2008; 52: 6-19.
- Roofthooft E. Anesthesia for the morbidly obese parturient. Curr Opin Anaesthesiol 2009; 22: 341-346.
- Practice guidelines for management of the difficult airway: A report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology 1993; 78: 597-602.
- Henderson J, Popat M, Latto I, Pearce A. Difficult Airway Society guidelines for management of the unanticipated difficult intubation. Anaesthesia 2004; 59: 675-694.
- Martin T, Hartnett J, Jacobson D, Gross J. Care of a parturient with preeclampsia, morbid obesity, and Crouzon’s syndrome. Int J Obstet Anesth 2008; 17: 177-181.
- Chiron B, Laffon M, Ferrandiere M, et al. Standard preoxygenation technique versus two rapid techniques in pregnant patients. International Journal of Obstetric Anesthesia 2004; 13: 11-14.
- Tanoubi I, Drolet P, Donati F. Optimizing preoxygenation in adults. Can J Anesth 2009; 56: 449-466.
- Ramachandran S, Cosnowski A, Shanks A, Turner C. Apneic oxygenation during prolonged laryngoscopy in obese patients: a randomized, controlled trial of nasal oxygen administration. J Anesth 2010; 22: 164-168.
- Sharpa L, Levy D. Rapid sequence induction in obstetrics revisited. Curr Opin Anaesthesiol 2009; 22: 357-361.
- Kalinowski C, Kirsch J. Strategies for prophylaxis and treatment for aspiration. Best Pract Res Clin Anaesthesiol 2004; 18: 719-737.
- Gin T, Cho A M, Lew JK, et al. Gastric emptying in the postpartum period. Anaesth Intensive Care 1991; 19: 521-524.
- Lam KK, So HY, Gin T. Gastric pH and volume after oral fluids in the postpartum patient. Can J Anaesth 1993; 40: 218-221.
- Sandhar BK, Elliott RH, Windram I, Rowbotham DJ. Peripartum changes in gastric emptying. Anaesthesia 1992; 47: 196-198.
- Bogod DG. The postpartum stomach-when is it safe? Anaesthesia 1994; 49: 1-2.
- Hill D. The Use of Remifentanil in Obstetrics. Anesthesiology Clin 2008; 26: 169-182.
- Ngan Kee WD, Khaw KS, Ma KC, et al. Maternal and neonatal effects of remifentanil at induction of general anesthesia for cesarean delivery: a randomized, double-blind, controlled trial. Anesthesiology 2006; 104: 14-20.
- Van de Velde M, Teunkens A, Kuypers M. General anaesthesia with target controlled infusion of propofol for planned CS: maternal and neonatal effects of a remifentanil-based technique. Int J Obstet Anesth 2004; 13: 153-158.
- Richa F, Yazigi A, Nasser E. General anesthesia with remifentanil for Cesarean section in a patient with HELLP syndrome. Acta Anaesthesiol Scan 2005; 49: 418-420.
- Yoo K, Jeong C, Park Y, et al. Effects of remifentanil on cardiovascular and bispectral index responses to endotracheal intubation in severe pre-eclamptic patients undergoing Caesarean delivery under general anaesthesia. Br J Anaesth 2009; 102: 812-819.
- Erhan E, Ugur G, Gunusen I, et al. Propofol -not thiopental or etomidate- with remifentanil provides adequate intubating conditions in the absence of neuromuscular blockade. Can J Anesth 2003; 50: 108-115.
- Heier T, Feiner JR, Lin J, et al. Hemoglobin desaturation after succinylcholine-induced apnea: a study of the recovery of spontaneous ventilation in healthy volunteers. Anesthesiology 2001; 94: 754-759.
- El-Orbany MI, Joseph NJ, Salem MR, Klowden AJ. The neuromuscular effects and tracheal intubation conditions after small doses of succinylcholine. Anesth Analg 2004; 98: 1680-1685.
- Naguib M, Samarkandi A, Riad W, Alharby SW. Optimal dose of succinylcholine revisited. Anesthesiology 2003; 99: 1045-1049.
- Naguib M, Samarkandi AH, El-Din ME, et al. The dose of succinylcholine required for excellent endotracheal intubating conditions. Anesth Analg 2006; 102: 151-155.
- Muñoz H, González A, Dagnino J, et al. The Effect of Ephedrine on the Onset Time of Rocuronium. Anesth Analg 1997; 85: 437-440.
- Gopalakrishna MD, Krishna HM, Shenoy UK. The effect of ephedrine on intubating conditions and haemodynamics during rapid tracheal intubation using propofol and rocuronium. British Journal of Anaesthesia 2007; 99: 191-194.
- Szmuk P, Ezri T, Chelly JE, Katz J. The onset time of rocuronium is slowed by esmolol and accelerated by ephedrine. Anesthesia and Analgesia 2000; 90: 1217-1219.
- Ganidagli S, Cengiz M, Baysal Z. Effect of ephedrine on the onset time of succinylcholine. Acta Anaesthesiol Scand 2004; 48: 1306-1309.
- Belyamani L, Azendour H, Elhassouni A, et al. Effect of ephedrine on the intubation conditions using rocuronium versus succinylcholine. Ann Fran Anesth Réanim 2008; 27: 292-296.
- Suy K, Morias K, Cammu G, et al. Sugammadex, a selective relaxant binding agent, offers effective reversal of moderate rocuronium- or vecuronium-induced neuromuscular block. Anesthesiology 2007; 106: 283-288.
- Lee C. Goodbye Suxamethonium! Anaesthesia 2009; 64, Suppl. 1: 73-81.
- Lee C, Jahr J, Candiotti K, et al. Reversal of Profound Neuromuscular Block by Sugammadex Administered Three Minutes after Rocuronium: A Comparison with Spontaneous Recovery from Succinylcholine. Anesthesiology 2009; 110: 1020-1025.
- Benhamou D. Cricoid pressure is unnecessary in obstetric general anaesthesia. Proposer. Int J Obstet Anesth 1995; 4: 30-31.
- Ovassapian A, Salem MR. Sellick’s maneuver: to do or not do. Anesth Analg 2009; 109: 1360-1362.
- Vanner R. Cricoid pressure. Int J Obstet Anesth 2009; 18: 103-105.
- Lerman J. On cricoids pressure: “May the force be with you.”Anesth Analg 2009; 109: 1363-1366.
- Fenton PM, Reynolds F. Life-saving or ineffective? An observational study of the use of cricoid pressure and maternal outcome in an African setting. Int J Obstet Anesth 2009; 18: 106-110.
- MacG Palmer JH, Ball DR. The effect of cricoids pressure on the cricoids cartilage and vocal cords: an endoscopic study in anaesthetised patients. Anaesthesia 2000; 55: 263-268.
- Smith KJ, Dobranowski J, Yip G, et al. Cricoid pressure displaces the esophagus: an observational study using magnetic resonance imaging. Anesthesiology 2003; 99: 60-64.
- El-Orbany M, Connolly L. Rapid Sequence Induction and Intubation: Current Controversy. Anesth Analg 2010; 110: 1318-1325.
- Rice MJ, Mancuso AA, Gibbs C, et al. Cricoid pressure results in compression of the postcricoid hypopharynx: the esophageal position is irrelevant. Anesth Analg 2009; 109: 1546-1552.
- Turgeon AF, Nicole PC, Trepanier CA. Cricoid pressure does not increase the rate of failed intubation by direct laryngoscopy in adults. Anesthesiology 2005; 102: 315-319.
- Domuracki K, Mouleb C, Owenc H, et al. Learning on a simulator does transfer to clinical practice. Resuscitation 2009; 80: 346-349.
- Owen H, Follows V, Reynolds J, et al. Learning to apply effective cricoid pressure using a part task trainer. Anaesthesia 2002; 57: 1098-1101.
- Cook T.A new practical classification of laryngeal view. Anaesthesia 2000; 55: 274-279.
- Howarth A, Brimacombe J, Keller C. Gum-elastic bougie-guided insertion of the ProSeal laryngeal mask airway: a new technique. Anaesth Intens Care 2002; 30: 624-627.
- Brimacombe J, Keller C, Judd DV. Gum elastic bougie-guided insertion of the ProSeal laryngeal mask airway is superior to the digital and introducer tool techniques. Anesthesiology 2004; 100: 25-29.
- Eschertzhuber S, Brimacombe J, Hohlrieder M, et al. Gum elastic bougie-guided insertion of the ProSeal laryngeal mask airway is superior to the digital and introducer tool techniques in patients with simulated difficult laryngoscopy using a rigid neck collar. Anesth Analg 2008; 107: 1253-1256.
- El Beheiry H, Wong J, Nair G. Improved esophageal patency when inserting the ProSeal laryngeal mask airway with an Eschmann tracheal tube introducer. Can J Anesth 2009; 56: 725-732.
- Taneja S, Agrawal M, Dali JS, Agrawal G. Ease of ProSeal Laryngeal Mask Airway insertion and its fibreoptic view after placement using Gum Elastic Bougie: a comparison with conventional techniques. Anaesth Intens Care 2009; 37: 435-440.
- Brimacombe J, Keller C. A modified rapid sequence induction using the ProSeal laryngeal mask airway and an Eschmann tracheal tube introducer or gum elastic bougie. Anesthesiology 2004; 101: 1251-1252.
- Turkstra TP, Armstrong PM, Jones PM, Quach T. Glide Scope use in the obstetric patient. Int J Obstet Anesth 2010; 19: 123-124.
- d’Honneur G, Ndoko S, Amathieu R, et al. Tracheal Intubation Using the Airtraq in Morbid Obese Patients Undergoing Emergency Cesarean Delivery. Anesthesiology 2007; 106: 629-630.
- Han TH, Brimacombe J, Lee EJ, Yang HS. The laryngeal mask airway is effective (and probably safe) in selected healthy parturients for elective Cesarean section: a prospective study of 1067 cases. Can J Anaesth 2001; 48: 1117-1121.
- Preston R. The evolving role of the laryngeal mask airway in obstetrics. Can J Anaesth 2001 48: 1061-1065.
- Verghese C, Ramaswamy B. LMA-Supreme: A new single-use LMA with gastric access: A report on its clinical efficacy. Br J Anaesth 2008; 101: 405-410.
- Cook T, Gatward J, Handel J, et al. Evaluation of the LMA Supreme in 100 non-paralysed patients. Anaesthesia 2009; 64: 555-562.
- Eschertzhuber S, Brimacombe J, Hohlrieder M, Keller C. The laryngeal mask airway Supreme: a single use laryngeal mask airway with an oesophageal vent. A randomised, cross-over study with the laryngeal mask airway ProSeal in paralysed, anaesthetised patients. Anaesthesia 2009; 64: 79-83.
- Lee A, Tey J, Lim Y, Sia A. Comparison of the single-use LMA Supreme with the reusable ProSeal LMA for anaesthesia in gynaecological laparoscopic surgery. Anaesth Intensive Care 2009; 37: 815-819.
- Hosten T, Gurkan Y, Ozdamar D, et al. A new supraglottic airway device: LMA-Supreme, comparison with LMA-Proseal. Acta Anaesthesiol Scand 2009; 53: 852-857.
- Keller C, Brimacombe J, Bittersohl J, Lirk P. Aspiration and the laryngeal mask airway: three cases and a review of the literature. Br J Anaesth 2004; 93: 579-582.
- Evans NR, Gardner SV, James MF. ProSeal laryngeal mask protects against aspiration of fluid in the pharynx. Br J Anaesth 2002; 88: 584-587.
- Keller C, Brimacombe J, Kleinsasser A, Loekinger A. Does the ProSeal laryngeal mask airway prevent aspiration of regurgitated fluid? Anesth Analg 2000; 91: 1017-1020.
- Evans NR, Skowno J, Bennett P, et al. A prospective observational study of the use of the Proseal laryngeal mask airway for postpartum tubal ligation. Int J Obstet Anesth 2005; 14: 90-95.
- Chuan SU, Wen Yang, Chen Lee. Protection against Large-volume Regurgitated Fluid Aspiration by the ProSeal Laryngeal Mask Airway. Acta Anaesthesiol Taiwan 2008; 46: 34-38.
- Evans NR, Llewellyn RL, Gardner SV, James MF. Aspiration prevented by the ProSeal laryngeal mask airway: a case report. Can J Anesth 2002; 49: 413-416.
- Borromeo CJ, Canes D, Stix MS, Glick ME. Hiccupping and regurgitation via the drain tube of the ProSeal laryngeal mask (Letter). Anesth Analg 2002; 94: 1042-1043.
- Mark DA. Protection from aspiration with the LMA ProSeal after vomiting: a case report. Can J Anesth 2003; 50: 78-80.
- Brimacombe J, Keller C. Hypopharyngeal seal pressure during projectile vomiting with the ProSeal laryngeal mask airway: a case report and laboratory study. Can J Anesth 2006: 53; 328.
- Baxter S, Brooks A, Cook TM. Use of the ProSeal LMA for airway management after failed rapid sequence induction. Anaesthesia 2003; 58: 1132-1133.
- Cook TM, Brooks TS, Van der Westhuizen J, Clarke M. The ProSeal LMA is a useful rescue device during failed rapid sequence intubation: two additional cases. Can J Anesth 2005; 52: 630-633.
- Awan R, Nolan JP, Cook TM. Use of the ProSeal LMA for airway maintenance during emergency Caesarean section after failed intubation. Br J Anaesth 2004; 92: 144-146.
- Keller C, Brimacombe J, Lirk P, Puhringer F. Failed obstetric tracheal intubation and postoperative respiratory support with the ProSeal laryngeal mask airway. Anesth Analg 2004; 98: 1467-1470.
- Natalini G, Franceschetti ME, Pa ntelidi MT, et al. Comparison of the standard laryngeal mask airway and the ProSeal laryngeal mask airway in obese patients. Br J Anaesth 2003: 90: 323-326.
- Keller C, Brimacombe J, Kleinsasser A, Brimacombe L. The laryngeal mask airway ProSeal as a temporary ventilatory device in grossly and morbidly obese patients before laryngoscope-guided tracheal intubation. Anesth Analg 2002; 94: 737-740.
- Cook TM, Silsby J, Simpson TP. Airway rescue in acute upper airway obstruction using a ProSeal Laryngeal mask airway and an Aintree Catheter-a review of the ProSeal Laryngeal mask airway in the management of the difficult airway. Anaesthesia 2005; 60: 1129-1136.
- Cook TM, Seller C, Gupta K, et al. Non-conventional uses of the Aintree Intubating catheter in management of the difficult airway: fourteen reports. Anaesthesia 2007; 62: 169-174.
- Mace S, Khan N. Needle Cricothirotomy. Emerg Med Clin N Am 2008; 26: 1085-1101.
- Helm M, Gries A, Mutzbauer T. Surgical approach in difficult airway management. Best Pract Res Clin Anaesthesiol 2005; 19: 623-640.


 Creative Commons Attribution
Creative Commons Attribution