José Guzmán O. 1
Rev Chil Anest Vol. 38 Núm. 2 pp. 135-144|doi:
PDF|ePub|RIS
“To see or not to see, that is the question” A. J. Heightman
Sin lugar a dudas el desarrollo de los videolaringoscopios representa el mayor avance en el manejo de la vía aérea de esta década. Llegaron para cambiar esquemas, romper paradigmas y para enamorarse de la vía aérea, facilitando y haciendo bello un procedimiento que en ocasiones genera respeto e incertidumbre.
Existen al menos 4 videolaringoscopios en el mercado: Glidescope, V o C-MAC, AWS y Mc-Grath. Sólo los dos primeros están disponibles por ahora en Latinoamérica, por lo que esta revisión estará centrada en ellos.
En esencia un videolaringoscopio tiene incorporado un sensor electrónico de imagen (CCD o CMOS) en el tercio distal de la hoja, transmitiendo la imagen digital a una pantalla LCD adherida o no al mango del instrumento. Junto a este sensor está inserta una fuente de luz LED (Light Emitting Diode) (Figura 1).

Figura 1 Sensor de imagen y Luz LED de Glidescope y C-MAC.
El hecho de tener el sensor de imagen en la parte distal de la hoja hace que tengamos una visión panorámica de la glotis, sin necesidad de “alinear los ejes” y en la práctica tener una laringoscopía Cormack-Lehane grado I o II en el 99% de los casos. Los videolaringoscopios tienen un campo visual entre 45° y 60° a diferencia de la visión distante y tubular de 15° que proporciona una laringoscopia clásica (Figura 2). Otra ventaja la proporciona la luz LED, que es de mayor intensidad lumínica que una fría convencional y con una irradiación espectral más cercana al ojo humano 1 .
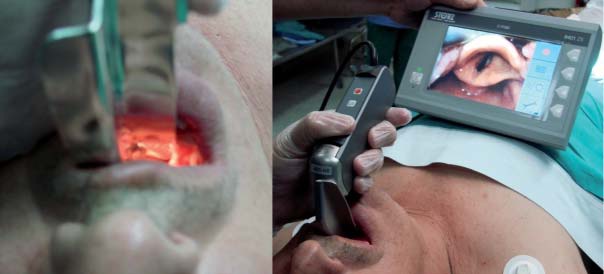
Figura 2 Comparación entre laringoscopia directa (C-L grado III) y videolaringoscopia.
Glidescope
Desarrollado por el Dr. John A. Paley y comercializado desde el año 2001 en Canadá por la empresa Saturn Biomedical System (actualmente Verathon). En esencia son tres modelos: GVL (Figura 3), Cobalt (Figura 4) y Ranger (Figura 5), con hojas de distintos tamaños, diseñadas para neonatos a obesos mórbidos, y que pueden ser reutilizables o desechables. Es el videolaringoscopio de mayor difusión en el mundo y tiene múltiples publicaciones en los últimos 8 años.

Figura 3 Glidescope GVL.
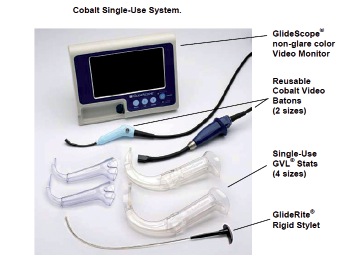
Figura 4 Glidescope Cobalt.
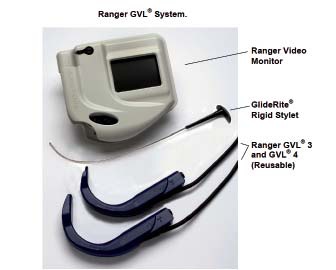
Figura 5 Glidescope Ranger.
El monitor donde se proyecta la imagen es de 7 pulgadas con una resolución de 320 x 240 pixeles, proporcionando una excelente visión. Actualmente se ofrece un sistema grabador de fotos y video (Glidescope DVR), que posee una tarjeta SD, conectándose a modo de interface entre el monitor y la hoja laringoscópica.
El GVL es el modelo clásico y más conocido (Figura 3), el Cobalt posee un bastón-video (el que incorpora la videocámara y luz LED) al cual se le insertan las hojas desechables. Existen 2 tamaños: adulto para las hojas N° 3-4 y pediátrico para las N° 1-2 (Figura 4). El Cobalt comparte el mismo monitor que el GVL. El modelo Ranger (Figura 5) fue diseñado para su uso extrahospitalario, especialmente en rescate y situaciones extremas. El monitor es más pequeño de 3,5 pulgadas, pero tiene la ventaja que es fácilmente transportable, resistente a golpes y temperaturas extremas (-20°C a 50°C). Puede ser conectado tanto a hojas reutilizables como desechables.
La principal innovación que ofrecen los videolaringoscopios Glidescope es el tipo de hoja, en forma de J, con un ángulo de 60°. El sensor de imagen (CCD) está situado aproximadamente a 4-5 cm del extremo distal, teniendo un lente que le permite un campo visual real de 45° y 2 fuentes de luz LED. Posee un sistema anti-empañante debido al calor que emiten los diodos.
Esta hoja se introduce en la cavidad bucal en la línea media y por su diseño el extremo distal se posiciona fácilmente en la vallécula al completar el giro e introducción.
La introducción del tubo orotraqueal se hace paralelo al Glidescope, facilitado por un estilete rígido que viene junto al equipo (GlideRite®). Este estilete tiene un ángulo de 60° en su extremo distal. Su uso es altamente recomendable y necesario en más de la mitad de los casos. Existen estudios que han modificado la angulación de este estilete llevándolo a 90° (Figura 6) lo que facilitaría la intubación, acortando los tiempos, aumentando la tasa de éxito y la satisfacción del operador 2 .
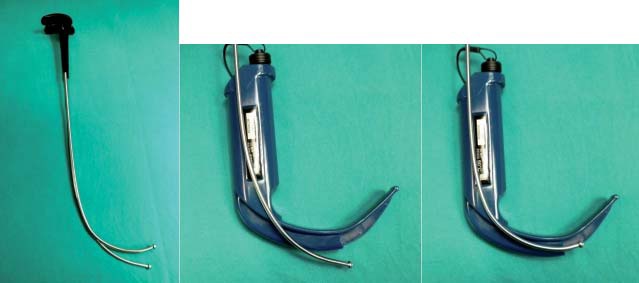
Figura 6 Estiletes con ángulo de 60° y 90°.
Experiencia Clínica
Diversos estudios efectuados en población general, han mostrado que la laringoscopia obtenida por el Glidescope es grado I o II en el 98% a 99% de los pacientes 3 ; por lo general mejora la visión en 1 ó 2 grados. Pero el éxito de la intubación es algo menor, fluctuando entre un 96% a 100%. Las causas de fracaso se deben a una incompleta curva de aprendizaje, diseño del estilete utilizado, dificultad en avanzar el tubo en laringe, empañamiento de la óptica o simplemente una laringoscopia grado IV directa e indirecta.
El porcentaje de éxito en el primer intento también es variable (debido a las mismas causas señaladas anteriormente), fluctuando entre un 86 y 98%, con un promedio cercano al 93% 4 , 5 .
El tiempo de intubación es algo mayor que el necesitado en una laringoscopia directa con hoja Macintosh. Fluctúa entre 30-40 segundos para una vía aérea normal y entre 40-80 segundos en una vía aérea difícil.
La opinión de los anestesiólogos es que es un excelente instrumento para el manejo de la vía aérea, facilitando la intubación, ya que permite una visión panorámica de la laringe. En la gran mayoría de los pacientes proporciona una laringoscopia grado I, disminuyendo las maniobras de optimización necesarias para el éxito de la intubación y permite que el ayudante efectúe bajo visión directa dicha cooperación. También el Glidescope (al igual que otros videolaringoscopios) ha sido muy útil en docencia, facilitando la adquisición de destrezas y conocimientos.
Glidescope e Inmovilidad Cervical
Dos aspectos son importantes al respecto. El primero es si la intubación con Glidescope provoca movimiento cervical significativo. Tres estudios han evaluado la movilidad cervical bajo fluoroscopia, encontrando que los movimientos que provoca el Glidescope son prácticamente similares o menores (en C2-C5) a una hoja Macintosh 6 , 7 , pero mayores que un fibrobroncoscopio 8 . El segundo aspecto es la tasa de éxito en pacientes con inmovilidad cervical, ya sea simulada o adquirida por patología. Varios reportes han comunicado su éxito en pacientes con inmovilidad, espondilolistesis 9 o espondilitis anquilosante 10 , pero un estudio más sistemático en este tipo de pacientes mostró su utilidad sólo en 17 de 20 pacientes 11 .
Cuatro estudios con inmovilidad cervical simulada, donde se ha comparado el Glidescope con Macintosh, AWS y otros, han mostrado su utilidad con una tasa de éxito que fluctúa entre el 88% y 100%, similar o discretamente inferior al AWS. Comparado a la hoja Macintosh, proporciona una mejor visión glótica y mayor facilidad de intubación 12 – 15 .
Si bien la literatura aún es escasa en esta área, pareciera ser que el Glidescope es una herramienta eficaz en pacientes con inmovilidad cervical, pero con reparos, ya que no asegura una tasa de éxito cercana al 99% ó 100% de éxito y puede producir movimientos cervicales de importancia.
Intubación nasal
El intento por alinear los ejes y el efectuar una laringoscopia directa en especial con hoja Macintosh nos puede alterar la anatomía de la glotis. En estado normal ésta “descansa” en el piso de la faringe, pero nuestra laringoscopia tradicional tiende a levantarla dificultando en ocasiones la intubación, en especial cuando es nasal, ya que el tubo corre paralelo al piso de la faringe y necesita el auxilio de una pinza Magill para levantar el extremo distal del tubo. Cuando se utiliza un videolaringoscopio, no se necesita “alinear los ejes” y esto permite que el tubo se dirija directamente a la glotis, no requiriendo mayor manipulación externa o utilización de pinza Magill. Tres estudios corroboran esto y muestran una tasa de éxito del 97-98% en el primer intento e incluso disminución de los tiempos de intubación y de la sintomatología post intubación como la disfonía o dolor de faringe.
Esta evidencia hace plantear la posibilidad del uso rutinario del Glidescope (o videolaringoscopio similar) para la intubación nasal 16 – 18 .
Glidescope en vía aérea difícil
La mayoría de los estudios se han efectuado en población general o con inmovilización cervical simulada, pero pocos en vía aérea difícil 19 . Un estudio publicado recientemente se realizó en 112 pacientes con vía aérea difícil, incluyendo tumores de laringe, maxilofacial, radioterapia cervical, entre otros. Un 36% de éstos tenía una laringoscopia directa grado III o IV. El porcentaje de éxito en intubación fue de un 98% (90% primer intento) y un 90% de las videolaringoscopias fueron grado I o II 20 .
Otro estudio reciente efectuado en pacientes con predictores de vía aérea difícil, donde se comparó el Glidescope con AWS y Macintosh, encontró que la tasa de éxito de intubación era mayor con los videolaringoscopios (96%-100%), necesitándose menos maniobras de optimización. Un tercio de estos pacientes tenía una laringoscopia grado III o IV con la hoja Macintosh 21 .
Otra utilidad que se le ha dado a este videolaringoscopio es en la evaluación de la vía aérea difícil, bajo anestesia local: con o sin sedación puede hacerse una suave laringoscopia para ver la factibilidad de intubación 22 . Se ha reportado la utilización del atomizador MADgic® en la intubación vigil con Glidescope siendo una interesante alternativa en el manejo de la vía aérea difícil 23 . Nuestra experiencia es plenamente concordante con estos reportes y es una técnica bien tolerada por el paciente.
Glidescope vs LMA Fastrach y C-Trach
Dos estudios han comparado Glidescope vs LMA Fastrach 24 o C-Trach 25 , coincidiendo que Glidescope es superior en el porcentaje de éxito de intubación al primer y tercer intento. También lo logra en menor tiempo y con menos maniobras de optimización. Sin embargo, el número de pacientes estudiados es relativamente pequeño, 60 y 106 respectivamente. Cabe destacar que en estos dos estudios sólo se incluyeron pacientes con vía aérea normal.
Esta área de estudio es de mucha importancia, y se debe comparar en futuros trabajos el Glidescope (u otro videolaringoscopio) con LMA Fastrach en vía aérea difícil, tanto en pacientes con predictores positivos como en pacientes donde ha fracasado la laringoscopia tradicional. Los videolaringoscopios prometen desplazar a la LMA Fastrach en el manejo de la vía aérea difícil no anticipada y probablemente futuros algoritmos los incluyan, pero para que esto ocurra se necesita una clara evidencia.
Otros usos
El Glidescope ha sido utilizado para facilitar el intercambio de tubos orotraqueales 26 , para insertar una sonda gástrica 27 o un transductor esofágico de un ecocardiógrafo 28 . También ha sido útil para guiar un fibrobroncoscopio 29 , 30 en el retiro de cuerpos extraños de hipofaringe 31 .
Curva de aprendizaje y problemas
Se ha estimado que son necesarias al menos 30 intubaciones para disminuir significativamente la tasa de fracaso y el tiempo requerido en este procedimiento 32 .
Los problemas reportados ocurren a varios niveles. Primero, en la inserción en la cavidad bucal y el adecuado posicionamiento en la línea media. Este tiempo es claramente mayor que el de una hoja Macintosh. El segundo, en la introducción del tubo, ya que es necesario el uso del estilete; bocas pequeñas o una macroglosia disminuye el espacio de introducción (lateral derecho) o de maniobrabilidad del tubo. Este videolaringoscopio no permite la visión directa. Por último, el Glidescope tiende a levantar la laringe y cambiar el ángulo por lo que la inserción del tubo puede ser en ocasiones más dificultosa.
Para evitar estos problemas se recomienda insertar el Glidescope, en aquellos pacientes con una distancia esternomental corta, en forma inversa y luego rotarlo (como una cánula de Guedel). El tubo orotraqueal debe ser introducido paralelo al Glidescope con un estilete curvado entre 60 a 90 grados 33 y no es conveniente obtener la mejor visión laringoscópica posible, porque esta maniobra levanta la laringe y disminuye el espacio de maniobrabilidad del tubo. Es preferible tener una mirada más panorámica de la glotis sacrificando un poco la visión. Esto se consigue retirando un par de centímetros el Glidescope 34 . Todas estas pequeñas dificultades hacen que el tiempo de intubación en una laringe grado I o II sea de 30 a 40 segundos, prácticamente el doble que con un laringoscopio tradicional y visión directa. Distinto es el caso de una intubación dificultosa donde el videolaringoscopio mejora la visión y acorta los tiempos de intubación.
Se ha estudiado que dentro de los predictores clínicos de vía aérea difícil, sólo el test de protrusión mandibular y una mala visualización con laringoscopia directa se correlacionan con la dificultad para intubar con Glidescope 35 .
Complicaciones
Son escasas. La presión ejercida sobre el maxilar es baja, ya que con este laringoscopio no se efectúa una maniobra de palanca, sólo de rotación para optimizar la visión y elevar la epiglotis. La complicación más característica es la perforación del paladar blando o arco palatogloso 36 – 43 , que ocurre en la introducción a ciegas del tubo orotraqueal con estilete. Una boca pequeña y la inexperiencia facilitan la ocurrencia de esta complicación. Por esta razón se recomienda insertar suavemente el tubo en orofaringe bajo visión directa y paralelo al Glidescope.
Videolaringoscopios Karl Storz (V-MAC y C-MAC)
La empresa Karl Storz en el año 2002 lanzó al mercado una serie de videolaringoscopios, con la particularidad de estar basados en una hoja de laringoscopio tradicional, ya sea Macintosh (N° 3 y 4), Miller (N° 0, 1 y 3) y Dörges (hoja universal). Estos laringoscopios tienen inserto un delgado paquete de fibra óptica por el cual se transmite la luz e imagen a un procesador y pantalla (Ej. Telepack). En el mango del laringoscopio está la conexión DCI (Figura 7).

Figura 7 Videolaringoscopios V-MAC (Karl Storz).
Este tipo de laringoscopio tiene la gran ventaja competitiva de estar basados en una hoja de laringoscopio tradicional, pero por tener un número de fibras limitado, su calidad de imagen también lo es, y necesita un procesador de imagen externo, comprometiendo su portabilidad. Sólo pueden ser conectados a un equipo Telepack o bien a un procesador de primera generación (1 chip) Telecam.
Este problema fue solucionado este año con el lanzamiento del C-MAC (Figura 8), donde se mantiene la hoja tipo Macintosh (N° 3 y 4), pero se reemplaza la fibra por un sensor de imagen (CMOS) y luz LED incorporado en el tercio distal de la hoja. Esta imagen es transmitida a un monitor de 15 x 9 cm, 1.050 g de peso, y una resolución de 800 x 480 pixeles, que usa baterías de ion litio recargables, proporcionándole una autonomía de 2 horas. Este monitor incorpora una tarjeta de memoria SD, permitiendo grabar imágenes y video (JPG y MPEG); la grabación puede ser activada desde la pantalla o del mango del videolaringoscopio (Figura 9). La versión pediátrica se espera en los siguientes meses.
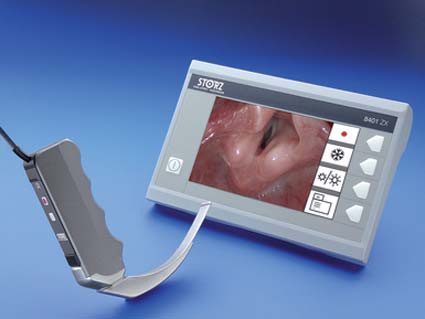
Figura 8 Videolaringoscopio C-MAC (Karl Storz).

Figura 9 Videolaringoscopio C-MAC y sistema grabador de imáge.
Experiencia Clínica
Hasta ahora prácticamente toda la literatura publicada está basado en laringoscopio V-MAC, debido a la reciente introducción del C-MAC. Nosotros hemos tenido la fortuna de tener la experiencia con la serie V-MAC desde hace 4 años y de algunos meses con C-MAC. Probablemente dicha experiencia es plenamente traspasable al nuevo laringoscopio, que tiene como ventajas un sistema anti-empañante, un mayor campo visual, calidad de imagen e iluminación.
Uno de los principales estudios fue publicado por M. Kaplan 44 en el año 2006, el que incluía 865 pacientes, donde se evaluaba la laringoscopia directa versus la indirecta. Un 14% de los pacientes tenía una laringoscopia III o IV, la que disminuía a un 3% con el uso del videolaringoscopio. Algunos pacientes de este grupo no modificaban su grado de visión y otros podían tener un empeoramiento, pero gracias a que este videolaringoscopio permite una visión tanto directa como indirecta, el total de pacientes con visión laringoscópica III o IV disminuyó aún más.
El mismo autor en su primer estudio de evaluación del videolaringoscopio 45 , en 235 pacientes (18 con predictores de vía aérea difícil) logró intubar a todos, excepto un paciente. Además comunica las ventajas que tiene este instrumento en la intubación con tubo doble lumen, la corta curva de aprendizaje y su utilidad en docencia, la que es concordante con la opinión de otros autores 46 , 47 .
Este videolaringoscopio, por estar basado en una hoja Macintosh tiene una curva de aprendizaje muy corta. La hoja ha sido aplanada y tiene un espesor a nivel de la videocámara de tan sólo 10 mm para la hoja N° 3 y 12 mm para la N° 4. Esta hoja permite desplazar la lengua hacia izquierda, haciendo más directa la visión y dejando más espacio para el tubo orotraqueal o el bougie, necesitándose rara vez un estilete (Figura 10). En un reciente estudio que incluía 450 pacientes donde se compara con el Glidescope y el Mc-Grath se encontró que el tiempo de intubación era de tan sólo 18 segundos (la mitad que los otros dos) y se requirió estilete sólo en un 7% de los pacientes. La facilidad de intubación y la satisfacción del operador fueron mayores con el V-MAC 48 .
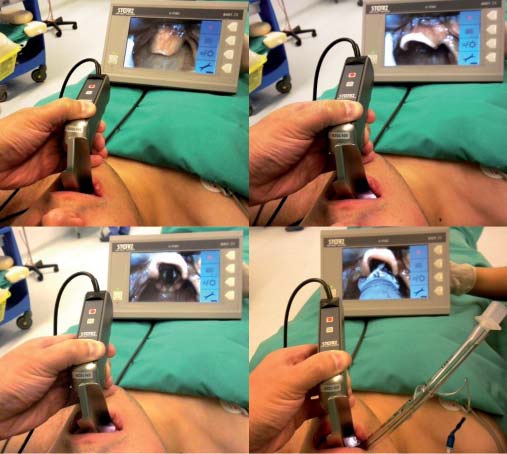
Figura 10 Secuencia de intubación, videolaringoscopio C-MAC.
El diseño de la hoja del C-MAC es más recto que el Glidescope, tiene la ventaja que se observa su extremo distal y otorga un ángulo visual útil de al menos 45° (Figura 11). La hoja del Glidescope es más curva en el extremo distal, alejándose del campo visual, por lo que no es posible ver el extremo distal de la hoja, quedando un área ciega de aproximadamente 1 a 1,5 cm de altura. Por el contrario, el C-MAC por entrar en forma más recta a la orofaringe y observarse su extremo distal, lo hace más maniobrable, brindando una mejor orientación espacial en faringe, y permitiendo incluso observar la amígdala lingual (Figura 12).
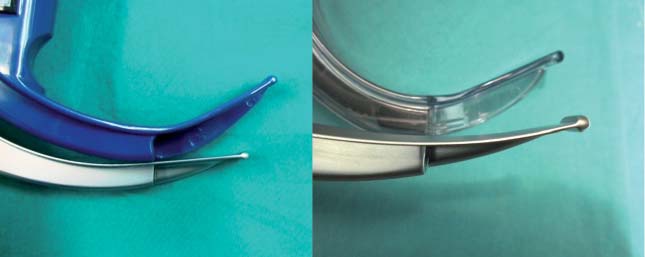
Figura 11 Extremo distal de laringoscopios C-MAC vs GVL y Cobalt.
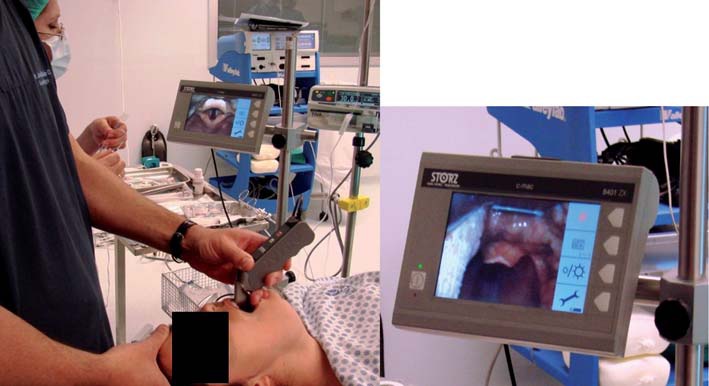
Figura 12 Hipertrofia de amígdala lingual en paciente con vía aérea difícil.
Esta diferencia en el diseño de las hojas tiene algunas implicancias técnicas, ya que con el Glidescope es más fácil levantar la epiglotis. Por el contrario, con la hoja del C-MAC en ocasiones es necesario utilizarla como una tipo Miller (Figura 13), o bien requerir manipulación externa de laringe.
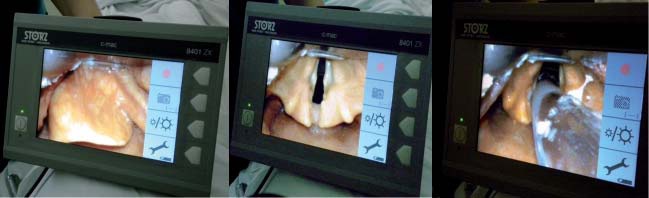
Figura 13 Utilización de hoja Macintosh de C-MAC como tipo Miller.
Otra ventaja que ofrecen los videolaringoscopios es que la fuerza que se necesita en la laringoscopia es francamente menor (5 veces), lo que permite disminuir el riesgo de dañar la dentadura, en especial en casos dificultosos 49 , 50 .
Rol de los videolaringoscopios en vía aérea difícil
En vía aérea difícil son escasos los estudios publicados hasta ahora. El más interesante enrola 200 pacientes con predictores positivos (especialmente Mallampati III y IV) y compara V-MAC con Macintosh 51 , encontrando que el videolaringoscopio ofrece una mejor visión, mayor tasa de éxito en intubación (99% versus 92%), menor tiempo y uso de maniobras de optimización como BURP, bougie o cambios de posición de la cabeza.
Otro estudio realizado en obesos mórbidos (150 pacientes en total), encontró que el V-MAC también es superior al Glidescope y Mc-Grath, otorgando más facilidad, menor uso de estilete, menor tiempo de intubación y un mayor éxito al primer intento 52 (Figura 14).
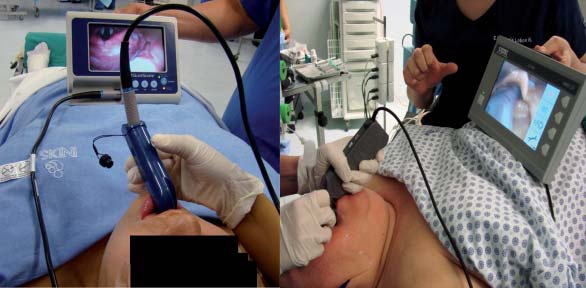
Figura 14 Videolaringoscopios en obesidad mórbida.
El V o C-MAC permite utilizar con mayor facilidad un bougie en casos dificultosos 53 , donde la visión glótica sólo es parcial o está deformada producto de un tumor de laringe o por compresión externa, ya sea por un tumor de tiroides o un hematoma cervical (Figura 15). Por esta razón es recomendable tener siempre disponible un bougie o Frova para manejar este tipo de situaciones.
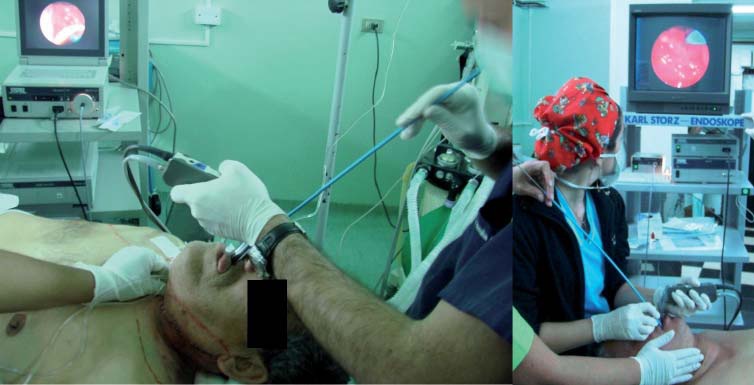
Figura 15 Videolaringoscopio V-MAC más Frova en vía aérea difícil con deformación glótica por hematoma cervical y tumor de tiroides.
Si bien aún faltan estudios por hacerse, en especial en el terreno de la vía aérea difícil, los videolaringoscopios han mostrado ser un instrumento muy promisorio. Todavía no se ha aclarado si uno es mejor que otro, ya que todos tienen algunas ventajas y desventajas. La balanza pareciera estar inclinada hacia aquél que conserva como base una hoja Macintosh, debido a la mayor facilidad de intubación y corta curva de aprendizaje. En todo caso este capítulo recién comienza, ya que los videolaringoscopios llevan como máximo 6 años en el mercado y se espera que en los próximos, tengan mejor diseño y tecnología.
Con la experiencia y evidencia disponible hasta ahora, es lícito plantear que los videolaringoscopios sean considerados como primera elección en la vía aérea difícil no anticipada o para enfrentar pacientes con predictores positivos en que se piensa que pueden ser intubados. En el terreno de la vía aérea “realmente difícil” anticipada, el fibrobroncoscopio y la intubación vigil siguen plenamente vigentes.
Bibliografía
- Lewis E, Zatman S, Wilkes A, Hall J. Laryngoscope light output. Anaesthesia 2009; 64: 688-9.
- Jones PM, Turkstra TP, Armstrong KP, et al. Effect of stylet angulation and endotracheal tube camber on time to intubation with the GlideScope®. Can J Anaesth 2007; 54: 21-7.
- Cooper RM, Pacey JA, Bishop MJ, McCluskey SA. Early clinical experience with a new videolaryngoscope (Glidescope) in 728 patients. Can J Anaesth 2005; 52: 191-8.
- Sun DA, Warriner CB, Parsons DG, et al. The GlideScope Video Laryngoscope: randomised clinical trial in 200 patients. Br J Anaesth 2005; 94: 381-4.
- Rai MR, Dering A, Verghese C. The Glidescope system: a clinical assessment of performance. Anaesthesia 2005; 60: 60-4.
- Turkstra TP, Craen RA, Pelz DM, et al. Cervical spine motion: a fluoroscopic comparison during intubation with lighted stylet, GlideScope, and Macintosh laryngoscope. Anesth Analg 2005; 101: 910-5.
- Robitaille A, Williams SR, Tremblay MH, et al. Cervical spine motion during tracheal intubation with manual in-line stabilization: direct laryngoscopy versus GlideScope® videolaryngoscopy. Anesth Analg 2008; 106: 935-41.
- Wong D, Prabhu A, Chakraborty S, et al. Cervical spine motion during flexible bronchoscopy compared with the Lo-Pro Glidescope. Br J Anaesth 2009; 102: 424-30.
- Cuchillo J, Rodríguez M. Intubación con el videolaringoscopio Glidescope en un paciente afecto de severa espondilolistesis cervical. Rev Esp Anestesiol Reanim 2005; 52: 425-8.
- Wang P, Luo P, Chen A, et al. Emergency Tracheal Intubation in an Ankylosing Spondylitis Patient in the Lateral Position Using the GlideScope®. Acta Anaesthesiol Taiwan 2008; 46: 80-1.
- Lai HY, Chen IH, Chen A, et al. The use of the GlideScope for tracheal intubation in patients with ankylosing spondylitis. Br J Anaesth 2006; 97: 419-22.
- Lim TJ, Lim Y, Liu EH. Evaluation of ease of intubation with the GlideScope or Macintosh laryngoscope by anaesthetists in simulated easy and difficult laryngoscopy. Anaesthesia 2005; 60: 180-3.
- Lim Y, Yeo SW. A comparison of the GlideScope with the Macintosh laryngoscope for tracheal intubation in patients with simulated difficult airway. Anaesth Intensive Care 2005; 33: 243-7.
- Malik M, Maharaj C, Harte B, et al. Comparison of Macintosh, Truview EVO2, Glidescope and Airwayscope laryngoscope use in patients with cervical spine immobilization. Br J Anaesth 2008; 101: 723-30.
- Liu E, Goy R, Tan B, Asai T. Tracheal intubation with videolaryngoscopes in patients with cervical spine immobilization: a randomized trial of the Airway Scope and the GlideScope. Br J Anaesth 2009. In Press.
- Xue F, Zhang G, Liu J, et al. A clinical assessment of the GlideScope videolaryngoscope in nasotracheal intubation with general anesthesia. J Clin Anesth 2006; 18: 611-5.
- Hirabayashi Y. GlideScope videolaryngoscope facilitates nasotracheal intubation. Can J Anaesth 2006; 53: 1163-4.
- Jones PM, Armstrong KP, Armstrong PM, et al. A comparison of GlideScope® videolaryngoscopy to direct laryngoscopy for nasotracheal intubation. Anesth Analg 2008; 107: 144-8.
- Rope TC, Loughnan BA, Vaughan DJ. Videolaryngoscopy: an answer to difficult laryngoscopy? Eur J Anaesthesiol 2008; 25: 434-5.
- Stroumpou lis K, Pagoulatoua A, Violaria M, et al. Videolaryngoscopy in the management of the difficult airway: a comparison with the Macintosh blade. Eur J Anaesthesiol 2009; 26: 218-22.
- Malik M, Subramaniam R, Maharaj C, et al. Randomized controlled trial of the Pentax AWS®, Glidescope®, and Macintosh laryngoscopes in predicted difficult intubation. Br J Anaesth 2009. In Press.
- Jones PM, Harle CC. Avoiding awake intubation by performing awake GlideScope® laryngoscopy in the preoperative holding area. Can J Anaesth 2006; 53: 1264-5.
- Doyle J. Awake intubation using the GlideScope® video laryngoscope: initial experience in four cases. Can J Anaesth 2004; 51: 520-1.
- Fun WL, Lim Y, Teoh WH. Comparison of the GlideScope video laryngoscope vs. the intubating laryngeal mask for females with normal airways. Eur J Anaesth 2007; 24: 486-91.
- Ng SY, Ithnin F, Lim Y. Comparison of airway management during anaesthesia using the laryngeal mask airway CTrach and Glidescope. Anaesth Intensive Care 2007; 35: 736-42.
- Mort T. Tracheal Tube Exchange: Feasibility of Continuous Glottic Viewing with Advanced Laryngoscopy Assistance. Anesth Analg 2009; 108: 1228-31.
- Lai H, Wang P, Yang Y, et al. Facilitated insertion of a nasogastric tube in tracheal intubated patients using the GlideScope. Br J Anaesth 2006; 97: 749-50.
- Hirabayashi Y. Glidescope assisted insertion of a transesophageal echocardiography probe. J Cardiothoracic Vasc Anesth 2007; 21: 628.
- Xue F, Li C, Zhang G, et al. GlideScope-assisted awake fiberoptic intubation: initial experience in 13 patients [letter]. Anaesthesia 2006; 61: 1014-15.
- Mannion S, O´Donnell B. Turning the corner on intubation: fibrescope-assisted videolaryngoscopy. Can J Anesth 2009. In press.
- Morris L, Wax M, Weber S. Removal of hypopharyngeal foreign bodies with the GlideScope video laryngoscope. Otol Head and Neck Surg 2009; 141: 416-7.
- Mathieson E, Joo H, Naik V, et al. Learning curve for intubations with the Glidescope. Can J Anesth 2007; 54: S1.
- Turkstra T, Harle C, Armstrong K, et al. The GlideScope-specific rigid stylet and standard malleable stylet are equally effective for GlideScope use. Can J Anesth 2007; 54: 891-6.
- Cuchillo J, Rodríguez M. Considerations aimed at facilitating the use of the new GlideScope videolaryngoscope. Can J Anesth 2005; 52: 661-2.
- Tremblay MH, Williams S, Robitaille A, et al. Poor visualization during direct laryngoscopy and high upper lip bite test score are predictors of difficult intubation with the GlideScope® videolaryngoscope. Anesth Analg 2008; 106: 1495-500.
- Cross P, Cytryn J, Cheng KK. Perforation of the soft palate using the Glidescope videolaryngoscope. Can J Anesth 2007; 54: 588-9.
- Chin KJ, Arango MF, Paez AF, et al. Palatal injury associated with the Glidescope. Anaesth Intensive Care 2007; 35: 449-50.
- Hirabayashi Y. Pharyngeal injury related to Glidescope videolaryngoscope. Otolaryngol Head Neck Surg 2007; 137: 175-6.
- Malik A, Frogel J. Anterior tonsillar pillar perforation during GlideScope video laryngoscopy. Anesth Analg 2007; 104: 1610-11.
- Manickam BP, Adhikary SD. Soft palate perforation during orotracheal intubation facilitated by the GlideScope videolaryngoscope. J Clin Anesth 2008; 20: 401-3.
- Leong WL, Lim Y, Sia AT. Palatopharyngeal wall perforation during GlideScope intubation. Anaesth Intensive Care 2008; 36: 870-4.
- Hsu WT, Tsao SL, Chen KY, et al. Penetrating injury of the palatoglossal arch associated with use of the GlideScope videolaryngoscope in a flame burn patient. Acta Anaesthesiol Taiwan 2008; 46: 39-41.
- Cooper RM. Complications associated with the use of the GlideScope videolaryngoscope. Can J Anaesth 2007; 54: 54-7.
- Kaplan MB, Hagberg CA, Ward DS, et al. Comparison of direct and video-assisted views of the larynx during routine intubation. J Clin Anesth 2006; 18: 357-62.
- Kaplan MB, Ward DS, Berci G. A new video laryngoscope-an aid to intubation and teaching. J Clin Anesth 2003; 14: 620-6.
- Low D, Healy D, Rasburn N. The use of the BERCI DCI laryngoscope for teaching novices direct laryngoscopy and tracheal intubation. Anaesthesia 2008; 63: 195-201.
- Kaplan M, Ward D, Hagberg C, et al. Seeing is believing: the importance of video laryngoscopy in teaching and in managing the difficult airway. Surg Endosc 2006; 20: S479-83.
- Van Zundert A, Maassen R, Lee R, et al. A Macintosh laryngoscope blade for videolaryngoscopy reduces stylet use in patients with normal airways. Anesth Analg 2009; 109: 825-31.
- Lee RA, van Zundert AAJ, Maassen RL, et al. Forces applied to the maxillary incisors during video-assisted intubation. Anesth Analg 2009; 108: 187-91.
- Maassen R, Lee R, Van Zundert A, et al. The videolaryngoscope is less traumatic than the classic laryngoscope for a difficult airway in an obese patient. J Anesth 2009; 23: 445-8.
- Jungbauer A, Schumann M, Brunkhorst V, et al. Expected difficult tracheal intubation: a prospective comparison of direct laryngoscopy and video laryngoscopy in 200 patients. Br J Anaesth 2009; 102: 546-50.
- Maasen R, Lee R, Hermans B, Marcus M, et al. A Comparison of Three Videolaryngoscopes: The Macintosh Laryngoscope Blade Reduces, but Does Not Replace, Routine Stylet Use for Intubation in Morbidly Obese Patients. Anesth Analg 2009. In Press.
- Van Zundert A, Hermans B, Kuczkowski K. Successful use of a videolaryngoscope in a patient with carcinoma of the oropharynx and obstructed airway. Minerva Anestesiol 2009; 75: 475-6.


 Creative Commons Attribution
Creative Commons Attribution