Rev Chil Anest Vol. 40 Núm. 3 pp. 238-246|doi:
PDF|ePub|RIS
Bloqueo Ciático Anterior Medio Femoral (CAMFE) y Bloqueo Subpectíneo del Obturador
Introducción
Víctor Pauchet y Paul Sourdat, con la colaboración de Gaston Labat en L’Anesthésie Régionale, 1921, 3ra Ed., 1 escribieron sobre los bloqueos periféricos nerviosos: “Tienen como propósito abolir la sensibilidad de un campo operatorio infiltrando a distancia los nervios o los troncos nerviosos que inervan esa zona operatoria” y agregan que para practicar estas técnicas: “Es necesario conocer la anatomía y reconocer la inervación sensitiva, cutánea y profunda de los nervios que son fácilmente accesibles a distancia del campo operatorio”. Estos conceptos fundamentales mantienen toda su vigencia.
En los últimos años, el desarrollo de herramientas de auxilio técnico como la neuroestimulación y el ultrasonido (US) han contribuido a la expansión y desarrollo de la anestesia regional periférica, mejorando su enseñanza y eficacia. A su vez, técnicas descritas desde hace casi 100 años, han sido optimizadas o cambiadas con el uso de estas herramientas.
La neuroestimulación y el US han permitido una mejor comprensión de las técnicas, de la fisiología del bloqueo y de la anatomía real y funcional. Es por eso que se proponen nuevos abordajes, surgidos de la visión anatómica anestesiológica aplicada a las técnicas de bloqueos periféricos.
En este artículo se plantea una nueva variante del bloqueo anterior del nervio ciático y la técnica de bloqueo del nervio obturador proximal a su entrada al miembro inferior.
-
Bloqueo Ciático Anterior Mediofemoral (CAMFE)
Las técnicas del clásico bloqueo del nervio ciático por vía anterior 2 ,3,4,5 , son en realidad variantes de la técnica de marcado de un mismo punto de punción en el tercio superior del muslo. La práctica posibilidad de mantener al paciente en decúbito dorsal, se asocia a las dificultades naturales de una punción profunda, determinada por una marcación combinada, de reparos anatómicos indirectos. Se propone entonces una técnica de punción simple, más distal, menos profunda, donde no es necesario el cálculo combinado de reparos anatómicos múltiples. No se trata de localizar un punto exacto, sino de un área de punción, haciendo la técnica más fácil, especialmente para quienes hacen sus primeras experiencias.
Los fundamentos anatómicos de esta técnica se encuentran en la forma del muslo, la posición del fémur, el trayecto del nervio ciático y el trayecto de los vasos femorales 6 ,7 .
El Muslo. Tiene forma de cono invertido, donde el perímetro de su tercio medial es dramáticamente inferior al que corresponde a su tercio proximal. Es una observación tan obvia como innecesariamente comprobable, pero en una medición de este perímetro realizada en 50 pacientes, el promedio del perímetro del límite del tercio superior con el tercio medio fue de 59,2 cm, (entre un máximo de 81 cm y un mínimo de 47 cm), para disminuir al promedio de 48,8 cm en el límite del perímetro del tercio medio con el del tercio inferior, (entre un máximo de 60 cm y un mínimo de 39 cm) (datos no publicados). La zona mediofemoral nos reportó un perímetro promedio de 53,5 cm, entre un máximo de 69 cm y un mínimo de 43 cm. La zona mediofemoral tiene un perímetro al menos un 10% menor, que la zona proximal del muslo donde se practican las técnicas clásicas de bloqueo anterior.
El Fémur. Es el reparo óseo relacionado al nervio ciático, detrás del cual este transcurre en la zona posterior del muslo. Este hueso, desde el trocánter mayor, se dispone anatómicamente de arriba abajo, de afuera adentro y de atrás hacia adelante, de tal forma que se presenta fácilmente a la palpación, desde anterior y desde la mitad distal del muslo. Ayuda a esta circunstancia el hecho del menor volumen de las partes blandas interpuestas entre la diáfisis del fémur y la piel anterior del muslo en esta región.
De este modo, tenemos hasta ahora 2 realidades anatómicas claras en la zona mediofemoral, la primera es la disminución del perímetro del muslo y, la segunda, es que el fémur, guía directa del trayecto del nervio ciático, se hace fácilmente palpable.
El Nervio Ciático. Abandona la pelvis e ingresa a la profundidad de la zona glútea por la escotadura ciática, pero debe superficializarse y alejarse externamente para alcanzar el espacio interisquiotrocantéreo. Después seguirá hacia distal por el eje del miembro inferior hasta separarse en sus componentes (tibial y peroneo) en la zona del hueco poplíteo. Su trayecto sigue los espacios determinados por los planos musculares (aductores e isquiotibiales) entre los cuales se posiciona.
En el muslo, el nervio ciático sigue al fémur, pero la disposición de este hueso, hace que la posición del nervio sea algo interna a nivel del trocánter y posterior a nivel distal. En la región mediofemoral, la diáfisis del fémur se presenta más angosta y el nervio ciático se encuentra por detrás, pero aún accesible desde los planos anteriores (Figura 1).
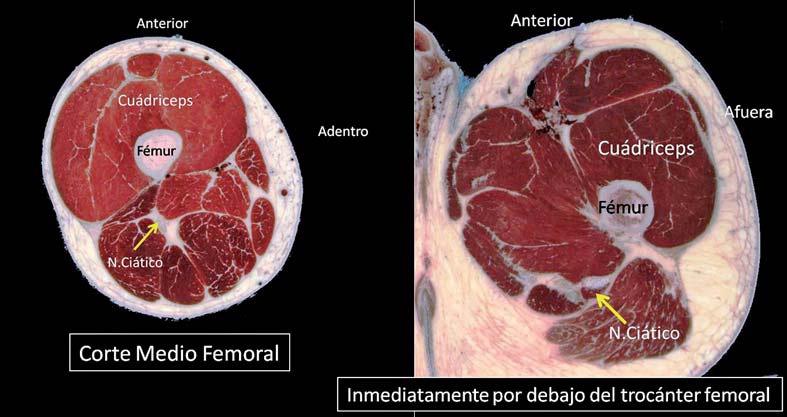
Figura 1 Relación entre nervio ciático y femúr en región mediofemoral y proximal del muslo.
Por otro lado, el trayecto del nervio ciático hacia el hueco poplíteo no es lineal, ubicado entre los músculos isquiotibiales y aductores, describe una curva donde se acerca hacia anterior en la zona media del fémur. Este hecho anatómico se puede observar claramente en un corte sagital del muslo (Figura 2).
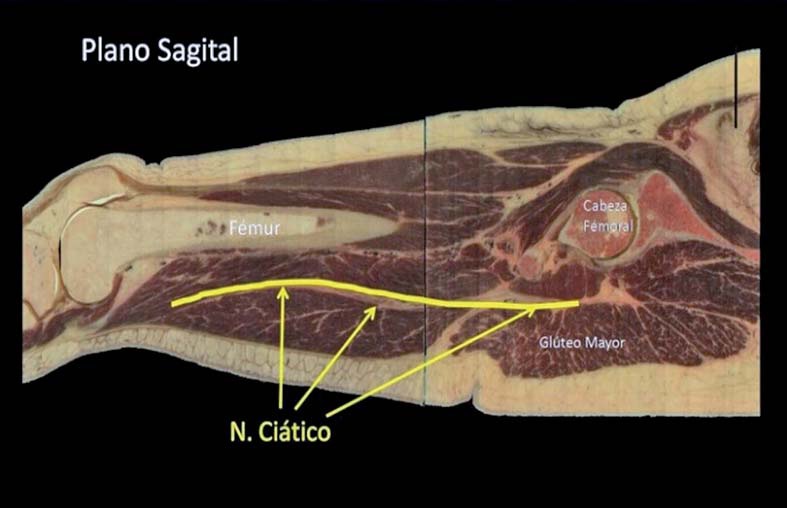
Figura 2 Corte sagital de muslo que muestra disposición más anterior de nervio ciático en región mediofemoral.
Se agrega entonces otra evidencia anatómica, el nervio ciático se encuentra más anterior en la zona media del muslo, donde el muslo se va haciendo más angosto y el fémur se hace palpable.
En una serie de 50 pacientes (no publicado) de bloqueo de nervio ciático mediofemoral se encontró respuesta adecuada a un promedio de 7,2 cm de profundidad, entre un mínimo de 6 cm y un máximo de 9 cm.
En un corte axial mediofemoral en resonancia magnética, con el pie en posición neutra y con el pie rotado hacia lateral, se puede comprobar que al rotar externamente la pierna, el nervio ciático se ubica más medial, dejando un espacio de partes blandas que lo hacen abordable por anterior (Figura 3).
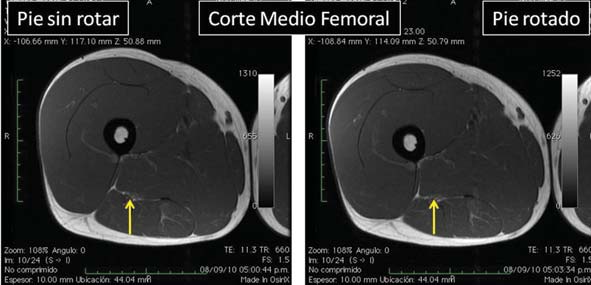
Figura 3 Imagen de RNM que muestra el cambio de posición del nervio ciático al rotar externamente la pierna.
El abordaje anterior mediofemoral requiere de una rotación externa de la pierna de 30 a 40 grados para que el nervio ciático se posicione más medial y así pueda ser abordado a través del muslo.
Los vasos femorales. Se dirigen desde la raíz del miembro inferior al hueco poplíteo, donde acompañarán al nervio ciático convertidos en vena y arteria poplítea. El trayecto de estos vasos en el muslo sigue un camino helicoidal. Anteriores en su disposición proximal junto al nervio femoral, se hacen profundos y mediales en la zona mediofemoral. En el comienzo del tercio inferior del muslo toman una dirección hacia lateral y posterior para alcanzar el hueco poplíteo. Esta disposición puede observarse claramente en una arteriografía de miembro inferior (Figura 4).
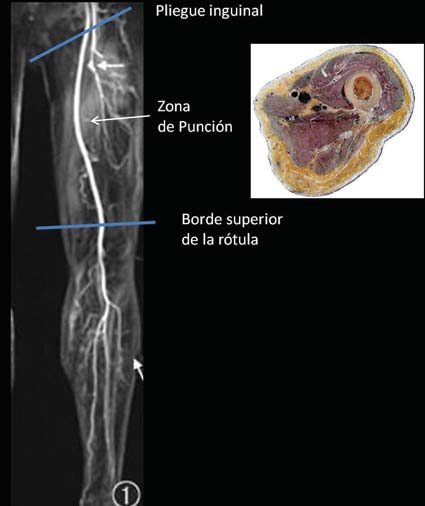
Figura 4 Relación de vasos en el muslo y sitio de punción.
De esta manera se establece otro hecho anatómico importante a nivel mediofemoral: el principal paquete vascular de la región se hace más medial, y el nervio ciático se hace más anterior, dejando un espacio de partes blandas de aproximadamente unos 3 cm entre el paquete femoral y el fémur (Figura 5).
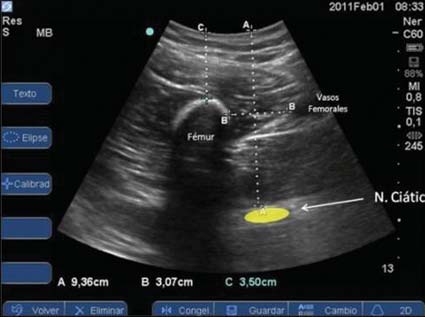
Figura 5 Imagen de US que muestra relación entre fémur, nervio ciático y vasos femorales.
En síntesis, a nivel mediofemoral: a nivel mediofemoral el nervio ciático se encuentra en su posición más anterior, los vasos femorales transitan en su posición más medial, el muslo es más delgado que en su raíz y la angosta diáfisis femoral se palpa y ubica algo por delante del nervio ciático 6 ,7 .
En posición de bloqueo, el pie del paciente debe rotarse hacia lateral para que el miembro inferior gire unos 30 grados y el nervio se traslade desde una posición posterior al fémur hacia medial, dejando un espacio de partes blandas que permiten el paso directo de la aguja desde adelante.
Debe agregarse un punto importante en la mecánica farmacológica del bloqueo: en esta zona el nervio ciático está más definido estructuralmente en la preparación de su separación tibial y peronea 8 ,9 . Quizás se pueda especular, aunque necesita investigarse, que, por este motivo en los controles ecográficos de difusión del anestésico local posteriormente a la realización de este bloqueo, se ven con frecuencia los 2 componentes del ciático separados por el anestésico local (Figura 6).
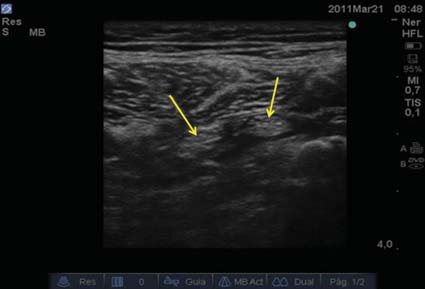
Figura 6 Imagen de US que muestra los dos componentes del nervio ciático posteriormente a la inyección del anestésico local.
-
Técnica
El paciente se posiciona en decúbito supino con la extremidad inferior rotada externamente en 30-40 grados. El operador se ubica del lado contralateral y debe puncionar con una aguja de 10 cm (Figura 7).
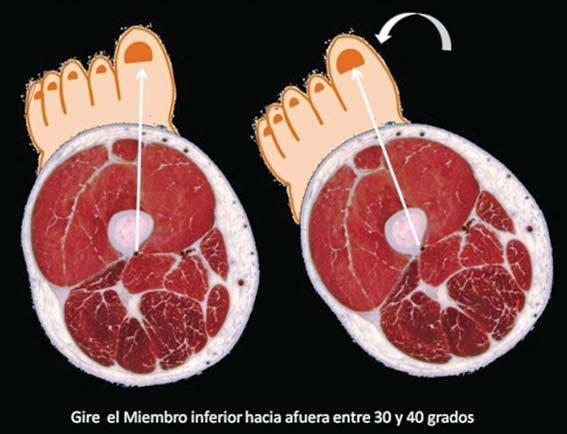
Figura 7 Rotación de la pierna permite que el nervio ciático se ubique medial al fémur.
La punción se realiza a mitad de la distancia entre el pliegue inguinal y el borde superior de la rótula, se palpa el fémur y se desplaza la mano hacia medial hasta caer en el espacio de partes blandas que separa el fémur del paquete vascular femoral. Se punciona verticalmente a la cama y puede ser recomendable comenzar con una neuroestimulación de alta intensidad (4-5 mA) para guiar mejor la punción. Ingresando la aguja perpendicularmente a la piel, el nervio ciático se encuentra entre 5 a 8 cm (Figura 8).
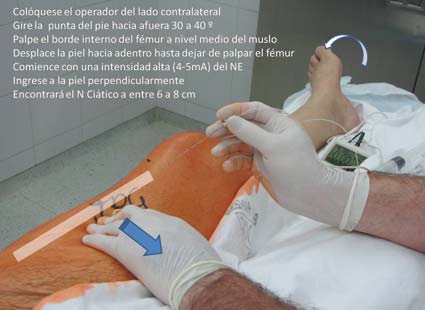
Figura 8 Imagen muestra posición y sitio de punción.
Lograda la cercanía eléctrica aconsejada para cualquier bloqueo con neuroestimulación, se inyecta la solución anestésica que se ha elegido de acuerdo a sus necesidades de anestesia o analgesia. (Ver video asociado al artículo en: http://www.youtube.com/watch?v=RFyLUEXdFdI).
-
Tips
-
Avanzar lentamente, especialmente a partir de los 5 cm de profundidad.
-
Las respuestas musculares pueden modificar la posición inicial de la técnica de bloqueo en algunos pacientes, por lo que, es aconsejable que un ayudante mantenga el pie en posición sujetándolo suavemente por el tobillo.
-
Si se obtiene contracción de músculos aductores, significa que la punta de la aguja está demasiado medial: retire la aguja levemente y rediríjala hacia lateral o rote más la pierna hacia afuera. De esta manera, el nervio ciático se presenta más medial.
-
Si se obtiene una respuesta con contracción de los músculos isquiotibiales, especialmente con respuesta del bíceps, significa que la punta de la aguja está demasiado lateral y profunda, retire la aguja y rediríjala levemente hacia medial o disminuya apenas la rotación externa de la pierna.
-
Ultrasonido
La técnica bajo visión directa con US en niños o pacientes delgados, puede realizarse con un transductor lineal cuya frecuencia de ecos permita visualizar una profundidad suficiente, pero en la mayoría de los pacientes adultos es necesario un transductor convexo de baja frecuencia.
Se coloca el transductor a mitad del muslo tratando de visualizar el nervio ciático cuando se presenta desde detrás del fémur al rotar la pierna. Es útil consignar que el nervio ciático necesitará de un ligero “tilt” para su mejor visualización y que la aguja debe de dirigirse fuera de plano (Figuras 9 y 10).
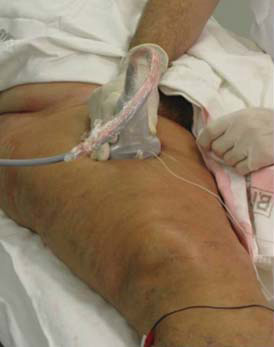
Figura 9 Transductor en cara anterior del muslo.
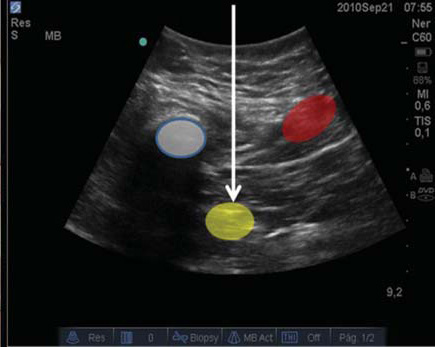
Figura 10 Imagen de US en que se visualiza relación entre fémur, vasos y nervio.
-
Bloqueo del nervio obturador
La técnica original de bloqueo del nervio obturador a nivel de la proximidad del agujero obturador en la raíz del miembro inferior, fue descrita hace aproximadamente 100 años, con los recursos técnicos de la época. De descripción compleja, mal comprendida y peor trasmitida, fue el sustrato de la poca difusión de este bloqueo, tan sencillo y fácil de realizar con las herramientas que hoy disponemos.
Su práctica más frecuente es en el bloqueo anestésico de rodilla, junto con el bloqueo del nervio femoral y del nervio ciático. Su uso más generalizado es como complemento de analgesia en la cirugía de rodilla y de cadera.
Está también indicado en la cirugía endoscópica vesical, cuando esta se realiza con técnicas anestésicas neuroaxiales, para bloquear la respuesta motora aductora al estímulo del electrobisturí y en la rehabilitación de la espasticidad para lograr la relajación de los músculos aductores.
-
Recuerdo anatómico
El nervio obturador, junto con los vasos obturadores, ingresa al miembro inferior a través del agujero obturador, da su rama articular a la cadera y se ubica por detrás del músculo pectíneo. A la altura del pliegue inguinal, se divide en sus dos ramas: la anterior, que se posiciona entre los músculos aductor largo y aductor corto y, la posterior, que se posiciona entre los músculos aductor corto y gran aductor (Figura 11).
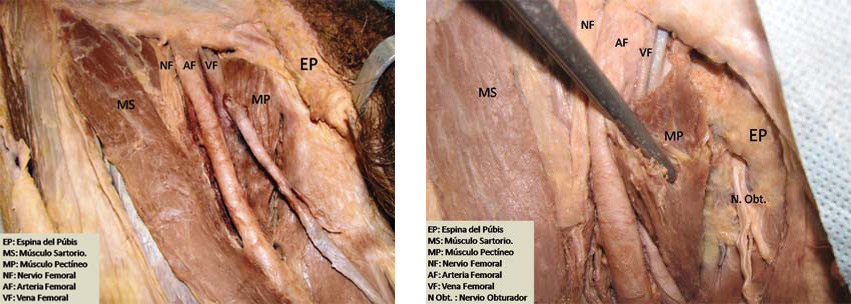
Figura 11 Preparados cadavéricos que muestran estructuras anatómicas relacionadas con el nervio obturador.
Se trata de un nervio fácilmente accesible tanto con las técnicas de neuroestimulación como con US. Choquet y cols, en 2001, describieron una técnica con neuroestimulación de reparos sencillos 10 . A nivel del pliegue inguinal, a la mitad de la distancia entre el tendón del aductor largo (fácilmente palpable en todos los pacientes) y la arteria femoral, se punciona verticalmente. Se obtendrá la respuesta de los aductores como resultado de la neuroestimulación del nervio obturador. La respuesta corresponde a la rama anterior si la contracción involucra al músculo aductor largo y, a la rama posterior, algo más profunda, si la contracción involucra al músculo gran aductor. Para bloquear todo el nervio, es necesario el bloqueo de las 2 ramas, así que la aguja dirigida verticalmente obtiene la respuesta de la rama anterior y debe de profundizarse para obtener la respuesta de la rama posterior. Obtenidas esas respuestas, se infiltra la rama posterior y se retira la aguja para infiltrar la rama anterior.
-
Bloqueo del nervio obturador a nivel del canal subpubiano o subpectíneo
Se propone un abordaje más proximal, a nivel subpectíneo. A ese nivel el nervio obturador no se ha separado en sus ramas terminales y una única inyección lo bloquea en su totalidad. Fácil de realizar, se prefiere cuando la analgesia involucra la articulación de la cadera.
-
Técnica con neuroestimulación
El paciente se ubica en decúbito dorsal, con una ligera aducción del muslo que expone mejor la localización del nervio y el operador se ubica del lado contralateral (Figura 12).
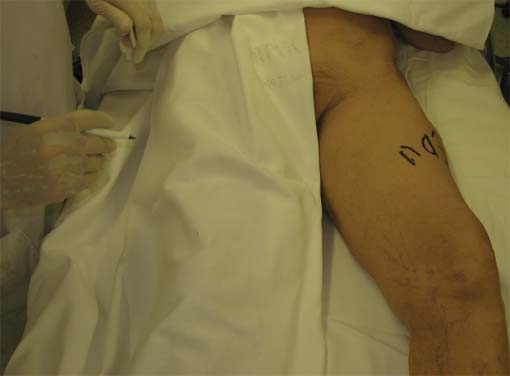
Figura 12 Posición del miembro inferior para abordar nervio obturador.
Se palpa la espina del pubis y se avanza lateralmente hasta la depresión de partes blandas que indica el final de las estructuras óseas y en profundidad el canal subpubiano. Se debe de infiltrar la piel y los planos más superficiales con anestésico local (Figura 13).
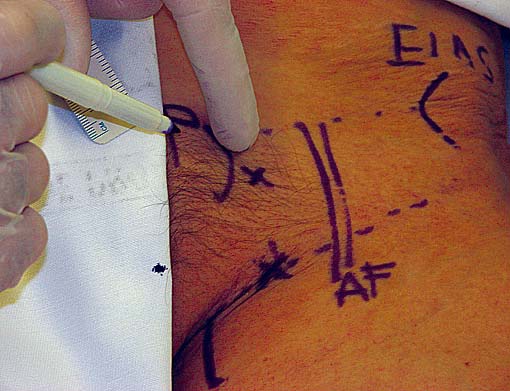
Figura 13 Punto de punción marcado con una X.
Se introduce la aguja verticalmente al plano de la cama, comenzando con una intensidad del estímulo de búsqueda de entre 2 a 4 mA a 0,1 ms. Se traspasa piel, panículo adiposo, músculo pectíneo y se llega a la corredera subpectínea, donde se encuentra el nervio obturador junto a los vasos obturadores. El resultado de la estimulación del nervio obturador es la contracción de los músculos aductores. No es necesario un acercamiento a 0,5 mA para obtener un buen bloqueo; con respuestas aductoras a 1 mA se administra el anestésico local en un volumen de 6 a 8 ml (Figura 14). (Ver video asociado al artículo en: http://www.youtube.com/watch?v=_dpfi_mGWYw).
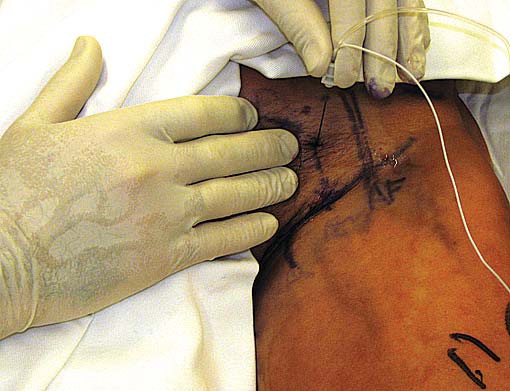
Figura 14 Lugar de punción para bloqueo del nervio ciático con neuroestimulación.
-
Técnica con US a nivel del pliegue inguinal
Con el paciente en decúbito dorsal, y el operador situado en el lado contralateral, se sitúa la pantalla del ecógrafo frente al operador. Se utiliza un transductor lineal, preferentemente de una frecuencia entre 5 a 13 MHz, apoyado a lo largo sobre el pliegue inguinal por la parte interna del paquete vascular femoral (Figura 15).
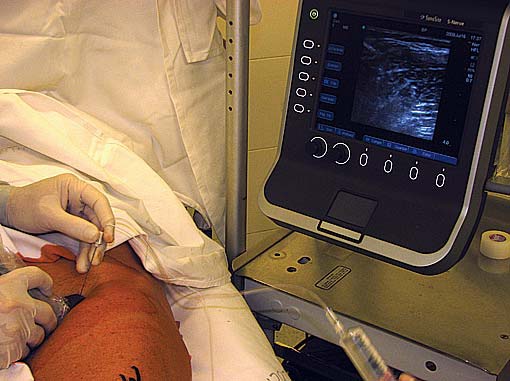
Figura 15 Posición del transductor para el bloqueo de nervio obturador en plano.
Se identifica el patrón ecográfico de las Figuras 16 y 17, donde las imágenes hiperecoicas (amarillas en el esquema) corresponden a las ramas del nervio obturador.
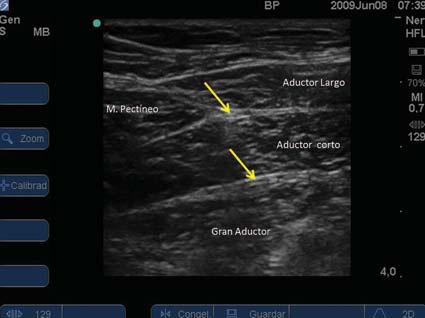
Figura 16 Patrón ecográfico del nervio obturador en la zona del pliegue inguinal.
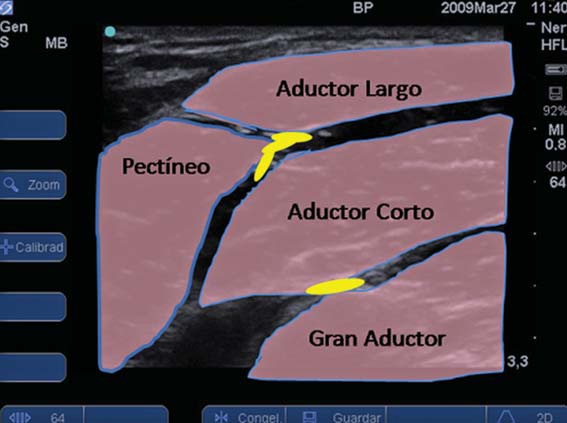
Figura 17 Representación esquemática de las 2 ramas del nervio obturador (en amarillo).
Se elige una aguja no menor a 8 cm de longitud y se infiltra la piel y los planos superficiales con anestésico local. La neuroestimulación no es necesaria para definir el acercamiento a las ramas del nervio, pero mejora la identificación funcional de sus variables anatómicas. Por lo tanto, puede comenzar y mantenerse con un estímulo de 1 mA a 0,1 ms. La aproximación con US puede hacerse fuera de plano o en plano.
-
– Punción fuera de plano:
Se visualizan imágenes hiperecoicas interfasciales que corresponden a las ramas del obturador entre los planos musculares, ubicando estas imágenes en la mitad de la pantalla, de tal manera que una línea vertical desde la superficie pase por las imágenes superficiales y las profundas. Posteriormente se punciona perpendicularmente respetando esta vertical, traspasando las estructuras superficiales hasta llegar a las profundas. Se inyecta el anestésico local en la zona profunda y luego se retira la aguja hasta las ramas anteriores (superficiales) donde se termina de inyectar el anestésico local. Se debe infiltrar a baja presión para lograr que el anestésico local se distribuya y difunda en el plano interfascial donde transcurren las ramas del nervio. Estas ramas terminales son estructuras nerviosas aplanadas extendidas y se bloquean fácilmente con pequeños volúmenes de anestésico local (Figura 18).
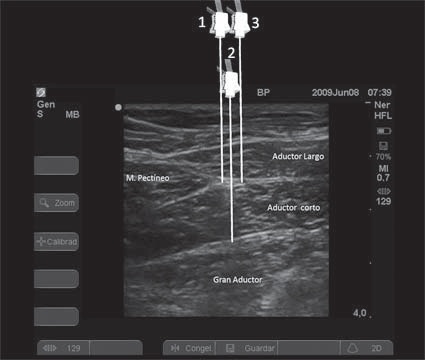
Figura 18 Se llega a la rama anterior (1) y sin infiltrar se avanza hasta la rama posterior (2), se inyecta y se retira la aguja hasta la rama anterior y se infiltra (3).
-
– Punción en plano:
Se visualizan las imágenes hiperecoicas interfasciales que corresponden a las ramas del obturador entre los planos musculares, tratando de ubicar estas imágenes en la pantalla del ecógrafo de manera tal que una diagonal desde la superficie pase por las imágenes superficiales y las profundas. Posteriormente se punciona en plano respetando esta diagonal, traspasando las imágenes superficiales hasta llegar a las profundas. Se inyecta 4 a 6 ml de anestésico local. Retire la aguja hasta el plano de las ramas anteriores (superficiales) e inyecte otros 4 a 6 ml de anestésico local. Se debe infiltrar a baja presión para lograr que el anestésico local se distribuya y difunda en el plano interfascial, por donde transcurren las ramas nerviosas (Figuras 19, 20).
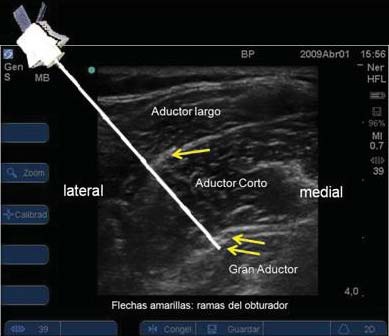
Figura 19 Esquema muestra la aguja acercándose a rama posterior de nervio obturador. (Flechas: ramas del obturador).
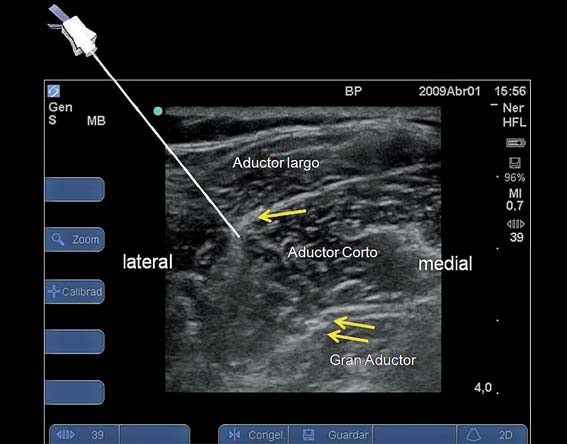
Figura 20 Esquema muestra la aguja acercándose a rama anterior de nervio obturador. (Flechas: ramas del obturador).
-
Bloqueo del nervio obturador con US en el espacio subpectíneo
En la misma posición del operador y del paciente, y con el transductor ubicado en el pliegue inguinal, se identifican las ramas anterior y posterior del nervio obturador, como si se fuera a realizar el bloqueo a ese nivel (ya descrito anteriormente). Después se sigue ecográficamente hacia cefálico esas ramas del nervio, hasta que visualmente se juntan por debajo del músculo pectíneo.
Ubicado proximalmente el nervio obturador, se procederá a puncionar fuera de plano o en plano, teniendo en cuenta en este último caso el cuidado de no puncionar el paquete femoral en el trayecto ciego de la aguja (Figura 21).
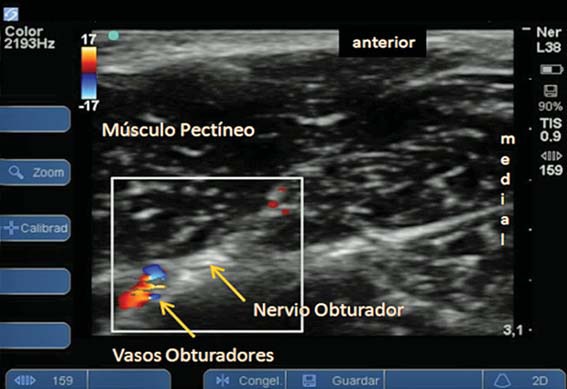
Figura 21 Imagen de US de vasos y nervio obturador en el canal subpectineo antes de separarse en sus ramas anterior y posterior.
Referencias
- Pauchet V, Sourdat P et Labat G. L’Anesthésie Régionale, 1921, 3era Ed, Gaston Doin, Éditeur, Paris. pp. 13.
- Beck GP. Anterior approach to the sciatic nerve block. Anesthesiology 1963; 24: 222-224.
- Chelly JE, De Launay L, Matuszczak M, et al. Techniques in Regional Anesthesia. Reg Anesth Pain Med 1999; 3: 39-46.
- Hadzic A, Vloka JD, Sciatic Nerve Block: Anterior approach. Principles and practice. New York School of Regional Anesthesia. McGraw Hill. NewYork, 2004, pp. 253-265.
- Vlocka JD, Hadzic A, April E, et al. Anterior approach to the sciatic nerve block: the effects of the leg rotation. Anesth Analg 2001; 92: 460-462.
- Pierre Kamina. Précis D’Anatomie Clinique. Tome 1.4ta Ed, 2005, Ed Maloine. Paris.
- Testut L, Jacob O. Tratado de Anatomía Topográfica. 7ma Ed. Tomo 2. Ed. Salvat 1947. Barcelona.
- Moayeri N, J.van Geffen G, Bruhn J, et al. Correlation among ultrasound, cross-sectional anatomy and histology of the Sciatic nerve: a review. Reg Anesth Pain Med 2010; 35: 442-449.
- Sunderland S, Ray L, The intraneural topography of the sciatic nerve and its popliteal divisions in man. Brain, 1948; 71: 242-273.
- Choquet O, Nazarian S, Manelli H. Block obturateur au inguinal: etude anatómica. Ann Fr Anesth Reanim 20: 131S, 2001.


 Creative Commons Attribution
Creative Commons Attribution