Ernesto Bermúdez B. 1
Rev Chil Anest Vol. 40 Núm. 3 pp. 230-237|doi:
PDF|ePub|RIS
Introducción
Cuando se piensa en la analgesia post operatoria en cirugía abdominal, el gold standard sigue siendo la técnica peridural, pero muchas veces nos encontramos imposibilitados de realizarla. Un componente importante del dolor postoperatorio en cirugía abdominal es el derivado de la incisión de la pared abdominal. Gracias a los últimos avances en la anestesia regional bajo ultrasonido (US), los bloqueos de pared abdominal han logrado una mayor relevancia y actualmente son una alternativa real frente a técnicas neuroaxiales y también han llegado a ser un complemento en la analgesia postoperatoria. Gracias al uso del US estos bloqueos son realizados con mayor seguridad y con mejores resultados. Actualmente existe literatura que evalúa esta nueva herramienta en el quehacer de la anestesia regional.
El objetivo de la anestesia regional es simple: que la dosis correcta de la droga correcta sea administrada en el sitio correcto. Algunas de las ventajas del uso del US en anestesia regional y que han permitido retomar y ampliar la práctica de bloqueos de la pared abdominal son: la visualización directa de las estructuras neurales, estructuras adyacentes y distribución del anestésico local (AL), la detección de variantes anatómicas (causa importante de falla del bloqueo), la reducción del volumen de AL, mejoría en la calidad del bloqueo y mayor satisfacción del paciente.
El siguiente artículo tiene por finalidad revisar los bloqueos de pared abdominal más frecuentemente utilizados en la actualidad, como alternativa a la analgesia epidural en cirugía abdominal: bloqueo del plano transverso abdominal (TAP block), bloqueo de los nervios ilioinguinal/iliohipogástrico (II/IH) y bloqueo de la vaina posterior del recto.
-
1.- Bloqueo del plano transverso abdominal (TAP block)
-
Anatomía
La pared abdominal anterior (piel, músculos, peritoneo parietal), está inervada por las ramas anteriores de los nervios torácicos T7 a T12, y por el primer nervio lumbar L1. Las ramas terminales de estos nervios viajan en la pared abdominal dentro de un plano entre el músculo oblicuo interno y el músculo transverso abdominal. Este plano intermuscular es llamado plano transverso abdominal (TAP). La inyección de AL en este plano, potencialmente provee analgesia de la piel, músculos y peritoneo parietal, desde T7 a L1 (Figura 1).
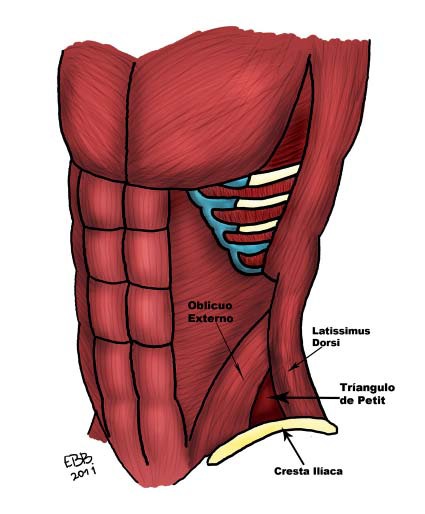
Figura 1 Visualización de los nervios y musculatura de la pared abdominal.
Existe una fascia entre el músculo oblicuo interno y el transverso abdominal. Los nervios se ubican por debajo de esta fascia. Es imperativo que este plano sea reconocido para lograr una adecuada distribución del AL.
Las primeras publicaciones describen la técnica guiada por puntos de referencia, utilizando el Triángulo de Petit y fue hecha por Rafi el año 2001 2 . El Triángulo de Petit posee la cresta ilíaca como base, el músculo oblicuo externo como borde anterior y el músculo latísimo dorsal como borde posterior; el piso corresponde a las fascias tanto del oblicuo externo e interno (Figura 2). La técnica consiste en insertar una aguja perpendicular a todos los planos, y el plano transverso abdominal se localiza al tener la sensación de dos “pops” 3 .
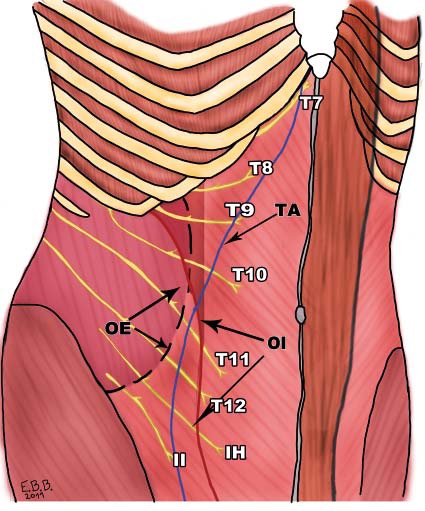
Figura 2 Localización del Triángulo de Petit.
En un estudio en cadáveres buscando la ubicación exacta del Triángulo de Petit, se concluyó: que el triángulo está más posterior que lo sugerido, que la posición varía ampliamente y su tamaño es relativamente pequeño (2,3 x 3,3 x 2,2 cm). Además, la presencia de tejido adiposo cambia significativamente la posición del Triángulo 4 . Secundariamente a la técnica basada en puntos de referencia, se han descrito complicaciones como punción hepática con hemoperitoneo secundario 5 .
Más recientemente se han descrito técnicas de bloqueo del plano transverso abdominal guiadas por US. Como el US permite la visualización en tiempo real de la aguja y de la distribución del AL, su uso puede disminuir el riesgo de complicaciones.
El TAP Block está indicado en cirugía abdominal, principalmente de abdomen inferior, incluyendo apendicectomía, herniorrafia, cesárea, histerectomía abdominal y prostatectomía suprapúbica. También se ha demostrado su utilidad en cirugía laparoscópica.
-
Técnica de bloqueo
El bloqueo del plano transverso abdominal o TAP es considerado un bloqueo de nivel básico y es relativamente simple identificar el plano entre el oblicuo interno y el transverso abdominal.
Se recomienda el uso de un transductor lineal de alta frecuencia ya que las estructuras son relativamente superficiales. Con el paciente en decúbito supino y posterior a la preparación con antiséptico de la piel, el transductor es localizado en un plano transversal, sobre la cresta ilíaca a nivel de la línea axilar anterior. Se identifican las 3 capas musculares: músculo oblicuo externo, músculo oblicuo interno y músculo transverso abdominal. El oblicuo interno es generalmente el más prominente. Por debajo del transverso abdominal se encuentra la cavidad peritoneal (Figura 3). Si existe dificultad en distinguir las 3 capas musculares, es útil comenzar con el US en la línea media, sobre el músculo recto abdominal y desde ahí se desplaza hacia lateral, identificándose así fácilmente las 3 capas musculares (Figuras 4 y 5).
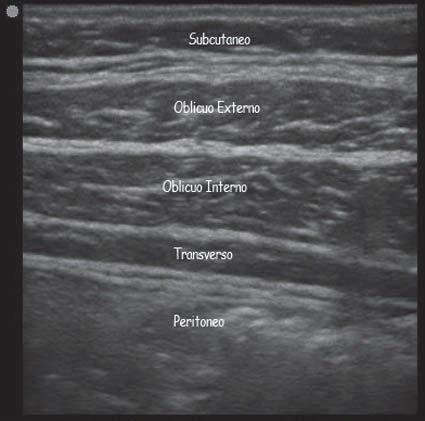
Figura 3 Planos musculares bajo visión con US.

Figura 4 (izquierda): Músculos pared abdominal, aponeurosis y formación de la vaina posterior del recto.
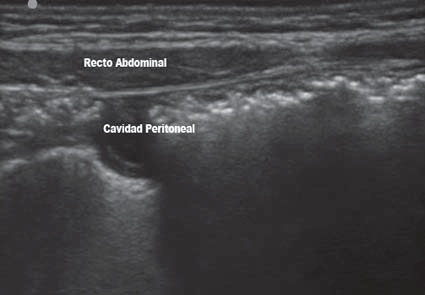
Figura 5 (derecha): Músculos pared abdominal, aponeurosis y formación de la vaina posterior del recto.
Es común visualizar pequeños vasos dentro del plano transverso abdominal. Se inserta una aguja 50-100 mm, 22 G, bisel corto con la técnica en plano, en dirección antero posterior. Es importante depositar el AL por debajo de la fascia entre el oblicuo interno y el transverso abdominal.
La adecuada posición de la aguja puede ser identificada inyectando pequeños volúmenes de AL o solución fisiológica (1-2 ml) (Figura 6).
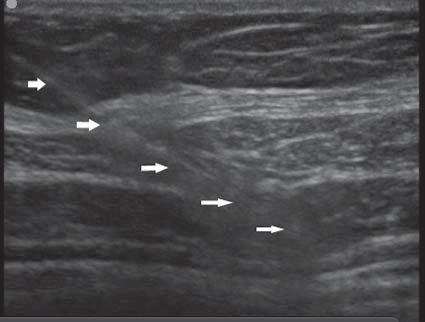
Figura 6 Las flechas indican la posición de la aguja con la técnica “en plano”.
La administración correcta de AL se demuestra por la aparición de un “bolsillo hipo ecoico” inmediatamente por debajo del oblicuo interno y sobre el transverso abdominal (Figura 7).
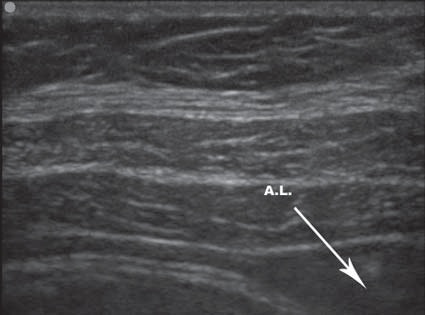
Figura 7 Visualización del AL en el plano transverso abdominal.
Un total de 20-30 ml de AL puede ser administrado en este plano en ambos lados de la pared abdominal cuando se requiere un bloqueo bilateral. Los volúmenes y concentraciones óptimas de AL en este bloqueo deben ser establecidos en futuros trabajos de investigación.
En niños se ha descrito una variante de la técnica guiada por US 6 :
-
Usando transductor lineal se identifica la vaina posterior del recto y el músculo recto justo lateral al ombligo.
-
Se desliza el transductor lateralmente hacia el flanco identificando los 3 planos musculares.
-
Se inserta la aguja con la técnica en plano, en la línea axilar anterior. Después de aspirar cuidadosamente, se inyecta AL en el plano transverso abdominal.
En niños se recomienda un volumen de 0,2 ml·kg-1, limitando la dosis máxima de AL (bupivacaína) a 2 mg·kg-1 en neonatos y 3 mg·kg-1 en niños.
Existe controversia en la literatura respecto al nivel de distribución de AL con inyección única 7 ; algunos estudios muestran una extensión de T7 a L1 y otros una extensión no más allá de T10. En un estudio en cadáveres, se demostró que el bloqueo guiado por US cefálico a la cresta ilíaca involucra a las raíces desde T10 a L1, lo que limitaría esta técnica a cirugía de abdomen inferior 8 .
Otra revisión recomienda el abordaje subcostal para el bloqueo del plano transverso abdominal. Este implica inyección de AL en el TAP, lateral al recto abdominal, inmediatamente inferior y paralelo al margen costal y sería adecuado para cirugía de la región periumbilical. Este abordaje puede ser modificado y la aguja puede introducirse cerca del margen costal pero más medial, avanzando desde el xifoides hacia la parte anterior de la cresta iliaca con hidrodisección. Este bloqueo se denomina bloqueo del plano transverso abdominal subcostal oblicuo, y produce un amplio bloqueo adecuado para cirugía sobre y bajo el ombligo 9 .
Otro estudio en cadáveres muestra que usando la técnica subcostal, con inyección única se afectan principalmente T9 y T10, y con múltiples inyecciones T9, T10 y T11 10 .
Existen varios trabajos que comparan el TAP Block realizado con AL, ya sea con placebo o con técnicas analgésicas convencionales. Tanto en cirugías ginecológicas como en cirugía abdominal, el uso del TAP Block disminuyó en forma significativa el EVA de los pacientes (Tabla 1) y el consumo de morfina en las primeras 24 h (Tabla 2). No se reportaron complicaciones posterior a la realización de TAP Block 11 , 12 , 13 , 14 , 15 , 16 , 17 .
Tabla 1 EVA y consumo de morfina en apendicectomía abierta
|
Standard |
TAP Block |
Valor de p |
|
| EVA reposo a los 30 min |
5 (3,5-8) |
2 (1,5-3,2) |
< 0,01 |
| EVA reposo a las 24 h |
4 (2,5- 6) |
2 (1- 2,8) |
< 0,01 |
| Consumo morfina en 24 h (mg) |
50 (19) |
28 (18) |
< 0,02 |
Tabla 2 Consumo de opioides intra y postoperatorio en colecistectomía laparoscópica
|
Grupo A (Tap block) |
Grupo B (Analg. Convencional) |
Valor de p |
|
| Sufentanil intraoperatorio (µg) |
8,6 (3,5) |
23,0 (4,8) |
< 0,01 |
| Morfina en recuperación (mg) |
0,9 (0,7) |
2,3 (1,0) |
< 0,05 |
| Morfina en 24 h (mg) |
10,5 (7,7) |
22,8 (4,3) |
< 0,05 |
Se necesitan más estudios que comparen US versus técnicas establecidas para clarificar los potenciales beneficios y las limitaciones del US. Hasta ahora no hay evidencia definitiva con respecto a la tasa de falla de bloqueo o complicaciones del TAP Block guiado por US comparado con técnicas tradicionales. Sin embargo, las series de casos indican una alta tasa de éxito del TAP Block guiado por US.
En un estudio realizado en 42 pacientes sometidos a colecistectomía laparoscópica, fueron aleatorizados para recibir anestesia general más TAP Block (grupo A), o anestesia general sin TAP Block (grupo B). El TAP Block se realizó con bupivacaína 0,5%, 15 ml en cada lado, y se midió el consumo intraoperatorio de sufentanil y la demanda post operatoria de morfina. Los pacientes del grupo A recibieron una cantidad significativamente menor de sufentanil intraoperatorio comparado al grupo B, y también tuvieron una menor demanda de morfina en el postoperatorio 13 .
En otro estudio realizado en 47 pacientes sometidos a apendicectomía abierta fueron aleatorizados para recibir analgesia estándar o recibir TAP Block unilateral con 20 ml de bupivacaína 0,5%. El Grupo con TAP Block guiado por US presentó una disminución significativa del consumo de morfina en las primeras 24 h del postoperatorio. El EVA también fue menor en este grupo de pacientes 14 .
En un trabajo se aleatorizaron 273 pacientes sometidos a reparación con malla de hernia inguinal, para recibir TAP block guiado por US o bloqueo ilioinguinal con técnica basada en puntos de referencia. Los pacientes que recibieron TAP block expresaron menos dolor en reposo, con EVA significativamente menores a las 4, 12 y 24 h del postoperatorio. El consumo de morfina en el postoperatorio también fue menor en el grupo que recibió TAP block 17 .
No hay estudios clínicos prospectivos que comparen TAP block convencional o bajo ultrasonido con el TAP subcostal, existiendo 2 series de casos y estudio en cadáveres que sugieren diferencias en la distribución del bloqueo sensorial 18 .
Basado en los resultados de las investigaciones, parece ser que el bloqueo del plano transverso abdominal puede llegar a ser una nueva e importante herramienta en el manejo del dolor postoperatorio, en cirugías que involucren la pared abdominal anterior. Tanto los volúmenes como las concentraciones óptimas de AL deben ser establecidos en el futuro, así como debe evaluarse el rendimiento y duración de las técnicas de administración única y las técnicas continuas.
-
2.- Bloqueo de los nervios ilioinguinal/iliohipogástrico (II/IH)
-
Anatomía
Tanto el nervio iliohipogástrico como el ilioinguinal surgen de L1 y emergen de la parte superior del borde lateral del músculo psoas mayor. El nervio II es más pequeño y cursa caudal al nervio IH. Ambos nervios atraviesan oblicuamente anterior al cuadrado lumbar y al músculo ilíaco y perforan el músculo transverso abdominal cerca de la parte anterior de la cresta ilíaca. En la pared abdominal anterior, ambos nervios viajan en el plano transverso abdominal (Figura 1).
El bloqueo II/IH está indicado para analgesia post herniorrafia inguinal, orquidopexia e hidrocelectomía, ya que estos nervios proveen inervación sensorial a la piel de la pared abdominal inferior, además de la parte superior de la cadera y muslo. Debido a que la rama cutáneo lateral del IH puede atravesar los músculos oblicuos interno y externo inmediatamente sobre la cresta ilíaca, vale la pena realizar el bloqueo lo más proximal posible.
-
Técnica del Bloqueo
El paciente se coloca en posición supina exponiéndose el abdomen inferior, la cresta ilíaca y el área de la ingle, y se marca la espina ilíaca anterosuperior (EIAS). Se utiliza un transductor lineal de alta frecuencia, el que se ubica en forma oblicua a lo largo de una línea que une la EIAS y el ombligo, inmediatamente superior y medial a la EIAS, para obtener una visión transversal de los nervios, realizando una inspección desde la cresta ilíaca al abdomen inferior.
Se debe intentar identificar las 3 capas musculares: oblicuo externo, oblicuo interno y transverso abdominal, encontrando los nervios II e IH dentro del plano entre el oblicuo interno y el transverso abdominal sobre la EIAS. Muchas veces a este nivel el oblicuo externo se visualiza como una delgada capa aponeurótica (Figuras 8 y 9).
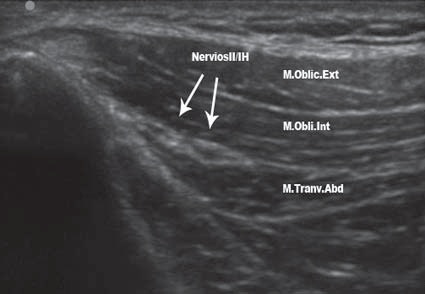
Figura 8 (izquierda): Visualización con US de los nervios ilioinguinal e iliohipogástrico.
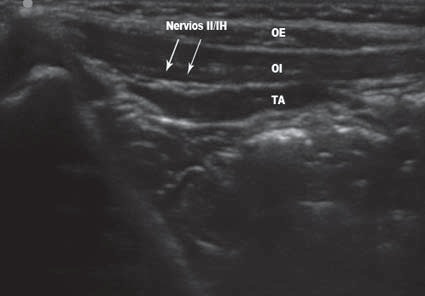
Figura 9 (derecha): Visualización con US de los nervios ilioinguinal e iliohipogástrico.
Es importante identificar la cavidad peritoneal, por debajo del músculo transverso abdominal. A menudo los nervios se identifican como una estructura oval-elíptica, con un borde hiperecoico rodeando un centro hipoecoico. También es común visualizar pequeños vasos adyacentes a los nervios en el plano transverso abdominal, los que pueden ser mejor identificados con la ayuda del doppler color.
Mediante la técnica en plano, se inserta una aguja de 50-100 mm, 22G de bisel corto, la que generalmente es fácil de ver en todo su trayecto ya que se trata de un bloqueo superficial 19 . A veces puede ser difícil visualizar claramente la punta de la aguja y ubicarla exactamente en el plano transverso abdominal. Debido a que este plano es un espacio estrecho, puede ser útil inyectar una pequeña cantidad de fluido (1-2 ml), para “hidrodisecar” el plano.
Varios estudios muestran ventajas del US versus técnicas convencionales en bloqueo II/IH, sobre todo en niños. En un trabajo, 62 pacientes pediátricos sometidos a herniorrafia inguinal recibieron bloqueo II/IH con técnica convencional. El US se usó para determinar la localización del AL. El bloqueo se definió exitoso ya sea porque el AL rodea el nervio o por signos clínicos. Sólo en el 14% de los bloqueos el AL quedó correctamente alrededor de los nervios, resultando en un bloqueo 100% exitoso. En el resto, el AL se depositó en estructuras adyacentes: músculo iliaco (18%), músculo transverso (26%), músculo oblicuo interno (29%), músculo oblicuo externo (9%), subcutáneo (2%) y peritoneo (2%). De estos bloqueos un 45% fallaron. Con referencias anatómicas se reporta un éxito alrededor de 70%. Para mejorar los resultados se aumenta el volumen de AL, lo que puede traer complicaciones 20 .
En otro estudio en 100 pacientes pediátricos programados para herniorrafia inguinal, orquidopexia e hidrocele se randomizaron, usando técnica convencional con 0,3 ml·kg-1 de levobupivacaína 0,25% o técnica guiada por US con levobupivacaína 0,25%, hasta que los nervios quedaran rodeados por AL. La cantidad de AL en el grupo con US fue significativamente menor, 0,19 versus 0,3 ml·kg-1. Además, los requerimientos intra y postoperatorios de analgesia adicional fueron significativamente menores en el grupo con US. Un hallazgo importante es la cercanía de los nervios al peritoneo, lo que fundamenta aún más el uso de US para este tipo de bloqueos, sobre todo en niños. El rango de distancia desde el nervio II al peritoneo va de 1 a 4,6 mm, dependiendo del peso del paciente pediátrico 21 .
Con la técnica convencional se han descrito varias complicaciones, como punción colónica, hematoma pélvico y punción de intestino delgado.
Los volúmenes recomendados para el bloqueo II/IH usando técnicas convencionales van desde 0,2 a 0,5 ml·kg-1, independiente de las concentraciones usadas.
Otro estudio, mostró que el US permite una disminución del volumen de AL a 0,075 ml·kg-1 lo que disminuye el riesgo de toxicidad. Además, el uso de US resultó en una mayor tasa de éxito, un acortamiento del tiempo de inicio de bloqueo y un aumento de la duración de acción, con menos efectos adversos 22 .
En otro estudio realizado en 50 pacientes pediátricos sometidos a herniorrafia inguinal, orquidopexia e hidrocelectomía, se usó anestesia caudal post inducción de anestesia general con 0,7 ml·kg-1 de bupivacaína 0,125% más epinefrina 1:200.000. Los pacientes se randomizaron de modo que un grupo recibió 0,1 ml·kg-1 de solución fisiológica y el otro grupo, 0,1 ml·kg-1 de bupivacaína 0,25% más epinefrina 1:200.000, en bloqueo II/IH. La adición de bloqueo II/IH con US a la anestesia caudal disminuyó la severidad del dolor, lo que fue más pronunciado en herniorrafia inguinal 23 .
En suma, la evidencia actual en el bloqueo II/IH ha mostrado beneficios claros de la visualización con US de los nervios, de la punta de la aguja y de la distribución del AL, mejorando las tasas de éxito y usando volúmenes mínimos (0,075 ml·kg-1). Además, la cercanía de estos nervios a estructuras como el peritoneo (1 mm), apoyan aún más el uso del US en este tipo de bloqueo 24 .
-
3.- Bloqueo de la vaina posterior del recto y del nervio umbilical
-
Anatomía
La porción central de la pared abdominal está inervada por las ramas anteriores de T6 a L1, que se encuentran entre el vientre del músculo recto abdominal y la vaina posterior del recto.
El bloqueo de la vaina posterior del recto ha sido usado para dar anestesia quirúrgica y analgesia post operatoria en procedimientos que involucran la línea media. Las ventajas potenciales del uso del US son similares a las del TAP block. Con el uso del US, la vaina posterior del recto aparece hiperecoica con múltiples capas (Figura 10).
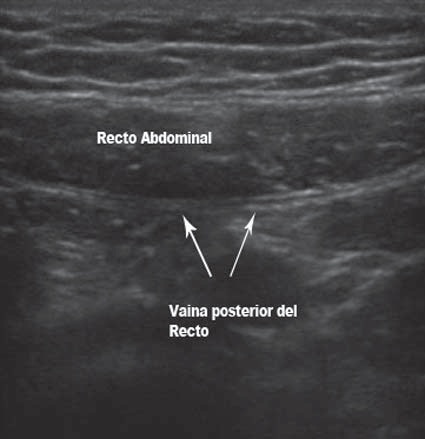
Figura 10 Músculo Recto Abdominal y Vaina posterior del Recto.
-
Técnica del Bloqueo
Para el bloqueo, el transductor se ubica en el borde lateral del músculo recto abdominal, generalmente periumbilical. Bilateralmente, las aponeurosis de las 3 capas musculares forman la vaina del recto.
Usando una técnica en plano, la punta de la aguja se debe ubicar dentro de la vaina posterior del recto. Después de aspirar, se inyecta el AL. La expansión del espacio entre la vaina y el aspecto posterior del músculo recto demuestra un posicionamiento adecuado de la aguja (Figura 11).
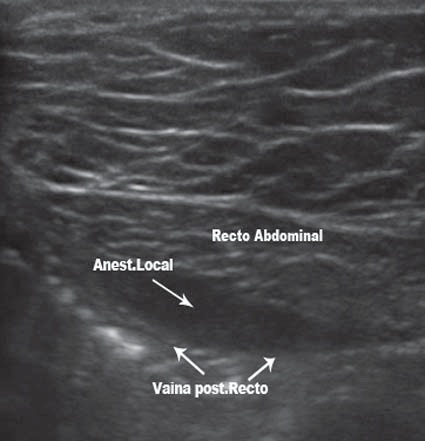
Figura 11 Inyección de AL entre el músculo y la vaina posterior.
Para el bloqueo del nervio umbilical se debe ver el aspecto medial de la musculatura abdominal lateral, donde las aponeurosis se unen y forman la vaina del recto. Con US se usa la técnica en plano, para localizar la punta de la aguja cercana al borde del músculo recto abdominal, entre las aponeurosis de los músculos laterales (Figuras 3 y 4).
Un estudio comparó la exactitud de la colocación del AL en la vaina del recto usando la técnica de pérdida de resistencia con la técnica guiada por US. La administración del AL con la técnica de pérdida de resistencia fue correcta en un 45%. La exactitud disminuye significativamente al aumentar el índice de masa corporal. Un hallazgo importante es que usando la técnica de pérdida de resistencia, un 21% de las inyecciones iniciales fueron intraperitoneales. La guía con US mejora la exactitud, logrando en un 89% que el AL quede en el sitio correcto en la primera inyección 25 .
En pacientes pediátricos, se ha demostrado que la administración de 0,1 ml·kg-1 de levobupivacaína 0,25%, bilateral entre la vaina posterior del recto y el músculo recto abdominal, bajo guía con US, provee suficiente analgesia para la hernioplastía umbilical, sin necesidad de analgesia adicional en el perioperatorio. Es muy pobre la correlación entre la profundidad de la vaina posterior del recto y la superficie corporal. En este trabajo la profundidad media de la vaina posterior fue de 8 mm. Por lo tanto, en menores de 10 años es potencialmente peligroso avanzar la aguja más de 1 cm 26 . Con la vaina posterior del recto muy próxima al peritoneo y sin la posibilidad de una estimación confiable de la profundidad, el uso del US es especialmente útil, sobre todo en niños. En esta población se recomienda usar volúmenes de AL entre 0,1 a 0,2 ml·kg-1.
En otro estudio realizado en niños, se describe un nuevo acceso bajo US para bloqueo del nervio umbilical (T10). Con US se localizó la vaina posterior y el borde lateral del recto, el peritoneo, la aponeurosis del músculo transverso abdominal y ambos músculos oblicuos. Se introduce la aguja con la técnica en plano tan cerca del borde lateral del recto anterior como sea posible, hasta que la punta de la aguja quede entre el oblicuo interno y el transverso abdominal, usando 0,1 ml·kg-1 de bupivacaína 0,25% 27 (Figura 8).
En conclusión, en cirugía de la zona periumbilical, es posible realizar un bloqueo de la vaina posterior del recto guiada por US, o utilizar el bloqueo del nervio umbilical guiado por US. No se han descrito complicaciones del bloqueo de la vaina posterior del recto ni del bloqueo del nervio umbilical usando la técnica guiada por US.
Comentario final
Aunque pocos estudios comparan el US con las técnicas tradicionales, la evidencia disponible sugiere que el uso de ultrasonido es una técnica de neurolocalización efectiva y segura para facilitar la correcta posición de la aguja y una adecuada distribución del AL en bloqueos de tronco.
El US puede ser particularmente útil en pacientes pediátricos, debido a la cercana relación anatómica entre las estructuras “target” y otros órganos, por la necesidad de limitar la dosis de AL y, además, porque el uso de anestesia general puede “enmascarar” potenciales signos de riesgo de daño neurológico (parestesias, dolor).
Se necesitan futuros estudios que comparen US con técnicas establecidas, para clarificar los potenciales beneficios y limitaciones, como también las potenciales complicaciones y así poder determinar su lugar en el control del dolor postoperatorio.
REFERENCIAS
- Marhofer P, Harrop-Griffiths W, Kettner SC, et al. Fifteen years of ultrasound guidance in regional anaesthesia: Part 1. Br J Anaesth 2010; 104: 538-546.
- Rafi AN. Abdominal field block: a new approach via the lumbar triangle. Anaesthesia 2001; 56: 1024-1026.
- Petersen PL, Mathiesen O, Torup H, et al. The transversus abdominis plane block: a valuable option for postoperative analgesia? A topical review. Acta Anaesthesiol Scand 2010; 54: 529-535.
- Jankovic Zorica B, du Feu Frances M, McConnell P. An Anatomical Study of the Transversus Abdominis Plane Block: Location of the Lumbar Triangle of Petit and Adjacent Nerves. Anesth Analg 2009; 109: 981-985.
- Farooq M, Carey M. A Case of Liver Trauma With a Blunt Regional Anesthesia Needle While Performing Transversus Abdominis Plane Block. Reg Anesth Pain Med 2008; 33: 274.
- Suresh S, Chan V. Ultrasound guided transversus abdominis plane blocks in infants, children and adolescents: a simple procedural guidance for their performance. Pediatric Anesthesia 2009; 19: 296-299.
- Mukhtar K. Transversus Abdominis Plane (TAP) Block. The Journal of New York School of Regional Anesthesia 2009; 12: 28-33.
- Tran TMN, Ivanusic JJ, Hebbard P, et al. Determination of spread of injectate after ultrasound-guided transversus abdominis plane block: a cadaveric study. Br J Anaesth 2009; 102: 123-127.
- Hebbard P, Barrington M, Vasey C. Ultrasound-Guided Continuous Oblique Subcostal Transversus Abdominis Plane Blockade. Description of Anatomy and Clinical Technique. Reg Anesth Pain Med 2010; 35: 436-441.
- Barrington M, Ivanusic JJ, Rozen W, et al. Spread of injectate after ultrasound-guided subcostal transversus abdominis plane block: a cadaveric study. Anaesthesia 2009; 64: 745-750.
- McDonnell J, Curley G, Carney J, et al. The Analgesic Efficacy of Transversus Abdominis Plane Block After Cesarean Delivery: a Randomized Controlled Trial. Anesth Analg 2008; 106: 186-191.
- Carney J, McDonnell J, Ochana A, et al. The Transversus Abdominis Plane Block Provides Effective Postoperative Analgesia in Patients Undergoing Total Abdominal Hysterectomy. Anesth Analg 2008; 107: 2056-2060.
- Dawlatly AA, Turkistani A, Kettner SC, et al. Ultrasound-guided transversus abdominis plane block: description of a new technique and comparison with conventional systemic analgesia during laparoscopic cholecystectomy. Br J Anaesth 2009; 102: 763-767.
- Niraj G, Searle A, Mathews M, et al. Analgesic efficacy of ultrasound-guided transversus abdominis plane block in patients undergoing open appendectomy. Br J Anaesth 2009; 103: 601-605.
- Carney J, Finnerty O, Rauf J, et al. Ipsilateral transversus abdominis plane block provides effective analgesia after appendicectomy in Children: A randomized controlled trial. Anesth Analg 2010; 111: 998-1003.
- McDonnell J, O’Donnell B, Curley G, et al. The analgesic efficacy of transversus abdominis plane block after abdominal surgery: a prospective randomized controlled trial. Anesth Analg 2007; 104: 193-197.
- Aveline C, Le Hetet H, Le Roux A, et al. Comparison between ultrasound-guided transversus abdominis plane and conventional ilioinguinal/iliohipogastric nerve blocks for day-case open inguinal hernia repair. Br J of Anaesth 2011; 106: 380-386.
- Abrahams M, Horn J, Noles M, et al. Evidence-Based Medicine. Ultrasound guidance for truncal blocks. Reg Anesth Pain Med 2010; 35: S36-S42.
- Tsui B, Suresh S. Ultrasound imaging for Regional Anesthesia in Infants, Children and Adolescents. Anesthesiology 2010; 112: 473-492.
- Weintraud M, Marhofer P, Bösenberg A, et al. Ilioinguinal/Iliohipogastric blocks in children: Where do we administrer the local anesthetic without direct visualization? Anesth Analg 2008; 106: 89-93.
- Willschke H, Marhofer P, Bösenberg A, et al. Ultrasonography for Ilioinguinal/ Iliohipogastric nerve blocks in children. Br J Anaesth 2005; 95: 226-230.
- Willschke H, Bösenberg A, Marhofer P, et al. Ultrasonographic-guided Ilioinguinal/ Iliohipogastric nerve block in Pediatric Anesthesia: What is the optimal volume? Anesth Analg 2006; 102: 1680-1684.
- Jagannathan N, Sohn L, Sawardekar A, et al. Unilateral groin surgery in children: will the addition of an ultrasound-guided ilioinguinal nerve block enhance the duration of analgesia of a single-shot caudal block? Pediatric Anesthesia 2009; 19: 892-898.
- Tsui B, Pillay J. Evidence-Based Medicine: Assessment of Ultrasound Imaging for Regional Anesthesia in Infants, Children, and Adolescents. Reg Anesth Pain Med 2010; 35: S47-S54.
- Dolan J, Lucie P, Geary T, et al. The Rectus Sheath Block. Reg Anesth Pain Med 2009; 34: 247-250.
- Willschke H, Bösenberg A, Marhofer P, et al. Ultrasonography-guided rectus sheath block in paediatric anaesthesia- a new approach to an old technique. Br J Anaestha 2006; 97: 244-249.
- De Jose María B, Götzens V, Mabrok M. Ultrasound-guided umbilical nerve block in children: a brief description of a new approach. Pediatric Anesthesia 2007; 17: 44-50.