Antolinez-Motta Jorge M. MD.1,7. Gerardo Alberto Solís-Pérez MD.2,7, MEdu; Manuel Guerrero-Gutiérrez MD.3,7, Andrea Mendoza-Arias MD.1. Arturo Vázquez-Peralta MD.4,7, Marissa Minutti-Palacios MD.5, Diego Escarraman-Martínez MD, MSc.6,7
Recibido: 19-05-2024
Aceptado: 06-06-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 313-321|https://doi.org/10.25237/revchilanestv53n4-04
PDF|ePub|RIS
Preanesthetic evaluation of the patient with obesity: Which scales shuld I use?
Abstract
As surgical techniques evolve, growing concern in preoperative clinics to identify patients at high-risk of systemic dysfunction or mortality does too. Years ago, obesity patients have been considered as at-risk population when face planned surgical procedures and postoperative recovery and as a result, multidisciplinary clinics has emerged as response to provide patient’s safety, resulting in morbi-mortality improvements. Preoperative assessment must be based on highly predictive tools and resulting in reliable information to design individualized perioperative bundles of care.
Resumen
Existe una creciente preocupación en las clínicas preoperatorias por identificar pacientes con riesgo de complicación orgánica o mortalidad; por años, se han considerado a los pacientes con obesidad dentro de las poblaciones que enfrentan mayores riesgos frente a los procedimientos quirúrgicos planeados y como resultado han surgido cada vez más, clínicas en donde se impone el modelo de la multidisciplinariedad como medida de seguridad para el paciente, mostrando una disminución en la morbi-mortalidad que busca ser perfectible con el tiempo. Dentro de las evaluaciones que deberían realizarse con mayor detenimiento son aquellas que muestren mayor capacidad de predecir un desenlace para guiar el diseño de la ruta crítica a seguir con cada peciente. El objetivo de este artículo es repasar los modelos de predicción e índices pronósticos publicados con miras a la elección de las herramientas más costo-efectivas para poder generar una ruta diseñada a la medida de los riesgos de cada enfermo.
-
Introducción
La valoración preanestésica como la conocemos actualmente, nace en 1949 a cargo de J. Alfred Lee, quien publicó lo que podría considerarse como la primera revisión sobre la consulta médica a cargo del servicio de anestesiología[1]. El propósito de esta valoración “primigenia” era poner énfasis en los siguientes aspectos clínicos: estado del sistema respiratorio’ estado general de los dientes y encías’ condición del corazón’ estado de la sangre (anemia)’ estado de nutrición’ función hepática y renal, así como consideraciones psicológicas.
Un dato que merece la pena resaltar, es que desde esta concepción primigenia de la valoración preanestésica se hizo énfasis en los eventos anestésicos previos y sus posibles complicaciones[2].
La valoración preanestésica en la actualidad sirve para identificar pacientes de riesgo, aplicar estrategias para mejorar condiciones previas al evento quirúrgico-anestésico y optimizar de manera integral las condiciones generales del paciente. Se ha demostrado el impacto positivo que tiene el valorar previamente a los pacientes sometidos a cirugía. Jeanna D. Blitz y colaboradores, compararon la incidencia de mortalidad intrahospitalaria en paciente quirúrgicos que habían sido enviados a la consulta preanestésica y pacientes que no. Se revisó de manera retrospectiva un total de 27.928 pacientes (13.964 pacientes por grupo), encontrando 0,08% de mortalidad en el grupo de intervención vs 0,16% en el grupo control, reduciendo entonces la mortalidad hospitalaria en 50% y mostrando a la evaluación preanestésica como factor protector con una razón de momios (OR) 0,48; IC del 95%, 0,22 a 0,96, P = 0,04[3]. El objetivo del presente artículo es brindar estrategias de tamizaje ante las principales complicaciones que puedan poner en riesgo la evolución posoperatoria y con esta información establecer acciones de prehabilitacion y rehabilitación postquirúrgica con miras a brindar mayor seguridad perioperatoria y disminuir los días al reintegro a las actividades cotidianas.
El término obesidad y sobrepeso se basan en el aumento de los depósitos de tejido adiposo no nativo a nivel tanto global como regional con el consecuente desarrollo de un estado fisiopatológico que puede resultar en comorbilidades acompañantes. Existen diferentes formas de clasificar este estado para determinar el grado de impacto sobre quien la padece. La Organización Mundial de la Salud (OMS) propone en el año 2021 utilizar al Índice de masa corporal como parámetro para su clasificación, entre sobrepeso hasta obesidad grado III, indicando un Índice de masa corporal (IMC) para sobre peso mayor de 25 kg/m2, obesidad grado I entre 30 a 34,9 kg/m2, obesidad grado II de 35 a 39,9 kg/m2 y el grado III o también conocido como obesidad severa, extrema o masiva mayor a 40 kg/m2. Otras clasificaciones resaltan la relación que guardan la obesidad y el desarrollo de enfermedades como la hipertensión arterial sisté- mica, diabetes mellitus, cardiopatías, insuficiencia respiratoria, apnea obstructiva del sueño, síndrome de hipoventilación del obeso, así como la presencia de dislipidemias, entre otras, conllevando a un aumento en el riesgo de morbilidad y mortalidad. A esta entidad se le denomina obesidad mórbida[4],[5].
La prevalencia de obesidad ha ido en aumento excesivo y sus cifras son alarmantes tanto por el número de personas que la padecen como por la afectación a los sistemas de salud. La OMS reporta una prevalencia para el 2016 de aproximadamente del 13% de la población adulta mundial, afectando de forma predominante al género femenino. En México es del 36,9%, siendo las mujeres las mayormente afectadas según los datos reportados por la encuesta ENSANUT 2022[6)].
Con el panorama anterior, se justifica la evaluación cuidadosa de esta cohorte de pacientes, especialmente, cuando se enfrentan a una cirugía electiva, ya que, el reconocimiento individualizado de las posibles complicaciones postquirúrgicas y su optimización oportuna, pueden ayudarnos a impactar positivamente en el desenlace a corto y largo plazo. Para poder realizar una correcta evaluación es necesario conocer los métodos de predicción clínica que a través de herramientas simplificadas y/o sistematizadas, tienen como objetivo predecir que ocurra un evento, ya sea un desenlace (mortalidad) o una enfermedad (complicaciones pulmonares postoperatorias)[7] y serán una parte importante a la hora de presentar al paciente un posible escenario perioperatorio y con ello la toma de decisiones en conjunto con él, su núcleo familiar y el equipo multidisciplinario.
-
¿Qué es una escala en el ámbito preoperatorio?
Las escalas de predicción se utilizan para medir la incertidumbre ante algún evento, en este caso, un desenlace determinado por la anestesia o el evento quirúrgico, por ejemplo: complicaciones pulmonares posoperatorias. En resumen, tratan de predecir la probabilidad de dicho evento, nos reflejan un continuo entre la certeza y la imposibilidad absolutas de que ocurra el evento estudiado. Las condiciones que modifican este continuo se denominan “factores de riesgo”[2]. Las escalas de riesgo se pueden dividir en dos grandes grupos: aquellas que predicen riesgos en general y aquellas que predicen riesgos en específicos.
El paciente con obesidad presenta particularidades únicas, desde un riesgo más elevado de intubación difícil y ventilación hasta un riesgo más elevado de mortalidad en comparacion con sujetos sin obesidad.
-
Valoración de la vía aérea
En todo paciente, sea obeso o no, las escalas que valoran la vía aérea y sus probabilidades de abordaje difícil deben calcularse por norma general. Según Ebert y colaboradores, la incidencia de intubación difícil en pacientes con obesidad mórbida sobrepasa el 13%, comparado con el 1,2% – 3,8% de las personas sin ella, es decir, entre 2 y 10 veces más que la población general[8]. Las principales escalas que valoran la vía aérea son: Mallampati-Samsoon, Patil-Aldreti, distancia interincisiva, protrusión mandibular, Bellhouse-Doré y distancia esternomento- niana. Al analizarlas, ninguna considera como factor de riesgo al índice de masa corporal (IMC). Esto es de importancia, ya que la obesidad provee 20,2% de valor predictivo de intubación difícil comparado con pacientes con IMC normal[9].
La circunferencia del cuello es una de las pocas herramientas que ha mostrado utilidad al valorar la vía aérea del paciente con obesidad. Brodsky determinó que una circunferencia del cuello mayor de 44 cm medida a nivel del cartílago tiroides, aumenta de forma progresiva la probabilidad de una intubación difícil, hasta llegar a 35% con una circunferencia de 60 cm o más[10]. Al obtener una circunferencia de cuello mayor de 50 cm está se correlaciona con una clasificación de Cormack- Lehane III-IV[11]. Por otra parte, la posición de la lengua resulta de utilidad para predecir una posible laringoscopia difícil. La posición de la lengua acorde a la escala de Friedman (Figura 1) se divide en 4 grados, acorde al espacio que ocupa la lengua en la cavidad oral. Grado 1: permite la visualización de toda la úvula y las amígdalas o pilares; Grado 2a: permite visualizar la úvula, pero solo se ven partes de las amígdalas; Grado 2b: permite visualizar el paladar blando completo hasta la base de la úvula, pero no se ven la úvula ni las amígdalas; Grado 3: permite visualizar parte del paladar blando, pero el paladar blando distal está eclipsado y Grado 4: permite visualizar únicamente el paladar duro[12]. Se ha demostrado que esta escala por sí sola no tiene buen pronóstico, pero cuando se evalúa junto con la clasificación de Mallampati mejora el desempeño de ambas escalas[13].
-
Tamizaje de mortalidad y morbilidad
La tasa de mortalidad y morbilidad frente a un procedimiento quirúrgico son factores importantes dentro del diseño de las rutas a seguir en el perioperatorio, ya que, al conocerlas podemos centrar nuestra atención en aspectos específicos y planear los posibles escenarios con la finalidad de brindar una atención oportuna y sin retrasos, buscando con ello modificar positivamente el resultado postoperatorio predicho. Dentro de los puntajes y modelos de predicción más utilizados se encuentran:
ACS-NSQUIP Surgical Risk Calculator
El programa de mejora en la calidad quirúrgica del colegio americano de cirujanos (ACS-NSQIP) colecta prospectivamente, datos de más de 500 hospitales en Estados Unidos con el objetivo de brindar a los hospitales comparación de riesgos ajustados a 30 días en sus procedimientos quirúrgicos. En 2013 surge un estudio anidado en esta base de datos con el objetivo de generar una herramienta confiable que permitiera estimar los riesgos quirúrgicos y ayudar a la toma de decisiones con el paciente, resultando en un modelo basado en 21 variables preoperatorias que no sólo identifican riesgo de mortalidad, sino de morbilidad y estancia intrahospitalaria entre otros con una c-estadística de 0,94 y un puntaje de Brier de 0,01[14]-[16]. Su aplicabilidad en otros sistemas de salud ha sido puesto a prueba con resultados variables[17],[18].
A diferencia de SORT (Surgical Outcome Risk Tool), se toma en consideración el IMC como factor de riesgo para el modelo, lo que lo hace ideal para la predicción es esta cohorte, aunque la debilidad sea la complejidad de la interacción con el mismo y la numerosa cantidad de variables que deben ingresarse para el cálculo final. Dentro de las limitantes se encuentran la no aplicabilidad para cirugías urgentes o emergentes, la necesidad de conexión a internet y los resultados mixtos en otras latitudes.
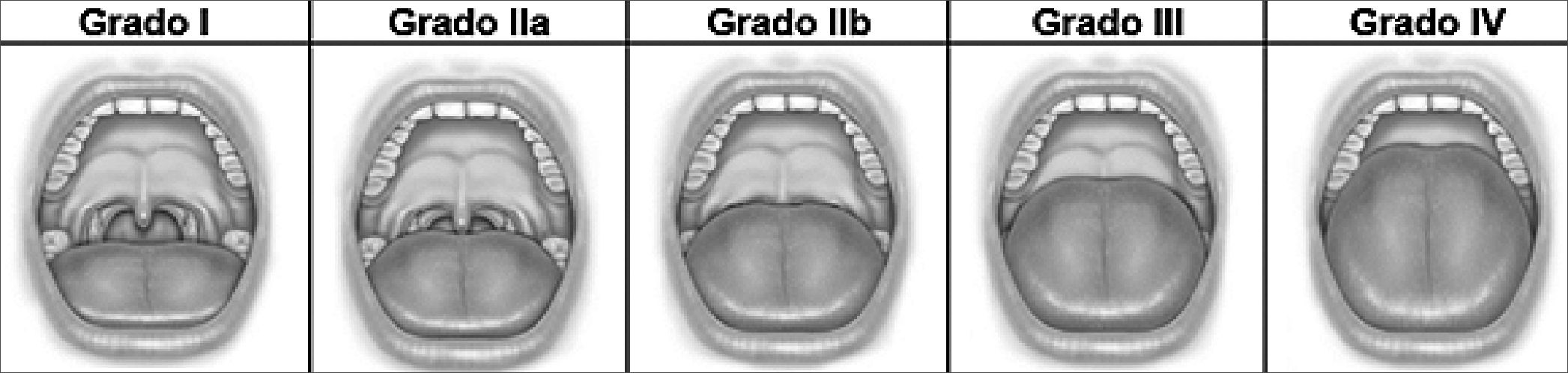
Figura 1. Clasificación de la posición de la lengua de Friedman. Fuente: Friedman M, Hamilton C, Samuelson CG, Lundgren ME, Pott T. Diagnostic value of the Friedman tongue position and Mallampati classification for obstructive sleep apnea: a meta-analysis. Otolaryngol Head Neck Surg. 2013 Apr;148(4):540-7. doi: 10.1177/0194599812473413. Epub 2013 Jan 15. PMID: 23322629.
Tabla 1. Obesity Surgery-Mortality Risk Score OS-MRS
| Factor de riesgo | Puntos | |
| Índice de masa corporal > 50 kg/m2
Sexo masculino Edad > 45 años Hipertensión arterial sistèmica Factores de riesgo para embolismo pulmonar (trombosis venosa profunda, filtro en vena cava, hipertensión pulmonar, síndrome de apnea obstructiva del sueño) Clase |
1
1 1 1 1 Puntos |
Mortalidad (%) |
| A | 0-1 | 0,2-0,3% |
| B | 2-3 | 1,1-1,5% |
| C | 4-5 | 2,4-3% |
Obesity Surgery-Mortality Risk Score OS-MRS
Este modelo nace de la experiencia unicéntrica del grupo liderado por De María y colaboradores en 2007, publicando un modelo de predicción que luego fue validado en una cohorte multicéntrica con el objetivo de identificar a los pacientes candidatos a cirugía bariátrica con alta mortalidad preoperatoria, consta de 5 variables preoperatorias a las cuales se les asigna 1 punto a cada una en caso de ser positiva (Tabla 1). Las variables que componen el puntaje final se encuentran: IMC > 50 kg/m2,
género masculino, hipertensión, factores de riesgo conocidos para embolismo pulmonar y edad > 45 años. El riesgo se dico- tomiza dependiendo del puntaje en Bajo (0-1), Intermedio (2-3) y Alto (4-5)[19].
Las principales debilidades del puntaje es su pobre rigor estadístico, aunado a ser un puntaje diseñado solo en el contexto de cirugía bariátrica donde la mortalidad reportada es baja[20]. Al momento de intentar utilizar al OS-MRS para identificar riesgo de morbilidad, su rendimiento es bajo[21].
Bariatric surgical Risk/Benefit calculator BSRBC
Fue lanzada por el Programa de Mejora en la Calidad y acreditación en Cirugía Bariátrica y Metabólica (MBSAQIP), en 2020 Tewkbury y asociados realizan la validación y mejora de este modelo reportando un área bajo la curva de 0,7983 con una mortalidad reportada < 0,1%[22], posteriormente, se evalúa la función de estimación del riesgo de mortalidad y morbilidad, reportando buena discriminación del riesgo de mortalidad y de infección de sitio quirúrgico (C estadística de 0,80 y 0,70[23]. Su uso ha reportado una disminución en las complicaciones posoperatorias con una razón de momios 0,87 intervalo de confianza 0,82-0,93 p < 0,001[24]. Su gran limitante es estar diseñada solo para la estadificación en cirugía bariátrica.
ASA-PS
La escala del estado físico preoperatorio de la Sociedad Americana de Anestesiología (ASA) ha sido utilizada mundialmente durante más de 80 años como parte del abordaje preoperatorio con la finalidad de esclarecer riesgos frente a un procedimiento quirúrgico. Fue creada con la finalidad de categorizar a los pacientes según sus características clínicas en grupos de riesgo, en el artículo original publicado en 1941 por Saklad se puntualiza que la definición del riesgo quirúrgico se compone de diferentes factores (experiencia quirúrgica, anestésica, cuidado posoperatorio, procedimiento planificado, entre otros) y debido a la complejidad para generar un modelo que tomara todo esto en consideración, la ASA propuso clasificar el estado físico de los pacientes con la finalidad de obtener datos estadísticos y en un futuro poder correlacionar esta clasificación con el resultado posoperatorio, el procedimiento quirúrgico y la condición preoperatoria del paciente[25]. Ha tenido modificaciones con el tiempo, y su uso como predictor de mortalidad y complicaciones posoperatorias mayores, ha sido motivo de debate (Tabla 2). Se ha explorado el uso de ASA-PS en el paciente obeso que va a procedimientos bariátricos con la finalidad de comparar las tasas de complicación posoperatoria de pacientes de alto riesgo (ASA PS IV) vs riesgo estándar (ASA PS II-III) y definir factores de riesgo para complicaciones y mortalidad posoperatoria a 30 días, encontrando diferencia, estadísticamente, significativa en complicaciones posoperatorias y a 30 días, más no en mortalidad, por otro lado, este estudio sugiere que existen otros factores de riesgo aún más importantes que la clasificación ASA PS para predecir mortalidad y complicaciones en esta cohorte, tales como la capacidad funcional, la edad, historial de infarto al miocardio, diabetes insulino-dependiente y la presencia de enfermedad renal[26]. Existen otras dos herramientas para predecir complicaciones: el Metabolic Acuity Score (MAS) y un normograma para predecir complicaciones quirúrgicas en cirugía bariátrica[27],[28]. El problema de estas dos herramientas es que no han sido validadas.
-
Tamizaje de la capacidad funcional y prehabilitación
En los últimos años, el estudio de la capacidad funcional como predictor de complicaciones y mortalidad posoperatoria, así como punto de partida y guía de las estrategias de prehabilitación preoperatoria, mediante ejercicio tanto aeróbico como anaeróbico ha cobrado importancia en los servicios de medicina perioperatoria, siendo un pilar importante tanto en la predicción como en la mitigación de riesgos frente a los procedimientos quirúrgicos. Existen múltiples herramientas que han sido clásicamente sugeridas como tamizaje, tal es el caso de la asociación entre actividades y la capacidad de consumir más de 4 equivalentes metabólicos (METs) durante la realización de las mismas, sugerido en las guías AHA 2014 (subir un piso de escaleras, caminar hacia la parte superior de una colina, caminar en terreno llano a 4 millas por hora y realizar actividades extenuantes en el hogar), así como la utilización del cuestionario Duke Activity Status Index (DASI) (Tabla 3), la caminata de 6 minutos, la prueba de ejercicio cardiopulmonar (Cardio Pulmonary Exercise Testing CPET), siendo esta última el estándar de oro.
-
Cuestionarios de tamizaje
Mucho se habla de la aplicabilidad en el perioperatorio de pacientes con obesidad de los cuestionarios para el tamizaje de la pobre capacidad funcional. En poblaciones abiertas, la correlación entre actividades y el consumo de equivalentes me- tabólicos mostró no ser un método adecuado (evaluación subjetiva), ya que al ser comparado con un cuestionario organizado (DASI), con CPET o NT-pro BNP mostró tener una sensibilidad del 19,2% para discriminar pacientes con un consumo pico de oxígeno < 14 ml/kg/min o 4 METs[29], siendo lo anterior motivo suficiente para sugerir el abandono de esta práctica[30]. Por otra parte, el resurgimiento del cuestionario DASI como una opción barata, reproducible y que brinda bastante información pareciera en la actualidad un punto de buena práctica para empezar el tamizaje, ya que un puntaje por debajo de 34 puntos mostró un riesgo incrementado de presentar lesión miocárdica, infarto agudo al miocardio y complicaciones de moderadas a severas en el posoperatorio con una razón de momios 1,97 y por cada punto por debajo de este límite 1,05[31]. Este cuestionario surgió de la necesidad de explorar una herramienta no invasiva que ayudara a explorar el estado funcional en pacientes con enfermedad cardiovascular como objetivo que ayude a evaluar el efecto del cuidado médico. Se derivó de un estudio bifásico de 50 pacientes a quienes se les realizó una prueba de ejercicio estandarizada y medición de consumo pico de oxígeno (VO2 peak) como primera fase y posterior a ésta, se solicitó a los participantes contestar el cuestionario final de 12 ítems para poder correlacionar el puntaje con el VO2 peak, resultado en una buena correlación entre ambos (Spearman 0,80 p < 0,0001) en la fase de desarrollo y una correlación moderada (Spearman 0,58 p < 0,0001)en la fase de validación[32]. El uso de DASI ha sido sugerido en diferentes guías de evaluación del riesgo cardíaco para cirugía no cardíaca, más, la European Society of Cardiology en su edición 2022 sugiere que el uso de DASI puede tener una estimación más precisa que la evaluación subjetiva[33] y su uso en poblaciones con obesidad ha demostrado ser una herramienta confiable para evaluar la capacidad funcional en pacientes con enfermedad isquémica estable y
Tabla 2. Estado Físico de la American Society of Anesthesiology Physical Status (ASA-PS)

IMC = Índice de Masa Corporal; DM = Diabetes Mellitus; HAS = Hipertensión Arterial Sistémica; EPOC = enfermedad Pulmonar Obstructiva Crónica; ACV = Accidente cerebrovascular; AIT = Ataque isquémico transitorio; EAC = enfermedad Arterial Coronaria; ARD = Enfermedad Renal Avanzada; ESRD = Enfermedad Renal en Etapa Final; AOS = Apnea Obstructiva del Sueño; FE = Fracción de eyección; SH = síndrome de HELLP.
*Aunque el embarazo no es una enfermedad, el estado fisiológico de la mujer embarazada se altera significativamente cuando la mujer no está embarazada, de ahí la asignación de ASA 2 para una mujer con embarazo sin complicaciones.
diabetes tipo 2 que padecen obesidad, teniendo una relación, inversamente proporcional, entre el aumento del IMC y el puntaje global y METs calculados por el cuestionario DASI[34].
| Tabla 3. Índice de actividad de Duke | |||
| N° | Actividad | Si | No |
| 1 | ¿Se puede vestir, comer, bañarse, usar el baño? | 2,75 | 0 |
| 2 | ¿Puede caminar dentro de la casa? | 1,75 | 0 |
| 3 | ¿Puede caminar 1 o 2 cuadras en un terreno plano? | 2,75 | 0 |
| 4 | ¿Puede subir escaleras o caminar cuesta arriba? | 5,5 | 0 |
| 5 | ¿Puede correr distancias cortas? | 8 | 0 |
| 6 | ¿Puede realizar tareas domésticas ligeras como lavar trastes o sacudir? | 2,7 | 0 |
| 7 | ¿Puede realizar tareas domésticas moderadas como aspirar o barrer? | 3,5 | 0 |
| 8 | ¿Puede realizar tareas domésticas pesadas como trapear o levantar y/o mover muebles pesados? | 8 | 0 |
| 9 | ¿Puede realizar trabajos de jardinería como podar el césped o empujar la podadora? | 4,5 | 0 |
| 10 | ¿Puede realizar actividades sexuales? | 5,25 | 0 |
| 11 | ¿Puede realizar actividades recreativas moderadas como jugar golf, boliche, lanzar una pelota de futbol o beisbol? | 6 | 0 |
| 12 | ¿Puede realizar actividades recreativas intensas como jugar tenis, soccer, nadar, basquetbol? | 7,5 | 0 |
-
Caminata de 6 minutos
Esta prueba se ha utilizado en diferentes escenarios clínicos, su objetivo en el perioperatorio es evaluar la capacidad del sujeto para la integración cardiopulmonar en una actividad que aumenta el consumo metabólico de oxígeno simulando el comportamiento del participante durante el estrés quirúrgico. Los puntos de corte en metros recorridos se han establecido dependiendo de la cohorte de estudio pero rondan entre los 427 mts para predecir un límite anaeróbico < 11mlO2/kg/min, la mayor ventaja de este método es que el ritmo de intensidad es regulado por el paciente. Los pacientes con obesidad en quienes se planeó un procedimiento quirúrgico bariátrico tuvieron una evaluación por este método antes y posterior al evento quirúrgico en el estudio publicado por Fabris en 2009, mostrando un incremento en los metros recorridos al disminuir el IMC y mejorando la tolerancia al ejercicio y los parámetros hemodinámicos[35], así mismo, ha sido estudiado un posible punto de corte entre 450-475 metros como posible correlación con peores desenlaces posoperatorios en pacientes con obesi- dad[36], pero esto aún está por demostrarse en estudios con poblaciones suficientes para poder establecer dicha recomendación.
-
Ejercicio físico y su impacto en el perioperatorio
La integración cardiopulmonar adecuada ante un evento que demande aumento en el consumo global y regional de oxígeno por parte de los tejidos ha mostrado impactar de manera positiva en el desarrollo del posoperatorio en diferentes cohortes, por tal razón, actualmente el tamizaje de la tolerancia al ejercicio, la prehabilitación física y la rehabilitación posoperatoria han tomado un papel preponderante en el perioperatorio como una estrategia que reduce riesgos a diferentes niveles y que brinda al paciente la posibilidad de disminuir su estancia intrahospitalaria y reintegrarse, tempranamente, a la actividad productiva, teniendo de esta manera un impacto indirecto en la economía y la salud pública. Bellicha y cols, exploran el impacto del ejercicio físico con inicio tanto en el preoperatorio como en el posoperatorio de pacientes candidatos a cirugía bariátrica en una revisión sistematica y metaanálisis, encontrando resultados positivos en pérdida de peso sostenida, mejoría en la prueba de caminata, aumento en la actividad física habitual a un año, aumento en el VO2 maximo[37]. Estos resultados van acorde a lo publicado por Higgins y cols en 2018, en su análisis de la base de datos MBSAQIP identificando que en 2015 2% de los pacientes de la misma fueron identificados como con inmovilidad, estos pacientes experimentaron un incremento en el riesgo de complicaciones posoperatorias, mortalidad, reintervención y readmisión hospitalaria[38].
-
Tamizaje de complicaciones pulmonares posoperatorias y desordenes respiratorios del sueño
Una de las principales y más evidentes complicaciones en los pacientes con obesidad en quienes se planea un procedimiento quirúrgico-anestésico son las complicaciones pulmonares postoperatorias, las cuales pueden tener un curso tórpido, generar aumento en la mortalidad, en los días transcurridos hasta el reintegro a la vida productiva, en los días de estancia intrahospitalaria y disminución en la costo-efectividad en el sistema sanitario. Por su parte, los desórdenes respiratorios del sueño representados por la Apnea Obstructiva del Sueño y el Sindrome de Hipoventilacion por Obesidad son, al día de hoy, padecimientos que a pocos preocupan en las clínicas preanestésicas, sin importar ni su alta prevalencia tanto en poblaciones abiertas como en pacientes con IMC > 30 en quienes se dispara hasta rondar el 70% ni su consecuente empeoramiento durante el posoperatorio inmediato, conllevando con esto el riesgo de reintubación no planeada por falla respiratoria, generación de atelectasias por hipoventilación, aumento en el requerimiento de oxígeno suplementario, entre otras complicaciones relacionadas. El tamizaje y detección de estas entidades es cardinal frente a cualquier procedimiento quirurgico[39]-[41].
Assess respiratory Risk In Surgical patients in CATalonia ARISCAT
El método más usado en la actualidad en las clínicas pre- anestesicas para la identificación de pacientes en riesgo de complicaciones pulmonares durante en postoperatorio con una C-estadistica de 0,8, una sensibilidad y especificidad aceptables en riesgo intermedio y validaciones externas en diferentes cohortes[42], lastimosamente, ni en su cohorte de validación interna ni externa contamos con población cuyo IMC sea mayor a 30, por lo que su aplicabilidad y probable ajuste, debe ser probado en cohortes de pacientes con obesidad.
STOP BANG
Es un cuestionario desarrollado por Frances Chung y colaboradores entre 2008 y 2013 con el objetivo de tamizar pacientes con riesgo de Apnea Obstructiva del Sueño durante las visitas preoperatorias[43],[44]. Consta de 8 preguntas divididas en hallazgos clínicos (Snoring o ronquido, Tireness o cansancio diurno, Observed apnea o apnea observada durante el sueño y Pressure o hipertensión) y demográficos (BMI o IMC, Age o edad, Neck o circunferencia del cuello y Gender o género), su validación como herramienta de tamizaje preoperatorio muestra una sensibilidad de 85,8% con especificidad de 47%, con un Área Bajo la Curva de 0,84 y valor predictivo negativo de 93,2% en una cohorte de pacientes donde la mediana de IMC fue 32,5 + 10,1 kg/m2, por lo que su recomendación como herramienta de tamizaje es fuerte[43].
Existen otros cuestionarios y modificaciones del STOP BANG que nos ayudarán a identificar al Sindrome de Hipoven- tilacion en Obesidad, más este abordaje debe ser más extenso y su manejo difiere un poco de las recomendaciones para el tratamiento y seguimiento Síndrome de Apnea Obstructiva del Sueño.
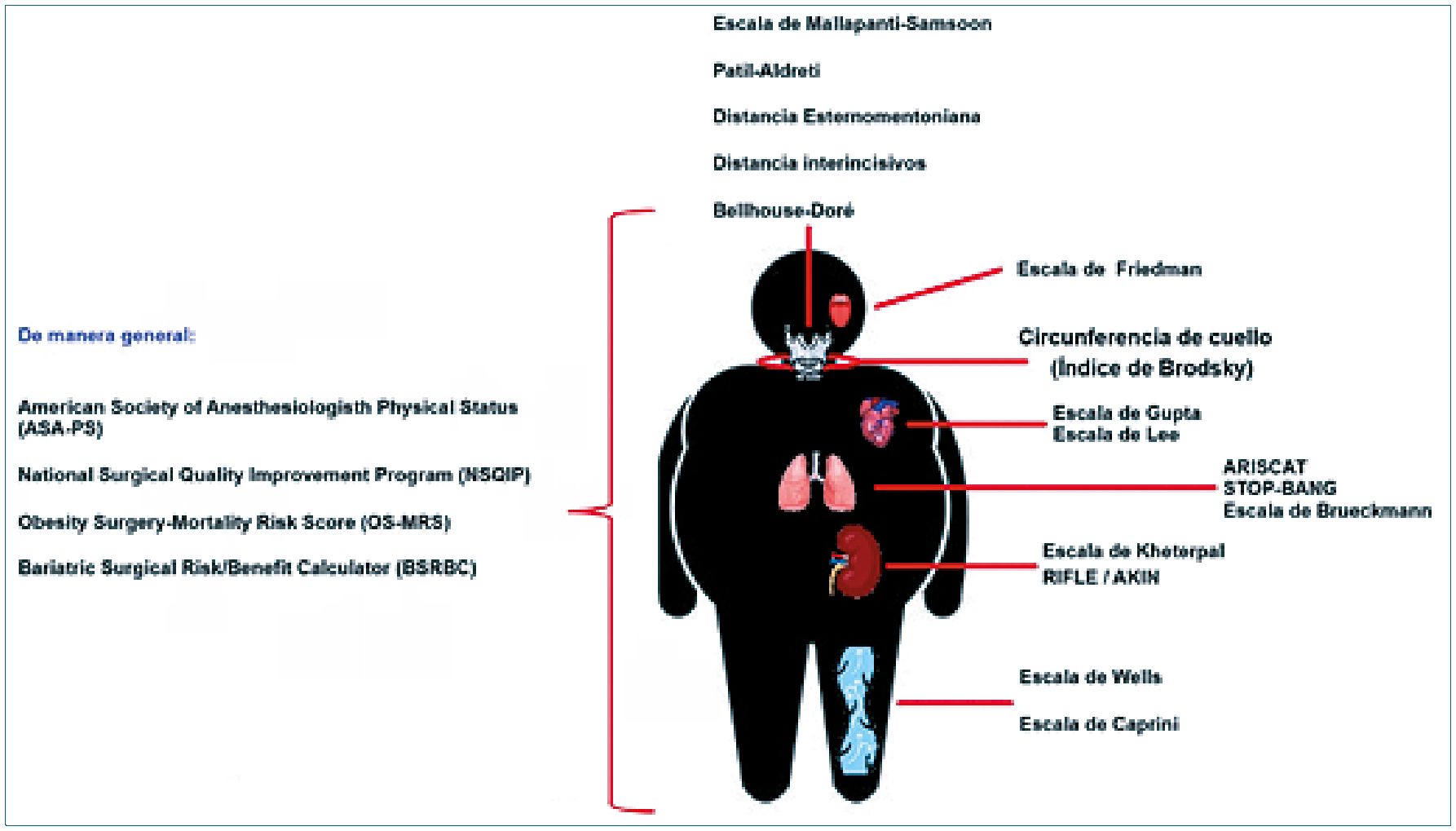
Figura 2. Resumen de escalas para valoración preanestésica en paciente con obesidad.
-
Conclusión
A pesar de que no se ha podido establecer a la obesidad como agente único causal de complicaciones y mortalidad perioperatoria, las comorbilidades y cambios fisiopatológicos derivados de este estado clínico, impactan de manera negativa el posoperatorio. Los equipos multidisciplinarios donde se establecen riesgos y se proyectan acciones preoperatorias de prehabilitacion multinivel sugieren impactar de manera positiva y reducir tanto los días de estancia intrahospitalaria como las complicaciones y mortalidad perioperatorias. Hacen falta una mayor cantidad de estudios que aborden el impacto de estas estrategias y su costo-efectividad en pacientes de alto riesgo. En la Figura 2 realizamos un sumario de recomendaciones para el abordaje de pacientes con obesidad.
-
Referencias
1. ALFRED LEE J. THE ANÆSTHETIC OUT‐PATIENT CLINIC. Anaesthesia. 1949 Dec;4(4):169–74. https://doi.org/10.1111/j.1365-2044.1949.tb05837.x PMID:18140320
2. Escarraman-Martinez D, Solis-Perez G. Manual de escalas para valoración preanestésica. Primera edicion. Escarraman-Martinez D, editor. Ediciones Prado; 2022. 71–71 p.
3. Blitz JD, Kendale SM, Jain SK, Cuff GE, Kim JT, Rosenberg AD. Preoperative Evaluation Clinic Visit Is Associated with Decreased Risk of In-hospital Postoperative Mortality. Anesthesiology. 2016 Aug;125(2):280–94. https://doi.org/10.1097/ALN.0000000000001193 PMID:27433746
4. Lang LH, Parekh K, Tsui BY, Maze M. Perioperative management of the obese surgical patient. Br Med Bull. 2017 Dec;124(1):135–55. https://doi.org/10.1093/bmb/ldx041 PMID:29140418
5. Purnell JQ. Definitions. Classification, and Epidemiology of Obesity; 2000.
6. Campos-Nonato I, Galván-Valencia Ó, Hernández-Barrera L, Oviedo-Solís C, Barquera S. Prevalencia de obesidad y factores de riesgo asociados en adultos mexicanos: resultados de la Ensanut 2022. Salud Publica Mex. 2023 Jun;65:s238–47. https://doi.org/10.21149/14809 PMID:38060949
7. Kivrak S, Haller G. Scores for preoperative risk evaluation of postoperative mortality. Best Pract Res Clin Anaesthesiol. 2021 May;35(1):115–34. https://doi.org/10.1016/j.bpa.2020.12.005 PMID:33742572
8. Encinas PC, Portela OJ. Valor predictivo de las evaluaciones de vía aérea en pacientes obesos con intubación difícil. Revista Mexicana de Anestesiologia. 2019;17(3):211–7.
9. Myatt J, Haire K. Airway management in obese patients. Curr Anaesth Crit Care. 2010 Feb;21(1):9–15. https://doi.org/10.1016/j.cacc.2009.09.004.
10. Brodsky JB, Lemmens HJ, Brock-Utne JG, Vierra M, Saidman LJ. Morbid obesity and tracheal intubation. Anesth Analg. 2002 Mar;94(3):732–6. https://doi.org/10.1097/00000539-200203000-00047 PMID:11867407
11. Kristensen MS. Airway management and morbid obesity. Eur J Anaesthesiol. 2010 Nov;27(11):923–7. https://doi.org/10.1097/EJA.0b013e32833d91aa PMID:20689440
12. Friedman M, Hamilton C, Samuelson CG, Lundgren ME, Pott T. Diagnostic value of the Friedman tongue position and Mallampati classification for obstructive sleep apnea: a meta-analysis. Otolaryngol Head Neck Surg. 2013 Apr;148(4):540–7. https://doi.org/10.1177/0194599812473413 PMID:23322629
13. Yu JL, Rosen I. Utility of the modified Mallampati grade and Friedman tongue position in the assessment of obstructive sleep apnea. J Clin Sleep Med. 2020 Feb;16(2):303–8. https://doi.org/10.5664/jcsm.8188 PMID:31992434
14. Liu Y, Cohen ME, Hall BL, Ko CY, Bilimoria KY. Evaluation and Enhancement of Calibration in the American College of Surgeons NSQIP Surgical Risk Calculator. J Am Coll Surg. 2016 Aug;223(2):231–9. https://doi.org/10.1016/j.jamcollsurg.2016.03.040 PMID:27212006
15. Bilimoria KY, Liu Y, Paruch JL, Zhou L, Kmiecik TE, Ko CY, et al. Development and evaluation of the universal ACS NSQIP surgical risk calculator: a decision aid and informed consent tool for patients and surgeons. J Am Coll Surg. 2013 Nov;217(5):833–42.e1. https://doi.org/10.1016/j.jamcollsurg.2013.07.385 PMID:24055383
16. Vernooij JE, Koning NJ, Geurts JW, Holewijn S, Preckel B, Kalkman CJ, et al. Performance and usability of pre-operative prediction models for 30-day peri-operative mortality risk: a systematic review. Anaesthesia. 2023 May;78(5):607–19. https://doi.org/10.1111/anae.15988 PMID:36823388
17. Höhn P, Runde F, Luu AM, Fahlbusch T, Fein D, Klinger C, et al.; members of StuDoQ|Pancreas registry of the German Society for General and Visceral Surgery (DGAV). Applicability of the surgical risk calculator by the American College of Surgeons in the setting of German patients undergoing complete pancreatectomy: multicentre study using data from the StuDoQ|Pancreas registry. BJS Open. 2023 Mar;7(2):zrac164. https://doi.org/10.1093/bjsopen/zrac164 PMID:36882081
18. Kokkinakis S, Andreou A, Venianaki M, Chatzinikolaou C, Chrysos E, Lasithiotakis K. External Validation of the American College of Surgeons Surgical Risk Calculator in Elderly Patients Undergoing General Surgery Operations. J Clin Med. 2022 Nov;11(23):7083. https://doi.org/10.3390/jcm11237083 PMID:36498657
19. DeMaria EJ, Murr M, Byrne TK, Blackstone R, Grant JP, Budak A, et al. Validation of the obesity surgery mortality risk score in a multicenter study proves it stratifies mortality risk in patients undergoing gastric bypass for morbid obesity. Ann Surg. 2007 Oct;246(4):578–82. https://doi.org/10.1097/SLA.0b013e318157206e PMID:17893494
20. Nguyen NT, Nguyen B, Smith B, Reavis KM, Elliott C, Hohmann S. Proposal for a bariatric mortality risk classification system for patients undergoing bariatric surgery. Surg Obes Relat Dis. 2013;9(2):239–46. https://doi.org/10.1016/j.soard.2011.12.010 PMID:22336492
21. García-García ML, Martín-Lorenzo JG, Lirón-Ruiz R, Torralba-Martínez JA, García-López JA, Aguayo-Albasini JL. Failure of the Obesity Surgery Mortality Risk Score (OS-MRS) to Predict Postoperative Complications After Bariatric Surgery. A Single-Center Series and Systematic Review. Obes Surg. 2017 Jun;27(6):1423–9. https://doi.org/10.1007/s11695-016-2506-4 PMID:27975153
22. Tewksbury C, Geng Z, Foster M, Gershuni V, Dumon KR, Rame JE, et al. Validation and improvement of a highly predictive bariatric surgery mortality risk calculator to include sleeve gastrectomy using MBSAQIP 2015-2017 data. Surg Obes Relat Dis. 2020 Jun;16(6):725–31. https://doi.org/10.1016/j.soard.2020.02.011 PMID:32276776
23. Grieco A, Huffman KM, Cohen ME, Hall BL, Morton JM, Ko CY. The Metabolic and Bariatric Surgery Accreditation and Quality Improvement Program bariatric surgical risk/benefit calculator: 30-day risk. Surg Obes Relat Dis. 2021 Jun;17(6):1117–24. https://doi.org/10.1016/j.soard.2021.02.005 PMID:33773930
24. Hetherington A, Verhoeff K, Mocanu V, Birch DW, Karmali S, Switzer NJ. MBSAQIP risk calculator use in bariatric surgery is associated with a reduction in serious complications: a retrospective analysis of 210,710 patients. Surg Obes Relat Dis. 2023 Nov;19(11):1228–34. https://doi.org/10.1016/j.soard.2023.05.024 PMID:37442754
25. Saklad M. GRADING OF PATIENTS FOR SURGICAL PROCEDURES. Anesthesiology. 1941 May;2(3):281–4. https://doi.org/10.1097/00000542-194105000-00004.
26. Jatana S, Verhoeff K, Mocanu V, Jogiat U, Birch DW, Karmali S, et al. Does ASA classification effectively risk stratify patients undergoing bariatric surgery: a MBSAQIP retrospective cohort of 138,612 of patients. Surg Endosc. 2023 Jul;37(7):5687–95. https://doi.org/10.1007/s00464-023-10017-w PMID:36961601
27. Turner PL, Saager L, Dalton J, Abd-Elsayed A, Roberman D, Melara P, et al. A nomogram for predicting surgical complications in bariatric surgery patients. Obes Surg. 2011 May;21(5):655–62. https://doi.org/10.1007/s11695-010-0325-6 PMID:21161606
28. Blackstone RP, Cortés MC. Metabolic acuity score: effect on major complications after bariatric surgery. Surg Obes Relat Dis. 2010;6(3):267–73. https://doi.org/10.1016/j.soard.2009.09.010 PMID:20005783
29. Wijeysundera DN, Pearse RM, Shulman MA, Abbott TE, Torres E, Ambosta A, et al.; METS study investigators. Assessment of functional capacity before major non-cardiac surgery: an international, prospective cohort study. Lancet. 2018 Jun;391(10140):2631–40. https://doi.org/10.1016/S0140-6736(18)31131-0 PMID:30070222
30. Antolinez-Motta J, Escarramán Martínez D, Guerrero Gutiérrez MA, Solís Pérez GA, Jurado-Fernández De Lara C. Complemento al artículo de revisión “Evaluación del riesgo cardíaco previo a la cirugía no cardíaca.”. Revista Chilena de Anestesia. 2023;52(1):11–11. https://doi.org/10.25237/revchilanestv5208111615.
31. Wijeysundera DN, Beattie WS, Hillis GS, Abbott TE, Shulman MA, Ackland GL, et al.; Measurement of Exercise Tolerance before Surgery Study Investigators; International and National Coordinators; Central Project Office Operations Committee; CPET Methods Committee; Outcome Adjudication Committee; International Steering Committee. Integration of the Duke Activity Status Index into preoperative risk evaluation: a multicentre prospective cohort study. Br J Anaesth. 2020 Mar;124(3):261–70. https://doi.org/10.1016/j.bja.2019.11.025 PMID:31864719
32. Hlatky MA, Boineau RE, Higginbotham MB, Lee KL, Mark DB, Califf RM, et al. A brief self-administered questionnaire to determine functional capacity (the Duke Activity Status Index). Am J Cardiol. 1989 Sep;64(10):651–4. https://doi.org/10.1016/0002-9149(89)90496-7 PMID:2782256
33. Halvorsen S, Mehilli J, Cassese S, Hall TS, Abdelhamid M, Barbato E, et al.; ESC Scientific Document Group. 2022 ESC Guidelines on cardiovascular assessment and management of patients undergoing non-cardiac surgery. Eur Heart J. 2022 Oct;43(39):3826–924. https://doi.org/10.1093/eurheartj/ehac270 PMID:36017553
34. Chung SC, Hlatky MA, Stone RA, Rana JS, Escobedo J, Rogers WJ, et al. Body mass index and health status in the Bypass Angioplasty Revascularization Investigation 2 Diabetes Trial (BARI 2D). Am Heart J. 2011 Jul;162(1):184–92.e3. https://doi.org/10.1016/j.ahj.2011.03.019 PMID:21742107
35. de Souza SA, Faintuch J, Fabris SM, Nampo FK, Luz C, Fabio TL, et al. Six-minute walk test: functional capacity of severely obese before and after bariatric surgery. Surg Obes Relat Dis. 2009;5(5):540–3. https://doi.org/10.1016/j.soard.2009.05.003 PMID:19656738
36. Smith NA, Batterham M, Shulman MA. Predicting recovery and disability after surgery in patients with severe obesity: the role of the six-minute walk test. Anaesth Intensive Care. 2022 May;50(3):159–68. https://doi.org/10.1177/0310057X20981969 PMID:35171060
37. Bellicha A, van Baak MA, Battista F, Beaulieu K, Blundell JE, Busetto L, et al. Effect of exercise training before and after bariatric surgery: A systematic review and meta-analysis. Obes Rev. 2021 Jul;22(Suppl 4 Suppl 4):e13296. https://doi.org/10.1111/obr.13296 PMID:34080281
38. Higgins RM, Helm M, Gould JC, Kindel TL. Preoperative immobility significantly impacts the risk of postoperative complications in bariatric surgery patients. Surg Obes Relat Dis. 2018 Jun;14(6):842–8. https://doi.org/10.1016/j.soard.2018.02.025 PMID:29599072
39. Smith NA, Martin G, Marginson B. Preoperative assessment and prehabilitation in patients with obesity undergoing non-bariatric surgery: A systematic review. J Clin Anesth. 2022 Jun;78:110676. https://doi.org/10.1016/j.jclinane.2022.110676 PMID:35152081
40. Antolínez-Motta JM, Esquivel-Rodríguez M, Gutiérrez-Acar H, Mendoza-Arias AA, Mutis-Ospino BE. Uso perioperatorio de CPAP en pacientes candidatos a cirugía bariátrica: revisión de la literatura y propuesta de algoritmo de manejo. Revista Mexicana de Anestesiologia. 2019;42(July-September):S93–4.
41. de Raaff CA, Gorter-Stam MA, de Vries N, Sinha AC, Jaap Bonjer H, Chung F, et al. Perioperative management of obstructive sleep apnea in bariatric surgery: a consensus guideline. Surg Obes Relat Dis. 2017 Jul;13(7):1095–109. https://doi.org/10.1016/j.soard.2017.03.022 PMID:28666588
42. Mazo V, Sabaté S, Canet J, Gallart L, de Abreu MG, Belda J, et al. Prospective external validation of a predictive score for postoperative pulmonary complications. Anesthesiology. 2014 Aug;121(2):219–31. https://doi.org/10.1097/ALN.0000000000000334 PMID:24901240
43. Hwang M, Nagappa M, Guluzade N, Saripella A, Englesakis M, Chung F. Validation of the STOP-Bang questionnaire as a preoperative screening tool for obstructive sleep apnea: a systematic review and meta-analysis. BMC Anesthesiol. 2022 Nov;22(1):366. https://doi.org/10.1186/s12871-022-01912-1 PMID:36451106
44. Chung F, Abdullah HR, Liao P. STOP-Bang Questionnaire: A Practical Approach to Screen for Obstructive Sleep Apnea. Chest. 2016 Mar;149(3):631–8. https://doi.org/10.1378/chest.15-0903 PMID:26378880

 ORCID
ORCID