Víctor Hanna Ruz 1
Recibido: 20-11-2020
Aceptado: 29-11-2020
©2021 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 50 Núm. 1 pp. 252-268|https://doi.org/10.25237/revchilanestv50n01-15
PDF|ePub|RIS
Therapeutic effort limit, when do we stop?
Abstract
Obstinacy or therapeutic cruelty is a medical practice based on the application of extraordinary and disproportionate methods of life support in terminally ill or irrecoverable patients. It is not without risks and can cause physical, psychological and social damage, which is why this practice is not ethically acceptable. It violates the four principles of bioethics: non-maleficence, beneficence, justice and autonomy. The reasons that lead to therapeutic obstinacy are: 1) lack of a definitive diagnosis; 2) false expectation of improvement of the patient; 3) disagreement (between doctors and family or between doctors themselves) with respect the patient’s situation; 4) difficulty in communicating with the patient and his/her family; 5) compliance with unrealistic or futile treatments; 6) cultural or spiritual barriers and 7) medical-legal aspects. Limitation of therapeutic effort (LTE) is a deliberate or thoughtful decision about the non-implementation or withdrawal of therapeutic measures that will not provide significant benefit to the patient. But, refusing a treatment, must not imply the artificial acceleration of the death process. Chile does not contemplate euthanasia or assisted suicide in its legislation. Criteria used to justify the limitation of the therapeutic effort are: 1) futility of the treatment (futility); 2) declared wishes of the patient; 3) quality of life and 4) economic cost. The Healthcare Ethics Committee of the Hospital de Urgencia Asistencia Pública has prepared a LET Clinical Guide, proposing a decision-making flow chart that takes in account the autonomy of the patient, the opinion of the medical team, patient and family. In case of disagreement, the Healthcare Ethics Committee’s may be requested to issue a pronouncement.
Resumen
La obstinación o ensañamiento terapéutico es una práctica médica basada en la aplicación de métodos extraordinarios y desproporcionados de soporte vital en enfermos terminales o irrecuperables. No está exenta de riesgos y puede producir daño físico, psicológico y social, motivo por el cual no es aceptable desde el punto de vista ético. Viola los cuatro principios de la bioética: no maleficencia, beneficencia, justicia y autonomía. Las razones que conducen a la obstinación terapéutica son: 1) la falta de un diagnóstico definitivo; 2) la falsa expectativa en el mejoramiento del paciente; 3) el desacuerdo (entre médicos y familia o entre los médicos mismos) con la situación del paciente; 4) la dificultad para comunicarse con el paciente y con la familia; 5) la conformidad con tratamientos poco realistas o fútiles; 6) barreras culturales o espirituales y 7) aspectos médico legales. La limitación del esfuerzo terapéutico (LET) es una decisión deliberada o meditada sobre la no implementación o la retirada de medidas terapéuticas que no aportarán un beneficio significativo al paciente. Pero, rechazar un tratamiento no puede implicar la aceleración artificial del proceso de la muerte. Chile no contempla en su legislación la eutanasia ni el suicidio asistido. Criterios utilizados para justificar o no, la limitación del esfuerzo terapéutico: 1) la inutilidad del tratamiento (futilidad); 2) los deseos expresos del paciente; 3) la calidad de vida y 4) el costo económico. El Comité de Ética Asistencial del Hospital de Urgencia Asistencia Pública, ha elaborado una Guía Clínica de LET. Propone un flujograma de toma de decisiones que considera la autonomía del paciente, la postura tanto del equipo médico, del paciente y su familia y en caso de no acuerdo, del comité de Ética Asistencial.
-
Introducción
La tradición de la enseñanza médica muestra que los médicos hemos sido formados dentro del concepto de “salvar vidas” y ello nos lleva a pensar que los seres humanos somos eternos y debemos hacer todo lo que esté en nuestras manos para prolongar la vida de nuestros pacientes. Evidentemente, esto no es así, muy por el contrario. La vida humana, siendo un maravilloso y preciado don, es sumamente frágil y limitada en el tiempo.
Este primer concepto nos permite comprender por qué los médicos somos reacios a suspender todo tratamiento frente a un paciente cuando pensamos que va a morir. De allí, el ensañamiento terapéutico no solo con los pacientes considerados “terminales”, sino con muchos otros que no cumplen este perfil. Además, el avance de los conocimientos médicos, de los métodos diagnósticos y terapéuticos, así como el desarrollo de la tecnología puesta al servicio de la ciencia médica, nos hace sentirnos todopoderosos, que nada es imposible y que lo último que debemos hacer es abandonar a nuestro paciente.
Sin embargo, el gran aumento de posibilidades terapéuticas y poder que aportan las nuevas técnicas va inexorablemente acompañado del aumento de las posibilidades de causar daño y contravenir una antigua máxima aplicada en el campo de la medicina, frecuentemente atribuida a Hipócrates: primum non nocere. Para evitarlo, debemos en consecuencia, preguntarnos ¿por qué criterios podemos guiarnos para saber cuándo es legítimo y adecuado abstenerse de algunas acciones?[1].
-
Importancia del acervo cultural
Toda sociedad está regida por un conjunto de valores y/o principios culturales de los cuales la medicina y las acciones médicas no pueden abstraerse. La gran mayoría de las sociedades actuales fundamentan su vida en comunidad sobre la base de entendimientos morales, jurídicos y éticos, que representan el sentir
y el pensamiento de la mayor parte de la población, guardando el debido respeto por las creencias y valores culturales de las minorías.
Actualmente, ante los profundos e importantes cambios demográficos que se están produciendo, de los cuales nuestro país no está exento, los médicos cada vez más están considerando los valores culturales de los pacientes más que los suyos propios. Las diferentes creencias, valores y prácticas de cuidados sanitarios tradicionales adquieren una particular relevancia cuando se enfrenta el final de la vida. Numerosos casos clínicos, que no se detallarán aquí, muestran la necesidad de que los médicos administren una terapia culturalmente efectiva en sociedades caracterizadas por su diversidad[2]. Para lograrlo, necesitan poseer y aplicar habilidades y actitudes apropiadas, que se pueden llamar “sensibilidad cultural y competencia cultural”[3].
La sensibilidad cultural requiere que los médicos tengan presente los diferentes valores culturales, creencias y visiones del mundo de sus pacientes; entender que estas diferencias existen y respetarlas[4].
La competencia cultural se refiere al conocimiento, por parte del médico, de aquellos valores diferentes de sus pacientes, a la destreza comunicacional, el uso de intérpretes y a prestar atención a la comunicación no verbal. Hacer preguntas empáticas fortalece la relación médico-paciente, desde el momento que este último siente que el médico lo entiende y se preocupa por él[5].
-
Presentación del problema
No se pretende presentar la obstinación terapéutica, también llamado empecinamiento terapéutico, como si se tratase de una cuestión exacta, pues no existe una solución única o común, sino que frente a cada paciente se deberá tomar una decisión particular y personalizada en la situación precisa que lo afecta. De ninguna manera se debe pensar que la obstinación terapéutica es una situación a la que se llega premeditadamente. Muy por el contrario, lo habitual es que el equipo médico entre en una cascada de decisiones que termina escapando de su control.
Se iniciará el análisis precisando qué se entiende por obstinación terapéutica; se proseguirá analizando los aspectos relacionados con la limitación del esfuerzo terapéutico y dentro del mismo contexto, la orden de no reanimar. Finalmente, se abordarán los aspectos éticos de la resucitación cardiopulmonar.
-
Obstinación terapéutica
Se la considera una práctica médica basada en la aplicación de métodos extraordinarios y desproporcionados de soporte vital en enfermos terminales o irrecuperables, práctica que, por el grado de deterioro órgano funcional existente, no suministra beneficio alguno a los pacientes involucrados y simplemente prolonga innecesariamente su agonía[6]. Por otro lado, la aplicación de medidas extraordinarias en estos enfermos no está exenta de riesgos, puede producir molestias, dolor y sufrimiento; por tanto, da lugar a daño físico, psicológico y social, motivo por el cual no es aceptable desde el punto de vista ético.
En el ámbito de la teología moral católica, se utiliza el término de “distanasia” (del griego: dis = mal, thanatos = muerte). Significa retrasar la muerte por todos los medios disponibles, aunque no haya esperanza alguna de curación.
Habitualmente, se alude a “ensañamiento” o “encarnizamiento” terapéutico como sinónimos, para hacer hincapié en que se trata de un procedimiento no exento de crueldad.
Si se analiza la obstinación terapéutica a la luz de los cuatro principios de la bioética definidos por Beauchamp y Childress[7], se comprobará que en cada uno de ellos se encuentran razones para considerar el empecinamiento terapéutico como una conducta apartada de los principios de la ética.
-
Principio de no maleficencia
Este principio se viola cuando se aplica a un paciente un tratamiento que no está indicado, que es desproporcionado o que causa una complicación evitable, daño o cualquier lesión.
Desafortunadamente, ya sea cuando en UCI, pabellón u otro servicio se ha decidido una actitud de obstinación terapéutica, frecuentemente los pacientes son sometidos a intervenciones o procedimientos que sólo alargan un inevitable proceso de muerte, prolongando la agonía, que puede acompañarse de dolor y sufrimiento.
-
Principio de beneficencia
Actuar siempre en el mejor interés del paciente y lo mejor para cada paciente, depende no sólo de los actos médicos, sino también y por encima de todo, de los propios fines y valores del paciente.
Preservar o mantener la vida a cualquier precio no es siempre un beneficio para el paciente, sino dependerá de la calidad de vida que se va a mantener y de la valoración que el paciente haga verdaderamente de ésta.
-
Principio de justicia
Exige que la distribución de recursos sanitarios sea equitativa. Es inevitable que el hecho de administrar recursos ilimitados o incontrolados a pacientes irrecuperables irá indefectiblemente en desmedro de otros pacientes más necesitados de ellos.
La justificación para limitar el tratamiento sobre la base de recursos escasos no corresponde al médico tratante; muy por el contrario, ésta es una decisión que se opone totalmente a la naturaleza de la relación clínica. Esta decisión corresponde en primer lugar al paciente, luego a la familia y paralelamente, al gestor de salud o a la sociedad en su conjunto.
-
Principio de autonomía
Un paciente lúcido y perfectamente consciente de la gravedad de su enfermedad estaría siempre en condiciones de opinar sobre la marcha de su tratamiento y apoyar al equipo médico en sus decisiones. Este paciente podría solicitar o bien la limitación del esfuerzo terapéutico, o bien una terapia llevada hasta el último extremo. Lamentablemente, este tipo de paciente es absolutamente excepcional y la gran mayoría es incapaz de opinar sobre sus deseos o necesidades.
Actualmente, mayoritariamente en los países desarrollados, cada vez más las personas manifiestan anticipadamente, por escrito y ante autoridad competente (notarios u otros) que es lo que desean que se haga con ellos en caso de un accidente o enfermedad que los prive de su capacidad de decisión[8]. Sin embargo, estos documentos tienen limitaciones tales como: la imposibilidad de prever todas las situaciones clínicas posibles, un cambio de parecer a lo largo del tiempo o la incompatibilidad con la legislación vigente.
También puede ser válido, llegado el caso, la opinión que el paciente haya manifestado a sus familiares más cercanos o incluso al equipo médico tratante al inicio del proceso, en relación a oponerse a cual quier tipo de exceso terapéutico o “futilidad médica”. Nada puede ser más eficaz para actuar conforme a la voluntad del paciente que el diálogo honesto y sincero desde el inicio de la enfermedad y que el paciente exprese sus deseos en función de la evolución de la misma.
-
Futilidad médica
El término futilidad médica se emplea a menudo cuando un tratamiento destinado a curar o detener una enfermedad se aplica a un paciente gravemente enfermo con pocas probabilidades de recuperación. El American Medical Association Council on Ethical and Judicial Affairs determinó que una definición totalmente objetiva y concreta de futilidad es imposible[9].
Youngner definió la futilidad a través de tres esferas principales: cuantitativa, cualitativa y fisiológica[10]. La futilidad fisiológica examina si determinado tratamiento o tecnología es eficaz para un paciente dado. Los médicos son los árbitros de la futilidad fisiológica, que es relativamente fácil de evaluar de manera objetiva. En cambio, los aspectos cuantitativos y cualitativos de la futilidad médica a menudo son difíciles de analizar, porque se fundamentan en juicios de valor sobre la calidad de vida. Lo que el paciente define como calidad o cantidad puede ser diferente de la perspectiva del médico. Es posible argumentar que estamos en presencia de futilidad cualitativa si el tratamiento no permite al paciente vivir su vida según sus objetivos, preferencias y valores, que no se pueden determinar médicamente.
Reconociendo estas dificultades, especialistas de la Clínica Mayo introdujeron, como marco de trabajo, la siguiente definición de futilidad médica: “Intervención médica excesiva (en términos de esfuerzo y gastos) con pocas o nulas posibilidades de modificar la evolución final del paciente” [11].
Se han creado múltiples escalas, como la Acute Physiology and Chronic Health Evaluation (APACHE) tratando de vincular la fisiología, la utilización de los recursos y la probabilidad de muerte, pero, aunque sirven en términos estadísticos, resultan ser totalmente inútiles cuando se las aplica para el pronóstico en un solo paciente. Berge et al.[12], emplearon la escala APACHE III (finamente calibrada y computarizada), basada sobre datos fisiológicos, para identificar la asistencia médica fútil en un grupo de pacientes graves en unidades de cuidados intensivos (UCI). El estudio demostró que las opiniones de los médicos experimentados de la UCI (registradas en la historia clínica), pronosticaron con más exactitud la supervivencia de cada paciente que el sistema de puntuación pronóstico APACHE III.
Los conceptos legales pueden tanto fomentar como desalentar el suministro de atención médica fútil. Exigir que el médico trate al paciente en contra de su criterio puede violar su ética personal. Muchas organizaciones profesionales y leyes estatales permiten que en estos casos el médico se niegue a ciertos tratamientos y derive al paciente a otros profesionales. Esto es lo que se denomina objeción de conciencia, considerada como la negativa a acatar órdenes o leyes o a realizar actos invocando motivos éticos o religiosos[13].
La objeción de conciencia es un derecho que tiene que ver con las convicciones íntimas de una persona, ya sean morales o religiosas, que lo habilita a abstenerse de realizar determinados actos y que tiene profunda justificación en los tratados internacionales de derechos humanos. Generalmente, se alude a este derecho relacionándolo con la libertad de conciencia y de religión (Convención Americana de Derechos Humanos, art. 12; Pacto Internacional de Derechos Civiles y Políticos, art. 18) y también está reconocida como parte de la libertad de pensamiento (Comisión de Derechos Humanos de Naciones Unidas, Resolución 46 de 1987).
En Chile, el MINSAL ha establecido un protocolo que regula la ejecución de la objeción de conciencia, para asegurar la atención médica de las pacientes que requieran la interrupción voluntaria de su embarazo en el marco de las causales que contempla el artículo 119 del Código Sanitario. (Protocolo aprobado mediante la Resolución Exenta N°61 del 22 de enero de 2018, publicada en el Diario Oficial el 27 de enero de 2018).
Toda ley que exija a los médicos proporcionar una asistencia que para ellos es fútil, afecta el empleo de recursos, siempre escasos, que podrían beneficiar a otros que los necesitan. Esta situación ha surgido en circunstancias de desastre, como el triaje de las víctimas de terremotos u otras catástrofes (pandemias), para decidir quiénes recibirían y quiénes no recibirían tratamiento médico intensivo.
-
Futilidad quirúrgica
El concepto de futilidad es un tópico increíblemente controversial en cirugía, donde incluso la definición de futilidad ha sido ampliamente debatida.
Se ha propuesto dos conceptos: la “futilidad fisiológica”, considerada una falta completa de beneficio o posibilidad de éxito extremadamente rara (no se ha tenido éxito en los últimos 100 casos similares), y la “futilidad cualitativa” en la cual, incluso si se salva la vida, el resultado sería un estado funcional inaceptable[14].
-
Razones que conducen a la obstinación terapéutica
Habitualmente, no es una sola causa la que lleva a este tipo de práctica médica, sino una combinación de ellas, entre las cuales podemos mencionar: razones dependientes del equipo médico, del grupo familiar y del paciente mismo.
Entre los factores que influyen fuertemente en afianzar una obstinación terapéutica están: 1) la falta de un diagnóstico definitivo; 2) la falsa expectativa en el mejoramiento del paciente; 3) el desacuerdo (entre médicos y familia o entre los médicos mismos) con la situación del paciente; 4) la dificultad para comunicarse con el paciente y con la familia; 5) la conformidad con tratamientos poco realistas o fútiles; 6) barreras culturales o espirituales y 7) aspectos médico legales.
-
Razones dependientes del equipo médico
La primera causa y de lejos la más frecuente, es la dificultad de llegar a un diagnóstico correcto y aceptable a los ojos de todas las partes involucradas: equipo médico, paciente y familiares. En innumerables ocasiones, los especialistas no están de acuerdo, primero en el diagnóstico y luego en las medidas a tomar; estos desacuerdos provocan que se prolongue el tiempo para que sea tomada la decisión correcta, o la mejor que se pueda.
Determinar en un momento dado que un paciente está fuera del alcance terapéutico y debe ser declarado terminal y/o incurable, no es habitualmente una decisión fácil de tomar, menos hoy en día en que los permanentes avances tecnológicos médicos nos llevan a esperar siempre una solución para prácticamente todos los pacientes. Este gran desarrollo en tratamientos, nuevas técnicas, procedimientos y monitorización menos invasiva, favorece irremediablemente la postergación de la decisión de no insistir con un paciente que ya no es en absoluto beneficiado de medidas desesperadas.
Es así que, cuando los médicos se enfrentan con la muerte inminente de un paciente, a menudo les es difícil evitar aceptar intervenciones estimuladas por imperativos terapéuticos o tecnológicos. El “imperativo terapéutico” se refiere a la tendencia de los médicos y los pacientes o sus familiares a sentirse obligados a emplear cualquier intervención, aún si la misma quizás no ayude al paciente (ej., ofrecer vasopresores, antibióticos o intervenciones quirúrgicas simplemente porque están a nuestra disposición). El “imperativo tecnológico” se refiere a la tendencia a emplear intervenciones tecnológicas, aunque no estén indicadas para ese paciente (ej., hemodiálisis, marcapasos desfibriladores). No pocas veces, médicos, enfermeras y otros profesionales de la salud pueden sentirse presionados para proporcionar cuidados intensivos, alentados por imperativos tecnológicos, aunque estas intervenciones no cambien los resultados. Así, en ausencia de otras alternativas, el tratamiento se puede intensificar y prolongar, aunque sólo sirva para prolongar el sufrimiento y postergar una muerte inevitable.
En algunas ocasiones, ya sea secundario a la evolución de la enfermedad misma, la consulta tardía o bien, la toma de decisiones consideradas erróneas a posteriori por parte del equipo médico, el paciente avanza hacia un desenlace negativo y en esos momentos es muy difícil para el médico no sentirse invadido por el sentimiento de que “no todo está perdido”.
Otro punto difícil de afrontar es la obstinación de ciertos colegas que, respaldados en un fuerte ego, no aceptan ni reconocen que la terapia aplicada a su paciente es absolutamente infructuosa o, a lo menos sólo paliativa, en cuyo caso el enfoque de la acción médica y las técnicas a utilizar son diametralmente diferentes y obedecen a otros estándares.
-
Dependientes del grupo familiar
Así como el apoyo de la familia es pilar fundamental en el manejo del paciente en fase terminal, también la oposición familiar puede ser un duro escollo para el equipo médico y sus decisiones sobre todo cuando éstas no han sido bien explicadas. Es evidente que el apego afectivo es un poderoso factor a tener en cuenta, pero las reticencias familiares pueden y deben ser abordadas siempre pensando en el beneficio del paciente mismo y no en el resto de los parientes o los deseos de los médicos.
Desafortunadamente, existe la influencia de ciertos médicos aficionados a aparecer en los medios, especialmente la televisión, que exponen como exitosas en forma poco realista, ciertas técnicas aplicables sólo excepcionalmente a algunos casos (ECMO, nuevos medicamentos experimentales). Estas ideas equivocadas son muy comunes e incluso aquellos con entrenamiento médico pueden verse fuertemente influenciados. Asimismo, se pueden crear falsas esperanzas debido a información de los medios sobre la ocasional recuperación “milagrosa” de comas prolongados. Wijdicks y Wijdicks aclararon que estos casos surgen de un diagnóstico inicial erróneo[15].
Lo habitual es que la reacción del grupo familiar dependa de la cercanía que han tenido durante largo tiempo con el paciente. Aquellos que han convivido con él conocerán bien la evolución de su patología, sus temores, dolores y deseos más profundos y estarán mucho más proclives a tomar la decisión que menos dañe sus últimos días. Por el contrario, aquellos miembros de la familia (hijos, hermanos, sobrinos) que por una u otra razón han estado bastante alejados del pariente enfermo, es común que traten de compensar su sentimiento de culpa “exigiendo” que se haga lo “imposible” por él y dejando caer severamente su frustración sobre el equipo médico o, a veces, sobre los familiares que han estado siempre al lado del paciente (“¡ Uds no han hecho nada._!”).
-
Dependientes del paciente mismo
En general, es la situación que se presenta de manera menos frecuente. Todo paciente en pleno ejercicio de su capacidad tendrá el derecho de discutir con su equipo médico el tratamiento que él considere más apropiado para su estado y su calidad de vida. Pero el estado de consciencia de la mayoría de los pacientes (50% o 60%), no les permite emitir una opinión que pueda ser considerada como válida y el equipo médico tendrá que tomar la decisión con el solo apoyo de la familia, de un cuidador o tutor[16], o a veces, por la orden de un juez[17].
Limitación del esfuerzo terapéutico (LET)
Es sin ninguna duda, la actitud más racional, digna y humana, para hacer frente al ensañamiento terapéutico. Justamente, su definición precisa que es: “la decisión de cancelar o restringir algún tipo de medidas cuando se percibe una desproporción entre los fines y los medios terapéuticos con el objeto de no caer en la obstinación terapéutica”.
La LET es considerada como una decisión deliberada o meditada sobre la no implementación o la retirada de medidas terapéuticas que no aportarán un beneficio significativo al paciente.
En Chile, la ley 20.584 de Derechos y Deberes del Paciente, estipula según el artículo 16 que, “el paciente tiene derecho a rechazar someterse a medios extraordinarios o innecesarios que prolonguen artificialmente la vida y así evitar la obstinación terapéutica”. Esto es, los pacientes en estado terminal están en su derecho de aceptar o denegar cualquier tratamiento que tenga como efecto prolongar artificialmente su vida. Sin embargo, rechazar un tratamiento no puede implicar la aceleración artificial del proceso de la muerte. De este modo, la ley consagró la LET evitando que nuestro país contemple en su legislación la eutanasia y el suicidio asistido.
El espíritu de la ley es garantizar, por un lado, la posibilidad de evitar una prolongación innecesaria de la agonía y, por el otro, que ello no se traduzca en la muerte a petición o por compasión.
Hoy en día la LET se contempla como una actitud más de la medicina frente al paciente crítico, siendo siempre una decisión compleja y difícil de tomar. Requiere absolutamente una deliberación moral y ética, que tiene que responder a criterios técnicos y humanos razonables y razonados entre los miembros del equipo médico, el paciente, la familia y muchas veces, el comité de ética hospitalario.
-
Criterios para limitar el tratamiento
Ya en el año 1980, Bernard Lo, examinó la validez ética de cuatro criterios que, en la práctica clínica, son utilizados para justificar o no, la limitación del esfuerzo terapéutico[18]. Estos criterios son: 1) la inutilidad del tratamiento (futilidad); 2) los deseos expresos del paciente; 3) la calidad de vida y 4) el costo económico.
Inutilidad del Tratamiento
Desde el punto de vista ético el médico no está obligado a mantener terapias inútiles, inefectivas o desproporcionadas, sin olvidar sin embargo, de ocuparse de intentar aliviar el dolor del paciente y favorecer su comodidad[19]. No es fácil en la práctica clínica actual determinar si una terapia concreta es inútil y esto depende casi siempre de la experiencia del médico (o del equipo médico) y del conocimiento existente. Hay que reconocer que este juicio tiene en algunos casos un cierto grado de incertidumbre. Es dable destacar que un tratamiento considerado poco útil pueda ser mantenido por razones humanitarias de compasión o en espera de informar a la familia.
Deseos del paciente
Este criterio supone: 1) la total competencia del paciente; 2) que se le haya aportado la información adecuada y 3) la comprensión de la misma[20]. Estos elementos deben cumplirse para que el criterio sea válido. Hay que diferenciar claramente esta situación con la eutanasia, ya que, desde el punto de vista ético son actitudes completamente diferentes: la eutanasia, busca activamente la muerte; la LET en cambio, busca
disminuir la terapia a un mínimo aceptable y esperar la muerte como un proceso natural.
El deseo del paciente es la expresión del principio de autonomía que para muchos está por sobre cualquier otro principio ético. No todos los eticistas comparten esta interpretación. Diego Gracia jerarquizó los cuatro principios éticos anteriormente mencionados y ubica en un primer nivel los de “no maleficencia y justicia” y, en un segundo nivel, la “autonomía y beneficencia”. Por ello, es más difícil éticamente tomar decisiones cuando el paciente puede expresar su deseo, siendo más fácil desde un punto de vista jurídico, aunque éste no siempre coincida con los valores éticos.
En la reciente pandemia por COVID-19 la jerarquización propuesta por Diego Gracia tomó una gran relevancia: la no maleficencia (nunca abandonar un paciente) y la justicia (distribución de camas críticas y ventilación mecánica para todos aquellos pacientes que lo necesitasen) demostraron realmente ser los principios éticos básicos a tener presente ante el hecho de tener una multitud de pacientes graves y escasez de recursos.
Calidad de vida
Debido a la dificultad existente para determinar que se entiende por “calidad de vida”, desde el punto de vista ético, la decisión debe ser tomada por el paciente mismo.
Para la Organización Mundial de la Salud (OMS) la calidad de vida implicaría la percepción que una persona tiene de su situación de vida en relación con su contexto (cultura, sistema de valores), sus objetivos, aspiraciones y preocupaciones.
En este sentido, podríamos analizar la calidad de vida considerando cinco grandes áreas: 1) bienestar físico, asociado a la salud y la seguridad física de las personas; 2) bienestar material, que incluiría el nivel de ingresos, poder adquisitivo, acceso a vivienda, recreación y transporte, entre otras cosas; 3) bienestar social, vinculado a la armonía en las relaciones personales como las amistades, la familia y la comunidad; 4) bienestar emocional, que comprende desde la autoestima de la persona hasta su personalidad, sus creencias y su inteligencia emocional y 5) desarrollo, relacionado con el acceso a la educación y las posibilidades de contribuir y ser productivos en el campo laboral.
Muchas veces en que el médico tratante y la familia piensan que es necesaria cierta terapia para que el paciente no deteriore su estado[21], éste ve la situación de una manera diferente (por ej. un paciente ya muy debilitado por un cáncer que rehúsa una nueva quimioterapia).
Muchos trabajos empíricos muestran que no hay una correlación entre la objetiva apreciación de una invalidez funcional y la que hace el paciente de sí mismo[22].
El costo económico
Es muy frecuentemente una de las razones esgrimidas, sobre todo por la familia, para limitar tratamientos no sólo en pacientes terminales, sino, por ejemplo, añosos.
El ya citado Bernard Lo en su artículo nos señala que, a la vista del enorme costo que significa el gasto en salud a nivel mundial, “la justificación para limitar tratamientos por causa de recursos escasos depende de quién toma la decisión”. No es infrecuente escuchar a un paciente decir: “ya tengo más de ochenta años y viví mi vida; no tengo derecho de arruinar mi familia para tratarme en forma egoísta un cáncer irreversible”.
Los principios éticos que animan la relación médico-paciente son absolutamente contrarios a la posibilidad de que el médico justifique la limitación de tratamiento por razones de costo. El costo del tratamiento médico de un paciente determinado responde plenamente al principio de justicia distributiva: si el paciente no es terminal, tiene todo el derecho a ser tratado. Todo esto dicho, a pesar de recientes fallos de las cortes chilenas obligando al Estado a efectuar gastos desproporcionados en favor de uno o dos pacientes, entrando en conflicto con el principio ético de Justicia tal como lo entendemos: ¿dónde quedan los derechos de cientos de pacientes que no tendrán acceso a un tratamiento normal para una patología perfectamente curable?
Esos pocos casos mencionados, corresponden a una absoluta excepción con fines más bien mediáticos. De este modo, es importante enfatizar que el gasto indiscriminado de recursos en un paciente terminal definitivamente no es ético.
Por otro lado, la limitación de tratamiento en un paciente recuperable, basada en la falta de financiamiento, es posible que sea interpretada desde el punto de vista ético, como una forma encubierta de eutanasia.
-
Eutanasia
El término eutanasia, derivado del griego (eu: bueno thanatos: muerte) corresponde a todo acto u omisión cuya responsabilidad recae en personal médico o en individuos cercanos al enfermo, familiares o no, que ocasiona la muerte inmediata o tardía de éste.
Los defensores de la eutanasia consideran que para que ésta sea considerada como tal es absolutamente necesario que el paciente padezca una enfermedad incurable o terminal, en segundo lugar, el personal sanitario ha de contar expresamente con el consentimiento del enfermo y en tercer lugar el paciente debe haber sido considerado “válido” desde el punto de vista médico y jurídico.
Actualmente, muy pocos países han legislado en favor de la eutanasia y el suicidio asistido (Holanda[23], Bélgica, Luxemburgo, Colombia y Canadá).
En Chile, existe en estos momentos un proyecto de ley en discusión que autoriza la eutanasia en las siguientes tres causales: 1) tener una enfermedad o dolencia seria e incurable (terminal); 2) tener una condición médica caracterizada por una disminución avanzada e irreversible de sus capacidades y 3) tener una enfermedad cuya dolencia o disminución avanzada e irreversible de sus capacidades, le ocasione sufrimientos físicos persistentes e intolerables, que no pueden ser aliviados en condiciones que se consideren aceptables. El proyecto exige como requisito que la persona se encuentre en pleno uso de sus facultades mentales al momento de la solicitud, por lo que las enfermedades neurológicas y mentales no están incluidas, sin embargo, esto es una contradicción con el punto 2 mencionado más arriba.
-
Limitación del esfuerzo terapéutico en diferentes países
Si bien el principio de que el paciente terminal y/o moribundo debe ser tratado con respeto y compasión es ampliamente seguido por la totalidad de los profesionales médicos, las decisiones con respecto a la limitación del esfuerzo terapéutico difieren enormemente a lo largo del mundo[24].
En los Estados Unidos, la medicina ha mutado desde un modelo paternalista a uno que promueve la autonomía y la autodeterminación. Las expectativas y preferencias de los pacientes hoy día están inclinadas a la limitación del uso de tecnologías que puedan prolongar sufrimiento y postergar el fallecimiento.
Entre 2014 y 2015 un grupo de sociedades científicas (American Thoracic Society, American Association for Critical Care Nurses, American College of Chest Physicians, European Society for Intensive Care Medicine, and Society of Critical Care) emitió una declaración de consenso, elaborada por un Comité de Expertos, a fin de prevenir y manejar situaciones provocadas por las reacciones de los pacientes y sus representantes frente a las decisiones médicas de no aplicar ciertos tratamientos.
El comité recomienda: 1) las instituciones deben implementar estrategias que incluyan una proactiva comunicación y una temprana intervención de especialistas consultantes; 2) el término “potencialmente inapropiado” debe preferirse frente a “fútil” para referirse a tratamientos que poseen alguna chance de cumplir el efecto buscado por el paciente, pero en que los clínicos creen que existen consideraciones éticas que no justifican su aplicación; 3) el uso del término “fútil” debe restringirse a aquellas raras situaciones en las que los familiares solicitan intervenciones que simplemente no pueden cumplir el objetivo buscado. Los clínicos no deben proporcionar intervenciones fútiles; 4) la profesión médica debe comprometerse públicamente y abogar por políticas y legislaciones acerca de cuándo las tecnologías destinadas a prolongar la vida deben ser usadas[25].
La limitación de tratamiento en las Unidades de Cuidados Intensivos europeas es habitual, aunque varía en cada país. La relación médico-paciente en Europa es aún algo paternalista. La LET va asociada a la edad del paciente, su diagnóstico, tiempo de estadía en la UCI y a factores geográficos y religiosos: 1) pacientes que han sufrido PCR; 2) pacientes en muerte cerebral; 3) pacientes en quiénes no se iniciará o incrementará un tratamiento de soporte vital; 4) pacientes en quienes se decide detener un tratamiento de soporte vital y 5) pacientes en quienes se realizará una intervención activa para acortar el proceso de muerte.
El término “acortamiento del proceso de muerte” es usado en lugar de “activa eutanasia” debido a que los investigadores holandeses insisten en que el término eutanasia no puede ser incluido en la mayoría de las UCI de momento que los pacientes no han requerido esta acción.
-
LET en el Hospital de Urgencia Asistencia Pública
El Hospital de Urgencia Asistencia Pública (HUAP) tiene una larga tradición de atención de pacientes de urgencia y trauma y es el principal centro de atención de urgencias de adultos de la Región Metropolitana y del país. Fundado el 7 de agosto de 1911, el HUAP (o Posta Central como se la denominó en un comienzo) fue el primer servicio de urgencia permanente en Chile. Hoy día es el centro de referencia nacional de pacientes quemados y postula a ser el primer centro de trauma de Chile.
Desde su inauguración, además de funcionar permanentemente durante las 24 h del día, se destacó por el tipo de pacientes que llegaban para ser atendidos: pacientes en estado grave y riesgo vital, con patologías de urgencia, traumatizados y/o agredidos, en estado de abandono, añosos, privados de libertad, traídos luego de enfrentamiento con las fuerzas de orden y en situación de calle.
Este grupo de pacientes, además de significar un gran desafío para los equipos médicos y personal sanitario, trajeron consigo un enorme conglomerado de situaciones cuya resolución cae bajo los principios de la bioética. La gran mayoría de ellos no está en condiciones válidas para tomar decisiones por sí mismos, un porcentaje no menor no tiene familiares que pudiesen avalar una decisión médica tomada en urgencia y finalmente, aquellos pacientes en conflicto con la ley y la autoridad (muchas veces portadores de heridas autoinflingidas o producto de riñas con sus compañeros de reclusión) no se presentan como las personas más idóneas con quienes llevar un diálogo en vías de la mejor decisión para su salud. Es así que, muchas veces los equipos médicos deben decidir en forma unilateral situaciones muy delicadas desde el punto de vista ético, especialmente cuando llega el momento de considerar que debe limitarse el esfuerzo terapéutico con un determinado paciente.
El Comité de Ética Asistencial del HUAP, con el aval de la dirección del establecimiento ha elaborado una Guía Clínica de Limitación del Esfuerzo Terapéutico (LET) del Hospital de Urgencia Asistencia Pública[26]. Tomando en cuenta variadas recomendaciones del ámbito sanitario y ético internacional, esta guía presenta una serie de definiciones, consejos y recomendaciones, que pueden resumirse como sigue:
Definición
El HUAP acoge la definición internacionalmente aceptada que considera la LET como la no implementación o la retirada de medidas terapéuticas que no aportarán un beneficio significativo al paciente.
El Comité de Ética Asistencial (CEA) plantea el hecho que, como consecuencia del desarrollo técnico de nuestras sociedades avanzadas, la decisión de implementar la LET cada vez plantea más un dilema moral: ¿Estamos haciendo todo lo que debe hacerse frente a un paciente recuperable? ¿Es el paciente verdaderamente irrecuperable para justificar la LET?
El concepto de LET implica establecer si existe o no obligatoriedad de implementar una intervención médica, para lo cual se debe emitir un “juicio de proporcionalidad”. El elemento clave del juicio de proporcionalidad es si la determinación de aplicar la LET es útil frente a la futilidad (no beneficencia) y/o lo dañino (maleficencia), que puede constituir el inicio o la mantención de medidas de excepción invasivas (reanimación, ventilación mecánica, soporte vasoactivo, etc.) en el contexto de dos conceptos ya mencionados: calidad de vida y valores culturales. La decisión es compleja y debe estar basada en el equilibrio de los cuatro principios bioéticos: la autonomía y justicia también deben ser respetados.
No siempre coincide la voluntad del médico con las expectativas del paciente o su familia, sin embargo, es altamente recomendable tomar la decisión de común acuerdo.
Toma de decisión
La LET es una decisión cuya iniciativa corresponde al equipo médico. Se debe ponderar: el grado de dificultad del procedimiento o tratamiento, el dolor y sufrimiento que puede implicar, la fuerza y capacidad del paciente para tolerar el tratamiento y los costos emocionales y económicos de su aplicación. Siempre es recomendable solicitar la opinión del CEA, particularmente si hay discrepancias entre médico y paciente o entre médico y familia, o cuando el paciente sea menor de edad, aunque la decisión final debe corresponder al equipo tratante.
De igual manera, en aquellos casos mencionados, no infrecuentes en el Servicio de Urgencia del HUAP, de pacientes solitarios fuera de condiciones de manifestarse, es importante pedir el pronunciamiento del CEA antes de tomar una decisión tan importante.
El equipo médico puede enfrentarse a tres alternativas en el momento de decidir la aplicación de la LET: 1) Medida proporcionada: aquella que está totalmente de acuerdo a la situación clínica del paciente. Omitirla podría constituir una forma de eutanasia por omisión; 2) Medida desproporcionada: aquella que no corresponde a la situación clínica del paciente. En estos casos el médico no está obligado a prolongar la vida por encima de todo y se debe informar al paciente o representante sobre la futilidad de las medidas. Lo correcto es redefinir la terapia a cuidados paliativos y siempre anotar y justificar las decisiones en la ficha clínica y 3) No hay acuerdo: aquella en que hay disparidad de opiniones entre los miembros del equipo médico o entre el equipo y el paciente o representante. En este caso se recomienda recurrir al CEA. Si a pesar de todo no hay acuerdo, se debe recurrir a la justicia.
Flujograma
El presente flujograma de toma de decisiones, está basado en la autonomía del paciente. Es así que, antes de tomar la decisión de implementar la LET, debe considerarse si el paciente goza de una autonomía plena o conservada o, si su autonomía está reducida o ausente (Figura 1).
Si la autonomía está conservada, se solicitará al paciente firmar un consentimiento informado aceptando o no, la implementación de la LET y esta decisión del paciente debe ser considerada. Así, la toma de la decisión terapéutica, debe ser consensuada entre el equipo médico, el paciente y la familia. En el caso de no producirse el acuerdo, antes de proceder debe recurrirse al CEA.
Si la autonomía está reducida o ausente, deberá determinarse si el paciente no hubiese manifestado previamente una posición (“voluntad anticipada”) sobre el particular o si su familia y/o representante legal lo hubiera hecho (dentro de la legislación vigente). Si fuese así, ésta deberá ser considerada al decidir sobre la conducta terapéutica de tal forma de llevar a efecto una terapia consensuada entre las partes. Por el contrario, si ello no ha sido así, el equipo médico deberá elaborar una proposición de terapia técnica y éticamente fundamentada y, con el apoyo del CEA, llegar a una solución consensuada con la familia y/o representante legal.
-
Orden de no reanimar (ONR)
En los casos en los que se acuerde una LET, uno de los aspectos imprescindibles es decidir si se adopta una orden de no reanimar (ONR). En el formulario de LET propuesto por el Grupo de Bioética de la SEMICYUC (Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias) el primer apartado dentro de los tipos de limitación es el de No Intentar Resucitación Cardiopulmonar[27].
Una vez decidida la ONR, esta debe ser comunicada a todos los profesionales a cargo del paciente, al propio paciente si procede y a la familia. Además, se recomienda recogerla por escrito en un documento en el que se establezca las razones que justifican la LET y las personas que han estado relacionadas en la decisión. Estos documentos deben ser visibles en la historia clínica, de manera que sean accesibles y puedan ser efectivos en el caso de que se produzca un paro cardiorrespiratorio.
En aquellos infrecuentes casos en que la ONR sea decidida en forma unilateral[28], la orden debe ser claramente documentada en la ficha clínica por el médico tratante responsable del paciente con una segunda opinión consultada a otro equipo médico, debiendo consignarse por escrito el diagnóstico, el pronóstico y las razones de no efectuar una resucitación cardiopulmonar[29].
-
Implicancias éticas de la resucitación cardiopulmonar (RCP)
El paro cardiorrespiratorio (PCR) se define como “la interrupción súbita, inesperada y potencialmente reversible de la circulación y de la respiración espontáneas”[30]. Obviamente, cuando esta situación no se revierte en los primeros minutos de evolución, el resultado inexorable es la muerte biológica[31]. La RCP moderna se articuló en el siglo pasado como un conjunto de procedimientos destinados a revertir el PCR que ocurría a pacientes en el quirófano, desde cuyo escenario se extendió para practicarse a cualquier paciente y en cualquier lugar[32]. Desde entonces[33], con el desarrollo constante de la resucitación, han ido surgiendo en paralelo un gran número de problemas éticos.
Al observar los malos resultados obtenidos de su aplicación indiscriminada, se reconoció que la RCP no estaba indicada en casos de enfermedad terminal irreversible cuando la muerte no es inesperada[34]. Poco después aparecieron las primeras guías clínicas sobre órdenes médicas para no resucitar (DNR, del inglés Do Not Resuscitate)[35],[36]. Paulatinamente, se ha comprobado que las personas que llegan al final de su vida con salud frágil, apenas se benefician de la resucitación. Es muy posible, además, que nadie hubiera desarrollado tal procedimiento para usarlo en dicha población[37]. La RCP se practica de acuerdo a las recomendaciones basadas en los consensos internacionales actualizados periódicamente por el ILCOR (International Liaison Committee on Resuscitation) según las mejores evidencias científicas disponibles[38].
La ética médica moderna surge de la convergencia de su propia tradición médica, la jurídica y la política[39], de la cuales derivan los principios que guían la actuación de los profesionales sanitarios[40],[41]: de la tradición médica el Principio de Beneficencia y el de No Maleficencia, de la tradición jurídica el Principio de Autonomía y de la tradición política el Principio de Justicia. La aplicación de estos principios a la RCP se puede resumir de esta manera:
• Se debe intentar la RCP -si está indicadaen todos los pacientes que presenten un PCR.
• Los pacientes pueden aceptar o rechazar cualquier tratamiento, incluida la RCP. Sin embargo, por las propias circunstancias del PCR, el paciente únicamente puede haber otorgado su consentimiento a través de alguna instrucción previa, de modo que, en la mayoría de las ocasiones, no constando tal instrucción, se debe actuar bajo el consentimiento presunto en beneficio del enfermo.
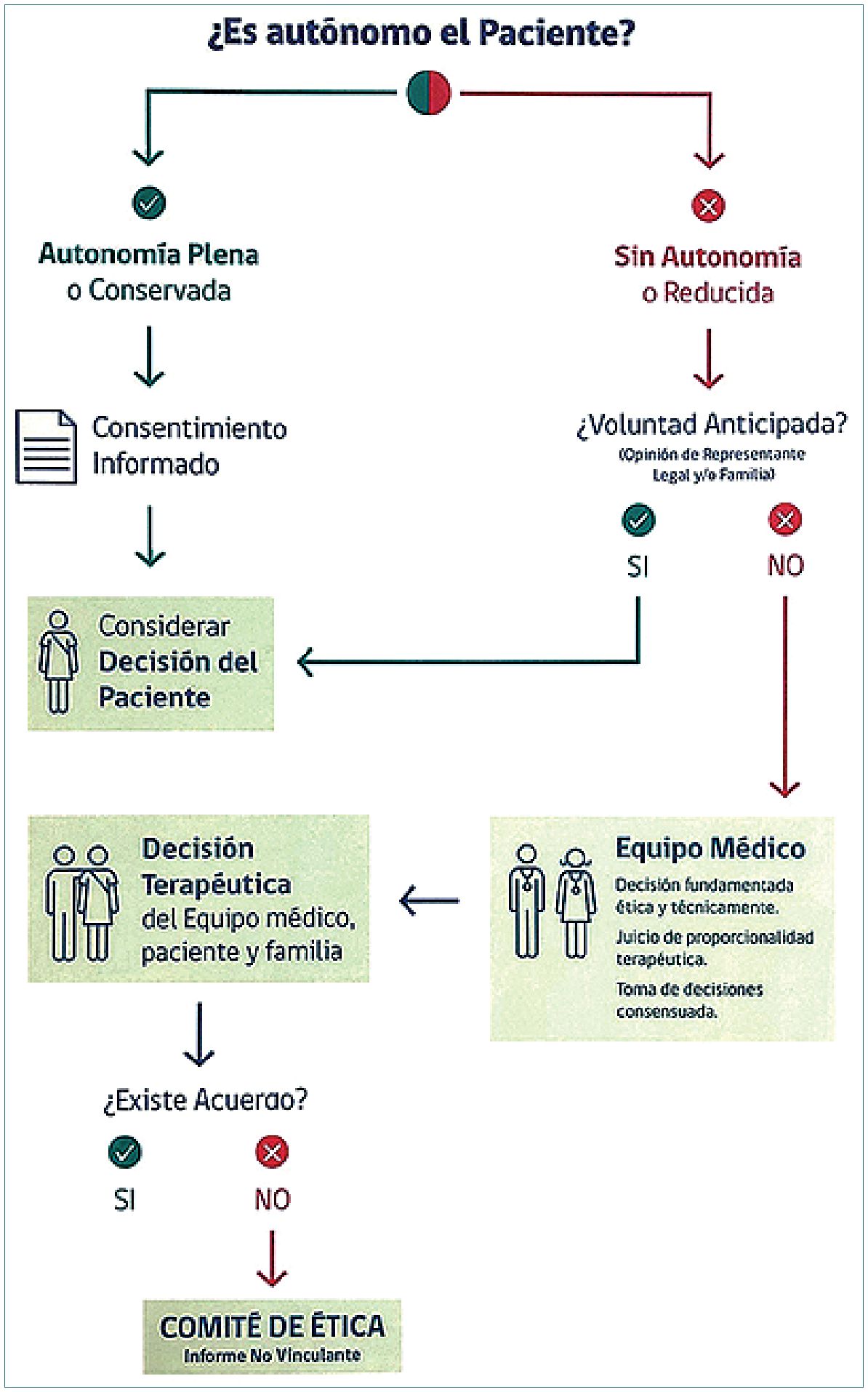
Figura 1. Flujograma de orientación para la toma de decisiones de LET basada en la autonomía del paciente.
• La ley en casi todos los países, autoriza a los clínicos a realizar los procedimientos necesarios para preservar la salud y fisiología del enfermo si éste sufriese un proceso grave que no otorgue al equipo asistencial el tiempo preciso para obtener el consentimiento del paciente o sus representantes. Todos los pacientes que se puedan beneficiar de los esfuerzos de resucitación deberían tener igual acceso a tales esfuerzos[42].
• Durante una emergencia pública se debe priorizar el bien común sobre la protección de la autonomía individual, maximizando el número de supervivientes, el número de años de vida salvados y las posibilidades de cada individuo de completar los diferentes estadios de la vida[43].
-
Indicaciones y contraindicaciones de la RCP
La RCP comprende un conjunto de maniobras estandarizadas y de aplicación secuencial dentro de la llamada “Cadena de Supervivencia”, encaminadas a revertir el PCR, sustituyendo la respiración y la circulación espontáneas e intentando su recuperación, de forma que existan posibilidades razonables de recobrar las funciones neurológicas superiores[44].
-
¿Cuándo NO se debe iniciar una RCP?
1. Cuando existan signos evidentes de muerte biológica (rigidez, livideces declives, decapitación) o cuando se compruebe la exteriorización masiva de tejidos intracavitarios (vísceras torácicas o abdominales, pérdida de masa encefálica, etc.).
2. Cuando se tenga constancia fehaciente de que el paciente ha expresado su voluntad de no ser sometido a maniobras de RCP en caso de PCR.
3. Cuando el PCR sea consecuencia de una enfermedad crónica, debilitante y terminal.
4. Cuando el PCR sea el final de un proceso agudo que ha continuado su evolución fatal pese a los esfuerzos terapéuticos instaurados.
5. Cuando la víctima de PCR se halle en situación de daño cerebral permanente e irreversible o de deterioro intelectual progresivo, conocido y limitante (estado vegetativo permanente, demencia, enfermedad de Alzheimer avanzada, etc.) y la RCP, aún efectiva, no puede revertir tal situación.
6. Cuando exista peligro para el equipo reanimador.
7. Cuando haya un retraso de más de 10 min entre el inicio del PCR y el de las maniobras de RCP.
8. La instauración de maniobras de RCP en la atención de múltiples víctimas y medios asistenciales no proporcionados en cantidad, puede representar una actitud maleficente y un daño potencial a otros pacientes en situación de mayor recuperabilidad.
9. El PCR puede presentarse de forma inesperada o en el curso de la evolución de una situación de compromiso vital ya existente y conocida, a largo plazo o a plazo inmediato. La decisión de no iniciar maniobras de RCP afecta y sólo debe afectar, a esta forma especial de tratamiento y a ninguna otra. No intentar la RCP, es decir dar orden de no iniciar reanimación (ONIR), no implica ninguna otra forma de omisión o suspensión de tratamiento. Sedación, analgesia, soporte ventilatorio, mantención de las condiciones hemodinámicas, depuración extrarrenal, etc., deben ser continuados y mantenidos salvo que específicamente hayan sido limitados en una u otra forma (instauración de una LET).
10. La edad no constituye, por sí misma, ni una indicación ni una contraindicación a la RCP.
-
¿Quién debe tomar la decisión de no iniciar la RCP?
La decisión de no iniciar maniobras de RCP compete en forma exclusiva al responsable del equipo de reanimación, habitualmente un médico (aunque no exclusivamente) o en su defecto, a quien disponga de la mayor capacitación y experiencia entre los miembros de dicho equipo. Cualquier otra decisión independiente del facultativo teóricamente responsable directo, el asesoramiento de un experto o de un comité, o la consulta a la autoridad judicial, son inoperantes y sólo pueden asociarse a retrasos y resultados indeseados.
-
¿Cuándo y qué suspender una vez iniciada la RCP?
Los profesionales deben recordar que la mayoría de los intentos de RCP no alcanzan un resultado satisfactorio. Ello no implica que sistemáticamente se deba omitir un esfuerzo de RCP. Deben considerarse distintos factores para decidir suspender los esfuerzos de resucitación.
1. La recuperación de la circulación espontánea, efectiva y persistente. Las maniobras de RCP han alcanzado el objetivo esperado: la reversión del PCR. Se podrá mantener un soporte ventilatorio, hemodinámico o de cualquier otro tipo, combinado con los tratamientos posparo cardiaco recomendados, pero la RCP como tal deberá suspenderse.
2. La constatación fehaciente de la voluntad del paciente.
3. La constatación de una decisión terapéutica registrada en la ficha clínica.
4. Comprobación de que el PCR es consecuencia de una enfermedad o situación irreversible y sin alternativa terapéutica que a la larga va a terminar con la vida del paciente. En esta situación se incluye la catalogación de enfermo terminal conforme a las definiciones en uso[45].
5. Cuando se constate el potencial fracaso de la RCP:
a. Constatación de alguna contraindicación: por ejemplo, inicio de la RCP tras más de 10 min de situación de PCR sin intento de resucitación.
b. Constatación de 20 min o más de esfuerzos de RCP sin recuperación de la circulación espontánea.
c. Constatación de 10 min o más de RCP sin pulso externo demostrable (RCP ineficaz).
6. Si se detectan otros pacientes (múltiples víctimas) con mayores probabilidades de beneficio del esfuerzo asistencial.
7. Agotamiento o posibilidad de peligro (no presente al inicio de la RCP) para equipo de reanimación.
Debe hacerse especial mención de que los tiempos indicados para establecer el fracaso del esfuerzo de resucitación no se aplican en situaciones en las que se ha comprobado recuperación posterior a los mismos: intoxicación por barbitúricos, fulguración por rayo o electrocución, ahogamiento por inmersión, hipotermia (muy frecuentemente asociado a la anterior) y abuso de drogas de adicción.
-
¿Quién debe decidir suspender la RCP?
Al igual que en el supuesto de la abstención del inicio, es el médico o responsable del equipo de resucitación, quien debe tomar esa decisión tras consulta con los miembros del equipo, quienes pueden aportar otras opiniones de manera responsable y fundamentada.
-
RCP fuera del hospital
Si el PCR ocurre en el sitio del suceso o en cualquier lugar fuera del hospital, la ACLS recomienda un protocolo de término de la RCP ante las siguientes circunstancias[46]:
1. El PCR no fue presenciado por el primer reanimador. Esta situación establece la duda respecto al tiempo transcurrido entre el PCR y el inicio de la reanimación por un reanimador entrenado. Igualmente, si algún testigo inició las maniobras, no se puede determinar el intervalo transcurrido o si el reanimador ocasional fue eficaz.
2. Ningún testigo realizó RCP. Esto hace suponer que el paciente estuvo en PCR durante un tiempo indeterminado hasta que el primer reanimador intervino.
3. No hubo retorno de circulación espontánea luego de un intento completo de resucitación en la escena.
4. El desfibrilador automático (AED) no recomendó ninguna descarga.
-
El paciente vive o muere en la escena
La única oportunidad de sobrevivencia del paciente en PCR es que se obtenga retorno de circulación espontánea en la escena. Las Guías 2015 de la AHA recomiendan que el paciente sea atendido en el lugar donde se encontró.
Es más conveniente en términos generales, atender al paciente en la misma escena del suceso que dentro de la ambulancia, ya que allí comúnmente hay más espacio y comodidad que en el espacio cerrado de la ambulancia. La RCP durante el transporte suele ser de mala calidad: no produce ningún flujo sanguíneo significativo, pone a los reanimadores en riesgo de accidentes y no está asociada a aumento en la sobrevida. Por lo mismo, no se recomienda realizar RCP en movimiento.
El paciente que no obtiene retorno de circulación espontánea en la escena tiene 0,7% de posibilidades de supervivencia, a diferencia del que sí la obtiene, cuya posibilidad de supervivencia asciende a un 17,2%[47].
-
La RCP en el donante potencial
La donación en asistolia o donación a corazón parado (DCP) deben considerarse una fuente extra de donación, con una supervivencia aceptable tanto del injerto como del paciente receptor[48],[49].
Desde el punto de vista ético, en este supuesto se entiende que no hay maleficencia respecto al fallecido, ni podría considerarse en ningún caso obstinación terapéutica.
En nuestro país, si no hay ningún documento que lo contradiga y la familia está de acuerdo, se considera el consentimiento presunto del paciente respecto a la donación de órganos, por lo cual se puede tomar la decisión de mantener las maniobras de reanimación que sabemos que son fútiles para el fallecido, aunque sea cierto que se iniciaron con intención curativa, pero posteriormente como medida de preservación sin consentimiento previo, amparadas de nuevo en el consentimiento presunto[50],[51],[52].
En este punto los conflictos éticos no están totalmente resueltos, aunque resulte oportuno obviarlos fundándose en el principio de la utilidad terapéutica (no para el donante sino para el receptor), no se puede ignorar su futilidad respecto al donante.
En caso de potencial donante por paro cardiaco extrahospitalario (situación bastante infrecuente, en todo caso en nuestro país), es más fácil “salvar” el conflicto ético que el técnico.
-
Donación a corazón parado intrahospitalario
En el PCR de paciente intrahospitalario, aunque es más fácil resolver los aspectos técnicos, es más difícil superar los eventuales conflictos éticos. Es importante considerar las circunstancias del paro, el tipo de paciente, si recibía soporte porque se había previsto la donación, considerar la ONR, la posible LET, etc. Otra cosa es que se realice sólo porque la ley dice que somos donantes potenciales: nuevo conflicto entre norma jurídica y principios éticos. La bibliografía nacional citada no resuelve el problema ético.
Se debe diferenciar entre los DCP incontrolados y los controlados:
– Por “DCP incontrolados” entendemos aquellos pacientes que estando ingresados sufren un PCR no esperado y no recuperado a pesar de maniobras de RCP adecuadas.
– Los “DCP controlados” corresponden a aquellos pacientes con patologías graves no recuperables, pero que no están en situación de muerte encefálica (por ejemplo, lesionados medulares, enfermedad vascular periférica grave, anoxias cerebrales, distrofias musculares, etc.), dependientes de ventilación mecánica, en quienes se decide de manera consensuada la LET, entendida en este contexto como retirada de la ventilación mecánica, esperando a que fallezcan en asistolia. El periodo de agonía desde la retirada de la ventilación a la asistolia, está limitado a 2 h en relación a la donación, a fin de evitar lesiones por hipotensión e hipoxia sobre los órganos. Este tipo de donación no está universalmente extendida ni aceptada. Está regulada sólo en algunos países: Holanda, EE.UU. (donde algunos estados tienen legislación y otros no) y Australia.
-
Conclusiones
La bioética es la nueva ética del siglo XXI y define valores y principios morales frente a todos los problemas de la vida, sea esta humana, animal o vegetal en un mundo afectado por una profunda crisis moral. Es más amplia que la ética médica dedicada a los problemas de la relación entre el médico y el paciente.
En nuestra sociedad actual, el médico no sólo se encuentra enfrentado a los pacientes y sus posibles patologías, sino que además, a un huracán tecnológico biomédico y cibernético en que la inteligencia artificial parece abrirse paso inevitablemente para hacerse cargo de la medicina.
Hoy en día nos parece imposible que un artefacto artificial pueda reemplazar la mirada social, ética y humanística que el médico debe permanentemente tener no solamente frente a su paciente, sino frente a todo el mundo que lo rodea. Esta actitud es doblemente desafiante cuando tratamos con aquellos pacientes cuya condición es muy grave, a veces en estado terminal y los recursos terapéuticos a los que el médico puede recurrir son insuficientes o inexistentes.
“Primum non nocere”, es una de las primeras normas que aprendemos durante nuestros estudios de medicina y pronto la experiencia nos enseñará que puede llegar el momento en que “el hacer” puede ser más dañino que “el no hacer”.
La obstinación terapéutica (ensañamiento o empecinamiento) es un accionar médico que, aunque la mayoría de las veces está inspirado en el bienestar del paciente, nos lleva más bien a obtener los efectos contrarios: daño al paciente y daño a su entorno. Los principios éticos de no maleficencia y justicia distributiva están en un primer nivel cuando enfrentamos una situación crítica y en la mayoría de los casos, ellos nos ayudarán a tomar la decisión más acorde a lo que el paciente necesita.
Un paciente en estado terminal, a quien no queremos someter a una actitud de obstinación terapéutica, nos llevará a plantear soluciones paliativas tales como la limitación del esfuerzo terapéutico (LET), la orden de no reanimar (ONR) y no iniciar maniobras de reanimación, todo ello bien documentado y consensuado con la familia y/o representantes.
Algunas situaciones particulares, como los pacientes donantes de órganos, plantean interrogantes éticas aún no resueltas y que, para ello, necesitarán el pronunciamiento de la comunidad entera.
En momentos que nuestra sociedad enfrenta numerosas interrogantes y enormes problemas no resueltos, derivados principalmente del crecimiento demográfico y el cambio climático, la bioética parece la herramienta que nos ayudará a encontrar los acuerdos para una vida en comunidad más armoniosa y sustentable.
Referencias
1. Serani Alejandro, Lavados Manuel: Regulación Ética de la acción médica y limitación de tratamiento. En “Ética Clínica. Fundamentos y Aplicaciones”. Ediciones Universidad Católica de Chile, 1993, Tercera Parte, Capítulo 1, págs. 129-139.
2. Crawley L, MD; Marshall PA, Lo B, Koening BA. Strategies for Culturally Effective End-of-Life Care. Paper for the End-of-Life Care Consensus Panel. Ann Intern Med 2002; 136: 673-79. https://doi.org/10.7326/0003-4819-136-9-200205070-00010
3. Tervalon M, Murray-García J. Cultural humility versus cultural competence: a critical distinction in defining physician training outcomes in multicultural education (Editorial). J Health Care Poor Underserved 1998; 9: 117-25. https://doi.org/10.1353/hpu.2010.0233
4. Culhane-Pera KA, Reif C. Egli, Balser NJ, Kassekert R. A curriculum for multicultural education in family medicine. Fam Med. 1997; 29: 719-23.
5. Lo B, Quill T, Tulsky J. Discussing palliative care with patients. ACP-ASIM End-of-Life Care Consensus Panel. American College of Physicians-American Society of Internal Medicine. Ann Intern Med 1999; 130: 744-9. https://doi.org/10.7326/0003-4819-130-9-199905040-00015
6. Arenas-Márquez Humberto, Jiménez-Tornero Jorge, Arenas-Moya Diego et al. Ensañamiento Terapéutico. Cirujano General Vol. 33 Supl. 2 – 2011. Acceso en: http://www.medigraphic.com/cirujanogeneral
7. Beauchamp TL, Childress Jf. Principles of Biomedical Ethics. Séptima Edición (Inglés) . Oxford University Press, Octubre 2012.
8. Arnold RM, Kellum J. Moral justifications for surrogate decision making in the intensive care unit: Implications and limitations. Crit CareMed 2003; 31[Suppl.]:S347-S353. https://doi.org/10.1097/01.CCM.0000065123.23736.12
9. Medical futility in end-of-life care: report of the Council on Ethical and Judicial Affairs. JAMA. 1999; 281: 937-41. https://doi.org/10.1001/jama.281.10.937
10. Youngner SJ. Who defines futility? JAMA. 1988; 260: 2094-5. https://doi.org/10.1001/jama.260.14.2094
11. Swetz KM, Burkle CM, Berge KH, Lanier Wl. Ten common questions (and their answers) on medical futility Mayo Clin Proc 2014; 89: 943-59. https://doi.org/10.1016/j.mayocp.2014.02.005
12. Berge KH, Maiers DR, Schreiner DP et al. Resource utilization and outcome in gravely ill intensive care unit patients with predicted in-hospital mortality rates of 95% or higher by APACHE III scores: the relationship with physician and family expectations. Mayo Clin Proc 2005; 80: 166-73. https://doi.org/10.4065/80.2.166
13. Real Academia Española y Asociación de Academias de la lengua Española (2005). “objeción de conciencia”. Diccionario Panhispánico de Dudas (Primera Edición 2005).
14. Grant SB, Modi PK, Singer EA. Futility and the care of surgical patients: Ethical dilemas. World J Surg 2014; 38: 1631-37. https://doi.org/10.1007/s00268-014-2592-1
15. Wijdicks EF, Wijdicks MF. Coverage of coma in headlines of US newspapers from 2001 through 2005. Mayo Clin Proc 2006; 81: 1332-6. https://doi.org/10.4065/81.10.1332
16. Herr SS, Hopkins BL. Health Care Decision Making for Persons With Disabilities. An Alternative to Guardianship. JAMA; 1994; 271: 1017-22. https://doi.org/10.1001/jama.1994.03510370069035
17. Lo B, Dornbrand L, Wolf LE, Gromen M. The Vendland case -withdrawing life support from incompetent patients who are not terminally ill. N Engl J Med 2002; 347: 1119. https://doi.org/10.1056/NEJM200205093461912
18. Lo B, Jonsen AJ. Clinical Decisions to Limit Treatment. Annals of Internal Medicine 1980; 93:764-8. https://doi.org/10.7326/0003-4819-93-5-764
19. Nelson L. Primum utilis esse. Yale J Biol Med 1978; 51: 655-67.
20. Katz J. Informed consent in therapeutic relationship. En: REICH WT ed. Encyclopedia of Biomedical Ethics. New York: Oxford University Press, 1979.
21. Jackson DL, Younger S. Patient autonomy and “death with dignity”: some clinical caveats. N Engl J Med 1979; 301: 404-8. https://doi.org/10.1056/NEJM197908233010804
22. Annas GJ. Reconciling Quinlan and Saikewicz: decision making for the terminally ill incompetent. Am J Law Med 1979; 4: 367-96.
23. Lo, B. Euthanasia in the Netherlands: what lessons for elsewhere? The Lancet 2012; 380: 869-70. https://doi.org/10.1016/S0140-6736(12)61128-3
24. Sprung CL, Cohen SL, Sjokvist P et al. End-of-Life Practices in European Intensive Care Units. The Ethicus Study. JAMA 2003; 290: 790-7. https://doi.org/10.1001/jama.290.6.790
25. Bosslet GT, Pope TM, Rubenfeld GD et al. An Official ATS/AACN/ACCP/ESICM/SCCM Policy Statement: Responding to Requests for Potentially Inappropriate Treatments in Intensive Care Units. Am J Respir Crit Care Med 2015; 191: 1318-30. https://doi.org/10.1164/rccm.201505-0924ST
26. Guía Clínica de Limitación del Esfuerzo Terapéutico (LET) del Hospital de Urgencia Asistencia Pública. Versión 01. Fecha: 04.2018.
27. Monzón JL, Saralegui I, Abizanda R et al (Grupo de Bioética de la SEMICYUC). Recomendaciones en el tratamiento al final de la vida del paciente crítico. Med Intensiva 2008; 32: 121-33. https://doi.org/10.1016/S0210-5691(08)70922-7
28. Alpers A, Lo B. When Is CPR Futile? JAMA 1995; 273: 156-8. https://doi.org/10.1001/jama.273.2.156
29. The New York State Task Force on Life and the Law. Do Not Resuscitate Orders: The Proposed Legislation and Report of the New York State Task Force on Life and the Law. 2nd ed. New York: The New York State Task Force on Life and the Law; 1988.
30. Monzón JL, Saralegui I, Molinac R et al. (Grupo de Bioética de la SEMICYUC) Ética de las decisiones en resucitación cardiopulmonar. Med Intensiva 2010; 34: 534-49. https://doi.org/10.1016/j.medin.2010.04.013
31. Perales N, Alvarez J, López J .Introducción y conceptos básicos en resucitación cardiopulmonar. En: PeralesN, López J, Ruano M, editores. Manual de Soporte Vital Avanzado, 4a ed. Barcelona: Elsevier Masson, 2007.p.1-21.
32. Ristagno G, Tang W, Weil M. Cardiopulmonary Resuscitation: From the Beginning to the Present Day. Crit Care Clin 2009; 25: 133-51. https://doi.org/10.1016/j.ccc.2008.10.004
33. American Heart Association (AHA) National Academy of Sciences- National Research Council (NAS-NRC). Standards for cardiopulmonary resuscitation (CPR) and emergency cardiac care (ECC). JAMA 1966; 198: 372-9
34. Standards for cardiopulmonary resuscitation (CPR) and emergency cardiac care (ECC) V: medico legal considerations and recommendations. JAMA 1974; 227 (Suppl): S864-S8666. https://doi.org/10.1001/jama.227.7.833
35. Clinical Care Committee of the Massachusetts General Hospital. Optimum care for hopelessly ill patients. N Engl J Med 1976; 295: 362-4. https://doi.org/10.1056/NEJM197608122950704
36. Rabkin MT, Gillerman G, Rice NR .Orders not to resuscitate. N Engl J Med 1976; 295: 364-6. https://doi.org/10.1056/NEJM197608122950705
37. Lynn J, Cria OG. Regulating Hearts and Minds: The Mismatch of Law, Custom, and Resuscitation Decisions. J Am Geriatr Soc 2003; 51:1502-3. https://doi.org/10.1046/j.1532-5415.2003.51474.x
38. Soar J, Maconochie I, Wycoff MH et al. 2019 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations: Summary From the Basic Life Support; Advanced Life Support; Pediatric Life Support; Neonatal Life Support; Education, Implementation, and Teams; and First Aid Task Forces. Circulation. 2019;v140:ve826-e880.
39. Gracia D. Fundamentos de Bioética, 2 ed. Madrid: Triacastela; 2007.
40. The National Commission for the Protection of Human Subjects of Biomedical and Behavioral Research. The Belmont Report. Ethical Principles and Guidelines for the protection of human subjects of research. Disponible en: http://ohsr.od.nih.gov/guidelines/belmont.html
41. Beauchamp TL, Childress JF. Principios de ética biomédica. Barcelona: Masson; 1999.
42. American College of Emergency Physicians. Ethical issues of Resuscitation. Ann Emerg Med. 1992;21:1277. https://doi.org/10.1016/S0196-0644(05)81763-9
43. White DB, Katz MH, Luce JM, Lo B. Who should receive life support during a public health emergency? Using ethical principles to improve allocation decisions. Ann Intern Med 2009; 150: 132-8. https://doi.org/10.7326/0003-4819-150-2-200901200-00011
44. Nolan J. European Resuscitation Council Guidelines for Resuscitation 2005. Section 1. Introduction. Resuscitation. 2005; 67(Suppl1):S3-S6. https://doi.org/10.1016/j.resuscitation.2005.10.002
45. Gómez JA. Limitación de medidas de soporte vital: una vez instauradas ¿por qué no retirar? En: Cabré L, editor. Decisiones terapéuticas al final de la vida. Barcelona: Edika Med; 2003.p. 113-7.
46. American Heart Association. Web-based Integrated Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care – Part 3: Ethical Issues. ECCguidelines.heart.org.
47. Wampler DA, Collet L, Manifold CA et al. Cardiac arrest survival is rare without prehospital return of spontaneous circulation. Prehosp Emerg Care 2012; 16: 451-5. https://doi.org/10.3109/10903127.2012.695435
48. Bos M. Ethical and Legal Issues in Non-Heart-Beating Organ Donation. Transplant Proc 2005; 37: 574-6. https://doi.org/10.1016/j.transproceed.2004.12.197
49. Opdam HI, Silvester W. Potential for organ donation in Victoria: an audit of hospital deaths. MJA 2006; 185: 250-4. https://doi.org/10.5694/j.1326-5377.2006.tb00554.x
50. Ley N°19.451. Decreto N° 656 del Ministerio de Salud. Chile
51. Código Sanitario Libro IX. Art. N° 145 – 146 – 147 – 148. MINSAL, Chile
52. Doig CJ, Rocker G. Retrieving organs from non-heart-beating organ donors: a review of medical and ethical issues. CanJ Anaesth 2003; 50: 1069-76. https://doi.org/10.1007/BF03018376

 ORCID
ORCID
 Creative Commons Attribution
Creative Commons Attribution