Ancizar Joaquín de la Peña Silva 1 , Yerlin Andrés Colina Vargas 2 , Jorge Eduardo Bejarano Botero 2
Recibido: 28-01-2021
Aceptado: 20-02-2021
©2021 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 50 Núm. 3 pp. 512-519|https://doi.org/10.25237/revchilanestv50n03-14
PDF|ePub|RIS
Usefulness of bedside ultrasound in patients with pneumothorax in SARS-CoV-2 infection. Case report
Abstract
It has been described that patients with coronavirus disease 2019 (COVID-19) may present pneumothorax, either spontaneously, primarily due to constant cough, secondary to pneumonia caused by said disease, or iatrogenic due to mechanical ventilation that require high pressures, or traumatic due to urgent approaches, in a difficult airway such as that of these patients. The use of bedside ultrasonography has been gaining great relevance to complement clinical diagnosis, which has become a useful and reliable tool for personnel treating critically ill patients.
Resumen
Se ha descrito que los pacientes con la enfermedad por coronavirus 2019 (COVID-19), pueden presentar neumotórax, ya sea de forma espontánea, primaria por la tos constante, secundaria a la neumonía causada por dicha enfermedad, o ya sea iatrogénica por la ventilación mecánica que requieren con altas presiones, o traumática por los abordajes urgentes, en una vía aérea difícil como la de estos pacientes. El uso de la ultrasonografía a la cabecera del paciente ha venido cobrando gran relevancia para complementar el diagnóstico clínico, la cual se ha convertido en una herramienta útil y fiable para el personal que atiende pacientes críticamente enfermos.
-
Introducción
La enfermedad por coronavirus 2019 (COVID-19) es causada por el coronavirus 2 del virus del síndrome respiratorio agudo severo (SARS-CoV-2), que se ha convertido en pandemia desde 2019, surgido en Wuhan, provincia de Hubei, China[1]. Los principales hallazgos son: fiebre, tos y dificultad para respirar; entre otros síntomas posibles están: dolor abdominal, mialgia, diarrea, dolor de garganta, fatiga y anosmia[2]. El 81% desarrolla síntomas leves, 14% severos y 5% progresa a condición crítica por falla respiratoria, choque séptico o falla orgánica múltiple[3], requiriendo la gran mayoría ventilación mecánica invasiva prolongada, soporte vasopresor, posicionamiento en prono y relajación neuromuscular[4].
El neumotórax es una entidad clínica definida como la presencia de aire entre la pleura visceral y parietal, que puede afectar la oxigenación y ventilación. Se clasifica en: espontáneo (primario o secundario), traumático o iatrogénico, siendo más común el espontáneo, el cual, cuando se trata del secundario se produce debido a una enfermedad pulmonar preexistente, por lo que la tensión severa durante la tos persistente o ventilación mecánica con presión positiva en la neumonía COVID-19 puede ser el factor causante del neumotórax[3]. Los beneficios de las técnicas de diagnóstico rápido, como la ecografía a la cabecera del paciente, son importantes en el manejo del paciente crítico y se reconocen cada vez más en el tratamiento[4],[5].
-
Presentacion del caso
Femenina de 67 años, con IMC de 43,5 kg/m2 y diagnóstico de neumonía por SARS-CoV-2, con tubo endotraqueal (TET) 8,5 mm, en protocolo de pronación y relajación neuromuscular, ventilación mandatoria continua controlada por presión (VMC-P), con PC: 25 cmH2O FR: 23/min FiO2: 100% PEEP: 12 cmH2O con monitoria de presión pico: 37 cmH2O VC: 258 ml Vmin: 6,2 l/min presión meseta: 31 cmH2O presión de conduccion:19 cmH2O resistencia inspiratoria:13 cmH2O/l/s compliance estática: 13 ml/cmH2O.
Solicitan el servicio de anestesiología para cambio de TET por neumotaponador roto y fugas mayores al 50% del VC. En historia clínica se reportó primera intubación difícil con videolaringoscopia. Se plantea cambio de TET con FROVA 14 fr, se desliza hasta 35 cm del adaptador del TET y bajo visión con laringoscopia directa se retira el TET. Se desliza el nuevo TET 8,5 mm fácilmente, se fija a 24 cm de la comisura oral, se retira el FROVA y se conecta al ventilador mecánico.
Aumentaron las presiones en vía aérea, bajó el VC y se deterioró la SaO2, por lo que se pasa a ventilación manual con BVM, percibiendo ventilación difícil, con mucha resistencia. En la auscultación murmullo vesicular disminuido globalmente. Se inicia manejo por probable broncoespasmo con salbutamol, y sulfato de magnesio; sin mejoría, con posterior deterioro hemodinámico. En la inspección, aparente asimetría derecha, pero por el tamaño de las mamas, fue difícil asegurarlo. Se realiza ultrasonido pulmonar en ambos ápices y se evidencia ausencia del deslizamiento pulmonar derecho en el modo B y signo del código de barras en el modo M (Figura 1), confirmando neumotórax, realizamos inmediatamente descompresión torácica con catéter 14G, puncionando en segundo espacio intercostal, línea medio clavicular derecha, se percibe salida de aire y mejoría clínica recuperando la SaO2 a 90% y estabilidad hemodinámica, se realiza eco inmediatamente con resolución del neumotórax dado por hallazgos de deslizamiento pleural y se evidencia derrame pleural, se solicita asistencia a cirugía general para implantación de sonda de toracostomía.
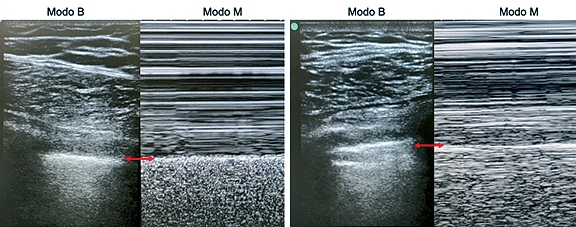
Figura 1. Imagen ecográfica normal y con hallazgo de neumotórax. A. Hallazgo normal. Signo de la arena y el mar; B. Hallazgo de neumotórax. Signo del código de barras.
-
Discusión
En el informe de Yao et al., que caracterizó 202 pacientes COVID-19 en Wuhan, reportaron una incidencia de 5,9% neumotórax, considerando que la estructura pulmonar alterada por la inflamación en fase tardía de la enfermedad y las maniobras ventilatorias que generan altas presiones en la vía aérea predisponen al desarrollo del evento. Surgiendo, posteriormente, más reportes de neumotórax asociados al COVID-19[6]-[8].
En cuanto a la vía aérea del paciente con COVID-19, se considera difícil por la gravedad de la hipoxemia, las dificultades derivadas del uso de equipo de protección personal y el entorno laboral desafiante. Adicionalmente, los pacientes obesos se consideran de difícil manejo de vía aérea, sumado a su factor de riesgo para desarrollar COVID-19 y de mayor gravedad; cumplen criterios de intubación y ventilación difícil, requiriendo medidas adicionales. Abou-Arab y col. describieron en dos casos, que el uso de intercambiador probablemente pudo haber generado un trauma traqueal, empeorando la condición respiratoria y requiriendo ECMO urgente. La ausencia de visibilidad de la glotis en ambos pacientes pudo aumentar el riesgo de traumatismo traqueal al forzar la intubación con el intercambiador. Es recomendable siempre la videolaringoscopia no solo para la protección del personal sanitario, sino también para permitir una intubación exitosa en el primer intento, evitando posible traumatismo traqueal y empeoramiento de la insuficiencia respiratoria[9],[10].
En la mayoría de pacientes con COVID-19, la intubación traqueal se puede realizar de forma semielectiva, dando tiempo para evaluar al paciente, preparar equipo y discutir la estrategia de manejo de la vía aérea; incluyendo el posicionamiento y uso primario de videolaringoscopia dada su eficacia y menor riesgo de contaminación. La preoxigenación es importante en pacientes obesos hipoxémicos, la optimización del suministro de oxígeno antes de la intubación permite un manejo más controlado y minimiza la probabilidad de eventos adversos[10].
Al presentarse un trauma en las vías aéreas, se recomienda evaluación multidisciplinaria; donde un enfoque conservador sería preferible, especialmente en pacientes críticos con COVID-19 cuando esté indicado (desgarros traqueales menores por encima del nivel del manguito del tubo traqueal), lesión de la membrana cricotiroidea inducida por el tubo, neumotórax y neumomediastino. Es importante no forzar el avance ya sea cuando se enfrentan vistas laríngeas limitadas o cuando ha pasado las cuerdas vocales. Cualquier avance más allá de la carina acarrea alto riesgo de traumatismo de vías respiratorias; por tanto, no debe insertarse más de 8 cm después de las cuerdas. Estas precauciones pueden ser incluso más relevantes en pacientes COVID-19, cuyas vías respiratorias inflamadas pueden ser más propensas a traumatismos[10]-[12]. Dado lo anterior, es importante considerar el neumotórax a tensión como una causa de deterioro agudo en pacientes con infección por SARS-CoV-2. La importancia de diagnosticar correctamente la patología pulmonar secundaria, como consecuencia del COVID-19, radica en el abordaje terapéutico diferente requerido para los dos escenarios, con consecuencias potencialmente mortales si se elige el manejo incorrecto[11],[12].
La ecografía pulmonar es una técnica sencilla de cabecera con numerosas aplicaciones. Puede ayudar a los médicos en el diagnóstico de los principales trastornos respiratorios que afectan al enfermo crítico, sugiriendo así el abordaje terapéutico en urgencias y UCI. Se puede utilizar para evaluar y controlar la aireación pulmonar en paciente con insuficiencia respiratoria aguda y puede ser una herramienta útil para guiar la ventilación mecánica y varios procedimientos, como maniobras de reclutamiento, pronación, fibrobroncoscopia y drenaje pleural[4],[5]. La ecografía a la cabecera del paciente se utiliza cada vez más, para integrar la evaluación clínica de los enfermos críticos; en particular, la ecografía pulmonar se ha desarrollado mucho en la última década. La semiótica pulmonar se compone de artefactos (derivados de la interfaz aire/tejido) e imágenes reales (es decir, derrames y consolidaciones) que proporcionan información para identificar los principales trastornos respiratorios agudos. Los signos de ultrasonido pulmonar, solos o combinados con otras técnicas de ultrasonido, son útiles en el enfoque diagnóstico de pacientes con insuficiencia respiratoria aguda, shock circulatorio o paro cardíaco. Se puede realizar una semicuantificación de la aireación pulmonar al lado de la cama y usarse en pacientes con ventilación mecánica para guiar el ajuste de la presión espiratoria positiva, evaluar la eficacia de los tratamientos, monitorear la evolución del trastorno respiratorio y ayudar en el proceso de destete. Es útil para la detección precoz y el tratamiento de complicaciones respiratorias bajo ventilación mecánica, como neumotórax, neumonía asociada al ventilador, atelectasia y derrames pleurales; es una herramienta útil de diagnóstico y seguimiento que podría, en un futuro próximo, formar parte del conocimiento básico de los médicos que atienden al paciente crítico[4],[5].
Los beneficios de las técnicas de diagnóstico rápido, como la ecografía a la cabecera del paciente, son muy importantes en el manejo del paciente crítico y se reconocen cada vez más en el tratamiento de COVID-19. Los pacientes que presentan insuficiencia respiratoria, con frecuencia se presumen COVID-19 positivos hasta que se demuestre lo contrario, sin embargo, el examen minucioso y la perspicacia clínica corren el riesgo de ser reemplazados por estrategias de tratamiento basadas en protocolos, los cuales, suelen recomendar que, todos los pacientes con sospecha de COVID-19 y SpO2 < 94% con alto flujo de oxígeno (60% de FiO2) deben comenzar de inmediato con CPAP dentro de los 10 min de la presentación. Si se siguiesen dichas recomendaciones, podría empeorar el escenario clínico de dichos pacientes que cursen con neumotórax. Por tanto, es importante evitar la adopción de un enfoque puramente algorítmico para los pacientes críticamente enfermos[11],[12].
Finalmente, en el presente reporte, mostramos cómo el neumotórax tiene un origen multifactorial en el escenario del paciente COVID-19, pudiendo desencadenarse de forma espontánea por la misma clínica (tos persistente, por ejemplo), de forma secundaria a la neumonía generada por la enfermedad, iatrogénica por la ventilación mecánica o traumática por el uso de intercambiadores de tubos. No es común que el talento humano en salud reporte los propios eventos adversos, posiblemente por miedo a las consecuencias sobre la reputación, o miedo a las consecuencias legales[10]-[12]. Por lo que es habitual el sesgo de publicación favoreciendo los informes con resultados positivos[13]. En cualquiera de los tres escenarios potenciales del neumotórax de esta paciente, sin duda, el médico tiene inicialmente el reto de establecer un diagnóstico rápido, de ahí que la utilización del ultrasonido dentro del cubículo facilita este objetivo, por otro lado, debe implementar una estrategia de solución salvadora como la descompresión torácica con aguja hasta que pueda establecerse una medida definitiva como la sonda de toracostomía[13].
-
Conclusiones
No es recomendable que la práctica médica se rija exclusivamente por algoritmos, cada paciente es diferente, y por ende no debemos perder nuestra pericia clínica para el abordaje. Dadas las condiciones de inflamación del tejido pulmonar de pacientes COVID-19, sus comorbilidades y los escenarios desafiantes de la ventilación mecánica se debe tener alta sospecha del neumotórax como complicación durante el manejo y considerar el ultrasonido como excelente herramienta, usualmente disponible, para el diagnóstico a la cabecera del paciente de múltiples condiciones clínicas, en este caso, un neumotórax, que de no haberse diagnosticado y manejado oportunamente, pudo ser fatal.
Referencias
1. Escribano L, Akin C, Castells M, Orfao A, Metcalfe DD. Mastocytosis: current concepts in diagnosis and treatment. Ann Hematol. 2002 Dec;81(12):677–90. https://doi.org/10.1007/s00277-002-0575-z PMID:12483363
2. Valent P, Akin C, Escribano L, Födinger M, Hartmann K, Brockow K, et al. Standards and standardization in mastocytosis: consensus statements on diagnostics, treatment recommendations and response criteria. Eur J Clin Invest. 2007 Jun;37(6):435–53. https://doi.org/10.1111/j.1365-2362.2007.01807.x PMID:17537151
3. Dewachter P, Mouton-Faivre C, Cazalaà JB, Carli P, Lortholary O, Hermine O. Mastocytoses et anesthésie. Ann Fr Anesth Reanim. 2009 Jan;28(1):61–73. https://doi.org/10.1016/j.annfar.2008.09.022 PMID:19097849
4. Furitsu T, Tsujimura T, Tono T, Ikeda H, Kitayama H, Koshimizu U, et al. Identification of mutations in the coding sequence of the proto-oncogene c-kit in a human mast cell leukemia cell line causing ligand-independent activation of c-kit product. J Clin Invest. 1993 Oct;92(4):1736–44. https://doi.org/10.1172/JCI116761 PMID:7691885
5. Dewachter P, Castells MC, Hepner DL, Mouton-Faivre C. Perioperative management of patients with mastocytosis. Anesthesiology. 2014 Mar;120(3):753–9. https://doi.org/10.1097/ALN.0000000000000031 PMID:24135579
6. Blair JM, Hill DA, Bali IM, Fee JP. Tracheal intubating conditions after induction with sevoflurane 8% in children. A comparison with two intravenous techniques. Anaesthesia. 2000 Aug;55(8):774–8. https://doi.org/10.1046/j.1365-2044.2000.01470.x PMID:10947692
7. Olarra J, Longarela A. Manejo analgésico y anestésico en la mastocitosis sistémica: a propósito de un caso. Rev Soc Esp Dolor. 2010;17(1):28–31. https://doi.org/10.1016/S1134-8046(10)70005-7.
8. Longás Vlién J, Martínez Ubieto J, Muñoz Rodríguez L, Girón Mombiela JA, Gonzalo Pellicer I, Pardillos Calatayud C. Manejo anestésico en la mastocitosis. Rev Esp Anestesiol. 2005;52:105–8.
9. Jankovic ZB, du Feu FM, McConnell P. An anatomical study of the transversus abdominis plane block: location of the lumbar triangle of Petit and adjacent nerves. Anesth Analg. 2009 Sep;109(3):981–5. https://doi.org/10.1213/ane.0b013e3181ae0989 PMID:19690277

 ORCID
ORCID