Nicolás Villablanca1,*, Roberto González1,2, Nicolás Valls1, Macarena Ganga1,Vanessa Lucero1
Recibido: 22-08-2022
Aceptado: 11-10-2022
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 3 pp. 297-303|https://doi.org/10.25237/revchilanestv5209031204
PDF|ePub|RIS
Abstract
Background: Anesthesia during brachytherapy therapy poses a significant challenge as radiotherapy rooms are neither designed nor equipped for the administration of anesthesia. Aims: We conducted a retrospective cohort study of patients who underwent brachytherapy performed under anesthesia, to describe the anesthetic approach and assess anesthetic-related complications. Methods: Data of all patients older than 18 years of age who underwent brachytherapy under anesthesia between November 2019 and January 2021 were recorded. Data were obtained from medical records, including all demographic characteristics and information regarding the anesthetic procedure and its associated complications. In addition, we describe our protocols for preoperative evaluation, anesthetic procedures, and anesthetic technique-related complications. Results: Over the reporting period, 109 sessions of brachytherapy under anesthesia were performed in 70 patients (age range 25-75 years). The most frequent diagnoses were uterine cervical cancer (40%), prostate cancer (33.9%) and endometrial cancer (10.2%). 63.3% of the patients received only one dose of brachytherapy and 79.8% of the cases were ambulatory. Our most frequent anesthetic technique was spinal anesthesia (60.6%), followed by combined spinal-epidural anesthesia (27.5%). Complications related to anesthesia occurred in 25 sessions (22.9%). The most recurrent complications were hypotension (10.1%) and bradycardia (4.6%). Conclusions: The delivery of anesthesia in its different modalities; regional, spinal, combined spinal-epidural and general anesthesia can be safely and reliably performed in the radiotherapy bunker for patients undergoing brachytherapy.
Resumen
La anestesia para braquiterapia implica un desafío, ya que las salas de radioterapia no están diseñadas ni equipadas para la administración de anestesia. Objetivo: Se realizó un estudio de cohorte retrospectivo de pacientes sometidos a braquiterapia para describir el enfoque anestésico y evaluar las complicaciones relacionadas con la anestesia. Materiales y Métodos: Se registraron los datos de todos los pacientes mayores de 18 años que se sometieron a braquiterapia bajo anestesia general entre noviembre de 2019 y enero de 2021. Los datos se obtuvieron de los registros médicos, incluyendo todas las características demográficas e información sobre el procedimiento anestésico y sus complicaciones asociadas. Además, describimos nuestros protocolos para la evaluación preoperatoria, los procedimientos anestésicos y complicaciones asociadas a la técnica anestésica utilizada. Resultados: Durante el período de referencia, se realizaron 109 sesiones de anestesia para braquiterapia en 70 pacientes (rango etario 25-75 años). Los diagnósticos más frecuentes fueron cáncer cervicouterino (40%), próstata (33,9%) y endometrio (10,2%). El 63,3% recibió solo una dosis de braquiterapia y en 79,8% de los casos fueron ambulatorios. La técnica anestésica más utilizada fue la anestesia espinal (60,6%), seguido de anestesia combinada espinal-epidural (27,5%). Las complicaciones relacionadas con la anestesia se produjeron en 25 sesiones (22,9%). Las complicaciones más frecuentes hipotensión (10,1%) y bradicardia (4,6%). Conclusión: La administración de anestesia en sus distintas modalidades; regional, espinal, combinada espinal-epidural y general puede ser realizada de forma segura y confiable en el bunker de radioterapia para pacientes sometidos a braquiterapia.
-
Introducción
En los últimos años el rol del anestesiólogo ha ido evolucionando conforme cambian las necesidades y requerimientos de los pacientes y operarios. Tradicionalmente consiste en otorgar anestesia y cuidados monitorizados a pacientes en el quirófano. Sin embargo, en la actualidad ha existido una creciente demanda por la presencia del anestesiólogo en procedimientos no quirúrgicos, realizados habitualmente fuera de quirófano, tanto con objetivos diagnósticos como terapéuticos. En ese escenario, la braquiterapia es uno de los desafíos a los cuales se enfrentan los equipos anestésicos.
La braquiterapia es un procedimiento de radioterapia de contacto en el paciente, consiste en instalar un vector en la zona tumoral por el cual se administra radioterapia con algún elemento radiactivo en cavidades del cuerpo como útero o vagina (braquiterapia intracavitaria) o en los tejidos (braquiterapia intersticial). Es particularmente, alta la dosis de radiación que recibe el tumor, en forma mucho más específica, evitando el daño de los tejidos sanos cercanos. La instalación de los vectores puede ser dolorosa y muchas veces permanecen in situ por varias horas o días, por lo que la participación del equipo de anestesia en dichos procedimientos se transforma en una necesidad. Durante el período de tratamiento, al igual que en la radioterapia externa, el paciente se ubica en una sala de tratamiento, alejado del equipo de anestesia para evitar los riesgos asociados a la exposición del personal. Además, muchas veces debe trasladarse a otra unidad del hospital, anestesiado y con el dispositivo in situ, para realizar la comprobación de posicionamiento por medio de imágenes antes del inicio de la terapia. El uso de una adecuada técnica anestésica y analgésica debe ser capaz de evitar el estimulo doloroso, pero a su vez, ser segura para el paciente[1].
Las salas de braquiterapia no están diseñadas ni equipadas para la administración de anestesia, y las precauciones relativas a las medidas de radioprotección suponen un reto aún más importante en la práctica anestésica. Por lo tanto, la planificación de la anestesia debe garantizar la seguridad del paciente y, al mismo tiempo, proteger al personal clínico, así como permitir una comunicación adecuada entre el equipo de tratamiento y el de anestesia[2].
Por otro lado, para los equipos de anestesia, las actividades fuera del quirófano representan un reto considerable, ya que estas áreas son poco conocidas y no cuentan con las instalaciones a las que están acostumbrados los equipos de anestesia en el quirófano[3]. Nuestra unidad creó una estación de trabajo anestésica móvil para hacer frente a las dificultades mencionadas, que consta de un equipo de anestesia, un monitor multiparamétrico, un equipo de aspiración portátil, un carro con fármacos, material anestésico y dispositivos para la vía aérea. Además, se estableció un sistema de cámaras remotas dirigidas al paciente, al monitor de signos vitales para que el equipo de anestesia pudiera monitorizar al paciente desde una zona segura adyacente, de ser necesario.
Con el fin de describir las técnicas anestésicas empleadas para estos procedimientos y evaluar el alcance y el tipo de complicaciones asociadas a la anestesia realizamos un estudio de cohorte retrospectivo.
-
Materiales y Métodos
Previo a la realización de esta investigación, el Comité de Ética Científica del Servicio de Salud Metropolitano Oriente aprobó el estudio N° CRI20044. Debido al diseño retrospectivo del estudio, no se exigió el consentimiento informado.
Se incluyeron todos los pacientes mayores de 18 años que fueron sometidos a braquiterapia bajo anestesia en el Instituto Nacional del Cáncer entre noviembre de 2019 y enero de 2021. Se excluyeron los pacientes menores de 18 años y aquellos pacientes que recibieron braquiterapia sin presencia de un médico anestesiólogo.
Los datos se recuperaron de las historias clínicas de enfermería y anestesia. Se obtuvieron datos demográficos de cada paciente, como la clasificación del estado físico de la Sociedad Americana de Anestesiólogos (ASA), el tipo y la localización del tumor, el número de sesiones de braquiterapia, el tipo de anestesia administrada, y todas las complicaciones observadas.
-
Análisis estadístico
Se consideró la inclusión de pacientes consecutivos. Por lo tanto, el cálculo del tamaño de la muestra no se tuvo en cuenta en esta cohorte. Las variables continuas de distribución normal se expresan en media y desviación estándar, las variables continuas de distribución no normal se describen con mediana y rango intercuartílico. En el caso de variables categóricas, estas se expresan en frecuencia absoluta y porcentaje. La estadística se realizó utilizando Rstudio (250 Northern Ave, Boston, MA 02210) y GraphPad Prism 8.0 (La Jolla, CA 92037, USA).
-
Evaluación preoperatoria
Todo paciente con indicación de braquiterapia donde el radioterapeuta tratante consideró que era necesario el apoyo del equipo de anestesia fue referido para realizar la evaluación preanestésica. Sólo una vez evaluado, estudiado y compensadas las patologías médicas preexistentes se programó la intervención.
El procedimiento de braquiterapia se realizó de manera ambulatoria u hospitalizado, según la indicación del tratante en la mayoría de los casos. En casos puntuales donde las comorbilidades del paciente representaran un riesgo mayor al realizar el procedimiento de forma ambulatoria, la determinación de hospitalización se decidió en conjunto entre el equipo de anestesia y radioterapia. En ambos casos se solicita ayuno de 8 horas para sólidos y dos para líquidos claros. Los medicamentos de uso crónico se mantuvieron, a excepción de anticoagulantes y antiagregantes plaquetarios, los que se suspendieron según las guías de práctica clínica[4],[5].
-
Técnica anestésica
Los procedimientos se realizaron en el bunker de braquiterapia, donde se cuenta con monitorización estándar (ECG, oximetría de pulso, PANI), maquina de anestesia, red central de gases, aspiración y carro de anestesia móvil preparado para procedimientos ambulatorios (Figura 1-A).
Dependiendo de la ubicación del tumor, se define el tipo de anestesia a utilizar: si el tumor es de hemicuero inferior se utilizaron técnicas neuroaxiales como anestesia raquidea. Si
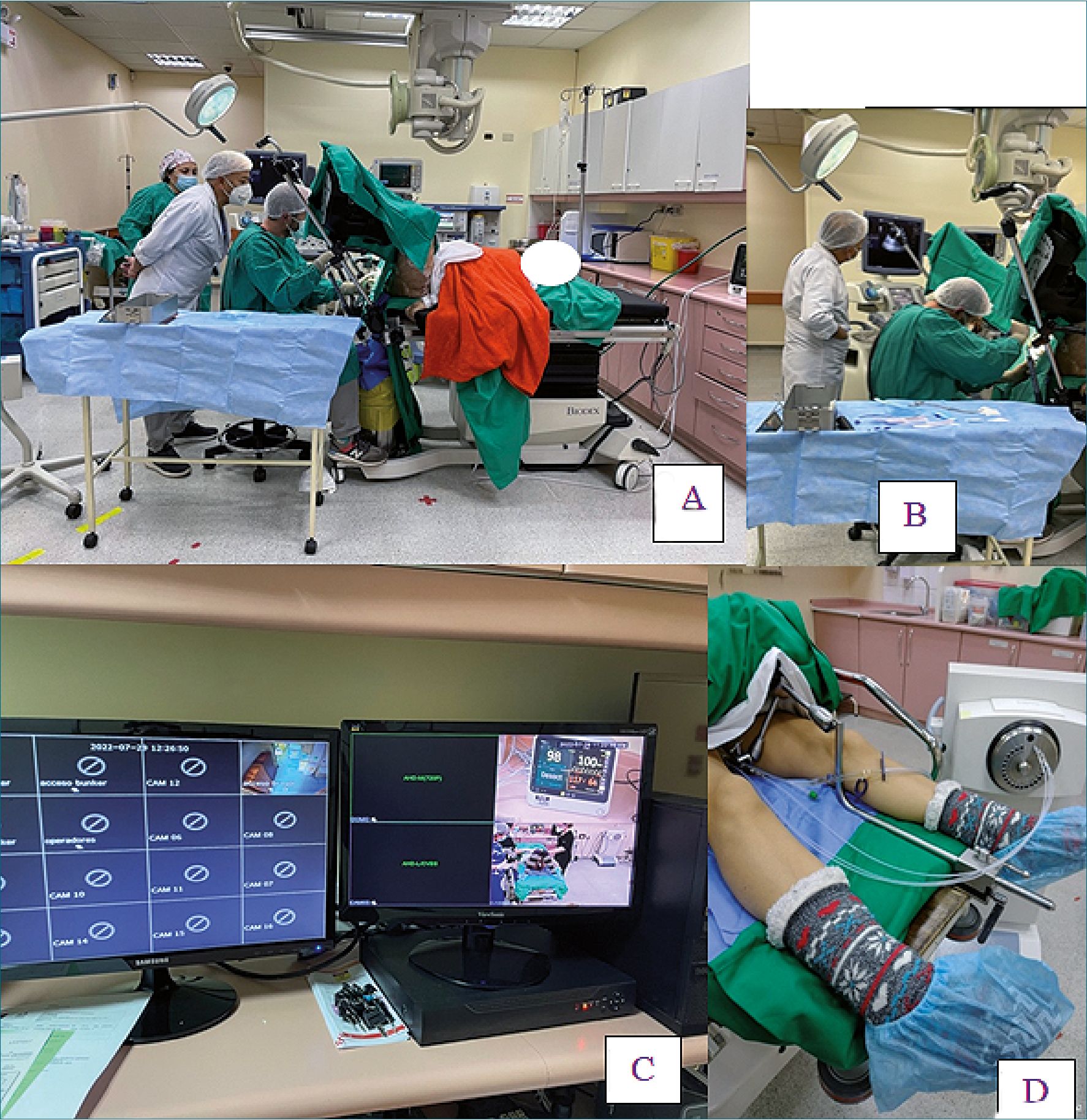
Figura 1. A: Bunker de braquiterapia; B: Posición del paciente e instalación de vectores bajo visión ecográfica; C: Monitorización remota mediante cámaras; D: Vectores conectados a fuente de poder.
la duración del procedimiento fue prolongada o quedaron en el posoperatorio con vectores o dispositivos in situ, se prefirió realizar una técnica de anestesia combinada espinal-epidural, con infusión analgesica posoperatoria controlado por la Unidad de Dolor Agudo del hospital. En caso de tumores de hemicuerpo superior (mama, hígado, lengua, o craneofaciales), se prefirió la anestesa general asociada o no a técnicas regionales. En todos los casos se asoció analgeasia endovenosa, y se suplementó con analgésicos y antiinflamatorios endovenosos u orales posterior al procedimiento. Según el grado de ansiedad o por solicitud del paciente se adminstró además sedación con benzodiacepinas, propofol, opioides o dexmedetomidina.
Luego de administrada la anestesia, se instalaron los vectores de braquiterapia por el radioterapeuta, bajo reparos anatómicos o bajo guia ecográfica (Figura 1-B). Los vectores
variaron entre 10 a 20 agujas en cada sesión. Posterior a eso, el paciente fue trasladado a la unidad de imagenología, para evaluar y ajustar la posicion definitiva de las agujas en el tumor o en la cavidad bajo visión tomográfica (Figuras 2 y 3).
Finalmente, los paciente se trasladaron al bunker de braquiterapia, donde se administraron las dosis programadas de radiación por medio de una fuente de poder conectada a las agujas, por períodos variables de entre 20 a 30 minutos (Figura 1-D). Durante todo el proceso el paciente fue monitorizado mediante un circuito de cámaras remotas que permiten visualizar al paciente y al monitor de signos vitales (Figura 1-C). Se mantuvo comunicación con el paciente mediante un micrófono con altavoz. Posterior a eso se trasladó a la Unidad de cuidados postanestésicos hasta cumplir los criterios de egreso de la unidad, con destino a su domicilio en caso
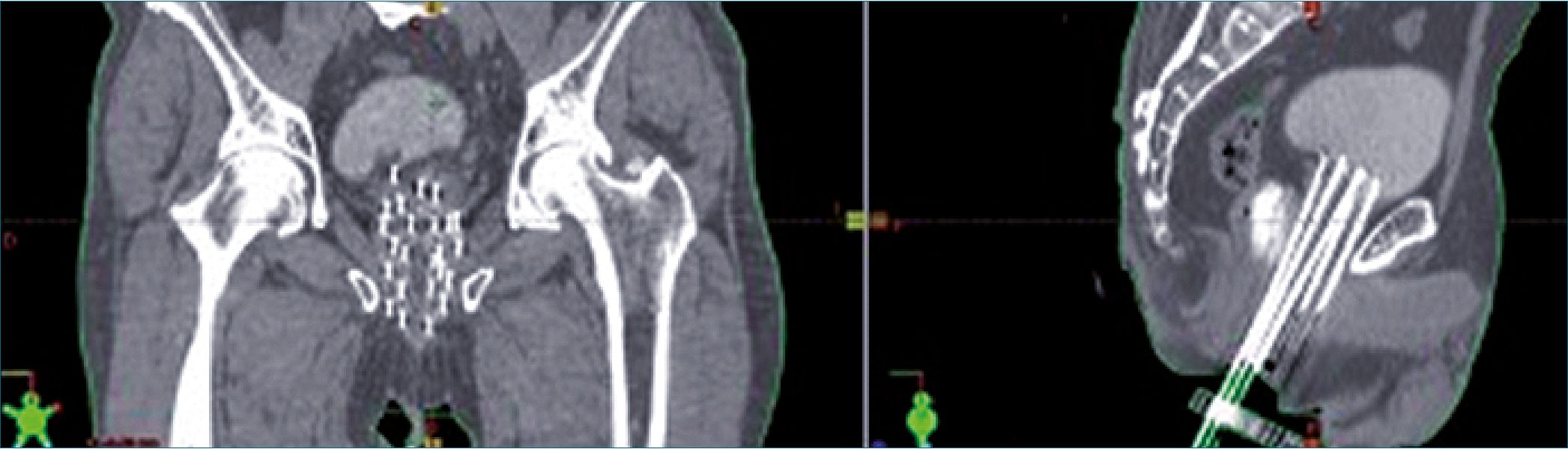
Figura 2. Posición de los vectores de braquiterapia pélvica.
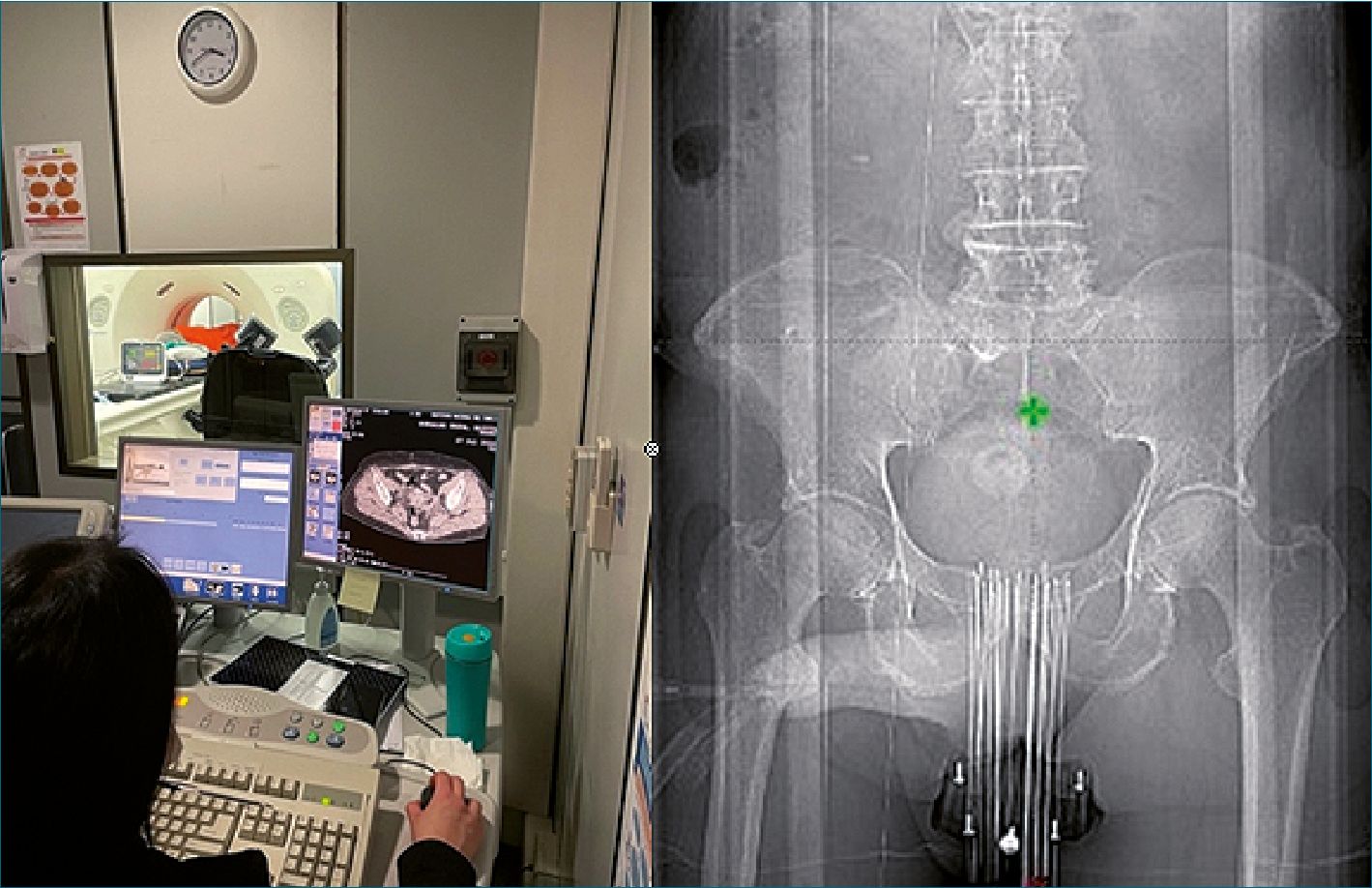
Figura 3. Posición final de las agujas en una braquiterapia prostática.
de procedimientos ambulatorio, o a su habitación en caso de procedmienos hospitalarios o que presentaron alguna complicacion posoperatoria.
-
Resultados
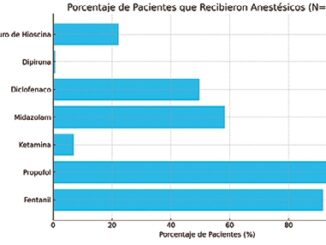
Entre noviembre de 2019 y enero de 2021 se administró anestesia para 109 sesiones de braquiterapia en 70 pacientes (Tabla 1), con una media de edad de 63 años y un rango etario entre 25 y 79 años. La población de pacientes estaba formada por 34 hombres (49,6%) y 36 mujeres (51,4%). La mayoría de los pacientes (n = 58, 82,9%) fueron clasificados como ASA II y 12 pacientes (17,1%) correspondieron a pacientes ASA III. Los cánceres tratados más frecuentemente fueron cervicouterino (40%), próstata (33,9%) y endometrio (10,2%). La mayoría (63,3%) recibió sólo una dosis de braquiterapia y en 79,8% de los casos la sesión fue ambulatoria. La técnica anestésica más frecuentemente utilizada fue la anestesia espinal en 66 sesiones (60,6%), seguido de la técnica combinada epidural- espinal en 30 (27,5%). La sedación se utilizó como técnica asociada a la anestesia regional o neuroaxial en el 92% de las sesiones. Por otro lado, se administró anestesia general solo en 9 sesiones (8,3%). De forma anexa al modo anestésico seleccionado, gran parte de los pacientes recibieron analgesia complementaria durante el procedimiento con AINES (60,1%), paracetamol (11%) o una combinación de ambos (18,3%).
Respecto a la eficacia de la modalidad anestésica seleccionada, se reportó solo una falla espinal, que requirió suplementar la analgesia con fármacos endovenosos debido a dolor y malestar en relación con la instalación del dispositivo de braquiterapia, y en la cual no se precisó de la conversión a anestesia general. Adicionalmente, se reportó en 3 ocasiones dolor y malestar durante el procedimiento, eventos que se acumularon exclusivamente en braquiterapia para cáncer de mama. Por otro lado, en pacientes en los que se prefirió la anestesia combinada espinal-epidural existieron 7 casos de punción dural accidental advertida, no hubo reportes durante el seguimiento de estos pacientes de cefalea pospunción dural y correspondientemente tampoco se requirió de la realización de parches hemáticos.
| Tabla 1. Características demográficas | |
| Sesiones | |
| (n = 109) | |
| Características demográficas | |
| Número de pacientes | 70 |
| ASA II, número (%) | 58 (82,9) |
| ASA III, número (%) | 12 (17,1) |
| Edad – años, mediana (IQR) | 63 (25) |
| Edad – años, Rango | 25-79 |
| Sexo – femenino, número (%) | 36 (51,4) |
| Diagnósticos, número (%) | |
| Cervicouterino | 44 (40,4) |
| Próstata | 37 (33,9) |
| Endometrio | 11 (10,2) |
| Vagina | 7 (6,4) |
| Piel | 5 (4,6) |
| Mama | 3 (2,7) |
| Carcinoma basocelular facial | 2 (1,8) |
| Anestesia | |
| Tipo de anestesia – número (%) | |
| Espinal | 66 (60,6) |
| Combinada Espinal-Epidural | 30 (27,5) |
| General | 9 (8,3) |
| Otras técnicas regionales | 4 (3,7) |
| Técnica neuroaxial continua post procedimiento | 18 (16,5) |
| – número (%) | |
| Procedimiento ambulatorio – número (%) | 87 (79,8) |
+ Hipotensión definido como presiones arteriales menores de 90/60;
* Bradicardia definido como frecuencia cardíaca menor a 60 lpm.
Con relación a las complicaciones asociadas a la anestesia, las complicaciones más frecuentes fueron en conjunto las complicaciones cardiovasculares en 15 sesiones (14,7%); las que incluyen hipotensión (10,1%) y bradicardia (4,6%), complicaciones que fueron manejadas oportunamente con la administración de fármacos estándar preparados en la bandeja de anestesia básica, ninguna de estas complicaciones requirió de medidas extraordinarias ni provocó una hospitalización como consecuencia. No se observaron complicaciones respiratorias de ningún tipo. Se reporto además un caso de anafilaxia que desencadenó mantener al paciente hospitalizado posterior al período de tratamiento (Tabla 2).
-
Discusión
Nuestra cohorte incluyó 109 sesiones de braquiterapia en 70 pacientes. Encontramos que la administración de anestesia en el bunker de radioterapia, en sus distintas modalidades, es segura, fiable y con una baja tasa de complicaciones asociadas, siendo las más frecuentes la hipotensión y bradicardia. Y con solo una complicación grave, un episodio de anafilaxia, que requirió de hospitalización.
| Tabla 2. Complicaciones asociadas a la anestesia | ||
| Complicaciones | Sesiones (n = 109) 70 pacientes | |
| Presenta al menos una número (%)
Tipo de complicaciones, Hipotensión* Bradicardia* Dolor intraoperatorio Náuseas y/o vómitos Anafilaxia |
complicación,
número (%) |
25 (22,9)
11 (10,1) 5 (4,6) 3 (2,8) 3 (2,8) 1 (0,9) |
| Complicaciones asociadas al procedimiento,
Punción dural |
número (%)
7 (21,2) |
|
La braquiterapia es un procedimiento de corta duración, el cual es invasivo, pero de menor impacto sistémico que una cirugía. El tratamiento puede involucrar una o múltiples sesiones. La finalidad de realizar el tratamiento de braquiterapia bajo anestesia es que el éxito de la técnica requiere inmovilidad y manejo del dolor del paciente durante toda la duración del procedimiento, esto debido a que el tratamiento depende del correcto posicionamiento del dispositivo en la zona tumoral para así lograr administrar adecuadamente la dosis de radiación requerida al tumor.
La mayoría de los pacientes oncológicos a quienes se les indica braquiterapia son añosos y con comorbilidades, debido a ello muchos de estos pacientes no son candidatos para cirugía, ya sea por lo avanzado de la enfermedad o por tener condiciones médicas en las que una cirugía oncológica implica un riesgo demasiado elevado[6]. Concordantemente, con lo mencionado, nuestros resultados muestran que la media de edad de nuestros pacientes fue de 63 años y que 12 pacientes (17%) fueron catalogados como ASA III, similar a lo reportado por Benrath et al., 2006[7].
Respecto a la selección de la modalidad anestésica, en nuestros resultados más del 95% de los procedimientos se realizaron con técnicas neuroaxiales. Al igual que en otras series publicadas[7],[8], la principal indicación de braquiterapia corresponde a pacientes con diagnóstico de cáncer cervicouterino. En este sentido, la anestesia neuroaxial para braquiterapia pélvica o de hemicuerpo inferior parece ser la opción más adecuada según reportes previos[7],[9]. Con ella se logran los objetivos de inmovilidad y control de dolor perioperatorio, disminuyendo asimismo el requerimiento de opioides y otras drogas complementarias. Teniendo también la ventaja de ser bien tolerada por los pacientes[10]. Como el tiempo de permanencia de los implantes es variable, la anestesia espinal podría ser insuficiente, por lo que el uso de la técnica combinada espinal-epidural parecer ser adecuada en los procedimientos más largos[1]. En este sentido, una ventaja clara que desprende de la anestesia neuroaxial es la posibilidad de mantener infusiones analgésicas a través del catéter peridural. En nuestra cohorte el 16% de los pacientes requirieron de una infusión peridural continua en el período inmediatamente posterior al procedimiento. En el caso de cáncer prostático y cervicouterino, esto es porque se requieren múltiples sesiones en días continuos donde los pacientes se mantienen con los dispositivos implantados en el tumor durante 48 a 72 h.
Si bien el uso de sedación asociado al cuidado monitorizado como esta descrito como una modalidad anestésica con buena tolerancia por parte del paciente, se asocia a más dolor durante la realización del procedimiento y a mayor dolor posoperatorio comparado con la anestesia regional y neuroaxial[11]. En presente reporte, la sedación superficial se utilizó frecuentemente, en el 92% de los casos, solo como una técnica complementaria para disminuir la ansiedad y facilitar el manejo del paciente durante el procedimiento[12]. Adicionalmente, creemos que una ventaja no cuantificada de las técnicas neuroaxiales es que esta modalidad anestésica posibilita un traslado más fácil y seguro entre las salas de braquiterapia, imagenología y recuperación postanestésica.
En nuestro centro, la mayoría de las sesiones se realizaron de manera ambulatoria (79,8%), y como se mencionó previamente se optó principalmente por la anestesia neuroaxial. Por otro lado, la anestesia general se reservó para los casos de braquiterapia en hemicuerpo superior. Particularmente en caso de braquiterapia para cáncer de mama, asociamos el uso de anestesia general a un bloqueo de pared torácica. En nuestro registro, inicialmente la braquiterapia para cáncer de mama se realizó con una técnica de sedación sumado al bloqueo de pared torácica. Sin embargo, observamos que existía una alta prevalencia de dolor intraoperatorio. Por lo que luego de adquirida una mayor experiencia, se consensuó como equipo administrar anestesia general junto al bloqueo de pared torácica, a modo de mejora de nuestra modalidad anestésica.
En nuestra cohorte las complicaciones asociadas a la anestesia más frecuentes fueron el conjunto de las complicaciones cardiovasculares, dentro de estas la hipotensión y bradicardia fueron las de mayor ocurrencia, en el 10% y 4,6% de las sesiones respectivamente. Y como se mencionó en los resultados de nuestra cohorte, alrededor del 90% de los pacientes recibió anestesia neuroaxial, es así como los datos expuestos estarían en concordancia con el estudio realizado por Benrath et al., donde también se describen resultados de anestesia para braquiterapia, reportando 10% de hipotensión y 10% de bradicardia en el grupo de pacientes sometidos a braquiterapia bajo anestesia neuroaxial[7]. En la literatura la relación entre hipotensión y anestesia neuroaxial ha sido ampliamente descrita previamente, y se reconoce además la estrecha relación entre las complicaciones cardiovasculares y las dosis utilizadas de anestésicos locales[13]-[15]. Por otro lado, un factor de riesgo adicional relevante para el desarrollo de hipotensión, y ampliamente identificable en nuestro reporte es la edad avanzada. De hecho, ya en el año 1992 Carpenter et al., identificó como dos factores de riesgo principales para el desarrollo de hipotensión por anestesia espinal; el conseguir un nivel alto de anestesia sensorial y el aumento de la edad[15]. Describiendo incluso que en ancianos la anestesia espinal se asociaba con 25%-69% de incidencia de hipotensión[15].
Teóricamente, los hallazgos señalados pueden deberse en parte a cambios fisiológicos del envejecimiento como la reducción del número neuronal, el deterioro de las vainas de mielina y cierre esclerótico de los forámenes intervertebrales, lo que por consiguiente aumenta el nivel de analgesia conseguida tras la administración neuroaxial de anestésicos locales[16],[17]. Repercutiendo de forma sinérgica en las complicaciones cardiovasculares asociadas a la anestesia[16],[17].
A pesar de que en los diversos estudios existentes en la literatura se utilizan diferentes definiciones para las complicaciones cardiovasculares y de hipotensión. Lo que queda claro en todos éstos es que la estabilidad hemodinámica es mucho mejor en los pacientes que reciben menores dosis de anestésicos locales neuroaxiales. Y pese a que en nuestros resultados no describimos las dosis utilizadas en cada paciente, la práctica habitual en nuestro equipo es administrar anestesia espinal a bajas dosis, generalmente entre 7,5 mg – 10,5 mg de bupivacaina hiperbárica.
Una complicación también frecuente, que llama la atención, son los 7 casos de punción dural accidental. En estos casos no se reportó cefalea pospunción dural y por ende tampoco se requirió de manejo específico ni la realización de parches hemáticos. Con relación a la alta incidencia de esta complicación, se ha descrito en la literatura que un factor de riesgo importante es la experiencia del operador[18],[19]. En este sentido cabe señalar la labor docente de nuestro centro, el que recibe residentes de anestesia. Por otro lado, un factor de riesgo también reconocido es la edad avanzada[19],[20]. En nuestra cohorte todos los pacientes con punción dural accidental fueron pacientes añosos (mediana de edad de 72 años (IQR 5.5)), y además se describieron como “punciones difíciles”, con un promedio de 3 intentos.
Respecto a las limitaciones de nuestro estudio se encuentran la metodología observacional retrospectiva, el tamaño muestral pequeño y proveniente de un solo de un centro. Por otro lado, también existe aún una falta de estandarización y protocolización de los fármacos usados durante la anestesia. Así mismo, la incorporación de un procedimiento nuevo, como la braquiterapia de mama, en la cual el equipo anestésico no tenía experiencia, significó probar técnicas anestésicas hasta lograr la técnica que consideramos más adecuada.
Como desafíos a futuro creemos que podemos encontrar dosis más adecuadas de anestésicos locales que signifiquen menos eventos cardiovasculares adversos, así como la búsqueda de bloqueos regionales que logren un mejor control del dolor en procedimientos de hemicuerpo superior.
-
Conclusión
La administración de anestesia en el bunker de radioterapia representa un desafío que puede ser subsanado. Hemos descrito con con nuestros resultados que las distintas técnicas anestésicas pueden ser utilizadas de forma segura, fiable y con una baja tasa de complicaciones asociadas.
La anestesia neuroaxial es una técnica confiable para los procedimientos de braquiterapia del hemicuerpo inferior, logrando adecuado manejo del dolor intraoperatorio. Adicionalmente, la mantención de la analgesia con catéteres peridurales pareciera lograr un manejo óptimo en los procedimientos que mantienen los vectores por períodos prolongados, que se extienden más allá del período intraoperatorio. Por otro lado, para los procedimientos de braquiterapia para cáncer de mama o del hemicuerpo superior, la anestesia general asociada a bloqueos regionales parecieran ser la mejor forma de control de dolor tanto en el intraoperatorio como el posoperatorio.
Financiamiento: No.
Conflictos de interés: No.
Referencias
1. Roessler B, Six LM, Gustorff B. Anaesthesia for brachytherapy. Curr Opin Anaesthesiol. 2008 Aug;21(4):514–8. https://doi.org/10.1097/ACO.0b013e32830413cb PMID:18660663
2. Wojcieszek E, Rembielak A, Bialas B, Wojcieszek A. Anaesthesia for radiation therapy – Gliwice experience. Neoplasma. 2010;57(2):155–60. https://doi.org/10.4149/neo_2010_02_155 PMID:20099980
3. McFadyen JG, Pelly N, Orr RJ. Sedation and anesthesia for the pediatric patient undergoing radiation therapy. Curr Opin Anaesthesiol. 2011 Aug;24(4):433–8. https://doi.org/10.1097/ACO.0b013e328347f931 PMID:21602675
4. Steffel J, Collins R, Antz M, Cornu P, Desteghe L, Haeusler KG, et al.; External reviewers. 2021 European Heart Rhythm Association Practical Guide on the Use of Non-Vitamin K Antagonist Oral Anticoagulants in Patients with Atrial Fibrillation. Europace. 2021 Oct;23(10):1612–76. https://doi.org/10.1093/europace/euab065 PMID:33895845
5. Horlocker TT, Vandermeuelen E, Kopp SL, Gogarten W, Leffert LR, Benzon HT. Regional Anesthesia in the Patient Receiving Antithrombotic or Thrombolytic Therapy. Regional Anesthesia and Pain Medicine [Internet]. 2018 Apr;43(3):263–309. http://dx.doi.org/10.1097/aap.0000000000000763
6. Nielsen AA, Liyanage TA, Leiserowitz GS, Mayadev J. Optimal perioperative anesthesia management for gynecologic interstitial brachytherapy. J Contemp Brachytherapy. 2017 Jun;9(3):216–23. https://doi.org/10.5114/jcb.2017.68767 PMID:28725244
7. Benrath J, Kozek-Langenecker S, Hüpfl M, Lierz P, Gustorff B. Anaesthesia for brachytherapy—51/2 yr of experience in 1622 procedures. Br J Anaesth. 2006 Feb;96(2):195–200. https://doi.org/10.1093/bja/aei301 PMID:16377650
8. Kumar V, Gulia A, Garg R, Gupta N, Bharati SJ, Mishra S, et al. Perioperative anesthesia management for brachytherapy in cancer patients: A retrospective observational study. J Anaesthesiol Clin Pharmacol. 2021;37(4):598–603. https://doi.org/10.4103/joacp.JOACP_63_20 PMID:35340946
9. Jain R, Mishra S, Bhatnagar S. Comparison of Different Anaesthetic Techniques for High-dose-rate Intracavitory Radiotherapy for Carcinoma Cervix. 2007.
10. Frankart AJ, Meier T, Minges TL, Kharofa J. Comparison of spinal and general anesthesia approaches for MRI-guided brachytherapy for cervical cancer. Brachytherapy. 2018;17(5):761–7. https://doi.org/10.1016/j.brachy.2018.05.002 PMID:29807820
11. Chapet O, Udrescu C, Horn S, Ruffion A, Lorchel F, Gaudioz S, et al. Prostate brachytherapy under hypnosedation: A prospective evaluation. Brachytherapy. 2019;18(1):22–8. https://doi.org/10.1016/j.brachy.2018.10.004 PMID:30424957
12. Petereit DG, Sarkaria JN, Chappell RJ. Perioperative morbidity and mortality of high-dose-rate gynecologic brachytherapy. International Journal of Radiation Oncology*Biology*Physics 1998;42(5):1025–31. https://doi.org/10.1016/S0360-3016(98)00349-6.
13. Kumar S, Bajwa SJ. Neuraxial opioids in geriatrics: A dose reduction study of local anesthetic with addition of sufentanil in lower limb surgery for elderly patients. Saudi J Anaesth. 2011 Apr;5(2):142–9. https://doi.org/10.4103/1658-354X.82781 PMID:21804793
14. Olofsson C, Nygårds EB, Bjersten AB, Hessling A. Low-dose bupivacaine with sufentanil prevents hypotension after spinal anesthesia for hip repair in elderly patients. Acta Anaesthesiol Scand. 2004 Nov;48(10):1240–4. https://doi.org/10.1111/j.1399-6576.2004.00504.x PMID:15504182
15. Carpenter RL, Caplan RA, Brown DL, Stephenson C, Wu R. Incidence and risk factors for side effects of spinal anesthesia. Anesthesiology. 1992 Jun;76(6):906–16. https://doi.org/10.1097/00000542-199206000-00006 PMID:1599111
16. Simon MJ, Veering BT, Stienstra R, van Kleef JW, Burm AG. The effects of age on neural blockade and hemodynamic changes after epidural anesthesia with ropivacaine. Anesth Analg. 2002 May;94(5):1325–30. https://doi.org/10.1097/00000539-200205000-00052 PMID:11973214
17. Tsui BC, Wagner A, Finucane B. Regional anaesthesia in the elderly: a clinical guide. Drugs Aging. 2004;21(14):895–910. https://doi.org/10.2165/00002512-200421140-00001 PMID:15554749
18. Stride PC, Cooper GM. Dural taps revisited. A 20-year survey from Birmingham Maternity Hospital. Anaesthesia. 1993 Mar;48(3):247–55. https://doi.org/10.1111/j.1365-2044.1993.tb06913.x PMID:8460807
19. Meyer-Bender A, Kern A, Pollwein B, Crispin A, Lang PM. Incidence and predictors of immediate complications following perioperative non-obstetric epidural punctures. BMC Anesthesiol. 2012 Dec;12(1):31. https://doi.org/10.1186/1471-2253-12-31 PMID:23227938
20. Kuroda K, Miyoshi H, Kato T, Nakamura R, Yasuda T, Oshita K, et al. Factors related to accidental dural puncture in epidural anesthesia patients. J Clin Anesth. 2015 Dec;27(8):665–7. https://doi.org/10.1016/j.jclinane.2015.06.018 PMID:26260646

 ORCID
ORCID