Bruno Evangelisti MD.1, Luis Brunet MD.1, Antonello Penna MD, PhD.1‘2
Recibido: 29-05-2024
Aceptado: 10-06-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 355-360|https://doi.org/10.25237/revchilanestv53n4-09
PDF|ePub|RIS
Particularities of perioperative management of GLP-1 agonists in obese patients. Critical analysis of current recommendations
Abstract
The rising use of GLP-1 receptor agonists for managing glycemia and weight has sparked interest in their potential impact during surgery, prompting the need for specific guidance for anesthesiologists. Reports have suggested a potential link between these medications and delayed gastric emptying, as well as instances of gastric aspiration during anesthesia. As a result, the American Society of Anesthesiology (ASA) has issued recommendations regarding their use prior to surgical procedures. However, applying these recommendations to obese patients is challenging due to the limited evidence available and the complexities associated with visualizing gastric contents using ultrasound and managing the airway in these individuals. This article examines how these recommendations can be applied to obese patients, with a focus on special considerations such as the use of gastric ultrasound, planning for rapid induction, and metabolic management for diabetics who have stopped taking their medication. Despite the lack of strong evidence and variations in recommendations from scientific societies, we are following the ASA’s recommendations for these patients. It is recommended to discontinue GLP-1 agonists prior to surgery. If discontinuation is not feasible or if the patient exhibits symptoms of delayed gastric emptying, rapid sequence induction is advised. In cases where there are indicators of a potentially challenging airway and surgery cannot be delayed, vigil intubation is suggested. Anesthesiologists should be proficient in using ultrasound to assess gastric contents, a task that can be particularly demanding in obese patients.
Resumen
El uso creciente de agonistas del receptor GLP-1 para controlar la glicemia y el peso ha generado interés en sus implicaciones perioperatorias, requiriendo evidencia para guiar a los anestesiólogos. Se ha reportado una posible asociación entre estos fármacos y un vaciamiento gástrico retardado, junto con casos de aspiración gástrica durante la anestesia. Por ello, la American Society of Anesthesiology (ASA) ha emitido recomendaciones sobre su uso antes de cirugías. Estas recomendaciones son difíciles de aplicar en el paciente obeso debido a la limitada evidencia y a la complejidad particular de estos pacientes para visualizar el contenido gástrico por ultrasonido y manejar la vía aérea. Este artículo analiza la aplicabilidad de estas recomendaciones en pacientes obesos, abordando consideraciones especiales como el uso del ultrasonido gástrico, la planificación de inducción rápida y el manejo metabólico en diabéticos que han suspendido su medicación. A pesar de la falta de evidencia sólida y las diferencias entre las recomendaciones de las sociedades científicas, nosotros adherimos a las recomendaciones de la ASA para estos pacientes. Se sugiere suspender los agonistas GLP-1 antes de la cirugía. Si no es posible suspenderlos o el paciente muestra síntomas de vaciamiento gástrico retardado, se recomienda una inducción en secuencia rápida. Si hay predictores de una vía aérea difícil y no se puede posponer la cirugía, se recomienda la intubación vigil. Los anestesiólogos deben entrenarse en el uso de ultrasonido para evaluar el contenido gástrico, lo que es especialmente desafiante en obesos.
-
Introducción
El incremento constante de la indicación de agonistas del receptor del péptido similar al glucagón-1 (GLP-1, por sus siglas en inglés) para el control glicémico en pacientes dia- béticos[1]. Así como el popular y creciente uso de estos fármacos para el control del peso corporal en pacientes obesos[2],[3] ha despertado particular interés por sus implicancias en el manejo perioperatorio de esta población, generando la necesidad de contar con evidencia de calidad que oriente la práctica clínica del anestesiólogo, quien se verá enfrentado cada vez más frecuentemente al cuidado de pacientes que utilizan estos fármacos.
La posible asociación entre el uso de estos fármacos y un vaciamiento gástrico enlentecido, además de reportes de casos de aspiración de contenido gástrico durante la inducción de la anestesia general y extubación han llevado a organismos como la American Society of Anesthesiology (ASA) a emitir recomendaciones respecto a su uso e interrupción previo a una cirugía programada o de emergencia[4].
La aplicación de estas recomendaciones es desafiante no sólo por la escasa evidencia que las sustentan, sino que también es, particularmente, complejo aplicarlas en los pacientes obesos. Dado que estos pacientes per se ofrecen dificultades en algunos puntos cruciales de las recomendaciones, tales como la visualización gástrica por ultrasonido y el manejo de la vía aérea en secuencia rápida.
En el presente artículo nos proponemos analizar de manera crítica la aplicabilidad de las recomendaciones actuales en la población obesa, específicamente las consideraciones especiales que podrían tener que tenerse en cuenta en estos pacientes a la hora de decidir respecto al uso del ultrasonido gástrico, la planificación de una secuencia de inducción e intubación rápida y el manejo metabólico del paciente diabético que ha suspendido parte de su esquema farmacológico.
-
Agonistas de GLP-1 y sus consideraciones anestésicas. Un breve contexto
La acción de los agonistas de GLP-1 como fármacos antidiabéticos destaca, entre otros, por su capacidad de estimular la secreción pancreática de insulina de forma dependiente de glucosa, eliminando el riesgo de hipoglicemia respecto a los inyectables insulínicos o sulfonilureas[5]. Otros beneficios en resultados cardiovasculares, y en especial aquellos que respecta a la disminución del peso corporal han popularizado el uso de estos fármacos, particularmente en la población obesa.
La creciente información respecto a los efectos adversos gastrointestinales de los agonistas de GLP-1 como distensión abdominal, náuseas y vómitos que se reportan en hasta 85% de los usuarios[6],[7], así como la acumulación de datos que sugiere una mayor incidencia de enlentecimiento del vaciamiento gástrico en esta población, ha alzado la preocupación en las sociedades orientadas a los cuidados perioperatorios por tratarse de factores que podrían aumentar el riesgo de aspiración de contenido gástrico durante la inducción o emergencia de la anestesia general, contándose con diversos reportes de casos que han aumentado en el interés por contar con evidencia actualizada que pueda orientar la práctica clínica del médico anestesiólogo[7].
-
Recomendaciones actuales respecto al manejo perioperatorio de agonistas de GLP-1
En enero del año 2024, la ASA publicó su revisión Anesthetic Considerations in Adult Patients on Glucagon-Like Peptide-1 Receptor Agonists: Gastrointestinal Focus[8] que, consecuentemente, se ha posicionado como la principal guía respecto al manejo perioperatorio y consideraciones anestésicas de los agonistas GLP-1. Es necesario resumir brevemente estas recomendaciones para posteriormente analizar de manera crítica su aplicación en la población obesa.
1. Los agonistas GLP-1 de administración semanal deben suspenderse 7 días previo al procedimiento, independiente de si la indicación del medicamento sea diabetes u obesidad, o del tipo de procedimiento.
2. Asimismo, los agonistas GLP-1 de administración diaria deben suspenderse el día del procedimiento.
3. No se recomienda prolongar el ayuno preoperatorio en los pacientes que utilizan agonistas GLP-1, puesto que se trata de una población con un vaciamiento gástrico menos confiable y no existe evidencia que demuestre un beneficio a este respecto.
4. El uso de proquinéticos, inhibidores de la bomba de protones o antagonistas H2 es controversial y podría asociarse a efectos adversos.
5. La instalación de una sonda nasogástrica al paciente vigil de forma rutinaria no está recomendada, puesto que puede ser un procedimiento desagradable para el paciente, y la aspiración del contenido no permite asegurar un vaciamiento completo.
6. Se da énfasis a considerar también riesgo de aspiración durante la extubación del paciente, instando a elaborar previamente un plan de extubación acorde a características del paciente, de la cirugía, de la técnica anestésica y factores humanos, siendo la extubación vigil el estándar de cuidado.
Se plantean distintos escenarios clínicos a los que podrá verse enfrentado el anestesiólogo el día del procedimiento:
1. El paciente programado para una cirugía electiva, que suspendió su agonista GLP-1 según las recomendaciones, y que no presenta síntomas gastrointestinales: puede proceder con el procedimiento.
2. El paciente programado para una cirugía electiva que NO suspendió su agonista GLP-1 y/o presenta síntomas gastrointestinales: considerar evaluar el contenido gástrico mediante ultrasonido.
a. Si no se evidencia contenido gástrico al ultrasonido: puede proceder con el procedimiento.
b. Si se evidencia contenido gástrico, el resultado no es concluyente, o bien el ultrasonido no pudo realizarse, considerar una secuencia de inducción e intubación rápida como estrategia inicial, o bien suspender el procedimiento.
Estas recomendaciones se muestran resumidas en la Figura 1, adaptada de la guía de práctica clínica de la ASA (2024). Llevar a la práctica estas recomendaciones en la población obesa es desafiante. Nosotros consideramos que el uso del ultrasonido gástrico, inducción e intubación rápida, y el manejo
metabólico de estos pacientes debe evaluarse críticamente. Lamentablemente, no hay una evidencia en estos momentos que permita consensuar un manejo específico para estos pacientes, pero vemos necesario plantear una visión crítica en estos puntos particulares.
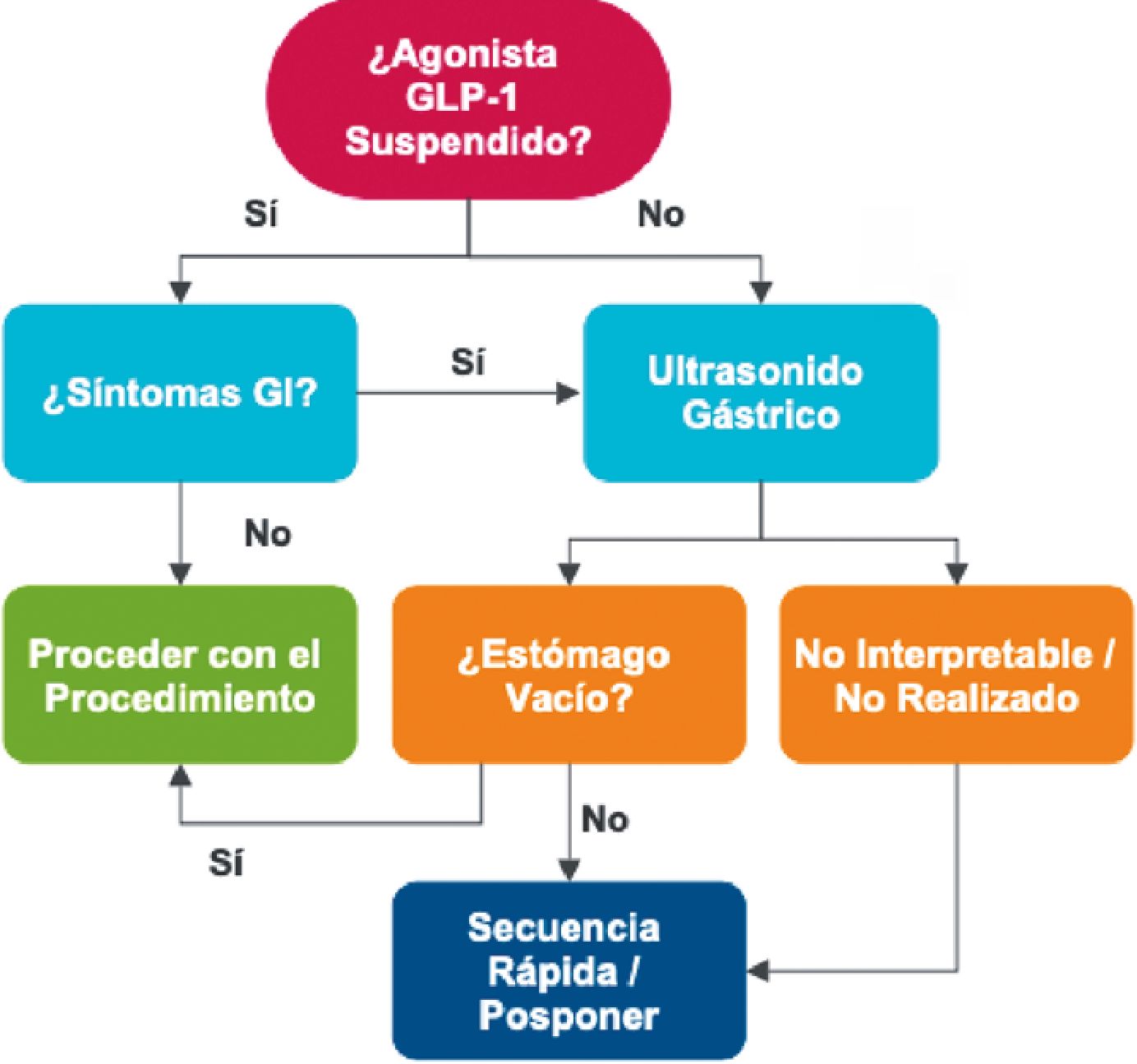
Figura 1. Adaptación del flujograma de manejo propuesto por la American Society of Anesthesiologists. Ushakumari, D. S., & Sladen, R. N. (2024). ASA Consensus-based Guidance on Preoperative Management of Patients on Glucagon-like Peptide-1 Receptor Agonists. Anesthesiology, 140(2), 346-348. Abreviaciones, GI: Gastrointestinales; GLP-1: Glucagon Like Peptide-1.
-
Ultrasonido gástrico
El cumplimiento estricto de las pautas de ayuno preoperatorio continúa siendo la principal estrategia para la prevención de la aspiración de contenido gástrico durante la anestesia. Sin embargo, durante la última década, numerosos estudios han acumulado evidencia de la utilidad del ultrasonido gástrico para la evaluación del contenido gástrico, resultando especialmente útil en situaciones donde el ayuno se vuelve un mal predictor de un vaciamiento gástrico completo[9].
Dentro de las recomendaciones de la ASA respecto al uso perioperatorio de agonistas GLP-1 encontramos al ultrasonido gástrico como herramienta para orientar a identificar al paciente con estómago lleno, como lo podría ser aquel que no suspendió el medicamento previo al procedimiento, o aquel que presente síntomas gastrointestinales.
Las primeras validaciones de parámetros ultrasonográficos para la evaluación de estómago lleno se llevaron a cabo en población no obesa. Además, existe la idea de que la valoración por medio de ultrasonido sería más dificultosa en el paciente obeso a causa de una menor ecogenicidad obtenida y mayor dificultad en ubicar el antro gástrico[10]. Sin embargo, existen
trabajos que han validado parámetros ecográficos en pacientes con índice de masa corporal (IMC) mayor a 35 kg/m2[11]. Kruisselbrink et al[12], validaron en esta población un modelo, matemáticamente, ya existente y previamente validado en población no obesa, reportando una posible sobreestimación de 35 ml del contenido gástrico, lo cual según el autor sería más aceptable que subestimar el contenido gástrico ante el posible riesgo de aspiración.
Si bien el ultrasonido gástrico no proporciona una certeza completa respecto al riesgo de aspiración de nuestro paciente, las recomendaciones actuales la reconocen como una herramienta, potencialmente, útil en este contexto, sugiriendo al menos considerarlas dentro de las opciones diagnósticas en la práctica clínica[10]. En este mismo contexto, pareciera ser que estas recomendaciones serían aplicables a la población obesa, existiendo reportes que validan el uso del ultrasonido para evaluar el contenido gástrico en estos pacientes, poniendo en duda la creencia de larga data sobre su difícil aplicación en este contexto.
-
Rol de la secuencia de Inducción e Intubación Rápida en pacientes que utilizan agonistas GLP-1
En su editorial del año 2024, la ASA insta a adoptar un bajo umbral a la hora de considerar realizar una inducción de la anestesia general en secuencia rápida, como estrategia de manejo de la vía aérea en pacientes que utilizan agonistas GLP- 1[4]. Específicamente, recomienda considerarla en aquellos pa
cientes a quienes se realizó un ultrasonido para evaluar contenido gástrico y este resultó positivo para estómago lleno, o en aquellos casos en que no se pudo realizar o el resultado no fue concluyente.
Si bien la relación entre el IMC y la intubación difícil continúa siendo controversial, aún se considera a la obesidad como predictor de una vía aérea difícil. Mayores IMC serían predicto- res débiles, pero estadísticamente significativos de ventilación e intubación difíciles[13]. Eso si se debe destacar la importancia de incluir otros elementos dentro de la evaluación clínica del paciente obeso a la hora de elaborar un plan de manejo de la vía aérea, como lo es la circunferencia cervical, movilidad cervical, el score de Mallampati, la apertura bucal y la presencia de apnea del sueño.
Un estudio de cohorte prospectiva francés[14] evaluó diversas características de pacientes sometidos a intubación orotraqueal en la Unidad de Cuidados Intensivos y dentro del pabellón quirúrgico. Aquellos elementos que se asociaron de manera significativa a intubaciones difíciles en el pabellón quirúrgico fueron la edad avanzada, el sexo masculino, Mallam- pati III-IV, síndrome de apnea hipopnea obstructiva del sueño (SAHOS), apertura bucal limitada y movilidad cervical disminuida. Por otro lado, el IMC por sí solo no demostró ser significativo.
Un metaanálisis que incluyó 16 estudios[15], con un total de 204.303 pacientes encontró una asociación, estadísticamente significativa, entre un IMC mayor a 30 y una intubación difícil.
Asimismo, un análisis de los registros operatorios de 67.000 adultos que fueron sometidos a intubación orotraqueal para cirugía no cardíaca[16] publicó resultados que sugieren que si bien un IMC mayor a 30 sí sería un predictor de más de un intento de intubación, este riesgo no continúa aumentando con mayores incrementos de peso, es decir el riesgo no sería mayor en pacientes con IMC mayor a 40 respecto a aquellos con IMC entre 30 y 40.
Podríamos concluir que, si bien existe evidencia con datos disímiles respecto a la dificultad durante la laringoscopía e intubación en la población obesa, el grueso de la información nos orienta a un probable mayor riesgo de múltiples intentos de intubación en esta población. Si bien la valoración de este riesgo debe basarse en una evaluación completa de la vía aérea del paciente, la probable mayor incidencia de una intubación difícil en este grupo de pacientes nos podría hacer ponderar de manera distinta el rol de la inducción de la anestesia general bajo una secuencia de inducción rápida para el paciente obeso que utiliza GLP-1 y en quien no se puede descartar un estómago lleno, puesto que el riesgo de múltiples intentos de intubación podría hacernos fallar en nuestro plan inicial de asegurar rápidamente la vía aérea. La evidencia, actualmente, no nos permite discernir si la secuencia de inducción rápida tiene el mismo rol en aquel paciente obeso que no suspendió su agonista de GLP-1, en quienes se presentan con síntomas gastrointestinales, o en aquellos casos en que el ultrasonido demostró contenido significativo o no fue interpretable.
A la luz de esta falta de datos para generar una recomendación de calidad, pudiese ser lo más sensato tener un bajo umbral para considerar una intubación vigil o suspensión del procedimiento en aquel paciente obeso con más predictores de vía aérea difícil en quien no puedo descartar un estómago lleno.
Manejo metabólico perioperatorio del paciente diabético que suspende su agonista GLP-1:
Desacuerdo entre distintas especialidades
Si bien el manejo glicémico perioperatorio de aquel paciente que ha suspendido su fármaco agonista GLP-1 es un tópico que abarca tanto a población obesa como eutrófica, y a pesar de que aún no se dispone de datos que permitan elaborar recomendaciones, tanto para la población eutrófica como obesa que utiliza estos medicamentos, nos parece relevante comentar respecto a las controversias que se han desarrollado a partir de la sugerencia de la ASA.
Diversas asociaciones internacionales se han referido respecto al abordaje del paciente diabético en el contexto perioperatorio, sin embargo, aún no se logra llegar a una postura unificada en este tópico a través de las distintas sociedades internacionales.
El contraste entre los riesgos -aún predominantemente teóricos- de descompensación metabólica al suspender el fármaco antidiabético y el riesgo de aspiración durante la pérdida de reflejos protectores de la vía aérea al no suspender el fármaco se posiciona como el punto de mayor disonancia y debate entre las distintas sociedades debido a la falta de evidencia de calidad sobre la incidencia de estas distintas complicaciones.
Las Asociaciones Americanas de Diabetes y de Gastroente- rología[17]-[20], concentran el énfasis de sus recomendaciones en mantener determinados objetivos glicémicos para así evitar los efectos perjudiciales de la hiperglicemia sobre desenlaces perioperatorios como infecciones, así como también para minimizar el riesgo de desarrollar una descompensación metabólica aguda. Por otra parte, la ASA otorga protagonismo al riesgo de retención de contenido gástrico y, por ende, de aspiración en el contexto de una pérdida de reflejos protectores de la vía aérea.
En agosto de 2023, la Asociación Americana de Gastroente- rología (AGA) publicó una declaración titulada “No existen datos que apoyen suspender los agonistas de GLP-1 previo a una endoscopía electiva” en el cual, si bien reconocen la asociación de estos fármacos con un retardo en el vaciamiento gástrico, critican la ausencia de evidencia que avale la existencia de un mayor riesgo de aspiración en este escenario para, finalmente concluir que se debe trabajar en conjunto con asociaciones de endocrinología y anestesiología para reunir evidencia de calidad en la materia.
En septiembre de 2023, la AGA emitió una nueva declaración, esta vez titulada “La AGA no recomienda que todos los pacientes suspendan el popular medicamento antidiabético previo a una endoscopía electiva”, en el cual si bien nuevamente se dio énfasis a la falta de evidencia de calidad que guíe las recomendaciones en esta materia, se aventuró a sugerir recomendaciones de manejo en el contexto perioperatorio:
1. Sugieren realizar el procedimiento en el paciente que ha continuado su agonista GLP-1 y que ha cumplido las pautas de ayuno preoperatorio, y que a su vez no presenta náuseas, vómitos, dispepsia o distensión abdominal.
2. Postulan que indicar una dieta líquida el día previo al procedimiento justificaría no suspender el agonista GLP-1.
3. Sugieren proceder con el procedimiento e inducir la anestesia general mediante una secuencia rápida en aquel paciente con síntomas gastrointestinales y en quien la endoscopía se considere tiempo-sensible.
En este mismo contexto la AGA publica en abril de 2024, una guía de práctica clínica, en la cual confronta, directamente, a la Asociación Americana de Anestesiología, adjudicando el aumento de suspensiones de procedimientos electivos y tiempo-sensibles a las nuevas recomendaciones sobre la suspensión de agonistas GLP-1. Si bien critican, fervientemente, la escasa evidencia en la que se basan las sugerencias, reconocen a su vez la misma falencia a la hora de generar sus propias indicaciones. Concluyen que las recomendaciones publicadas por la ASA no serían un sustituto al juicio clínico, y que la decisión debe ser tomada sopesando riesgos y beneficios en torno al aspecto metabólico y de manejo de la vía aérea, proponiendo como guía las recomendaciones expuestas, previamente, en su propia declaración.
Por su parte, la Asociación Americana de Diabetes (ADA) en su Standards of Care in Diabetes-2014[20] se refiere al tópico de manera neutra y concisa, sosteniendo que existen pocos datos sobre la seguridad del uso perioperatorio de GLP-1 y sobre su influencia sobre desenlaces metabólicos y anestésicos, sin emitir una recomendación específica al respecto.
En síntesis, pareciera ser que el centro de la discusión se ha centrado en la calidad de la evidencia existente, y como consecuencia, pareciera existir un sesgo que determina cuáles son los riesgos a los que cada especialista da mayor énfasis.
La disputa se mantiene entre: 1.- Tomar una postura más liberal, en la cual el énfasis está puesto sobre el procedimiento mismo y la premura que supone su realización para así obtener el resultado diagnóstico y/o terapéutico deseado, o bien, 2.- Una postura más restrictiva, según la cual, a pesar de existir escasa evidencia al respecto y de ser la regurgitación de contenido gástrico un evento con una incidencia, relativamente baja al mirar el global de procedimientos realizados, se le da mayor énfasis al manejo de la vía aérea al ser la aspiración un evento con desenlaces clínicos altamente catastróficos y, potencialmente evitables.
-
Conclusiones
Basados en los antecedentes disponibles actualmente expuestos en esta revisión crítica y debido a que no se dispone de evidencias sólidas suficientes y, además, persisten las diferencias en las recomendaciones de las sociedades científicas involucradas, adherimos por ahora a las recomendaciones de la ASA respecto de los pacientes obesos que están recibiendo fármacos agonistas GLP-1 y serán sometidos a anestesia general. La regurgitación y potencial aspiración de contenido gástrico durante el período de la intubación y la extubación traqueal en un paciente con estómago lleno y sin reflejos protectores de la vía aérea, puede producir complicaciones devastadoras e incluso la muerte. Las recomendaciones de la ASA deben, sin embargo, confrontarse con el eventual riesgo de postergar un procedimiento tiempo sensible y debe en estos casos prevalecer el correcto criterio clínico.
Los fármacos agonistas GLP-1 deben suspenderse previo la anestesia. Si no se suspendieron, o no es deseable (posible) suspenderlos, y/o los pacientes presentan síntomas gastrointestinales sugerentes de retardo en el vaciamiento gástrico, o no es posible descartar un estómago lleno en ausencia de predictores de una vía aérea difícil, la secuencia de inducción e intubación
rápidas parece ser la forma más adecuada de manejar la anestesia. Si esta condición se asocia a la presencia de predictores de una vía aérea difícil y no es posible o recomendable posponer el procedimiento, sugerimos realizar una intubación vigil.
Aceptar las recomendaciones de la ASA implica la familia- rización con el uso del ultrasonido abdominal para determinar el volumen del contenido gástrico por parte de los grupos de anestesia, lo que es, particularmente, desafiante en el grupo de los pacientes obesos. Esta competencia clínica debe ser adoptada por los diferentes grupos clínicos y transmitirlas precozmente en los programas de formación.
Sugerimos estar expectantes a futuras recomendaciones acordadas entre las sociedades científicas involucradas en el tema.
Fuente de financiamiento: No hubo una fuente de financiamiento para el desarrollo de este artículo.
Conflicto de intereses: Los autores declaran que no tienen conflicto de intereses.
-
Referencias
1. Meier JJ. GLP-1 receptor agonists for individualized treatment of type 2 diabetes mellitus. Nat Rev Endocrinol. 2012 Dec;8(12):728–42. https://doi.org/10.1038/nrendo.2012.140 PMID:22945360
2. Wilding JP, Batterham RL, Calanna S, Davies M, Van Gaal LF, Lingvay I, et al.; STEP 1 Study Group. Once-weekly semaglutide in adults with overweight or obesity. N Engl J Med. 2021 Mar;384(11):989–1002. https://doi.org/10.1056/NEJMoa2032183 PMID:33567185
3. Ard J, Fitch A, Fruh S, Herman L. Weight loss and maintenance related to the mechanism of action of glucagon-like peptide 1 receptor agonists. Adv Ther. 2021 Jun;38(6):2821–39. https://doi.org/10.1007/s12325-021-01710-0 PMID:33977495
4. Ushakumari DS, Sladen RN. ASA Consensus-based Guidance on Preoperative Management of Patients on Glucagon-like Peptide-1 Receptor Agonists. Anesthesiology. 2024 Feb;140(2):346–8. https://doi.org/10.1097/ALN.0000000000004776 PMID:37982170
5. Drucker DJ. GLP-1 physiology informs the pharmacotherapy of obesity. Mol Metab. 2022 Mar;57:101351. https://doi.org/10.1016/j.molmet.2021.101351 PMID:34626851
6. Drucker DJ, Nauck MA. The incretin system: glucagon-like peptide-1 receptor agonists and dipeptidyl peptidase-4 inhibitors in type 2 diabetes. Lancet. 2006 Nov;368(9548):1696–705. https://doi.org/10.1016/S0140-6736(06)69705-5 PMID:17098089
7. Hulst AH, Polderman JA, Siegelaar SE, van Raalte DH, DeVries JH, Preckel B, et al. Preoperative considerations of new long-acting glucagon-like peptide-1 receptor agonists in diabetes mellitus. Br J Anaesth. 2021 Mar;126(3):567–71. https://doi.org/10.1016/j.bja.2020.10.023 PMID:33341227
8. Joshi GP. Anesthetic considerations in adult patients on glucagon-like peptide-1 receptor agonists: gastrointestinal focus. Anesth Analg. 2022;•••:10–1213. PMID:37874648
9. Van de Putte P, Perlas A. Ultrasound assessment of gastric content and volume. Br J Anaesth. 2014 Jul;113(1):12–22. https://doi.org/10.1093/bja/aeu151 PMID:24893784
10. Bouvet L, Chassard D. Ultrasound assessment of gastric content in the obese patient: one more step for patient safety. Anesth Analg. 2014 Nov;119(5):1017–8. https://doi.org/10.1213/ANE.0000000000000403 PMID:25329017
11. Van de Putte P, Perlas A. Gastric sonography in the severely obese surgical patient: a feasibility study. Anesth Analg. 2014 Nov;119(5):1105–10. https://doi.org/10.1213/ANE.0000000000000373 PMID:25054584
12. Kruisselbrink R, Arzola C, Jackson T, Okrainec A, Chan V, Perlas A. Ultrasound assessment of gastric volume in severely obese individuals: a validation study. Br J Anaesth. 2017 Jan;118(1):77–82. https://doi.org/10.1093/bja/aew400 PMID:28039244
13. Kristensen, M. S. (2010). Airway management and morbid obesity. European Journal of Anaesthesiology| EJA, 27(11), 923-927. https://doi.org/10.1097/EJA.0b013e32833d91aa.
14. De Jong A, Molinari N, Pouzeratte Y, Verzilli D, Chanques G, Jung B, et al. Difficult intubation in obese patients: incidence, risk factors, and complications in the operating theatre and in intensive care units. Br J Anaesth. 2015 Feb;114(2):297–306. https://doi.org/10.1093/bja/aeu373 PMID:25431308
15. Wang T, Sun S, Huang S. The association of body mass index with difficult tracheal intubation management by direct laryngoscopy: a meta-analysis. BMC Anesthesiol. 2018 Jun;18(1):79. https://doi.org/10.1186/s12871-018-0534-4 PMID:29960594
16. Saasouh W, Laffey K, Turan A, Avitsian R, Zura A, You J, et al. Degree of obesity is not associated with more than one intubation attempt: a large centre experience. Br J Anaesth. 2018 May;120(5):1110–6. https://doi.org/10.1016/j.bja.2018.01.019 PMID:29661388
17. American Gastroenterological Association. (2023). No data to support stopping GLP-1 agonists prior to elective endoscopy. https://rb.gy/qqw8f3
18. American Gastroenterological Association. (2023). AGA does not endorse all patients stopping popular diabetes and weight loss drugs prior to endoscopy. https://rb.gy/qqw8f3
19. Hashash JG, Thompson CC, Wang AY. AGA rapid clinical practice update on the management of patients taking GLP-1 receptor agonists prior to endoscopy: communication. Clin Gastroenterol Hepatol. 2024 Apr;22(4):705–7. https://doi.org/10.1016/j.cgh.2023.11.002 PMID:37944573
20. American Diabetes Association Professional Practice Committee. 16. Diabetes Care in the Hospital: Standards of Care in Diabetes-2024. Diabetes Care. 2024 Jan;47(1 Suppl 1):S295–306. PMID:38078585

 ORCID
ORCID