Jorge M. Antolinez-Motta MD.1, Gerardo Alberto Solís-Pérez MD, MEdu.2, MD.3, Andrea Mendoza-Arias MD.1, Marissa Minutti-Palacios MD.4, Diego Escarraman-Martínez MD, MSc.5
Recibido: 11-05-2024
Aceptado: 20-06-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 361-368|https://doi.org/10.25237/revchilanestv53n4-10
PDF|ePub|RIS
Sleep apnea syndrome and obstructive hypoventilation in obese patients in non-cardiac surgery
Abstract
Postoperative pulmonary complications are main concerned during assessment and perioperative planning of these patients due the obesity and respiratory pathophysiological disorders linkage. Currently, despite cost-effective and reproducible tools emergence for screening, publications are limited to detection and suggesting the use of non-invasive positive pressure therapies without specifying times and monitoring of these in the preoperative period. During the development of this review, we will focus on exploring both screening tools and the application of positive pressure devices in the preoperative period and its surveillance.
Resumen
La relación entre la obesidad y los desarreglos fisiopatológicos respiratorios tanto, a nivel central como periférico, hacen de las complicaciones pulmonares posoperatorias, foco de atención primaria durante la evaluación y planeación del perioperatorio de estos enfermos. En la actualidad, a pesar de existir herramientas costo-efectivas y reproducibles para el tamizaje, las publicaciones se limitan a la detección y sugerir el uso de terapias por presión positiva, sin especificar tiempos y seguimiento de estas en el preoperatorio. Durante el desarrollo de esta revisión, nos enfocaremos a explorar tanto las herramientas de tamizaje como la aplicación de dispositivos de presión positiva en el preoperatorio y su vigilancia. El objetivo del presente artículo es brindar herramientas al personal sanitario para identificar estos desordenes y establecer estrategias de mitigación en el ámbito preoperatorio.
-
Introducción
Las alteraciones respiratorias en los pacientes con obesidad posterior a cirugía no cardíaca representan un gran porcentaje de las complicaciones posoperatorias que presenta esta cohorte. Éstas, pueden tener un curso tórpido, generar aumento en la mortalidad, los días transcurridos hasta el reintegro a la vida productiva, los días de estancia intrahospitalaria, y disminución en la costo-efectividad del sistema sanitario; los desórdenes respiratorios del sueño son un factor de riesgo importante y modificable, más al día de hoy, son entidades que a pocos preocupan en las clínicas preanestésicas, sin importar ni su alta prevalencia ni su consecuente empeoramiento durante el posoperatorio inmediato, conllevando con esto el riesgo de reintubación no planeada por falla respiratoria, generación de atelectasias por hipoventilación, aumento en el requerimiento de oxígeno suplementario, entre otras complicaciones relacionadas. El objetivo del presente artículo es brindar herramientas al personal sanitario para identificar estos desordenes y establecer estrategias de mitigación en el ámbito preoperatorio.
-
Desordenes respiratorios durante el sueño
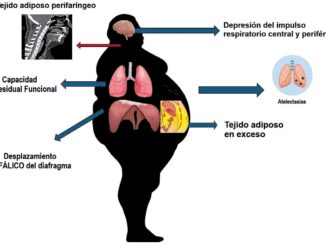
Los desórdenes respiratorios del sueño (DRS), definidos como la obstrucción dinámica y crónica de las vías aéreas superiores durante el sueño, que resulta en la fragmentación del mismo, así como en el desarreglo de la fisiología cardiopulmonar, tienen un impacto tanto en la calidad de vida de quien lo padece como en la evolución respiratoria posoperatoria. El impacto del sobrepeso sobre la dinámica respiratoria es conocido siendo el aumento en el índice de masa corporal (IMC) y la distribución de la grasa ectópica en el torso y región cervical los principales factores contribuyentes.
Dentro de los DRS, el más representativo por su prevalencia es la apnea obstructiva del sueño (AOS), la cual se caracteriza por ser un padecimiento crónico de repetido colapso de las vías aéreas superiores, causando múltiples eventos de desaturación y recuperación de la misma durante el sueño, siendo el índice de apnea hipopnea (IAH) el método más utilizado para definir y categorizar a este desorden estableciendo un diagnóstico con un IAH > 5 eventos por noche y pudiéndose clasificar como leve (5-14), moderado (15-29) y severo (> 30)[1],[2]. El Síndrome de Hipoventila- ción por Obesidad (SHO) es otro de los desórdenes primordiales aunque su prevalencia es menor, siendo estimada en 22% en los pacientes con obesidad mórbida que están en lista de espera para una cirugía bariátrica[3]. Clínicamente se caracteriza por hipoventilación nocturna sostenida, resultando en acidosis respiratoria crónica y siendo acompañada por hipercapnia diurna (PaCO2 > 45 mmHg) sin otra causa evidente de hipoventilación alveolar combinado con un incremento en el IMC (> 35 kg/m2)[2],[4].
Tanto la AOS como el SHO son distintos desde el punto de vista fisiopatológico y la superposición entre estas entidades no es infrecuente, siendo los pacientes con obesidad mórbida quienes presenten mayor riesgo, ya que alrededor del 90% de los pacientes con SHO presentan AOS, de los cuales cerca del 70% está clasificada como AOS severa. El SHO tiene el mayor impacto negativo sobre el sistema cardiovascular de todos los DRS, siendo un factor de riesgo preponderante para el desarrollo de Hipertensión Arterial Pulmonar (PAH) e insuficiencia cardíaca[4]. De igual forma los DRS son factores contribuyentes para el desarrollo o empeoramiento de comorbilidades metabólicas y cardiovasculares que acompañaran al paciente con obesidad, tales como Hipertensión Arterial (HAS) y Diabetes tipo 2[2]. Durante el período perioperatorio, los DRS pueden empeorar y requerir una vigilancia juiciosa y de personal altamente calificado para reconocer y tratar posibles complicaciones erogadas de estos, tales como el aumento en el IAH en comparación al basal, depresión e insuficiencia respiratorias secundaria a la utilización de algunos fármacos durante el transanestésico que impactan el control central de la respiración y ponen en mayor riesgo a los pacientes que padecen algún DRS[5].
-
Impacto en la interacción cardiopulmonar
La interacción fisiológica entre el sistema circulatorio y el respiratorio es bidireccional, empezando por que el corazón, los grandes vasos, la tráquea, los bronquios principales y los pulmones comparten la misma región anatómica por lo que sus cubiertas externas (pleura y pericardio) están en constante fricción y compresión. Desde el punto de vista hemodinámico, la vasculatura pulmonar se nutre de la postcarga de las cavidades derechas y representa una zona anatómica de riesgo para los pacientes con obesidad. Dado que los DRS tienden a incrementar la presión media de la arteria pulmonar (PmAP) durante el sueño, debido a la interacción de múltiples factores como lo son la hipoxemia, hipercapnia y desarreglo de las presiones intratorácicas, todas las anteriores generadas por un esfuerzo inspiratorio importante (presión intrapleural de hasta -60 mmHg) con disminución o nulo flujo de aire atmosférico debido a un cierre parcial o total de la vía aérea superior, lo cual logra incrementar la PmAP en aproximadamente 15-20 mmHg en situaciones de hipoxemia profunda y este incremento puede cronificar por la adición de la acción de la vasoconstricción pulmonar hipóxica[6],[7]. Dicho lo anterior, la evaluación del riesgo cardiovascular y la estimación de la capacidad funcional de estos enfermos es preponderante, más, no existen muchos índices pronósticos o modelos de riesgo ajustados a esta población. Los métodos no invasivos de tamizaje, tales como el Duke Activity Status index (DASI) podrían ser de utilidad, aunque, establecer algún punto de corte como riesgoso en esta población es improbable al momento, mas, en conjunto con otros índices y modelos pueden ayudar en el proceso de establecimiento de posibles riesgos.
-
Tamizaje y diagnóstico
El tamizaje de los DRS debe incluirse como parte de la evaluación en las clínicas preoperatorias, ya que la prevalencia de estas entidades en las cohortes de pacientes candidatos a cirugía bariátrica es alta, siendo cercana al 60% para AOS[8]. Los riesgos no identificados pueden ser peligrosos, especialmente en el área de hospitalización postquirúrgica, debido al alto riesgo de falla respiratoria, lo cual justifica lo previamente mencionado. Sabemos que la Polisomnografía (PSG) es el estándar de oro en el diagnóstico, establecimiento de tratamiento y seguimiento de estas entidades, más, la falta de laboratorios de sueño que igualen la demanda, personal calificado para realizar e interpretar la prueba y el costo por paciente hacen extremadamente complejo pedirlas rutinariamente. A continuación, mencionaremos las herramientas de tamizaje disponibles:
A. American Society of Anesthesiologists (ASA) check-list: este cuestionario combina características físicas, historial de obstrucción de la vía aérea aparente y somnolencia[9]. Fue validada en poblaciones quirúrgicas con una moderada sensibilidad y le hace comparable con STOP-BANG y el cuestionario de Berlín[10] (Tabla 1).
B. Cuestionario STOP-BANG: es una herramienta simple, reproducible que ayudara al tamizaje de pacientes con alto riesgo de AOS, con una sensibilidad alta (85%) incluso mayor cuando se dicotomiza por severidad utilizando > 3 como punto de corte (88% AOS moderado a severo, 90% AOS severo), un área bajo la curva (AUC 0,84) y un valor predictivo negativo (NPV 93,2%) que soportan su uso como punto de buena práctica en el preoperatorio[11].
C. STOB-BANG modificado(mSB) para SHO: el aumento en el bicarbonato sérico y el IMC son rasgos característicos del SHO, Kiyan y colaboradores publicaron una modificacion al cuestionario STOP-BANG agregando mayor valor al IMC y agregando Bicarbonato Sérico al índice, con un punto de corte > 6 encontrando un AUC 0,75, sensibilidad 89,2%, especificidad 47,6%, valor predictivo positivo (PPV) 54,5% y valor predictivo negativo 86,2% y una razón de momios (OR) diagnóstica de 7,5[12].
D. Escala de Somnolencia de Epworth (EES): es de suma importancia evaluar la posible superposición entre DRS (AOS+SHO) ya que los IMC > 30 kg/m2 en las clínicas preoperatorias de cirugía bariátrica son imperantes, de esta manera sugerimos complementar el tamizaje con una herramienta que evalúe la somnolencia diurna y su impacto en la calidad de vida
de forma objetiva[13] teniendo en cuenta que no todos los pacientes con SHO tendrán excesiva somnolencia diurna y los enfermos con AOS pueden cursar con hipersomnia[14] (Tabla 2).
E. Perioperative Sleep Apnea Prediction Score (P-SAP): esta herramienta ofrece un límite diagnóstico con un puntaje > 2 con una sensibilidad 0,939 y una especificidad 0,323, mientras que con un puntaje > 6 muestra una sensibilidad 0,239 y una especificidad 0,911, lo que limita su uso rutinario como índice único de predicción[10] (Tabla 3).
F. Gasometría arterial al aire ambiente: es una de las pruebas necesarias para el diagnóstico de SHO, aunque el someterse a una punción arterial puede no ser cómodo. A pesar de que el bicarbonato sérico venoso < 27 mEq/L tenga 97% de valor predictivo negativo para excluir SHO, un bicarbonato sérico venoso > 27 mEq/L debe cambiar la conducta y escalar al análisis de gases arteriales para confirmar la sospecha diagnóstica[4].
Tabla 1. Lista de chequeo de la American Society of Anesthesiologists para el Síndrome de Apnea Obstructiva del Sueño
| Categoría
Categoría 1: características fisiológicas predisponentes (positiva con > 2 rubros) |
Rubro
Índice de masa corporal > 35 kg/m2 Circunferencia del cuello > 43 cm en hombres y > 40 cm en mujeres Anomalías craneofaciales que afecten la vía aérea Obstrucción anatómica nasal Amígdalas grandes tocando o cerca de la línea media |
| Categoría 2: antecedentes de aparente obstrucción de la vía aérea durante el sueño (positiva con > 2 rubros) | Ronquidos (lo suficientemente alto como para ser escuchados a través de la puerta cerrada)
Ronquidos frecuentes Pausas observadas en la respiración durante el sueño Se despierta por las noches con sensación de asfixia Despertares frecuentes durante la noche |
| Categoría 3: somnolencia (positiva con > 1 rubros | Somnolencia o fatiga frecuentes a pesar del “sueño adecuado”
Se duerme fácilmente en un entorno tranquilo (mirando televisión, leyendo o al conducir) a pesar de “dormir” lo suficiente Interpretación |
| Alto riesgo para síndrome de apnea obstructiva del sueño Riesgo bajo para síndrome de apnea obstructiva del sueño | > 2 categorías positivas
< 1 categoría positiva |
-
Manejo
La ventilación no invasiva por presión positiva (NIPPV) durante el sueño es la primera opción en pacientes con DRS en el perioperatorio, siendo la presión positiva continua en la vía aérea (CPAP) la opción terapéutica de elección en AOS y síndrome de superposición AOS+SHO mientras que la presión positiva binivel en la vía aérea (BiPAP) es preferida cuando el diagnóstico es SHO puramente.
a. CPAP: los pacientes que nunca han experimentado una terapia por presión positiva en la vía aérea tenderán a no acoplarse adecuadamente a su uso en el postoperatorio, en este escenario, el uso de CPAP auto-titulable es preferencial ya que la evidencia muestra una adaptabilidad y desempeño comparables al CPAP titulado mediante PSG[15]. El inicio posoperatorio del CPAP en pacientes candidatos reduce el IAH en 32,43%, mejora la oxigenación y los eventos de depresión respiratoria en el área de cuidados post anestésicos (UCPA) aunque no se ha demostrado que disminuyan los eventos adversos posoperatorios. Los consensos de expertos alientan su uso a pesar de la baja calidad de evidencia que soporte su uso en candidatos a cirugía bariátrica y de que aún no exista un consenso en cuanto al tiempo ideal de inicio[16]. Nosotros como grupo sugerimos su inicio previo a la cirugía para mejorar la adaptabilidad, tolerancia, adherencia y con esto tener los mejores resultados en el trans y posoperatorio (Figura 1).
b. BiPAP: la ventilación binivel tiene un papel crucial frente a los síndromes que cursan con hipoventilación pura y pueden ser de utilidad en aquellas AOS que no mejoran con la terapéutica CPAP, no solo bajando los niveles de CO2 durante el sueño nocturno, sino mejorando el intercambio gaseoso y los síntomas diurnos. El estudio Pickwick ayudó a mostrar las grandes ventajas de la ventilación no invasiva, binivel en pacientes con SHO en quienes no solo mejoro la sintomatología y los parámetros polisomnograficos, sino que impactó, positivamente, en las mediciones de la dinámica respiratoria y en la capacidad funcional[2],[17].
Nuestra propuesta de tamizaje y manejo preoperatorio integra características clínicas y evaluación de la funcionalidad y calidad de vida, así como análisis de gases arteriales, reunidas en un algoritmo con el objetivo de determinar que pacientes necesitan prehabilitación y seguimiento preoperatorio hasta que los resultados positivos puedan ser demostrables objetivamente (Figura 2).
Tabla 2. Escala de Somnolencia de Epworth
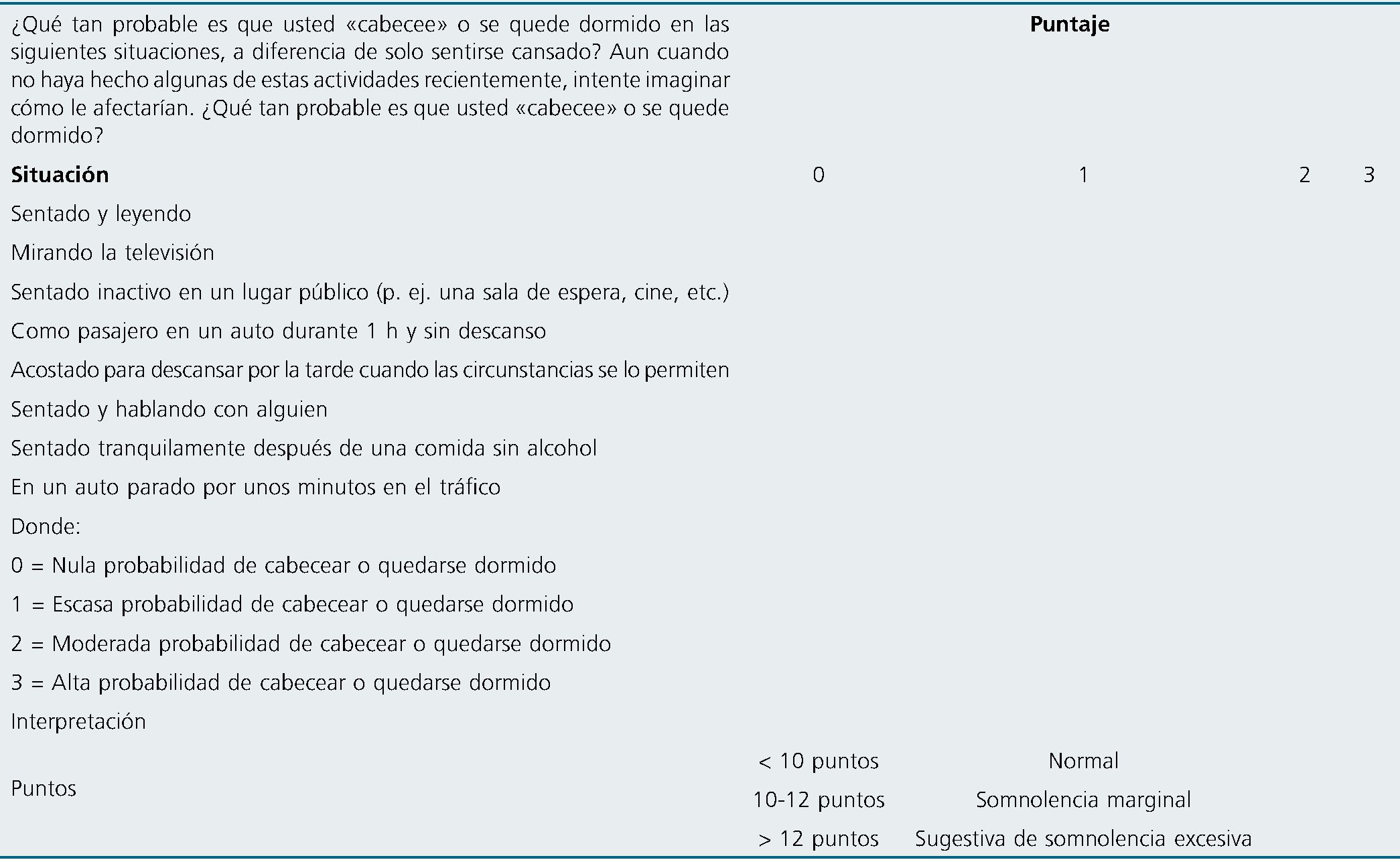
Tabla 3. Perioperative Sleep Apnea Prediction Score (P-SAP)
| Parámetro | Puntaje |
| Roncar | 1 |
| Distancia tiromental < 6 cm | 1 |
| Diabetes tipo 2 | 1 |
| Presión arterial elevada | 1 |
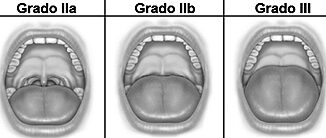
| Clasificación Mallampati III o IV | 1 |
| Índice de Masa Corporal > 30 Kg/M2 | 1 |
| Edad > 43 años | 1 |
| Circunferencia del cuello > 40 cm | 1 |
| Masculino | 1 |
-
Prehabilitación en candidatos a cirugía bariátrica
El concepto de prehabilitación surge a partir de la necesidad de mejorar los resultados y acelerar la recuperación posoperatoria, enfocándose en un abordaje multipropósito (tamizaje de riesgos por órganos, evaluación de la capacidad funcional, intervenciones nutricionales y psicológicas, así como educación al paciente y prescripción de ejercicio físico guiado) con el objetivo de regresar cuanto antes al enfermo a sus actividades cotidianas y a la vida productiva. Durante la evaluación clínica de los pacientes candidatos a cirugía bariátrica, las modificaciones en el estilo de vida tales como el cese tabáquico y la pérdida de peso deben ser alentadas[18], ya que impactan en la severidad de los DRS y, consecuentemente en las complicaciones pulmonares postoperatorias, que en esta cohorte de pacientes, representan la causa más importante de retraso al egreso hospitalario, aumento en el consumo de recursos sanitarios y retraso del regreso a la vida productiva. En cuanto a la actividad física y, su recomendación como primera línea de acción la evidencia aun no es contundente, sin embargo, estudios piloto de casos y controles en pacientes con asma en descontrol y obesidad mórbida sugieren que la prehabilitación integral puede ayudar en el control del asma, aunque el impacto en las complicaciones pulmonares posoperatorias no pueda ser ponderado debido al tamaño de la muestra[19],[20]; García-Delgado describe un estudio piloto que busca evaluar el impacto del acondicionamiento físico y programa de entrenamiento de músculos respiratorios en candidatos a cirugía bariátrica, lastimosamente no se pudo obtener resultados dado el pobre apego y la reducida cohorte[21].
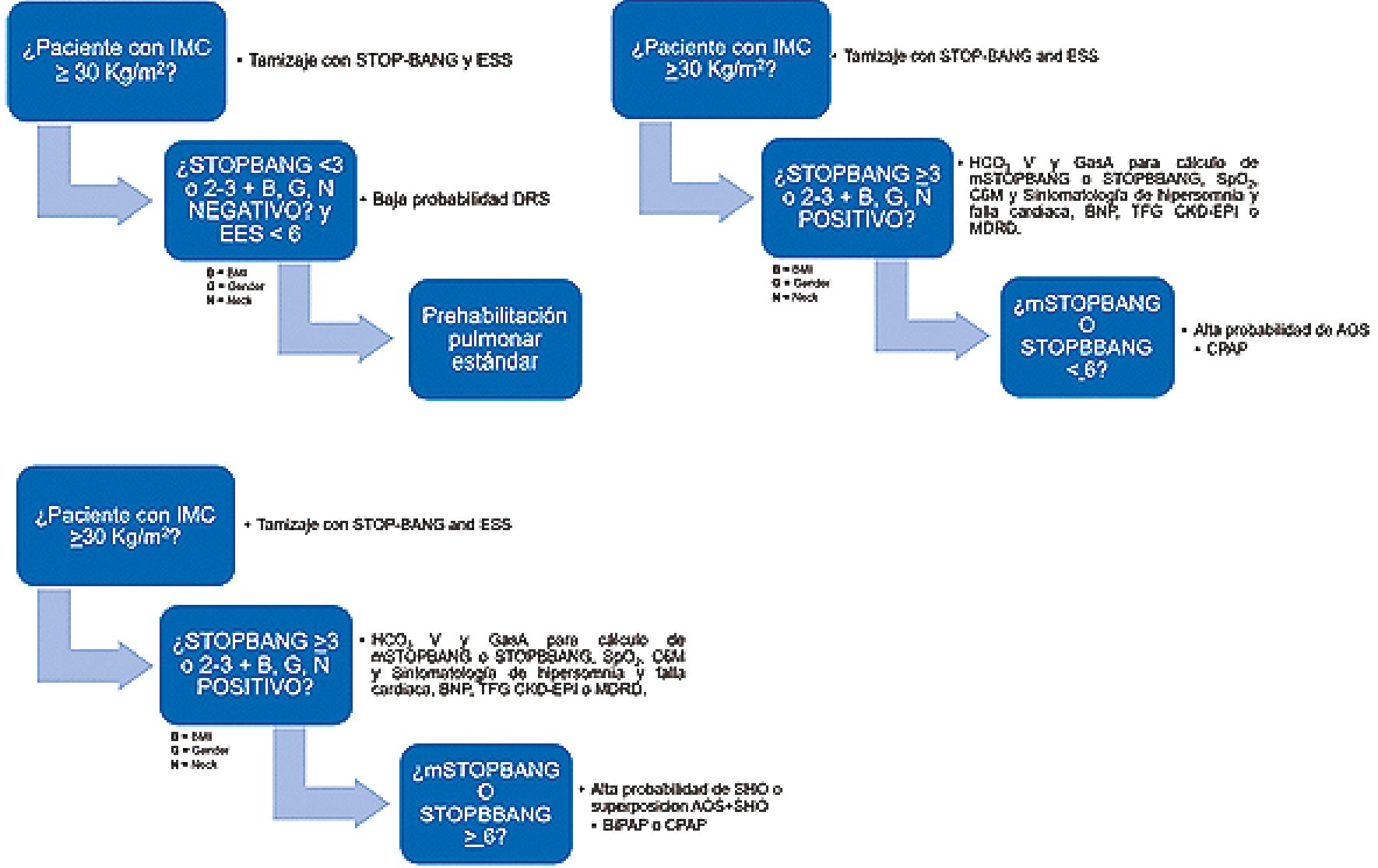
Figura 1. Algoritmo de Estratificación. IMC: Índice de Masa Corporal; EES: Escala de Somnolencia de Epworth; DRS: Desordenes Respiratorios del Sueño; B: Índice de Masa Corporal (Body Mass Indiex, BMI); G: Género (Gender); N: Cuello (Neck); mSTOPBANG o STOPBBANG: STOP-BANG modificado; HCO3V: Bicarbonato venoso; GasA: Gasometría Arterial; SpO2: Saturación periférica de Oxígeno; C6M: Caminata de 6 Minutos; BNP: Péptido Natriurético Cerebral; TGF: Tasa de Filtrado Glomerular; CKD-EPI: Chronic Kidney Disease Epidemiology Collaboration; MDRD: Modification of diet in renal disease; AOS: Apnea Obstructiva del Sueño; CPAP: Presión Positiva Continua en la Vía Aérea; SHO: Síndrome de Hipoventilación del Obeso; BiPAP: Presión Positiva binivel en la Vía Aérea. Fuentes: Perioperative Care and Operating Room Management 2017;9:24-32, Sleep Breath. 2016;20(2): 495-500, Surg Obese Relat Dis 2017;13(7):1095-1109.
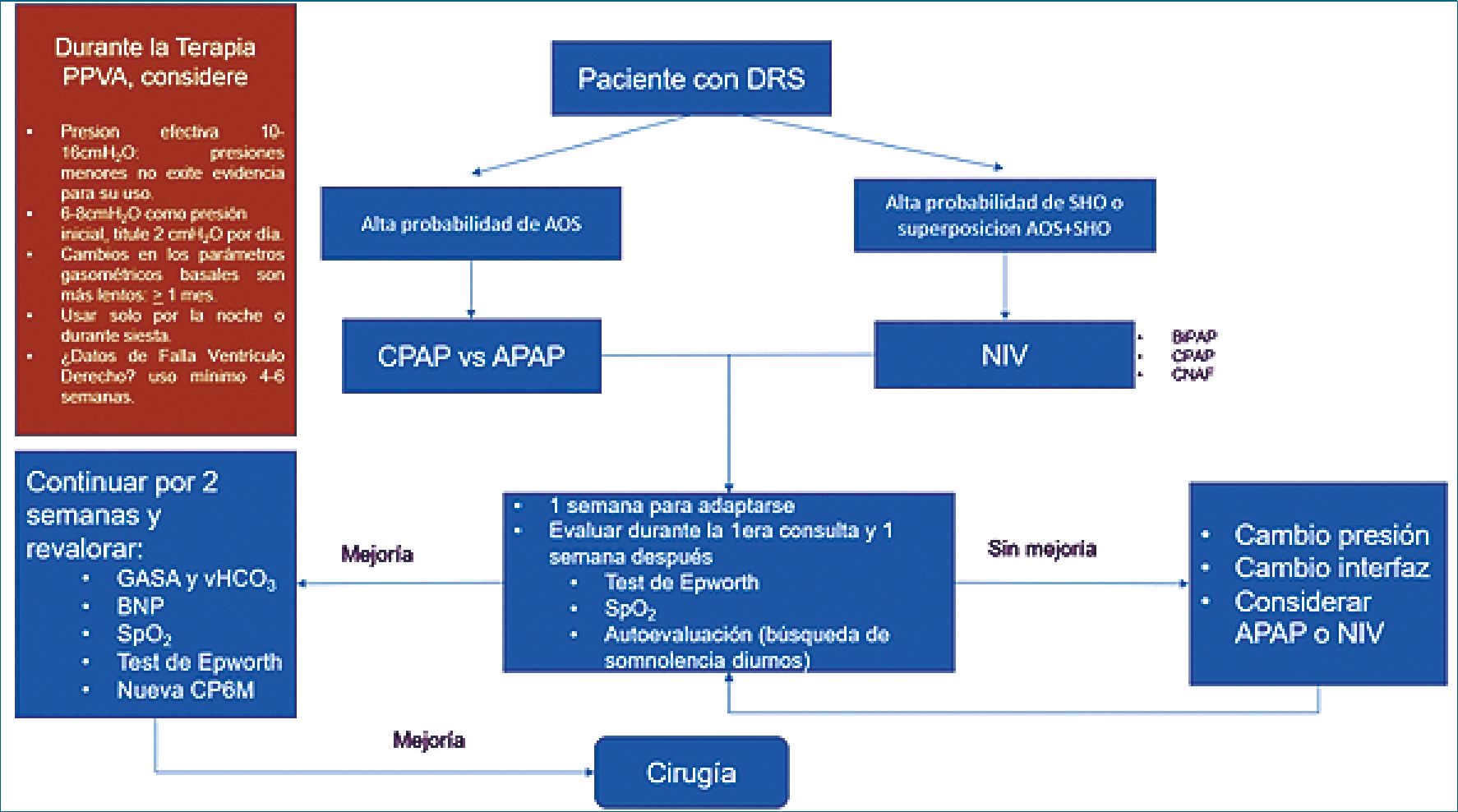
Figura 2. PPVA: Presión Positiva sobre la vía aérea; DRS: Desordenes Respiratorios del Sueño; AOS: Apnea Obstructiva del Sueño; SHO: Síndrome de Hipoventilación del Obeso; CPAP: Presión Positiva Continua en la Vía Aérea; APAP: Presión Positiva Autoajustable en la vía respiratoria; NIV: Ventilación No Invasiva; BiPAP: Presión Positiva binivel en la Vía Aérea; CNAF: Cánula Nasal de Alto Flujo; HCO3V: Bicarbonato venoso; GASA: Gasometría Arterial; SpO2: Saturación periférica de Oxígeno; C6M: Caminata de 6 Minutos; BNP: Péptido Natriurético Cerebral. Fuente: Antolínez-Motta JM, Esquivel-Rodríguez M, Gutiérrez-Acar H, Mendoza-Arias AA, Mutis-Ospino BE. Uso perioperatorio de CPAP en pacientes candidatos a cirugía bariátrica: Revisión de la literatura y propuesta de algoritmo de manejo. Revista Mexicana de Anestesiologia. 2019;Volume 42(July-September):S93-4. (Modificación realizada por Antolinez-Motta JM, Mendoza-Arias AA y Aventho Perioperatorio Study Group).
-
Manejo de la vía aérea
Los abordajes laparoscópicos y asistidos por robot son la primera opción hoy en día debido a las innegables ventajas al compararse con la cirugía abierta y los pacientes con obesidad no son la excepción independientemente del IMC, aún cuando el manejo ventilatorio intraoperatorio puede representar un verdadero reto, principalmente, por el efecto del incremento de la presión intraabdominal secundaria a la formación del neumo- peritoneo y sus correspondientes impactos sobre la cefalización diafragmática e incremento en las presiones inspiratorias. La perfecta exposición de la región quirúrgica mediante la neumo- cavidad es crucial, siendo este motivo por el cual la intubación orotraqueal y la ventilación mecánica por presión positiva son el estándar de oro.
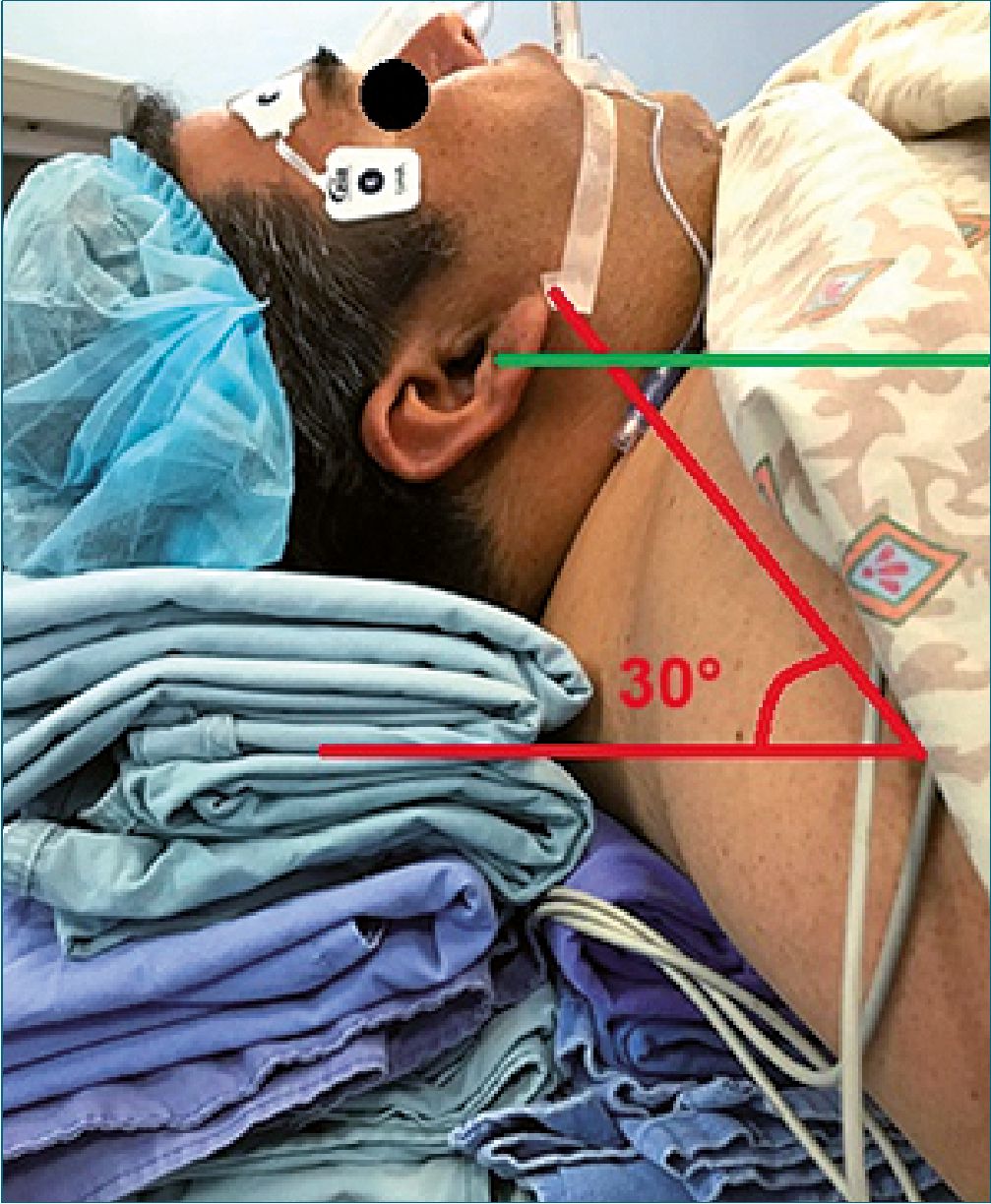
Figura 3. Posición en Rampa. Línea verde: Alineación del trago con el punto supraesternal. Ángulo 30°: Ángulo necesario para colocar la posición de rampa respecto la línea de la mesa quirúrgica. Tomado y modificado de: Flores-Carrillo JC, Mendez-Díaz A, Pérez-Chávez M, Galindo-Lopez C. Vía Aérea en el Paciente con Obesidad Mórbida. En: Guerrero-Gutiérrez MA, coordinador. Anestesiología Bariátrica y para el paciente con obesidad. 1ra ed. México: Ediciones Prado; 2024.
Intubación
La obesidad es un factor de riesgo conocido por dificultad en el aseguramiento de la vía aérea y hasta el 30% de las intubaciones pueden ser fallidas o difíciles, lo anterior, justifica el tamizaje de predictores de riesgo, ya que el IMC por sí solo no ha mostrado ser un factor de riesgo, a pesar de esto, se ha visto que a mayor IMC existe una asociación con una mayor dificultad a la ventilación por mascarilla en 15% de los pacientes[19],[22]. La medición de la circunferencia del cuello, la distancia interincisivos, la clasificación de Mallampatti, la distancia tiromento- niana, el test de mordida del labio superior, el tamizaje para DRS y el interrogar el desarrollo de previas intubaciones puede ser de utilidad en el discernimiento del riesgo frente a la vía aérea. Los cambios anatómicos y fisiológicos de los pacientes con obesidad, en combinación con la posición supino pueden reducir en 0,8-1L la capacidad pulmonar total, promoviendo el colapso y empeorando la dinámica respiratoria, resultando en una disminución del tiempo en apnea segura en comparación con sujetos sin obesidad. Una adecuada pre-oxigenación en esta cohorte de pacientes debe incluir el uso de ventilación no invasiva por presión positiva (CPAP o Cánulas Nasales de Alto Flujo)[22],[23]. El posicionar la cabeza con una inclinación de 30% nivelando el pabellón auricular con el esternón (posición en rampa) y/o la utilización del Trendelemburg reverso para evitar que la fuerza de la gravedad impacte al tórax, ejerciendo presión anteroposterior y al mismo tiempo, mejorar la exposición de la vía aérea para la realización de Laringoscopia Directa (LD) y/o Videolaringoscopía (VL)(24) (Figura 3). Algunos centros prefieren la intubación con paciente vigil mediante fibroscopía en pacientes con obesidad mórbida[25] a pesar de que las revisiones sistemáticas y metaanálisis concluyeron que la VL puede ser una herramienta mucho más rápida y menos compleja con tasas de fallo comparables, así como porcentaje de éxito al primer intento, satisfacción del paciente y dolor faríngeo[26].
Como se comentó previamente, la preoxigenación es uno de los puntos cardinales durante el manejo de la vía aérea, múltiples técnicas se han publicado a través del tiempo, aunque en esta cohorte es preferente el uso de presión positiva con titulación adecuada de la FiO2 (CPAP o CNAF). Patel y colaboradores, demostraron que el uso de Intercambiadores ventilatorios transnasales humidificados de insuflación rápida (THRIVE), previo al manejo definitivo de la vía aérea en pacientes con obesidad puede ser benéfico al prolongar el tiempo de apnea segura y mejorar el aclaramiento del CO2[27]. El estudio PREOPTIPOP comparó ventilación no invasiva (NIV) contra CNAF con resultados mixtos, ya que el grupo de NIV tuvo un mejor tiempo de apnea seguro (el objetivo se fijó con SpO2 < 95%), mientras que el grupo CNAF reportó mayor confort [28]. Recientemente, una revisión sistemática encontró que el uso de NIV tuvo un mejor desempeño en la preoxigenación en comparación con el cuidado estándar y aún mejor en el subgrupo de pacientes con obesidad en comparación con pacientes sin ella. De igual forma, el grupo Canadian Airway Focus Group invita a los profesionales implicados a usar cualquier tipo de NIV durante el abordaje de la vía aérea difícil predi- cha[29],[30].
-
Vía aérea en el posoperatorio ¿basta con suplementar oxígeno por cualquier vía?
La gran mayoría de pacientes bariátricos posoperados pueden ser enviados de manera segura a la zona de hospitalización habitual, sin embargo, la mayor precaución debe tenerse en aquellos pacientes que fueron identificados como de alto riesgo respiratorio, así como aquellos que en el postoperatorio inmediato, presentan datos clínicos de riesgo. Desde un punto de vista fisiopatológico, la suplementación de oxígeno durante el periodo posoperatorio puede aumentar el riesgo de aparición de Complicaciones Pulmonares Posoperatorias (CPP) por acción directa sobre los mecanismos que despiertan una ventilación tidal a nivel de los quimiorreceptores (hipoxemia) y a su vez, al incrementar la desnitrogenización de la atmosfera respirada por el paciente, haciéndolo más proclive al atelectrauma por reabsorción. Desafortunadamente, el estudio OXYBAR falló en probar que el uso de CNAF tenía mejor perfil de desempeño que el cuidado estándar (suplementación de oxígeno de bajo flujo)[31], principalmente, por errores metodológicos, los futuros trabajos de investigación clínica deben tener abordo un apropiado tamizaje de riesgo tanto de CPP como de DRS en el preoperatorio con la finalidad de diseñar rutas críticas de acción en aquellos pacientes potencialmente en riesgo.
-
Conclusión
La estrecha relación entre la obesidad y los trastornos respiratorios durante el sueño, comprenden aspectos fisiopatoló- gicos sinérgicos para la aparición de complicaciones posoperatorias importantes. El tamizaje y manejo de estas entidades es costo-efectivo dada su alta prevalecía y el bajo impacto negativo de la ventilación no invasiva por presión positiva. Ante la creciente epidemia de obesidad, los centros de investigación deberían incrementar su preocupación por estudiar el impacto de la ventilación no invasiva preoperatoria sobre la dinámica respiratoria perioperatoria, la ventilación mecánica transoperatoria, las complicaciones respiratorias tempranas y tardías en el postoperatorio y la calidad de la recuperación postquirurgica de estos pacientes.
-
Referencias
1. Budhiraja R, Javaheri S, Parthasarathy S, Berry RB, Quan SF. The Association Between Obstructive Sleep Apnea Characterized by a Minimum 3 Percent Oxygen Desaturation or Arousal Hypopnea Definition and Hypertension. J Clin Sleep Med. 2019 Sep;15(9):1261–70. https://doi.org/10.5664/jcsm.7916 PMID:31538597
2. Meurling IJ, Shea DO, Garvey JF. Obesity and sleep: a growing concern. Curr Opin Pulm Med. 2019 Nov;25(6):602–8. https://doi.org/10.1097/MCP.0000000000000627 PMID:31589189
3. Domínguez-Cherit G, Gonzalez R, Borunda D, Pedroza J, Gonzalez-Barranco J, Herrera MF. Anesthesia for morbidly obese patients. World J Surg. 1998 Sep;22(9):969–73. https://doi.org/10.1007/s002689900501 PMID:9717423
4. Masa JF, Pépin JL, Borel JC, Mokhlesi B, Murphy PB, Sánchez-Quiroga MÁ. Obesity hypoventilation syndrome. Eur Respir Rev. 2019 Mar;28(151):180097. https://doi.org/10.1183/16000617.0097-2018 PMID:30872398
5. Cozowicz C, Memtsoudis SG. Perioperative Management of the Patient With Obstructive Sleep Apnea: A Narrative Review. Anesth Analg. 2021 May;132(5):1231–43. https://doi.org/10.1213/ANE.0000000000005444 PMID:33857965
6. Marrone O, Bonsignore MR. Pulmonary haemodynamics in obstructive sleep apnoea. Sleep Med Rev. 2002 Jun;6(3):175–93. https://doi.org/10.1053/smrv.2001.0185 PMID:12531120
7. Adir Y, Humbert M, Chaouat A. Sleep-related breathing disorders and pulmonary hypertension. Eur Respir J. 2021 Jan;57(1):2002258. https://doi.org/10.1183/13993003.02258-2020 PMID:32747397
8. de Raaff CA, Gorter-Stam MA, de Vries N, Sinha AC, Jaap Bonjer H, Chung F, et al. Perioperative management of obstructive sleep apnea in bariatric surgery: a consensus guideline. Surg Obes Relat Dis. 2017 Jul;13(7):1095–109. https://doi.org/10.1016/j.soard.2017.03.022 PMID:28666588
9. Practice Guidelines for the Perioperative Management of Patients with Obstructive Sleep Apnea. Practice Guidelines for the Perioperative Management of Patients with Obstructive Sleep Apnea. Anesthesiology. 2006 May;104(5):1081–93. https://doi.org/10.1097/00000542-200605000-00026 PMID:16645462
10. Chung F, Yegneswaran B, Liao P, Chung SA, Vairavanathan S, Islam S, et al. Validation of the Berlin questionnaire and American Society of Anesthesiologists checklist as screening tools for obstructive sleep apnea in surgical patients. Anesthesiology. 2008 May;108(5):822–30. https://doi.org/10.1097/ALN.0b013e31816d91b5 PMID:18431117
11. Hwang M, Nagappa M, Guluzade N, Saripella A, Englesakis M, Chung F. Validation of the STOP-Bang questionnaire as a preoperative screening tool for obstructive sleep apnea: a systematic review and meta-analysis. BMC Anesthesiol. 2022 Nov;22(1):366. https://doi.org/10.1186/s12871-022-01912-1 PMID:36451106
12. Bingol Z, Pıhtılı A, Kıyan E. Modified STOP-BANG questionnaire to predict obesity hypoventilation syndrome in obese subjects with obstructive sleep apnea. Sleep Breath. 2016 May;20(2):495–500. https://doi.org/10.1007/s11325-015-1213-z PMID:26047651
13. National Institute for Health and Care Excellence (Great Britain). Obstructive sleep apnoea/hypopnoea syndrome and obesity hypoventilation syndrome in over 16s.
14. Antolínez-Motta JM, Esquivel-Rodríguez M, Gutiérrez-Acar H, Mendoza-Arias AA, Mutis-Ospino BE. Uso perioperatorio de CPAP en pacientes candidatos a cirugía bariátrica: revisión de la literatura y propuesta de algoritmo de manejo. Revista Mexicana de Anestesiologia. 2019;42(July-September):S93–4.
15. Chung F, Nagappa M, Singh M, Mokhlesi B. CPAP in the Perioperative Setting: evidence of Support. Chest. 2016 Feb;149(2):586–97. https://doi.org/10.1378/chest.15-1777 PMID:26469321
16. Jonsson Fagerlund M, Franklin KA. Perioperative Continuous Positive Airway Pressure Therapy: A Review With the Emphasis on Randomized Controlled Trials and Obstructive Sleep Apnea. Anesth Analg. 2021 May;132(5):1306–13. https://doi.org/10.1213/ANE.0000000000005480 PMID:33857972
17. Masa JF, Corral J, Alonso ML, Ordax E, Troncoso MF, Gonzalez M, et al.; Spanish Sleep Network. Efficacy of Different Treatment Alternatives for Obesity Hypoventilation Syndrome. Pickwick Study. Am J Respir Crit Care Med. 2015 Jul;192(1):86–95. https://doi.org/10.1164/rccm.201410-1900OC PMID:25915102
18. Stenberg E, Dos Reis Falcão LF, O’Kane M, Liem R, Pournaras DJ, Salminen P, et al. Guidelines for Perioperative Care in Bariatric Surgery: Enhanced Recovery After Surgery (ERAS) Society Recommendations: A 2021 Update. World J Surg. 2022 Apr;46(4):729–51. https://doi.org/10.1007/s00268-021-06394-9 PMID:34984504
19. Riley CL. Anesthesia and Enhanced Recovery After Surgery in Bariatric Surgery. Anesthesiol Clin. 2022 Mar;40(1):119–42. https://doi.org/10.1016/j.anclin.2021.11.006 PMID:35236576
20. Türk Y, van Huisstede A, Hiemstra PS, Taube C, Braunstahl GJ. Pre-surgical Pulmonary Rehabilitation in Asthma Patients Undergoing Bariatric Surgery. Obes Surg. 2017 Nov;27(11):3055–60. https://doi.org/10.1007/s11695-017-2888-y PMID:28831733
21. García-Delgado Y, López-Madrazo-Hernández MJ, Alvarado-Martel D, Miranda-Calderín G, Ugarte-Lopetegui A, González-Medina RA, et al. Prehabilitation for Bariatric Surgery: A Randomized, Controlled Trial Protocol and Pilot Study. Nutrients. 2021 Aug;13(9):2903. https://doi.org/10.3390/nu13092903 PMID:34578781
22. Nightingale CE, Margarson MP, Shearer E, Redman JW, Lucas DN, Cousins JM, et al.; Members of the Working Party; Association of Anaesthetists of Great Britain; Ireland Society for Obesity and Bariatric Anaesthesia. Peri-operative management of the obese surgical patient 2015: Association of Anaesthetists of Great Britain and Ireland Society for Obesity and Bariatric Anaesthesia. Anaesthesia. 2015 Jul;70(7):859–76. https://doi.org/10.1111/anae.13101 PMID:25950621
23. Hedenstierna G, Edmark L. Effects of anesthesia on the respiratory system. Best Pract Res Clin Anaesthesiol. 2015 Sep;29(3):273–84. https://doi.org/10.1016/j.bpa.2015.08.008 PMID:26643094
24. Genc A, Karaman T, Karaman S, Gurler Balta M, Tapar H, Dogru S, et al. The effect of head position on glottic visualization with video laryngoscope and intubation success in obese patients who are not expected to have a difficult airway: a prospective randomized clinical study. J Clin Monit Comput. 2022 Dec;36(6):1785–93. https://doi.org/10.1007/s10877-022-00827-z PMID:35141803
25. Ahmad I, El-Boghdadly K, Bhagrath R, Hodzovic I, McNarry AF, Mir F, et al. Difficult Airway Society guidelines for awake tracheal intubation (ATI) in adults. Anaesthesia. 2020 Apr;75(4):509–28. https://doi.org/10.1111/anae.14904 PMID:31729018
26. Alhomary M, Ramadan E, Curran E, Walsh SR. Videolaryngoscopy vs. fibreoptic bronchoscopy for awake tracheal intubation: a systematic review and meta-analysis. Anaesthesia. 2018 Sep;73(9):1151–61. https://doi.org/10.1111/anae.14299 PMID:29687891
27. Patel A, Nouraei SA. Transnasal Humidified Rapid-Insufflation Ventilatory Exchange (THRIVE): a physiological method of increasing apnoea time in patients with difficult airways. Anaesthesia. 2015 Mar;70(3):323–9. https://doi.org/10.1111/anae.12923 PMID:25388828
28. Vourc’h M, Baud G, Feuillet F, Blanchard C, Mirallie E, Guitton C, et al. High-flow Nasal Cannulae Versus Non-invasive Ventilation for Preoxygenation of Obese Patients: The PREOPTIPOP Randomized Trial. EClinicalMedicine. 2019 Jun;13:112–9. https://doi.org/10.1016/j.eclinm.2019.05.014 PMID:31528849
29. Law JA, Duggan L V., Asselin M, Baker P, Crosby E, Downey A, et al. Canadian Airway Focus Group updated consensus-based recommendations for management of the difficult airway: part 2. Planning and implementing safe management of the patient with an anticipated difficult airway. Canadian Journal of Anesthesia/Journal canadien d’anesthésie. 2021 Sep 8;68(9):1405–36.
30. Chiang TL, Tam KW, Chen JT, Wong CS, Yeh CT, Huang TY, et al. Non-invasive ventilation for preoxygenation before general anesthesia: a systematic review and meta-analysis of randomized controlled trials. BMC Anesthesiol. 2022 Sep;22(1):306. https://doi.org/10.1186/s12871-022-01842-y PMID:36180822
31. Fulton R, Millar JE, Merza M, Johnston H, Corley A, Faulke D, et al. Prophylactic Postoperative High Flow Nasal Oxygen Versus Conventional Oxygen Therapy in Obese Patients Undergoing Bariatric Surgery (OXYBAR Study): a Pilot Randomised Controlled Trial. Obes Surg. 2021 Nov;31(11):4799–807. https://doi.org/10.1007/s11695-021-05644-y PMID:34387826

 ORCID
ORCID