Recibido: 04-06-2024
Aceptado: 12-06-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 388-398|https://doi.org/10.25237/revchilanestv53n4-14
PDF|ePub|RIS
Airway management in the obese patient: Part 1; ventilation and intubation
Abstract
The management of the airway in patients with obesity is a critical point for the Anesthesiologist, due to the anatomical and pathophysiological changes that this condition implies. The incidence of difficult intubation in patients with obesity is 8.2%, increasing with a higher body mass index. It is essential to adhere to clinical guidelines and employ appropriate technology to minimize complications and damage. The use of Guedel cannulas during ventilation, the implementation of guides and videolaryngoscopy in the first intubation attempt are practices supported by evidence, which contribute significantly to improving clinical outcomes. The objective of this work is to review the evidence provided by the guidelines and prospective studies on this topic, as well as explore the various uses of video laryngoscopes (with channel, without channel, angled), the management of difficult ventilation, and describe advanced techniques. for epiglottoscopy. This review aims to offer a continuous medical update based on the most recent evidence, providing anesthesiologists with updated tools and knowledge to optimize airway management in patients with obesity.
Resumen
El manejo de la vía aérea en el paciente con obesidad es un punto critico para el Anestesiólogo, debido a los cambios anatómicos y fisiopatológicos que esta condición implica. La incidencia de intubación difícil en pacientes con obesidad es del 8,2%, incrementándose con un mayor índice de masa corporal. Es fundamental adherirse a las guías clínicas y emplear la tecnología adecuada para minimizar complicaciones y daños. El uso de cánulas de Guedel durante la ventilación, la implementación de guías y videolaringoscopia en el primer intento de intubación son prácticas respaldadas por la evidencia, que contribuyen, significativamente, a mejorar los resultados clínicos. El objetivo de este trabajo es revisar la evidencia aportada por las guías y estudios prospectivos sobre este tema, así como explorar los diversos usos de los videolaringoscopios (con canal, sin canal, angulados), el manejo de la ventilación difícil, y describir técnicas avanzadas para la epiglotoscopia. Esta revisión pretende ofrecer una actualización médica continua basada en la evidencia más reciente, proporcionando a los anestesiólogos herramientas y conocimientos actualizados para optimizar el manejo de la vía aérea en pacientes con obesidad.
-
Introducción
El manejo de la vía aérea en pacientes con obesidad presenta desafíos únicos debido a las características anatómicas y fisiológicas particulares de este grupo.
El cuarto Proyecto de Auditoría Nacional del Reino Unido (NAP4) reportó un aumento de cuatro veces el riesgo de sufrir eventos adversos en la vía aérea en los pacientes con obesidad mórbida. Este aumento, posiblemente, fue contribuido por el reconocimiento y planificación inadecuados de una vía aérea potencialmente difícil, así como una desaturación rápida y una mayor dificultad con las técnicas de rescate de las vías respiratorias[1],[2]. La incidencia de intubación difícil en el paciente con obesidad en el artículo de Audrey De Jong es de 8,2%[3], sin embargo, no toma en consideración la nueva definición de 2022, esto debido a que aún no se publicaba. En 2022, la Sociedad Americana de Anestesiólogos (ASA) modificó la definición de “vía aérea difícil (VAD)” y ésta se refiere a una situación en la que un médico capacitado en cuidados de anestesia experimenta dificultades o fallas anticipadas o imprevistas, que incluyen, entre otras, una o más de las siguientes[4]:
• Ventilación con mascarilla.
• Laringoscopia.
• Ventilación con vía aérea supraglótica.
• Intubación traqueal.
• O una vía aérea invasiva.
Estas dificultades pueden ser atribuidas a diversas razones anatómicas o fisiológicas que complican el acceso a las vías respiratorias del paciente con obesidad. Por estas razones, es fundamental que los anestesiólogos estén preparados para enfrentar estos desafíos con la finalidad de reducir el riesgo de complicaciones respiratorias y mejorar los resultados clínicos.
-
Cambios anatómicos y fisiológicos de la vía aérea
Los cambios anatómicos derivados de la obesidad pueden generar complicaciones, tanto en la ventilación con mascarilla facial como en la intubación orotraqueal. Existe una relación inversa entre el área faríngea y la obesidad, donde el tamaño de la vía aérea faríngea se ve afectada por el equilibrio entre los tejidos blandos y el esqueleto cráneo-facial. La acumulación excesiva de tejido adiposo en diversas estructuras faríngeas como la úvula, las amígdalas, los pilares amigdalinos, la lengua, los pliegues ariteepiglóticos y, predominantemente, las paredes faríngeas laterales, puede dificultar la identificación precisa de la anatomía glótica durante la laringoscopia[5].
Además, la compresión externa de los depósitos de grasa en el cuello, especialmente en pacientes con obesidad central, puede exacerbar el estrechamiento de las vías respiratorias. El tejido mamario prominente, tanto en pacientes masculinos como femeninos, pueden dificultar la manipulación laríngea externa y limitar el acceso a los dispositivos para el manejo de la vía aéreaLa deposición de grasa en el occipucio y la parte posterior del cuello puede reducir la movilidad craneocervical, interferir con la posición optima de la cabeza y disminuir la apertura máxima de la boca. En pacientes con obesidad mórbida y diabetes, la extensión de la cabeza también puede estar restringida debido a la deposición de colágeno glicosilado en las articulaciones cervicales (Figura 1).
Adicionalmente, la obesidad está, inversamente relacionada con la función respiratoria, causando principalmente una fisiología restrictiva debido a la disminución de la distensibilidad de las vías respiratorias y la restricción diafragmática causada por la grasa visceral. Esto conduce a una disminución de varios volúmenes y capacidad pulmonares, incluyendo la capacidad pulmonar total (CPT), la capacidad residual funcional (CRF), la capacidad vital forzada (CVF), el volumen de reserva espiratorio (VRE) y el volumen espiratorio forzado en 1 segundo (VEF1). La caída en la CRF, que se ve disminuida del 5% al 15% por cada 5 kg/m2 de IMC, puede favorecer el cierre de las vías respiratorias y la formación de atelectasias[6],[7].
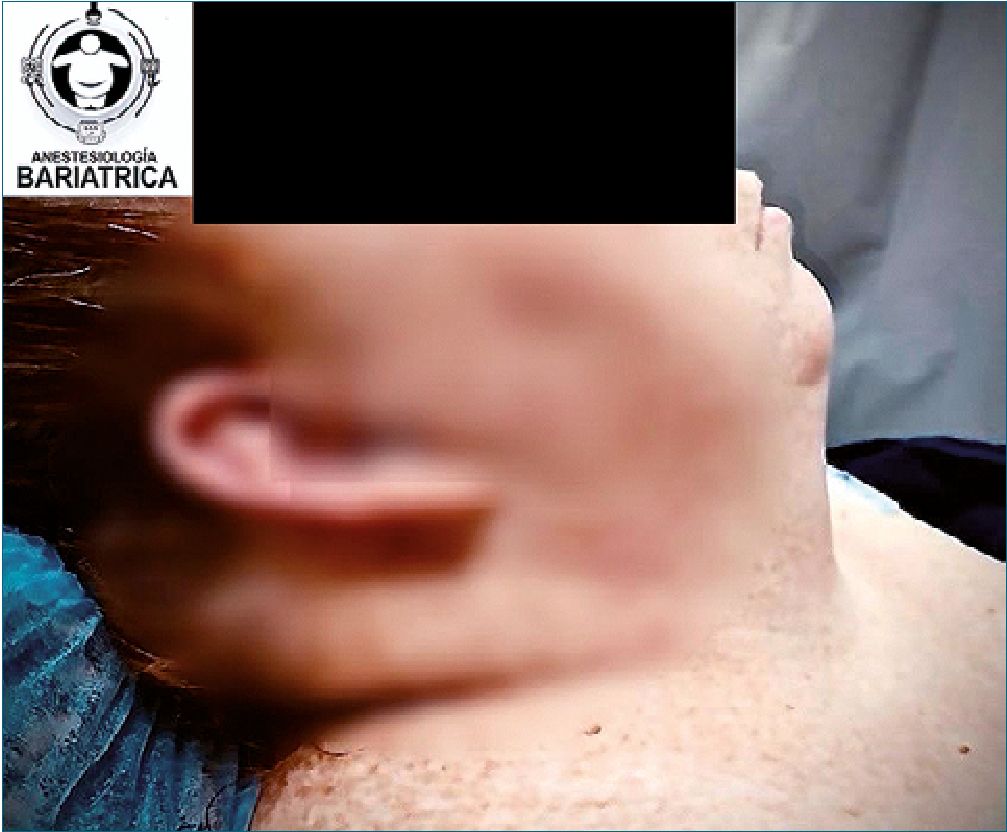
Figura 1. Cambios anatomicos del paciente con obesidad. Observese deposito de grasa en el cuello y en la porción cervical, aumento de grasa en la zona facial y disminución enla distancia tiromentoniana y esternomentoniana. Foto cortesía de la Dra. Adriana Méndez, tomada del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
Valoración y exploración de la vía aérea
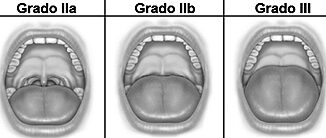
La evaluación del riesgo de VAD es un componente obligatorio en la evaluación preanestésicca, independientemente del estado del paciente o de su índice de masa corporal (IMC). Los parámetros convencionales de evaluación de las vías respiratorias incluyen la apertura oral, la clasificación de Mallampati, la distancia interincisiva, la distancia tiromentoniana, la circunferencia del cuello, el rango de movimiento del cuello y la protu- sión mandibular (Figura 2).
Dado que la oxigenación del paciente es de máxima prioridad en el manejo de la vía aérea, la ventilación cobra una relevancia crucial. Hasta la fecha, existen controversias respecto a si el IMC está directamente asociado con un aumento del riesgo de intubación difícil. Sin embargo, se ha observado una correlación entre el IMC y la ventilación difícil[8]. La ventilación difícil con mascarilla ocurre cuando no se logra establecer un sello adecuado entre la mascarilla y la cara del paciente, o cuando las vías respiratorias colapsan parcial o completamente, lo que resulta en un intercambio de gases inadecuado que compromete la oxigenación[4]. Esta asociación, es particularmente, relevante en pacientes con obesidad mórbida, ya que el exceso de tejido adiposo en cara y mejillas puede amortiguar la presión aplicada por la mascarilla, dificultando la creación de un sello hermético debido a la falta de apoyo de la base más estable del esqueleto óseo. En el año 2000, Langeron et al., identificaron 5 predicto- res independientes de ventilación difícil, donde la presencia de dos indica una alta probabilidad de ventilación difícil con mascarilla facial, representado con un acrónimo de fácil recordar (Tabla 1 y Figura 3 y 4)[9].
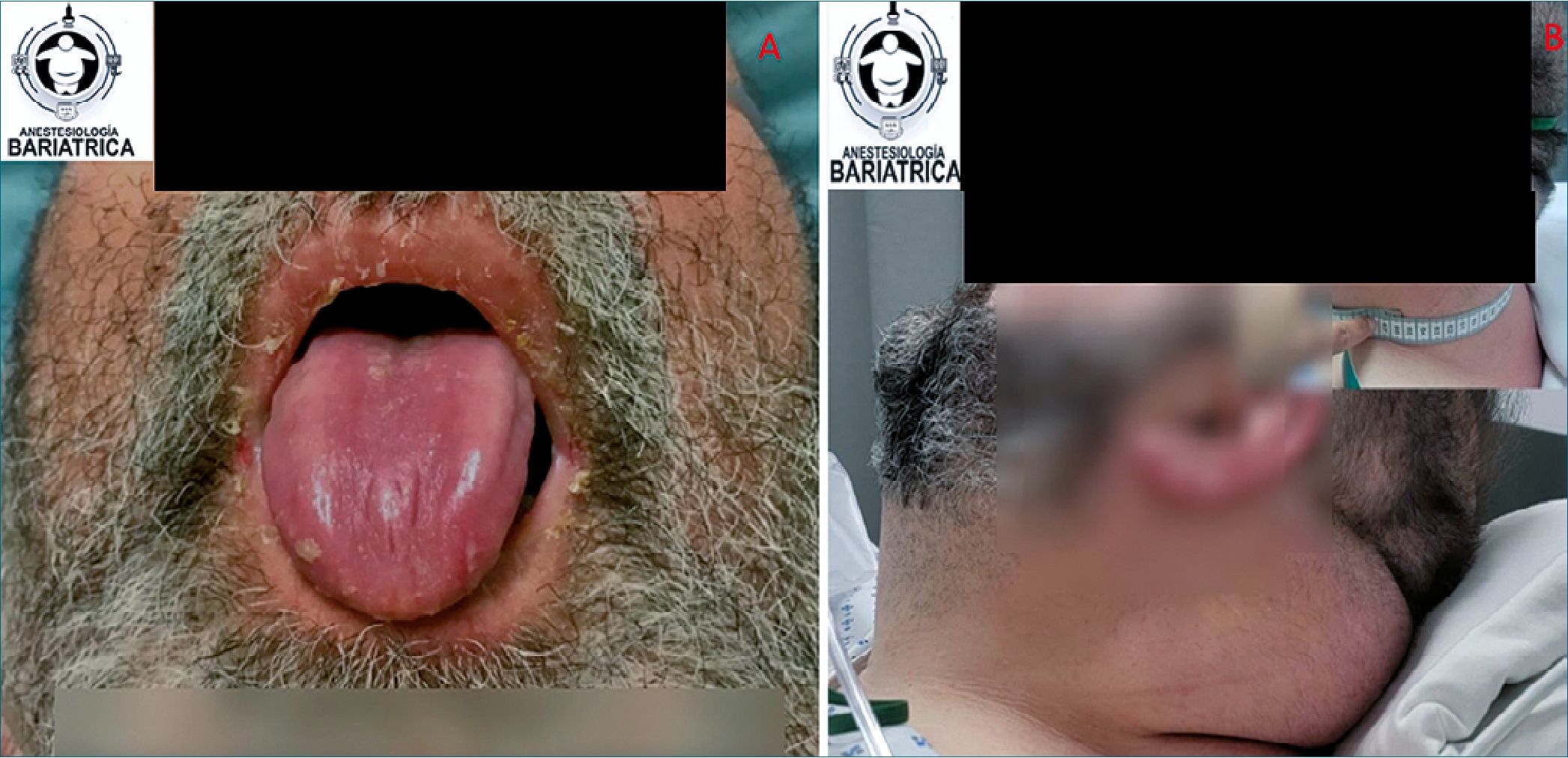
Figura 2. A: paciente con apertura oral limitada, barba y Mallampati IV, foto cortesía del Dr. Flores Carrillo; B: Paciente con circuferencia de cuello de 67 centímetros, foto cortesía de la Dra. Mallory Morgado, tomadas del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
Tabla 1. Escala OBESE
| O | Obeso (IMC > 26 kg/m2) |
| B | Barba |
| E | Edentulia |
| S | Sueño (SAOS) |
| E | Edad (> 55 años) |

Figura 3. Representación de una ventilación difícil a 4 manos con la nemotecnia OBESE con sus siglas correspondientes.
El exceso de tejido graso en regiones como las velopalati- nas, retrofaríngeas y submandibulares, común en pacientes con obesidad, puede aumentar la dificultad durante la laringoscopia al reducir la movilidad anterior de las estructuras faríngeas. Por esta razón, un predictor relevante de VAD en estos pacientes es la circunferencia del cuello[10]. Según Brodsky et al., se encontró que la intubación difícil estaba asociaba con una puntuación de Mallampati de 3 y un aumento en la circunferencia de cuello. Con circunferencias de cuello de 40 cm y 60 cm, la probabilidad de una intubación difícil era, aproximadamente, del 5% y el 35%, respectivamente[11]. Esto subraya la importancia de agregar este parámetro a la evaluación preoperatoria. Además, Moon et al., los factores de riesgo para la intubación traqueal difícil incluyen edad mayor de 46 años, sexo masculino, una puntuación de Mallampati de 3-4, una distancia tiro- mentoniana menor a 6 cm y un aumento en la circunferencia del cuello[12].
La prevalencia estimada del síndrome de apnea obstructiva del sueño (SAOS), en pacientes con obesidad, se sitúa alrededor del 40%[7]. Se ha observado que la intubación traqueal es más difícil en individuos con SAOS, con una incidencia del 15 al 20%, en comparación con el 2% al 5% de la población general[13]. Además, Nagappa et al., encontraron que la ventilación difícil con mascarilla era 3,4 veces más frecuente en pacientes son SAOS[14]. Para detectar el SAOS, se han desarrollado varios sistemas de puntuación. El cuestionario STOP-Bang, que consiste en 8 factores (Tabla 2), ha demostrado tener una sensibilidad que oscila entre el 83,6 y el 100%. Si los pacientes responden afirmativamente a tres o más preguntas, existe una mayor probabilidad de que padezcan SAOS, y se recomienda realizar una polisomnografía nocturna para confirmar el diagnóstico[15].
La evaluación del riesgo de VAD debe llevarse a cabo de manera minuciosa y con atención especial en pacientes con obesidad. El principal beneficio de esta evaluación radica en la capacidad de anticipar una posible VAD, lo que permite tomar medidas preventivas para evitar situaciones críticas durante el manejo de la vía aérea. Esto es, especialmente, crucial cuando la intubación traqueal se vuelve difícil o imposible, o cuando la ventilación con mascarilla es inadecuada o deja de ser efectiva.
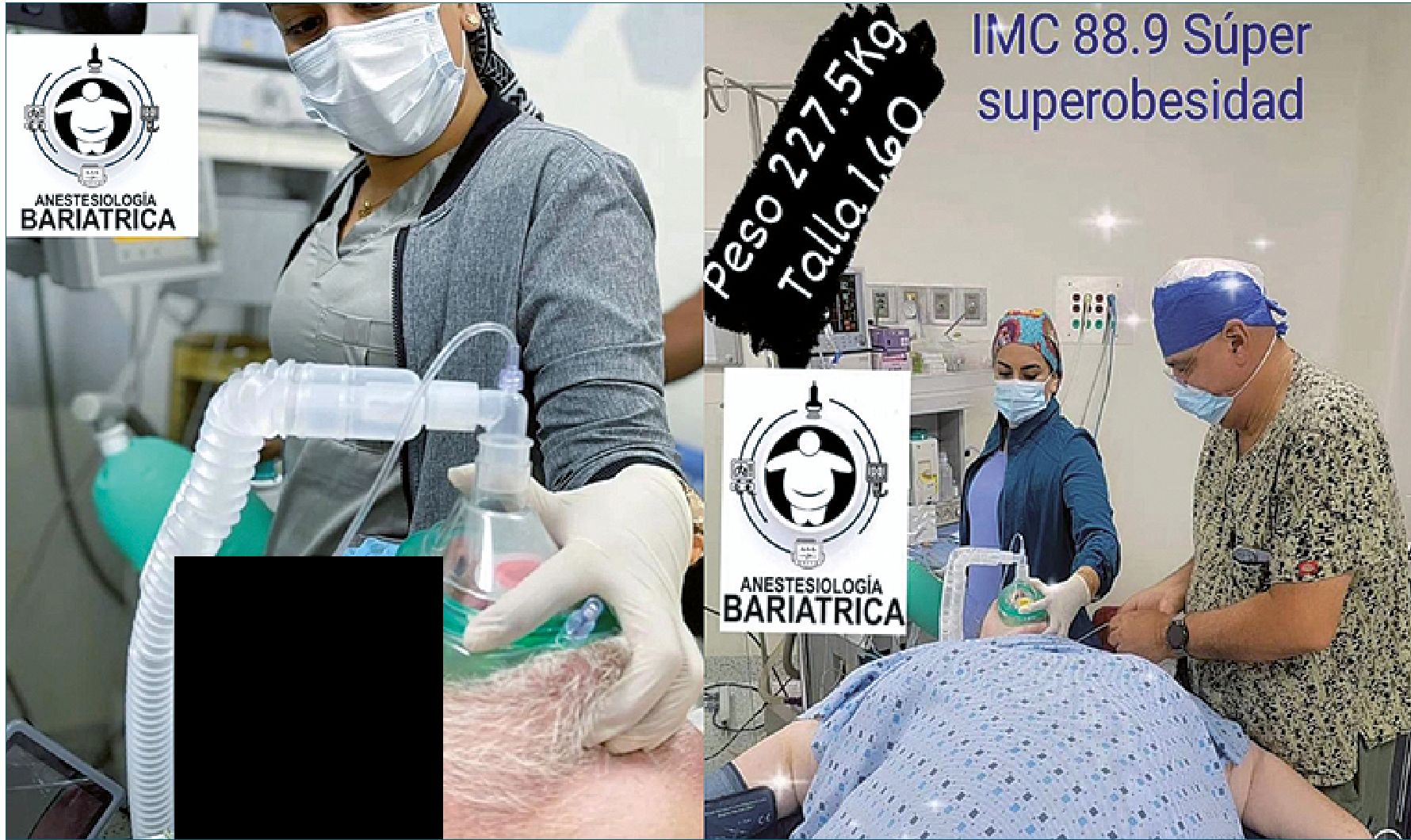
Figura 4. Ventilación con mascarilla facial en pacientes sometidos a Cirugía Bariátrica con puntaje de 5 y 4 en la Escala OBESE. Fotos cortesía de la Dra. Mallory Morgado. Tomadas del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
-
Posición del paciente
Un paciente con obesidad mórbida puede experimentar dificultades al adoptar una posición supina y, generalmente, no es bien tolerada. La acumulación de grasa cervical posterior puede exagerar la posición flexionada de la cabeza y cuello, lo que hace que elevar la cabeza con un cojín estándar de 8 cm no sea suficiente para mejorar las condiciones de una laringoscopia directa. Collins y cols., sugirieron colocar a los pacientes con obesidad mórbida en una “posición en rampa” en lugar de la posición estándar de olfateo[16]. Esto se puede lograr doblando sábanas y mantas debajo de la cabeza y el cuello o a través de dispositivos disponibles, comercialmente, como la almohada de elevación de espuma prefabricada RAMP® o la almohada de laringoscopia con elevación de cabeza Oxford. El objetivo es obtener una alineación horizontal entre el conducto
Tabla 2. Cuestionario STOP-BANG
| S | Snoring (ronquido) | ¿Ronquidos? |
| T | Tired (cansancio) | ¿Se siente frecuentemente cansado, fatigado o somnoliento durante el día? |
| O | Observed apnea (apneas observadas) | ¿Alguien ha observado pausas en su respiración durante su sueño? |
| P | Pressure (hipertensión arterial) | ¿Tiene o ha sido tratado por hipertensión arterial? |
| B | Body mass index (índice de masa corporal) | > 35 kg/m2 |
| A | Age (edad) | ¿Tiene más de 50 años? |
| N | Neck circumference (circunferencia de cuello > 40 cm) | |
| G | Gender (género masculino) |
auditivo externo y la muesca esternal. Esta posición produce una alineación adecuada de los ejes oral, faríngeo y laríngeo en pacientes con obesidad, similar a la posición de olfateo en pacientes no obesos. Además, la posición de Trendelenburg invertida (> 30°) también prolonga el período de apnea y mejora la mecánica pulmonar. En general estas posiciones ofrecen diferentes beneficios: mayor comodidad para el paciente, se mantiene la capacidad residual funcional, se facilita la ventilación bolsa-mascarilla y mejora, significativamente, la visión laríngea en pacientes con obesidad mórbida durante la laringoscopia directa[17] (Figura 5).

Figura 5. A: Posición de rampa con campos quirúrgicos (foto cortesía del Dr. Flores Carrillo); B: Posición de rampa en 45 grados con la cama quirúrgica (foto cortesía de la Dra. Adriana Méndez). Tomadas del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
-
Preoxigenación
La preoxigenación adecuada en pacientes con obesidad es esencial debido a sus reservas limitadas de oxígeno, el mayor riesgo de desaturación y las dificultades inherentes en la ventilación e intubación traqueal. Dada la reducida CRF y la mayor demanda metabólica característica de la obesidad, estos pacientes enfrentan una disminución en el período de apnea seguro (PAS; es decir, el tiempo entre el inicio de la apnea y la desaturación [SpO2 < 90%]) durante la inducción anestésica. Es decir, el PAS es inversamente proporcional al IMC[18]. La preoxigenación ayuda a optimizar las reservas de oxígeno del paciente, mejorando así su seguridad durante el manejo de la vía aérea. Existen varias técnicas para lograr una preoxigenación efectiva en pacientes con obesidad. Una de ellas es administrar oxígeno al 100% a través de una mascarilla facial ajustada durante 3 minutos con ventilación con volumen corriente, o realizar 8 respiraciones de capacidad vital en 60 segundos con una mascarilla sin reinhalación a un flujo de oxígeno de 10l/ min[19]. Estas maniobras han demostrado aumentar el PAS de 2 a 3 minutos en pacientes con obesidad. Idealmente, el punto final debería dirigirse a una concentración de oxígeno al final de la espiración mayor al 90%. Además, el uso de presión positiva continua en las vías respiratorias (CPAP) de hasta 10 cm H2O durante la preoxigenación puede mejorar su eficacia al aumentar el volumen pulmonar al final de la espiración y reducir el cierre de las vías respiratorias más pequeñas. Se ha observado un incremento del 50% del PAS en estos pacientes gracias al efecto del CPAP[20].
Otros métodos de preoxigenación incluyen el uso de una cánula nasal de alto flujo (CNAF). Proporciona un flujo alto de aire calentado y humidificado a través de una cánula nasal con una fracción de oxígeno inspirado del 100% y un flujo máximo de gas de 60 L/min. Puede generar un bajo nivel de presión positiva en las vías respiratorias y mejora la calidad del paciente en comparación con una mascarilla facial, prolongando el PAS durante todo el procedimiento de intubación[21].
Un estudio realizado por Dixon et al., comparó dos posiciones durante la preoxigenación en pacientes con obesidad mórbida sometidos a banda gástrica laparóscopica: supino y cabeza elevada a 25°. Los resultados mostraron que el grupo con la cabeza elevada logró una tensión de oxígeno 23% más alta en comparación con el grupo supino (442 ± 104 vs. 360 ± 99 mmHg, P = 0,012), después de 3 minutos de preoxigenación. Además, el PAS fue, significativamente, mayor en el grupo con la cabeza elevada para alcanzar una saturación de oxígeno del 92% (201 ± 55 frente a 155, P = 0,023). Estos hallazgos sugieren que la preoxigenación siempre debe realizarse con la cabeza hacia arriba/en posición de rampa para prolongar el PAS[22].
Durante el período de apnea, la oxigenación pasiva u “oxigenación apneica” puede ayudar a mantener el PAS en niveles adecuados. Esto se logra debido a una diferencia de presión negativa en los alveolos creado por la disminución del retorno de dióxido de carbono a los alveolos durante la apnea[23]. Para que esta técnica sea efectiva, se necesitan una fuente continua de oxígeno, vías respiratorias permeables y una adecuada preoxigenación. La oxigenación apneica es, especialmente, útil en pacientes con obesidad con VAD y comorbilidades respiratorias preexistentes. Esto se puede lograr a través de una cánula nasal simple con flujo de oxígeno de 5 a 15l/min. En un estudio que simuló una laringoscopia prolongada en pacientes con obesidad encontró que, al utilizar esta técnica, se obtuvo una prolongación de la saturación de oxígeno por encima del 95% durante al menos 6 minutos después de la apnea[7)].
Tabla 3. Tipos y características de los videolaringoscopios
| Tipo de hoja de VL | Características principales | Ejemplos |
| Modificación Macintosh | Diseño de hoja de laringoscopio convencional Posibilidad de usar como laringoscopio directo Familiaridad con el diseño de hoja | C-MAC®
Storz V-MAC McGrath MAC VL® |
| Hoja angulada | Visualización de la glotis sin alineación de ejes
Requiere el uso de estilete con una curva de 60° King Vision cuenta con una angulación de entre 80 y 90 grados |
Insighters® Glidescope GVL® Storz C-MAC® C-MAC BLADE® OnFocus® King Vision® |
| VL con canal guía integrado | Reduce el tiempo hasta la intubación en comparación con dispositivos no canalizados
La inserción del dispositivo puede ser difícil debido a su diseño voluminoso No es necesario el estilete |
Pentax-AWS® King Vision® Airtraq Optical® |
Tomada del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
Abordaje de la vía aérea
Uso de dispositivos
Videolaringoscopios
La videolaringoscopia, al mejorar la visualización durante la laringoscopia, no solo facilita el procedimiento, sino que también aumenta la tasa de éxito en la intubación traqueal sin incrementar las complicaciones, e incluso en muchos casos, re- duciéndolas[24]. Es importante destacar que estos beneficios en el rendimiento de la videolaringoscopia, probablemente, se deben no solo a una mejora en la calidad óptica, sino también a la simplificación del procedimiento en sí, logrando una intubación exitosa antes, evitando así la hipoxemia[18], logrando una tasa de éxito de intubación entre el 85% y 100% de los pacientes. Es por esta razón que, tanto las directrices de la ASA para el manejo de la VAD como las directrices de la Sociedad de Vía Aérea Difícil (DAS), sugieren que la videolaringoscopia es el procedimiento predeterminado para una intubación difícil prevista[4]. Sin embargo, dado que la videolaringoscopia se
trata de una destreza técnica, su proceso de aprendizaje varía y demanda una formación práctica y experiencia continuas para adquirir y mantener competencias en su uso. Es importante destacar que en el uso de videolaringoscopia debe acompañarse de la utilización de un estilete. Samir et al., llevaron a cabo un ensayo aleatorio multicéntrico con 999 pacientes, en el cual desmostraron que el uso de estilete para la intubación traqueal fue seguro y resultó en un éxito de intubación en el primer intento del 78,2%, cifra significativamente mayor que el 71,5% observado con el uso de un tubo traqueal solo[25]. Por lo tanto, se recomienda utilizar guía para intubar pacientes con o sin videolaringoscopío.
En el mercado existen diferentes tipos de videolaringoscopios (VL), los cuales varían, considerablemente, en el diseño de las hojas. Algunos de estos diseños están principalmente inspirados en la forma original de la hoja Macintosh, mientras que otros tienen una hoja o punta más angulada, lo que facilita una mejor visualización de las estructuras durante la laringoscopia. Además, existe otro grupo que incluye un canal guía integrado en la hoja (Tabla 3). En general, la mayoría de los VL ofrecen las siguientes ventajas: menor manipulación cervical, pueden ser utilizados en intubación con paciente despierto, no es necesario alinear los ejes de las vías respiratorias y curva de aprendizaje corta (Figura 6). Entre las desventajas se encuentran: dificultad para introducir el tubo endotraqueal a pesar de una visua- lización glótica mejorada (especialmente con hoja angulada), sensación de falsa seguridad y falta de preparación para una VAD, visión bidimensional con pérdida de la percepción de la profundidad, empañamiento y coste[26].
La técnica tradicional del uso de videolaringoscopia tal y como la describe el Dr. Levitan es por medio de introducción del VL por línea media, y realizando una epiglotoscopía en un lapso de 45-60 segundos, sin embargo, en el paciente obeso esta tecnica puede resultar un poco más complicada de lo que aparenta. A continuación describiremos una técnica con pequeñas modificaciones que realizamos en la Alta Especialidad de Anestesiología Bariátrica en Tijuana (Se cuenta con un QR que lo llevara un video donde explica las estructuras por medio de VL):
1. Colocar el paciente en posición de rampa (45-60 grados).
2. Buena preoxigenación del paciente y con una adecuada relajación neuromuscular.
3. Realizar una maniobra gentil para la liberación de la vía aerea y retirar la canula de Guedel.
4. Realizar tracción mandibular para obtener una buena apertura oral y distancia interincisiva.
5. Introducir el VL por la comisura labial izquierda del paciente (a 180 grados) sin tocar los labios o los dientes, realizar un movimiento para que quede en el centro de la boca (90 grados) y así evitemos batallar con las mamas de los pacientes.
6. En lo que se realiza el paso 5, usted avanzará de manera tradicional siempre cuidando las estructuras bucales y observado su pantalla del VL, con este movimiento usted debe pasar por completo la lengua ( recordar que es una hoja
curva, por lo que no se debe montar sobre la epiglotis), y avanzar hasta la vallecula.
7. En el momento que usted se encuentra en la vallecula, debe de observar la apertura glotica sin ver los anillos traqueales (signo de Kovac) (Figura 7), siempre buscando el mejor POGO posible (Figura 8).
8. Introducir el TET ya sea con estilete y retirar antes de las cuerdas vocales para no dañarlas o por medio del canal del VL y al introducir el TET retirar del canal antes de sacar el TET para no evitar extubación fortuita.
9. No retirar el VL hasta observar que el TET ingreso a la traquea y realizar el neumotaponamiento, una vez observado esto retire el VL y conecte al ventilador lo más rápido posible (recuerde que estos pacientes tienen menor tolerancia a la apnea).
10. Todos estos pasos deben de llevar menos de 1 minuto.
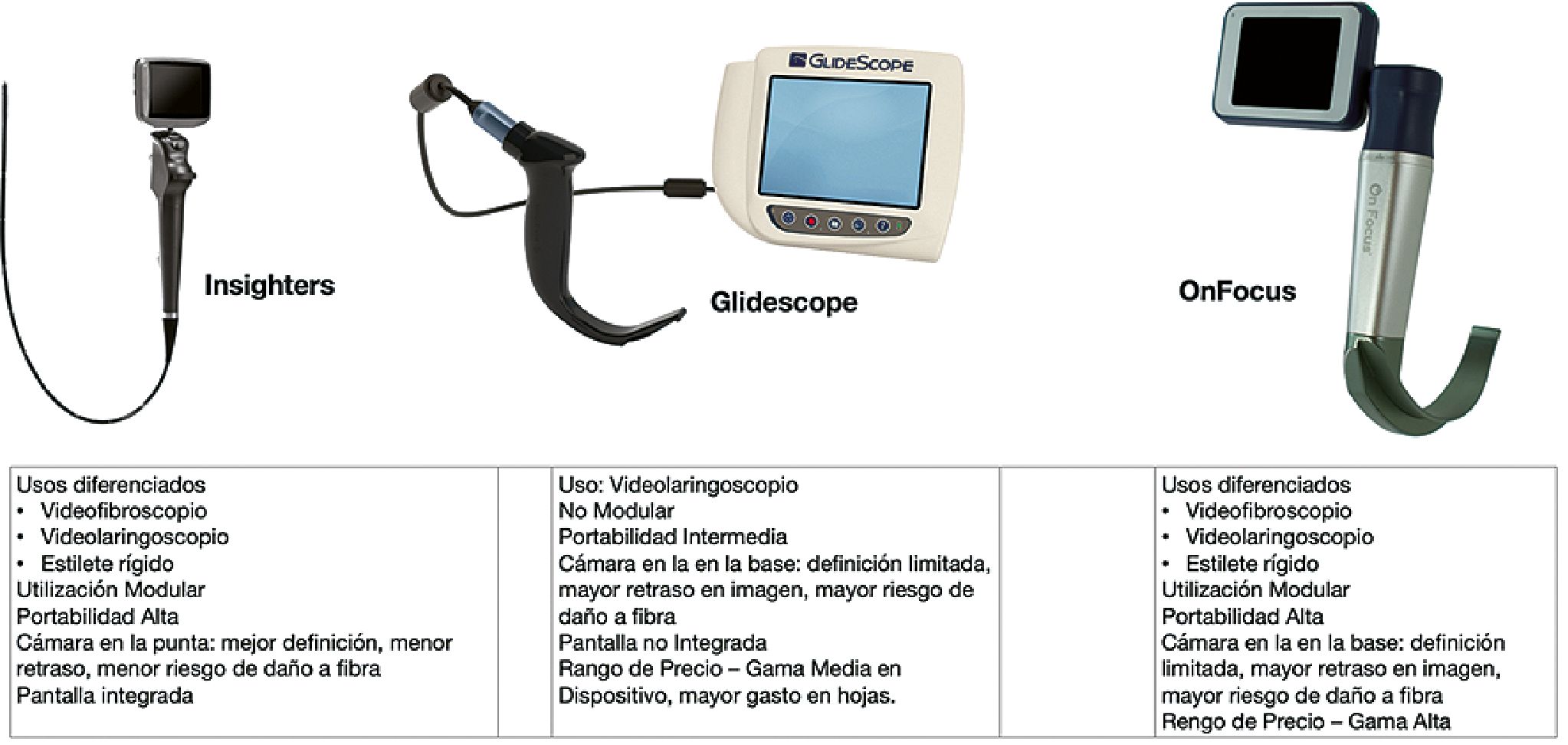
Figura 6. Videolaringoscopios más utilizados en México y sus características. Tomada del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.

Video de estructuras por medio de Videolaringoscopía. Tomada del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
En ciertos casos, la introducción del VL en la cavidad bucal puede resultar complicada, especialmente, en pacientes con una pared torácica y tejido mamario prominente. Una técnica recomendada para facilitar la inserción de la hoja de VL implica girar el mango y la hoja del dispositivo 90° hacia la derecha antes de introducirlo a la cavidad bucal. Una vez que la hoja está dentro, se gira el mango nuevamente 90° hacia la izquierda. Luego, se desliza a lo largo del paladar y la faringe posterior hasta que la punta de la hoja alcance la vallecula, evitando en todo momento el contacto con los dientes y traumatismo en labios. Al inclinar hacia adelante el mango del dispositivo, se crea mayor distancia, lo que resulta en una visión más amplia. Es fundamental asegurar que la apertura glótica esté siempre centrada en el monitor.
Se han reportado diversas complicaciones asociadas con el uso de VL. Algunas explicaciones de estas lesiones incluyen el uso de una fuerza mayor a la necesaria, un estilete rígido y el
empleo de hojas de tamaño inadecuado. Además, es posible que se produzcan lesiones debido al avance ciego del tubo en- dotraqueal con estilete antes de que esté dentro del campo de visión de la cámara de video[18],[26].
Escala de POGO
La escala POGO (percentage of glottic opening) valora la distancia vertical desde la comisura anterior hasta la unión de las dos aritenoides y corresponde al porcentaje de la glotis visualizada y no específicamente en la visualización de las cuerdas vocales (Figura 9). Un puntaje POGO 100% denota la vi- sualización de toda la glotis desde la comisura anteriores de las cuerdas vocales hasta la muesca interaritenoidea, que correspondería a la mejor vista de Cormack-Lehane (CL) I. La apertura glótica puede aparecer como una hendidura vertical delgada o tener una forma de romboide ancho. La forma real de la apertura glótica se puede deber a múltiples factores, como son la fase de la respiración, la relajación muscular y la fuerza de tracción en el videolaringoscopio[27].
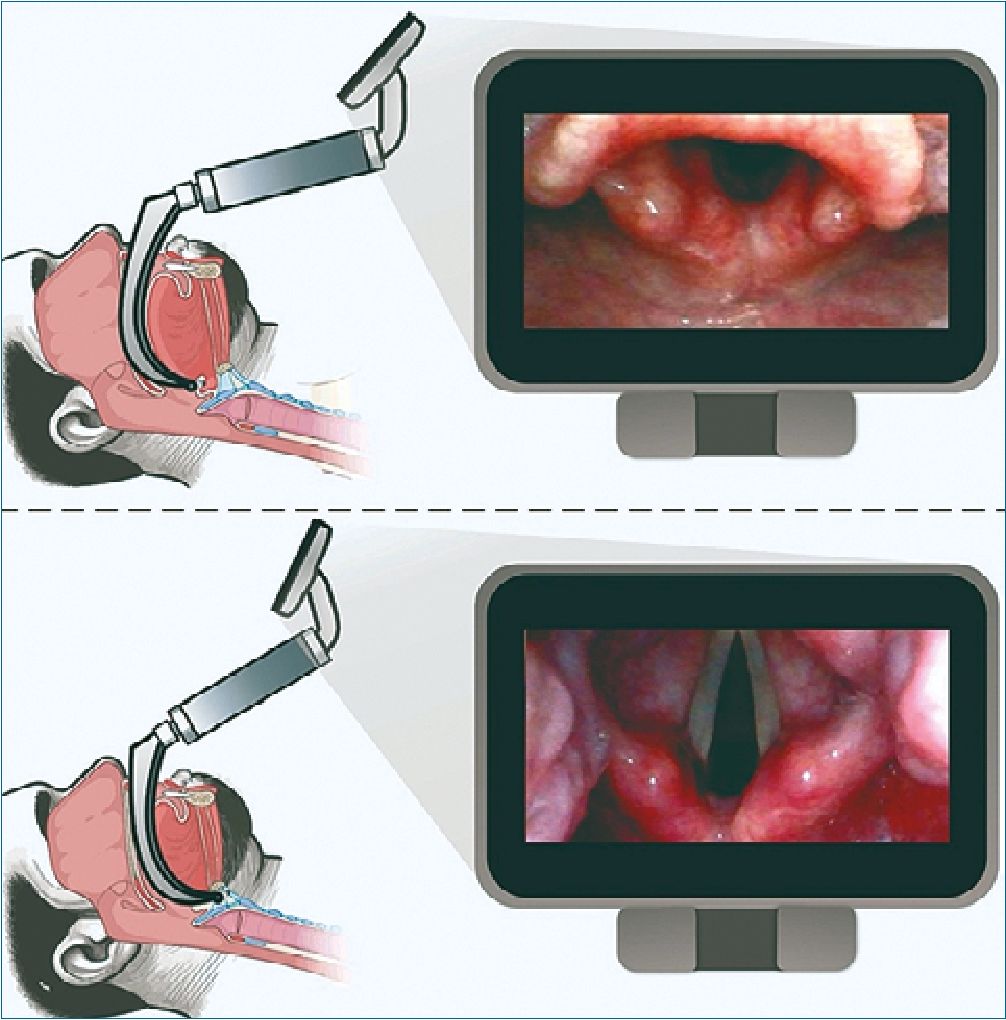
Figura 7. A. Se observa una videolaringoscopia con un POGO de 25%, B al realizar una tracción de la epiglotis se retrae el área glótica mejora la visión y se debe evitar el signo de Kovac.
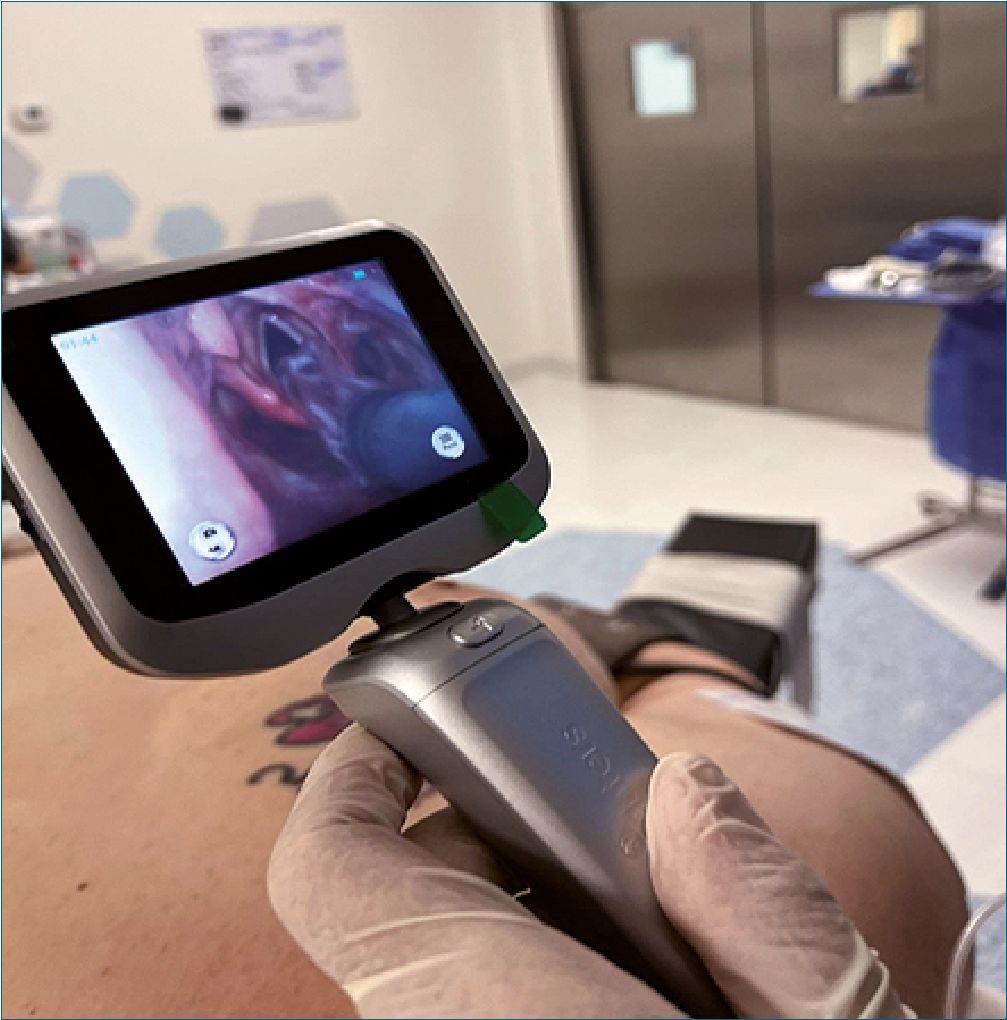
Figura 8. Intubación con Videolaringoscopio Insighters por Fellow de Anestesiología Bariátrica previo retiro de guía para el paso de las cuerdas vocales.

Figura 9. Porcentajes del POGO (percentage of glottic opening). Tomada del Libro “Anestesiología Bariátrica y para el paciente con Obesidad”.
Dispositivos supraglóticos
Los dispositivos supraglóticos (DSG) pueden proporcionar una vía aérea satisfactoria para procedimientos menores en pacientes con obesidad que no tienen un mayor riesgo de reflujo gastroesofágico, pero ésta no puede ser una técnica ideal. Los DSG quizás sean más útiles para ventilar a pacientes con obesidad antes de la intubación endotraqueal planificada o para facilitar la intubación mediante otra técnica. Son fáciles de colocar y tienen tasas de éxito del 65% al 100% en ventilación en pacientes con VAD prevista[4],[28].
-
Intubación traqueal con paciente despierto
La intubación traqueal con el paciente despierto ofrece una visualización superior sin la presión de tiempo asociada al uso de bloqueo neuromuscular, permitiendo que el paciente mantenga su impulso respiratorio y los reflejos protectores de la vía aérea. De acuerdo con las recomendaciones de la ASA para el manejo de VAD, se debe considerar la intubación traqueal con paciente despierto cuando se sospeche una intubación difícil y se anticipe dificultad para la ventilación (ya sea con mascarilla facial o dispositivo supraglótico), alto riesgo de aspiración, incapacidad de tolerar un breve período de apnea y cuando los pacientes no sean buenos candidatos para la intubación de secuencia rápida. La intubación con paciente despierto, utilizando videolaringoscopia o broncoscopia flexible por vía nasal u oral, suele ser el mejor enfoque en estas situaciones, siempre y cuando se cuente con el tiempo, equipo y experiencia necesarios. Las tasas de éxito informadas varían entre el 78% y 100%[4],[24]. El éxito de esta técnica depende en gran medida de las habilidades del anestesiólogo con el dispositivo utilizado, así como la eficacia de la anestesia tópica y la sedación. Es importante tener precaución a la administración de la sedación, ya que existe un alto riesgo de depresión respiratoria u obstrucción de las vías respiratorias, lo que podría provocar una desaturación rápida o fallo de la técnica. Esta técnica se puede realizar con el paciente en posición sentada o en rampa para optimizar la visualización y el acceso. Además, técnicas como la maniobra de empuje de la mandíbula o el uso de dispositivos de vías respiratorias orales complementarios, como Ovassapian, Berman y Williams, pueden facilitar el acceso y la visualización de las vías respiratorias faríngeas[17],[28]. Estas estrategias contribuyen a mejorar la eficacia y la seguridad en la intubación.
-
Vía aérea quirúrgica
El acceso quirúrgico a las vías respiratorias es más complejo desde el punto de vista técnico en pacientes con obesidad y se asocia a un mayor riesgo de complicaciones perioperatorias. Si se encuentra una vía VAD no prevista y tanto la ventilación con mascarilla facial como la intubación fallan, se debe realizar una cricotiroidotomía de emergencia en la parte frontal del cuello (FONA). Sin embargo, este procedimiento puede ser, particularmente, desafiante en pacientes con obesidad debido a que los puntos de referencia pueden dificultad o hacer imposible la FONA. Por lo tanto, en evaluación preoperatoria de pacientes con puntos de referencia para la membrana cricotiroidea impalpables o con alto riesgo de intubación difícil, se recomienda el uso de ecografía para facilitar el procedimiento[18],[29],[30].
-
Extubación y cuidados posoperatorios
Este tópico será descrito con mayor desarrollo la parte 2 de este tema del Manejo de la vía aérea en el paciente con obesidad. El proceso de extubación debe ser planeado desde la evaluación preoperatoria del paciente para enfrentar posibles complicaciones. Es fundamental contar con un equipo médico capacitado y crear un entorno quirúrgico adecuado para el procedimiento. También se debe considerar la posibilidad de reintubación y, en algunos casos, la realización de una vía aérea quirúrgica de emergencia. Siguiendo las directrices de la DAS para el manejo de la extubación traqueal, los pacientes con obesidad deben ser considerados como pacientes de alto riesgo para extubación traqueal[31]. Por lo tanto,se recomiendan las siguientes estrategias para prevenir eventos respiratorios graves. El posicionamiento del paciente es crucial, tanto para la intubación como para la extubación. A menos que esté contraindicado, se debe colocar al paciente en posición de rampa o Trendelenburg invertido a 30° durante la extubación para mejorar la mecánica respiratoria. Idealmente, el paciente debe estar completamente despierto, cooperativo y respirando con un volumen tidal adecuado para mantener los niveles normales de CO2 y O2 al final de la espiración[32]. Es importante garantizar la reversión del bloqueo neuromuscular antes de la extubación. Se recomienda utilizar monitorización neuromuscular cuantitativa en el músculo aductor del pulgar y confirmar una recuperación del índice de tren de cuatro igual o mayor a 0,9 antes de la extubación[33]. Suggamadex puede proporcionar una recuperación más rápida de la función muscular y prevenir una mayor curarización residual posoperatoria en el paciente con obesidad mórbida en comparación con la neostigmina[34]. Estas estrategias pueden minimizar el riesgo de obstrucción de las vías respiratorias, hipoventilación o laringoespasmo durante la extubación. En la unidad de cuidados postanestésicos (UCPA), los pacientes deben ser monitorizados y vigilados por personal capacitado. Se ha demostrado que la atelectasia es más común y puede tardar más tiempo en resolverse en estos pacientes, lo que puede provocar dificultades respiratorias después de la cirugía[35],[36]. El uso de ventilación con presión positiva no invasiva (VPPNI), especialmente en pacientes con SAOS, puede reducir el riesgo de complicaciones pulmonares, atelectasias y reintubación, siempre y cuando no estén contraindicadas por el procedimiento quirúrgico[37]. Además, la CNAF puede ser preferible a la VPPNI, ya que es más tolerable y fácil de aplicar. La CNAF puede mejorar el aclaramiento mucociliar, reducir el atrapamiento de aire, mejorar la función de las vías respiratorias de menor calibre y disminuir la resistencia de las vías respiratorias. También se asocia con aumento en el volumen al final de la espiración y una reducción del esfuerzo de los músculos inspiratorios, lo que beneficio a los pacientes con obesidad durante la extubación, por lo tanto, pueden ser extubados directamente a CNAF[38],[39].
-
Conclusión
El manejo de la vía aérea en pacientes con obesidad presenta retos significativos tanto en la ventilación como en la intubación. Aunque la incidencia de intubación difícil en pacientes con obesidad se ha reportado en 8,2%, no se dispone de datos precisos sobre la incidencia de ventilación difícil en estudios prospectivos, especialmente en aquellos pacientes con un índice de masa corporal (IMC) superior a 40 kg/m2. Esta laguna en el conocimiento subraya la necesidad de actualizar y corroborar estos datos en poblaciones específicas. Este trabajo tiene como objetivo aportar recomendaciones basadas en la evidencia, alineadas con las guías internacionales, para la evaluación y manejo de pacientes obesos con el fin de anticipar una vía aérea difícil (VAD). Se recomienda el uso de la escala OBESE para la valoración de la ventilación y la utilización de una cánula de Guedel, así como la colaboración de cuatro manos y el soporte necesario tanto en equipo como en recursos humanos. Es fundamental emplear el videolaringoscopio y una guía (como lo sugiere el estudio STYLETO) desde el primer intent de intubación, sin esperar a un segundo intento para hacer uso de la tecnología avanzada. Es importante reconocer que los pacientes con obesidad tienen una baja tolerancia a la apnea, lo que hace imprescindible que el procedimiento sea realizado por un experto o, en el caso de profesionales en formación, bajo la supervisión constante de un experto. Actualmente, se está desarrollando el estudio STARGATE, que considera la nueva definición de VAD propuesta en 2022, y el estudio BARINTUBE, que evalúa la incidencia de complicaciones en pacientes obesos sometidos a cirugía bariátrica. La parte relacionada con la ex- tubación se abordará en mayor detalle en la segunda parte de este trabajo.
-
Referencias
1. Campos-Nonato I, Galván-Valencia Ó, Hernández-Barrera L, Oviedo-Solís C, Barquera S. Prevalencia de obesidad y factores de riesgo asociados en adultos mexicanos: resultados de la Ensanut 2022. Salud Publica Mex [Internet]. 2023;65:s238–47. Disponible en: https://ensanut.insp.mx/encuestas/ensanutcontinua2022/doctos/analiticos/31-Obesidad.y.riesgo-ENSANUT2022-14809-72498-2-10-20230619.pd
2. Cook TM, Woodall N, Frerk C. Major complications of airway management in the UK: results of the Fourth National Audit Project of the Royal College of Anaesthetists and the Difficult Airway Society. Part 1: Anaesthesia. Br J Anaesth [Internet]. 2011;106(5):617–31. Disponible en: https://doi.org/10.1093/bja/aer058.
3. De Jong A, Molinari N, Pouzeratte Y, Verzilli D, Chanques G, Jung B, et al. Difficult intubation in obese patients: incidence, risk factors, and complications in the operating theatre and in intensive care units. Br J Anaesth. 2015 Feb;114(2):297–306. https://doi.org/10.1093/bja/aeu373 PMID:25431308
4. Apfelbaum JL, Hagberg CA, Connis RT, Abdelmalak BB, Agarkar M, Dutton RP, et al. 2022 American Society of Anesthesiologists Practice Guidelines for Management of the Difficult Airway. Anesthesiology [Internet]. 2022;136(1):31–81. Disponible en: https://doi.org/10.1097/ALN.0000000000004002.
5. Collins JS. Do all morbidly obese patients have a “difficult” airway? Controversies in the Anesthetic Management of the Obese Surgical Patient. Milano: Springer Milan; 2013. pp. 145–56. https://doi.org/10.1007/978-88-470-2634-6_14.
6. Sharma S, Arora L. Anesthesia for the morbidly obese patient. Anesthesiol Clin [Internet]. 2020;38(1):197–212. Disponible en: https://doi.org/10.1016/j.anclin.2019.10.008.
7. De Jong A, Wrigge H, Hedenstierna G, Gattinoni L, Chiumello D, Frat J-P, et al. How to ventilate obese patients in the ICU. Intensive Care Med [Internet]. 2020;46(12):2423–35. Disponible en: https://doi.org/10.1007/s00134-020-06286-x.
8. Ezri T, Medalion B, Weisenberg M, Szmuk P, Warters RD, Charuzi I. Increased body mass index per se is not a predictor of difficult laryngoscopy. Can J Anaesth [Internet]. 2003;50(2):179–83. Disponible en: https://doi.org/10.1007/BF03017853.
9. Langeron O, Masso E, Huraux C, Guggiari M, Bianchi A, Coriat P, et al. Prediction of difficult mask ventilation. Anesthesiology [Internet]. 2000;92(5):1229–36. Disponible en: https://doi.org/10.1097/00000542-200005000-00009.
10. Langeron O, Birenbaum A, Le Saché F, Raux M. Airway management in obese patient. Minerva Anestesiol. 2014 Mar;80(3):382–92. PMID:24122033
11. Brodsky JB, Lemmens HJM, Brock-Utne JG, Vierra M, Saidman LJ. Morbid obesity and tracheal intubation. Anesth Analg [Internet]. 2002;94(3):732–6; table of contents. Disponible en: https://doi.org/10.1097/00000539-200203000-00047.
12. Moon TS, Fox PE, Somasundaram A, Minhajuddin A, Gonzales MX, Pak TJ, et al. The influence of morbid obesity on difficult intubation and difficult mask ventilation. J Anesth [Internet]. 2019;33(1):96–102. Disponible en: https://doi.org/10.1007/s00540-018-2592-7.
13. Siyam MA, Benhamou D. Difficult endotracheal intubation in patients with sleep apnea syndrome. Anesth Analg [Internet]. 2002;95(4):1098–102, table of contents. Disponible en: https://doi.org/10.1097/00000539-200210000-00058.
14. Nagappa M, Wong DT, Cozowicz C, Ramachandran SK, Memtsoudis SG, Chung F. Is obstructive sleep apnea associated with difficult airway? Evidence from a systematic review and meta-analysis of prospective and retrospective cohort studies. PLoS One [Internet]. 2018;13(10):e0204904. Disponible en: https://doi.org/10.1371/journal.pone.0204904.
15. Aceto P, Perilli V, Modesti C, Ciocchetti P, Vitale F, Sollazzi L. Airway management in obese patients. Surg Obes Relat Dis [Internet]. 2013;9(5):809–15. Disponible en: https://doi.org/10.1016/j.soard.2013.04.013.
16. Collins JS, Lemmens HJM, Brodsky JB, Brock-Utne JG, Levitan RM. Laryngoscopy and morbid obesity: a comparison of the “sniff” and “ramped” positions. Obes Surg [Internet]. 2004;14(9):1171–5. Disponible en: https://doi.org/10.1381/0960892042386869.
17. Lee S, Jang E-A, Hong M, Bae H-B, Kim J. Ramped versus sniffing position in the videolaryngoscopy-guided tracheal intubation of morbidly obese patients: a prospective randomized study. Korean J Anesthesiol [Internet]. 2023 [citado el 11 de febrero de 2024];76(1):47–55. Disponible en: https://doi.org/10.4097/kja.22268.
18. Godoroja D, Sorbello M, Margarson M. Airway management in obese patients: The need for lean strategies. Tren Anaesth Crit Care [Internet]. 2019;26–27:30–7. Disponible en: https://doi.org/10.1016/j.tacc.2019.04.003.
19. Baraka AS, Taha SK, Aouad MT, El-Khatib MF, Kawkabani NI. Preoxygenation. Anesthesiology [Internet]. 1999;91(3):612–612. Disponible en: https://doi.org/10.1097/00000542-199909000-00009.
20. Gander S, Frascarolo P, Suter M, Spahn DR, Magnusson L. Positive end-expiratory pressure during induction of general anesthesia increases duration of nonhypoxic apnea in morbidly obese patients. Anesth Analg [Internet]. 2005;100(2):580–4. Disponible en: https://doi.org/10.1213/01.ANE.0000143339.40385.1B.
21. ¿Vourc’h M, Baud G, Feuillet F, Blanchard C, Mirallie E, Guitton C, et al. High-flow nasal cannulae versus non-invasive ventilation for preoxygenation of Obese Patients: The PREOPTIPOP randomized trial. EClinicalMedicine [Internet]. 2019;13:112–9. Disponible en: https://doi.org/10.1016/j.eclinm.2019.05.014.
22. Dixon BJ, Dixon JB, Carden JR, Burn AJ, Schachter LM, Playfair JM, et al. Preoxygenation is more effective in the 25 degrees head-up position than in the supine position in severely obese patients: a randomized controlled study. Anesthesiology [Internet]. 2005;102(6):1110–5; discussion 5A. Disponible en: https://doi.org/10.1097/00000542-200506000-00009.
23. Thota B, Jan KM, Oh MW, Moon TS. Airway management in patients with obesity. Saudi J Anaesth [Internet]. 2022;16(1):76–81. Disponible en: https://doi.org/10.4103/sja.sja_351_21.
24. Hansel J, Rogers AM, Lewis SR, Cook TM, Smith AF. Videolaryngoscopy versus direct laryngoscopy for adults undergoing tracheal intubation: a Cochrane systematic review and meta-analysis update. Br J Anaesth [Internet]. 2022;129(4):612–23. Disponible en: https://doi.org/10.1016/j.bja.2022.05.027.
25. Jaber S, Rollé A, Godet T, Terzi N, Riu B, Asfar P, et al. Effect of the use of an endotracheal tube and stylet versus an endotracheal tube alone on first-attempt intubation success: a multicentre, randomised clinical trial in 999 patients. Intensive Care Med [Internet]. 2021;47(6):653–64. Disponible en: https://doi.org/10.1007/s00134-021-06417-y.
26. Chemsian RV, Bhananker S, Ramaiah R. Videolaryngoscopy. Int J Crit Illn Inj Sci [Internet]. 2014 [cited 2024 Feb 15];4(1):35. Disponible en: https://journals.lww.com/ijci/fulltext/2014/04010/Videolaryngoscopy.8.aspx
27. Levitan RM, Ochroch EA, Kush S, Shofer FS, Hollander JE. Assessment of airway visualization: validation of the percentage of glottic opening (POGO) scale. Acad Emerg Med [Internet]. 1998;5(9):919–23. Disponible en: https://doi.org/10.1111/j.1553-2712.1998.tb02823.x.
28. Wadhwa A, Singh PM, Sinha AC. Airway management in patients with morbid obesity. Int Anesthesiol Clin [Internet]. 2013;51(3):26–40. Disponible en: https://doi.org/10.1097/AIA.0b013e318298140f.
29. Murphy C, Wong DT. Airway management and oxygenation in obese patients. Can J Anaesth [Internet]. 2013;60(9):929–45. Disponible en: https://doi.org/10.1007/s12630-013-9991-x.
30. Kristensen MS, Teoh WH, Rudolph SS, Tvede MF, Hesselfeldt R, Børglum J, et al. Structured approach to ultrasound-guided identification of the cricothyroid membrane: a randomized comparison with the palpation method in the morbidly obese. Br J Anaesth [Internet]. 2015;114(6):1003–4. Disponible en: https://doi.org/10.1093/bja/aev123.
31. Difficult Airway Society Extubation Guidelines Group, Popat M, Mitchell V, Dravid R, Patel A, Swampillai C, et al. Difficult Airway Society Guidelines for the management of tracheal extubation: Management of tracheal extubation. Anaesthesia [Internet]. 2012;67(3):318–40. Disponible en: https://doi.org/10.1111/j.1365-2044.2012.07075.x.
32. Waheed Z, Amatul-Hadi F, Kooner A, Afzal M, Ahmed R, Pande H, et al. General anesthetic care of obese patients undergoing surgery: A review of current anesthetic considerations and recent advances. Cureus [Internet]. 2023;15(7):e41565. Disponible en: https://doi.org/10.7759/cureus.41565.
33. Thilen SR, Weigel WA, Todd MM, Dutton RP, Lien CA, Grant SA, et al. 2023 American society of anesthesiologists practice guidelines for monitoring and antagonism of neuromuscular blockade: A report by the American society of anesthesiologists task force on neuromuscular blockade. Anesthesiology [Internet]. 2023;138(1):13–41. Disponible en: https://doi.org/10.1097/ALN.0000000000004379.
34. Gaszynski T, Szewczyk T, Gaszynski W. Randomized comparison of sugammadex and neostigmine for reversal of rocuronium-induced muscle relaxation in morbidly obese undergoing general anaesthesia. Br J Anaesth [Internet]. 2012;108(2):236–9. Disponible en: https://doi.org/10.1093/bja/aer330.
35. Waheed Z, Amatul-Hadi F, Kooner A, Afzal M, Ahmed R, Pande H, et al. General anesthetic care of obese patients undergoing surgery: A review of current anesthetic considerations and recent advances. Cureus [Internet]. 2023;15(7):e41565. Disponible en: https://doi.org/10.7759/cureus.41565.
36. Hodgson LE, Murphy PB, Hart N. Respiratory management of the obese patient undergoing surgery. J Thorac Dis [Internet]. 2015;7(5):943–52. Disponible en: https://doi.org/10.3978/j.issn.2072-1439.2015.03.08.
37. Carron M, Zarantonello F, Ieppariello G, Ori C. Obesity and perioperative noninvasive ventilation in bariatric surgery. Minerva Chir [Internet]. 2017;72(3):248–64. Disponible en: https://doi.org/10.23736/S0026-4733.17.07310-2.
38. Stéphan F, Bérard L, Rézaiguia-Delclaux S, Amaru P; BiPOP Study Group. High-flow nasal cannula therapy versus intermittent noninvasive ventilation in obese subjects after cardiothoracic surgery [Internet]. Respir Care. 2017 Sep;62(9):1193–202. https://doi.org/10.4187/respcare.05473 PMID:28807988
39. Hernández G, Vaquero C, Colinas L, Cuena R, González P, Canabal A, et al. Effect of postextubation high-flow nasal cannula vs noninvasive ventilation on reintubation and postextubation respiratory failure in high-risk patients: A randomized clinical trial: A randomized clinical trial. JAMA [Internet]. 2016;316(15):1565–74. Disponible en: https://doi.org/10.1001/jama.2016.14194.

 ORCID
ORCID