Germán Soto1, María Celina Rossi1, Guillermo Navarro2
Recibido: 12-06-2024
Aceptado: 12-06-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 409-414|https://doi.org/10.25237/revchilanestv53n4-16
PDF|ePub|RIS
Abstract
Obesity is associated with increased of anesthetic complications, especially in airway management, including hypoxemia and potential development of injury to vital organs. Lo avoid possible adverse events, continuous maintenance of oxygenation is necessary, through the development of a comprehensive organization of available resources and tools. In obese patients, preoperative evaluation is of vital importance to detect comorbidities and predictors of difficult airway. Recent studies indicate that the use of ultrasound provides interesting information for both evaluation and intervention, by measuring anatomical distances, identification of the cricothyroid membrane, and the correct position of the endotracheal tube. Actions taken prior to the time of intubation, such as patient positioning, high or low flow apneic oxygenation, pre-oxygenation and face mask ventilation, extend the safe apnea time, preventing critical desaturations. current evidence demonstrates a higher rate of first attempt intubation successful with video laryngoscopy, compared to conventional direct laryngoscopy. This narrative review aims to describe airway intervention strategies in obese patients, through comprehensive assessment and backup planning. Finally, the application of artificial intelligence in this field will be mentioned.
Resumen
La obesidad se asocia con aumento de complicaciones anestésicas, especialmente en el manejo de la vía aérea, incluyendo hipoxemia y potencial desarrollo de injuria de órganos vitales. Para evitar mencionados eventos adversos y garantizar el mantenimiento de una adecuada oxigenación, es preciso desarrollar una organización exhaustiva de los recursos y herramientas disponibles. En pacientes obesos, la evaluación clínica pre-operatoria es de vital importancia, para la detección de comorbilidades y predictores de vía aérea dificultosa. Recientes estudios indican que el empleo de ultrasonido aporta información interesante tanto de evaluación como de intervención, mediante medición de distancias anatómicas, identificación de la membrana cricotiroidea, y la correcta posición del tubo endotraqueal. Acciones previas al momento de la intubación, tales como posicionamiento del paciente, oxigenación apneica de alto o bajo flujo, pre-oxigenación y ventilación con máscara facial, extienden el tiempo de apnea seguro, previniendo desaturaciones críticas. Evidencia actual demuestra que la videolaringoscopía presenta mayor tasa de primer intento de intubación exitoso, en comparación con la laringoscopía directa convencional. Esta revisión narrativa tiene como objetivo describir estrategias de valoración e intervención de inicial y de contingencia. FINALMENTE, la aplicación de inteligencia artificial en este campo será mencionada.
-
Introducción
La obesidad se define (OMS) mediante el índice de masa corporal (IMC), cuyo valor se calcula dividiendo el peso en kilogramos por estatura al cuadrado. Paciente con un IMC > 30 kg/m2 es considerado obeso, mientras que con un IMC > 40 kg/m2 es considerado obeso mórbido. Independientemente de la IMC, valores mayores a 35 con desarrollo de dos o más comorbilidades mayores, también se ingresa a la categoría de obesidad mórbida[1] (Tabla 1). La obesidad puede acompañarse de un conjunto de factores encuadrados dentro del síndrome metabólico, que incluye: 1 Obesidad abdominal o central; 2 resistencia a la insulina; 3 hipertensión arterial; 4 niveles anormales de lípidos en sangre; 5 niveles anormales de glucosa en sangre. El síndrome metabólico requiere de la presencia de al menos 3 de los 5 factores mencionados. Desórdenes de tipo respiración-sueño, como el síndrome de apnea obstructiva del sueño (SAOS) y el síndrome de obesidad-hipoventilación (obesidad, hipercapnia e hipoxemia) pueden estar presentes en paciente obesos[2].
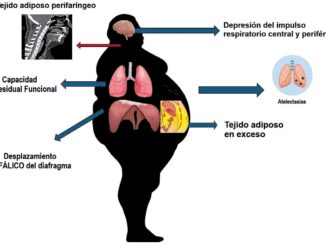
Desde el punto de vista de la vía aérea, el paciente obeso presenta infiltración adiposa en región de cara, cavidad oral, nuca (giba cervical) y cuello, estrechando este último las mediciones a nivel de la oro-faringe, haciéndola más proclive al colapso[3]. Con respecto a las consideraciones pulmonares, el obeso muestra disminución de la capacidad residual funcional (CRF), capacidad pulmonar total (CPT) y aumento del shunt in- tra-pulmonar, en comparación a los pacientes no obesos. Estos cambios anatomo fisiológicos podrían deteriorar el intercambio gaseoso que conjuntamente con el incremento del consumo de oxígeno, predispone a los pacientes obesos desaturaciones durante el perioperatorio[4].
Con el propósito de disminuir estas condiciones pre-exis- tentes, los pacientes obesos son frecuentemente sometidos a distintos procedimientos quirúrgicos, incluyendo las cirugías bariátricas[5]. En este sentido, es importante que un equipo multidisciplinario detecte comorbilidades mayores, conjuntamente con la identificación de predictores anatómicos y fisiológicos de vía aérea dificultosa, con la finalidad de optimizar las acciones que serán ejecutadas[6]. Recientes estudios indican que el empleo de ultrasonido, aporta mediciones de distancias anatómicas[7], e identifica parámetros de reparo, como la membrana cricotiroidea[8]. Acciones tomadas previas al momento de intubación, como posicionamiento[9], oxigenación apneica de alto o bajo flujo[9],[10], preoxigenación[9] y ventilación con máscara facial[10],[11], extienden el tiempo de apnea seguro, previniendo desaturaciones críticas. Evidencia actual demuestra que la videolaringoscopía presenta mayor tasa de primer intento de intubación exitoso, en comparación con la laringoscopía directa convencional[12],[13]. Esta revisión narrativa tiene como objetivo describir estrategias de estimación e intervención de la vía aérea en pacientes obesos, mediante valoración integral, y diseño de planes iniciales y de contingencia. Finalmente, la aplicación de inteligencia artificial en este campo será mencionada.
Tabla 1. Clasificación de obesidad según Organización Mundial de la Salud y grados ASA
| Categoría | IMC (kG M-1) | Clasificación ASA |
| Bajo peso | < 18,5 | I |
| Peso normal | 18,5-24,9 | I |
| Sobrepeso | 25-29,9 | I |
| Obeso | > 30 | I |
| Clase 1 | 30-34,9 | I |
| Clase 2 | 35-39,9 | II |
| Clase 3 (obeso mórbido) | > 40 | III |
IMC: Índice de Masa Corporal; ASA: American Society Anesthesiologists.
-
Evaluación preoperatoria de la vía aérea
-
Cambios anatómicos y fisiológicos
En el paciente obeso presenta alteración de la respiración debido al depósito adiposo en pared torácica, costillas, diafragma y abdomen[3]. El acúmulo adiposo en cara y mejillas dificulta el ajuste de la máscara facial, interfiriendo en la ventilación. En este contexto, la adiposidad en la región anterior del cuello dificulta la posibilidad de distinguir las estructuras anatómicas, en caso de acceso quirúrgico de emergencia, mientras que el depósito en la región posterior impide la movilidad de la articulación cráneo-cervical[3],[4]. Estudio con RMN demuestra infiltrados adiposos en todas las estructuras de la faringe: úvula, amígdalas, pilares tonsilares, lengua y pared lateral de la faringe. El infiltrado periglotico puede alterar la visualización normal de la glotis. Con respecto a las consideraciones pulmonares, el obeso muestra mayor disminución de la capacidad de reserva funcional (CRF) y aumento del shunt intrapulmonar, en comparación a los pacientes no obesos[3],[4]. Otros volúmenes pulmonares como el volumen de reserva espiratorio (VRE) y la capacidad pulmonar total (CPT) están disminuidos. Estos cambios anatómicos y fisiológicos hacen que los pacientes obesos tengan menor tolerancia a la apnea y mayor predisposición a rápidas desaturaciones[13].
-
Predictores de vía aérea dificultosa
Se define como vía aérea dificultosa (VAD) a aquella situación donde un anestesiólogo experimenta dificultad en una o varias de las siguientes intervenciones: en la ventilación con máscara facial (VMF), en la intubación, en la colocación de dispositivo supraglótico (DSP) o en el acceso quirúrgico anterior del cuello[12]. En un estudio restrospectivo, Moon et al., hallaron similar incidencia de intubación dificultosa, al comparar pacientes obesos y obesos mórbidos; en cambio los pacientes obesos mórbidos presentaron mayor incidencia de dificultad en la VMF. En este contexto, los factores que se asocian más frecuentemente a VAD en obesos son IMC > 40[14], Mallam- pati > 3[4], circunferencia del cuello > 42 cm[4], y presencia de SAOS[4]. En relación al SAOS, se recomienda su identificación mediante test de STOP-Bang, ya que una puntuación > 3 presenta mayor riesgo de VAD[15],[16] (Tabla 2). Aquellos pacientes que presenten dos o más criterios de VAD, que no toleren períodos cortos de apnea, deberá considerarse la intubación traqueal despierto[13],[17].
-
Evaluación de la vía aérea por ultrasonido
Recientes estudios demuestran que la evaluación de la vía aérea por ultrasonido (US) representa una herramienta segura, rápida, ampliamente disponible, que revela imágenes en tiempo real[7]-[17]. Los predictores ultrasonográficos asociados a vía aérea dificultosa más estudiados son: la distancia hiomental en posición neutra, la distancia piel-hueso hioides, la distancia piel- epiglotis y la distancia piel-cuerdas vocales[18]-[22]. Para complementar la evaluación por US, se recomienda la identificación de la membrana cricotiroidea (MCT), cuya palpación en obesos puede ser dificultosa debido a la circunferencia del cuello[3],[4]. Con el transductor en posición transversa al cuello, en movimiento hacia dirección caudal, se identifica cartílago Tiroides-Aire-cartilago Cricoide-Aire (sigla TACA); luego el transductor se mueve hacia dirección cefálica para obtener la imagen de la MCT entre los cartílagos tiroides y cricoides. Finalmente, con el transductor en posición longitudinal y cercano al esternón, se obtiene la imagen de los anillos traqueales (signo del collar de perlas), al direccionar el transductor hacia cefálico, se obtienen nuevamente los cartílagos cricoides y tiroides, junto con la MCT[8] (Tabla 2).
-
Estrategias de intervención de la vía aérea
Tabla 2. Evaluación preoperatoria de la vía aerea en pacientes obesos
| Características | Signos | Asociación | Referencia |
| IMC > 40 | VAD | Moon et al (Ref 14) | |
| Predictores de VAD | Mallampatti > 3 | VAD | Wynn-Hebden et al (Ref 4) |
| Circunferencia del cuello > 42 cm | VAD | Wynn-Hebden et al (Ref 4) | |
| Presencia de OSA | VAD | Wynn-Hebden et al (Ref 4) | |
| STOP Bang > 3 | VAD | Toshniwal G et al (Ref 15) | |
| Distancia hiomental en posición neutra: < 4 cm | VAD | Gómez et al (Ref 7) | |
| Distancia piel-hueso hioides: > 1,28 cm | VAD | Gómez et al (Ref 7) | |
| Distancia piel-epiglotis: > 2,54 cm | VAD | Gómez et al (Ref 7) | |
| Predictoress sonográficos de VAD | Distancia piel-cuerdas vocales: > 2,8 cm | VAD | Gómez et al (Ref 7) |
| Imagen TACA (Tiroides-Aire-Cricoides-Aire) | Identificación MCT | Kristensen et al (Ref 8) | |
| Imagen signo de collar de perlas | Identificación MCT | Kristensen et al (Ref 8) |
VAD: vía área dificultosa; SAOS: Síndrome apnea obstructiva del sueño; STOP Bang: Cuestionario acerca de Snoring (ronquidos); Tired (Cansancio); Presión (Hipertensión arterial); BMI (Índice de Masa Corporal); Age (edad); Neck (circunferencia del cuello); Gender (género).
-
Posicionamiento
El primer paso en la intervención de la VA en obesos es la colocación del paciente en posición rampa[13]. En esta posición, la cabeza y los hombros del paciente se sobre elevan hasta alinear una línea imaginaria entre el conducto auditivo externo y el esternón. La posición rampa mejora la oxigenación y la visión laringoscopia[9]. Otra posición recomendada es anti- trendelemburg a 25°, ya que mejora el intercambio gaseoso y previene la formación de atelectasias[2] (Tabla 3).
-
Oxigenación apneica
La administración pasiva de oxígeno mediante cánulas na
sales, incrementa el tiempo de apnea seguro, en pacientes paralizados, previo a la maniobra de intubación[13]. Según el flujo de oxígeno administrado, los sistemas se clasifican en bajo flujo (cánulas nasales con oxígeno seco entre 5 y 15 L)[9] y alto flujo (cánulas nasales con oxígeno humidificado y calentado entre 30 y 70 L)[10]. La oxigenación apneica actúa creando un gradiente de oxígeno entre la faringe y el alveolo, mediante vórtices su- praglóticos y flujo hacia el espacio muerto (Tabla 3).
-
Preoxigenación
La preoxigenación previene desaturaciones y prolonga el período de apnea durante el momento de la intubación, siendo recomendado en todos los pacientes con VAD.[13]-[17]. Una correcta preoxigenación se obtiene administrando O2 al 100% mediante máscara facial bien adaptada, hasta lograr una fracción expirada de O2 ETo2 0,8 a 0,9. Dos técnicas de preoxigenación dos ampliamente utilizadas: la primera, ventilación espontanea durante 3-5 minutos con flujo de O2 a 5 L.min-1; la segunda ventilación espontanea realizando 4-8 capacidades vitales durante 30-60 segundos[9] (Tabla 3).
-
Ventilación con máscara facial
La ventilación con máscara facial (VMF) es una herramienta fundamental, ya que asegura la adecuada administración oxígeno previo a la intubación, y puede servir de rescate en caso de dificultad en la intubación[12],[13]. En reciente estudio en pacientes obesos, Schutzer-Weissmann et al.[10], hallaron adecuado oxigenación apneica tanto en un grupo que recibió VMF, como en otro grupo que recibió oxígeno por alto flujo. Con respecto a la administración de relajantes neuromusculares (RNM), estudios han demostrado que la VMF mejora con adecuada relajación, y facilita la colocación de dispositivos supraglóticos si fuera necesario[23]-[25]. En este contexto, actualmente se recomienda la administración del RNM sin chequeo previo de la ventilación[12],[13]. En relación a la valoración de una correcta VMF, se recomienda el monitoreo capnográfico, cuya escala va del grado 1 (adecuada meseta de ETco2) al grado 4 (sin regis-
| Tabla 3. Estrategias de intervención de la vía aerea en pacientes obesos | |||
| Intervención | Técnica | Acción fisiológica | Referencia |
| Posicionamiento | Posición rampaAntitrendelemburg | Mejora la oxigenación y el período de apnea | Totha et al (Ref 9) |
| Oxigenación apneica | Bajo flujo Alto flujo | Mejora la oxigenación y el periodo de apnea | Totha et al (Ref 9)Shutzer-Weissman et al (Ref 10) |
| Preoxigenación | Ventilación espontánea durante 3-5 min o utilizando 4-8 capacidad vital durante 30-60 seg | Mejora oxigenación y el período de apnea | Law et al (Ref 12) |
| Ventilación con máscara facial | Ventilación con RNMProgreso hacia otro sistema de ventilación (DSG o intubación traqueal) | Mantiene oxigenación previa a intubaciónPermite el rescate ante intubación fallida | |
| Videolaringoscopía | Rama Macintosh Rama alta curva (ángulo de 90°) Rama intermedia (ángulo entre 60 y 90°) | Mayor tasa de éxito en el primer intento intubación comparado con LD | Law et al (Ref 12)Law et al (Ref 13) |
| Dispositivos supragloticos (segunda generación) | Colocación de DSP | Rescate ante intubación fallida | Shina et al (Ref 37) |
tro de ETco2). Esta evaluación objetiva no excluye la valoración subjetiva como “fácil” o “difícil” de ventilar[26]. Para facilitar la VMF, cánulas orof-faringeas pueden ser utilizadas con el objetivo de desobstruir la permeabilidad de la vía aerea (Tabla 3).
-
Videolaringoscopía
Evidencia actual demuestra que la videolaringoscopía (VD) en todas sus variantes geométricas (macintoch, alta curva, intermedia), presenta mayor tasa de éxito en el primer intento intubación, en comparación a laringoscopía directa convencio- nal[12],[13]. En obesos, la VD proporciona mejor visualización glótica, menor trauma por múltiples intentos, menor índice de intubación dificultosa, y disminuye la posibilidad intubaciones esofágicas inadvertidas[27]-[31]. En este contexto, la técnica de videolaringoscopía se fundamenta por la particularidad de prescindir de la alineación de los ejes oral, faríngeo y laríngeo, necesario para la maniobra de laringoscopía convencional[32]-[35]. En pacientes obesos, dada la posibilidad de rápida desaturación debido la disminución de la tolerancia a períodos de apnea, se recomienda el uso primario de videolaringoscopía, con el objetivo de maximizar el primer intento de intubación endotra- queal[13]. En este sentido, la sociedad de vía aerea dificultosa (DAS, Difficult Airway Society) recomienda entrenamiento en videolaringoscopía[36] (Tabla 3). Con respecto a la confirmación de la correcta intubación endotraqueal, se realiza mediante la visualización de la curva capnográfica continua, que presenta alta sensibilidad y especificidad en la detección de ETco2. Otra herramienta que confirma la correcta intubación endotraqueal es el US, mediante la identificación de la imagen de “doble contorno”, producido por la interfaz entre el aire y el TET, originando un artefacto en forma de “cola de cometa”[37].
-
Dispositivos supragloticos de segunda generación
Preservando el objetivo que la conservación oxigenación es la prioridad, ante la declaración del fallo del plan inicial, se
debe recurrir al uso de DSP de segunda generación, cuya acción facilita la oxigenación y la ventilación alveolar[32],[36] (Tabla 3) en un estudio realizado por Shina et al., hallaron que ante dificultad en VMF, la colocación de DSG mejora el tiempo de apnea segura, pudiendo ser utilizado como primera línea para ventilación[38].
-
Extubación
Durante el momento de la extubación, los pacientes deberán colocarse nuevamente en posición rampa y antitren- delemburg a 25°. En este contexto, es imperativo la correcta recuperación de la conciencia y reversión total de la relajación muscular. En pacientes obesos portadores de SAOS el uso de presión positiva área continua (CPAP) demostró reducir riesgo de complicaciones pulmonares, formación de atelectasias y re intubación[4]. El uso de presión positiva área en dos niveles (BiPAP) inmediatamente posterior a la extubación, podría mejorar los volúmenes y la capacidad pulmonar[9].
-
Estrategias de manejo de vía aérea en desarrollo
-
Videolaringoscopía guiada por inteligencia artificial
Los algoritmos de Inteligencia Artificial (IA) son sofisticados y automáticos métodos que reconocen patentes complejas, combinando datos de imágenes y evaluación clínica[39]. La IA en el campo de la anestesia general y el manejo de la VA en particular, tiene como objetivo mejorar la seguridad del paciente y optimizar los recursos. Algoritmos de IA están siendo estudiados con el objetivo de detectar predictores de VAD a través de imágenes, como también en intubación videolaringoscópica asistida. La aplicación de IA en VL podría mejorar estas desventajas, mediante la identificación específica de cuerdas vocales, epiglotis y cartílago cricoides[40]. Se requieren estudios prospectivos para validar futuras aplicaciones clínicas.
-
Factores humanos
Muchos factores relacionados al manejo de la vía aérea están relacionados a los equipos intervinientes. Los puntos a tener en cuenta son pobre comunicación, inadecuado liderazgo y falta de esquema mental para ejecutar acciones[17]. Actualmente, se recomienda la designación de un líder en vía aérea, junto con un equipo multidiciplinario, con la finalidad de realizar entrenamiento in situ, empleo de listas de chequeo, y mejorar la dinámica de grupo[12].
-
Conclusión
En los pacientes obesos, la evaluación de predictores de vía aérea clínicos y ultrasonigráficos es de vital importancia, previo a la inducción anestésica. Las estrategias de intervención posicionamiento, oxigenación apneica, preoxigenación y ventilación con máscara facial, prolongan el tiempo de apnea, previniendo desaturaciones críticas. Consensos internacionales recomiendan la utilización de videolaringoscopía debido a mayor tasa de primer intento de intubación exitoso, en comparación con la laringoscopía directa convencional. Factores humanos como planificación, trabajo en equipo serán necesarios para la implementación y optimización en el manejo de la vía aérea.
-
Referencias
1. Obesidad y sobrepeso. [cita 2024 Mayo 27]. En: https://www.who.int/news-room/fact-sheets/detail/obesity-and-overweight
2. Langeron O, Birenbaum A, Le Saché F, Raux M. Airway management in obese patient. Minerva Anestesiol. 2014 Mar;80(3):382–92. PMID:24122033
3. Murphy C, Wong DT. Airway management and oxygenation in obese patients. Can J Anaesth. 2013 Sep;60(9):929–45. https://doi.org/10.1007/s12630-013-9991-x PMID:23836064
4. Wynn-Hebden A, Bouch DC. Anaesthesia for the obese patient. BJA Educ. 2020 Nov;20(11):388–95. https://doi.org/10.1016/j.bjae.2020.07.003 PMID:33456923
5. Stenberg E, Dos Reis Falcão LF, O’Kane M, et al. Guidelines for Perioperative Care in Bariatric Surgery: Enhanced Recovery After Surgery (ERAS) Society Recommendations: A 2021 Update [published correction appears in World J Surg. 2022 Apr;46(4):752. ]. World J Surg. 2022;46(4):729-751. https://doi.org/10.1007/s00268-021-06394-9.
6. Seyni-Boureima R, Zhang Z, Antoine MM, Antoine-Frank CD. A review on the anesthetic management of obese patients undergoing surgery. BMC Anesthesiol. 2022 Apr;22(1):98. https://doi.org/10.1186/s12871-022-01579-8 PMID:35382771
7. Gomes SH, Simões AM, Nunes AM, Pereira MV, Teoh WH, Costa PS, et al. Useful ultrasonographic parameters to predict difficult laryngoscopy and difficult tracheal intubation-A systematic review and meta-analysis. Front Med (Lausanne). 2021 May;8:671658. https://doi.org/10.3389/fmed.2021.671658 PMID:34124099
8. Kristensen MS, Teoh WH, Rudolph SS. Ultrasonographic identification of the cricothyroid membrane: best evidence, techniques, and clinical impact. Br J Anaesth. 2016 Sep;117 Suppl 1:i39–48. https://doi.org/10.1093/bja/aew176 PMID:27432055
9. Thota B, Jan KM, Oh MW, Moon TS. Airway management in patients with obesity. Saudi J Anaesth. 2022;16(1):76–81. https://doi.org/10.4103/sja.sja_351_21 PMID:35261593
10. Schutzer-Weissmann J, Wojcikiewicz T, Karmali A, Lukosiute A, Sun R, Kanji R, et al. Apnoeic oxygenation in morbid obesity: a randomised controlled trial comparing facemask and high-flow nasal oxygen delivery. Br J Anaesth. 2023 Jan;130(1):103–10. https://doi.org/10.1016/j.bja.2021.12.011 PMID:35027169
11. Lim KS, Nielsen JR. Objective description of mask ventilation. Br J Anaesth. 2016 Dec;117(6):828–9. https://doi.org/10.1093/bja/aew368 PMID:27956685
12. Law JA, Duggan LV, Asselin M, Baker P, Crosby E, Downey A, et al.; Canadian Airway Focus Group. Canadian Airway Focus Group updated consensus-based recommendations for management of the difficult airway: part 1. Difficult airway management encountered in an unconscious patient. Can J Anaesth. 2021 Sep;68(9):1373–404. https://doi.org/10.1007/s12630-021-02007-0 PMID:34143394
13. Law JA, Duggan LV, Asselin M, Baker P, Crosby E, Downey A, et al.; Canadian Airway Focus Group. Canadian Airway Focus Group updated consensus-based recommendations for management of the difficult airway: part 2. Planning and implementing safe management of the patient with an anticipated difficult airway. Can J Anaesth. 2021 Sep;68(9):1405–36. https://doi.org/10.1007/s12630-021-02008-z PMID:34105065
14. Moon TS, Fox PE, Somasundaram A, Minhajuddin A, Gonzales MX, Pak TJ, et al. The influence of morbid obesity on difficult intubation and difficult mask ventilation. J Anesth. 2019 Feb;33(1):96–102. https://doi.org/10.1007/s00540-018-2592-7 PMID:30617589
15. Toshniwal G, McKelvey GM, Wang H. STOP-Bang and prediction of difficult airway in obese patients. J Clin Anesth. 2014 Aug;26(5):360–7. https://doi.org/10.1016/j.jclinane.2014.01.010 PMID:25081584
16. Chung F, Subramanyam R, Liao P, Sasaki E, Shapiro C, Sun Y. High STOP-Bang score indicates a high probability of obstructive sleep apnoea. Br J Anaesth. 2012 May;108(5):768–75. https://doi.org/10.1093/bja/aes022 PMID:22401881
17. Martins MP, Ortenzi AV, Perin D, Quintas GC, Malito ML, Carvalho VH. Recommendations from the Brazilian Society of Anesthesiology (SBA) for difficult airway management in adults. Braz J Anesthesiol. 2024;74(1):744477. https://doi.org/10.1016/j.bjane.2023.12.001 PMID:38135152
18. Andruszkiewicz P, Wojtczak J, Sobczyk D, Stach O, Kowalik I. Effectiveness and validity of sonographic upper airway evaluation to predict difficult laryngoscopy. J Ultrasound Med. 2016 Oct;35(10):2243–52. https://doi.org/10.7863/ultra.15.11098 PMID:27582532
19. Petrisor C, Szabo R, Constantinescu C, Prie A, Hagau N. Ultrasound-based assessment of hyomental distances in neutral, ramped, and maximum hyperextended positions, and derived ratios, for the prediction of difficult airway in the obese population: a pilot diagnostic accuracy study. Anaesthesiol Intensive Ther. 2018;50(2):110–6. https://doi.org/10.5603/AIT.2018.0017 PMID:29953573
20. Wojtczak JA. Submandibular sonography: assessment of hyomental distances and ratio, tongue size, and floor of the mouth musculature using portable sonography. J Ultrasound Med. 2012 Apr;31(4):523–8. https://doi.org/10.7863/jum.2012.31.4.523 PMID:22441908
21. Wu J, Dong J, Ding Y, Zheng J. Role of anterior neck soft tissue quantifications by ultrasound in predicting difficult laryngoscopy. Med Sci Monit. 2014 Nov;20:2343–50. https://doi.org/10.12659/MSM.891037 PMID:25403231
22. Reddy PB, Punetha P, Chalam KS. Ultrasonography – A viable tool for airway assessment. Indian J Anaesth. 2016 Nov;60(11):807–13. https://doi.org/10.4103/0019-5049.193660 PMID:27942053
23. Soltesz S, Alm P, Mathes A, Hellmich M, Hinkelbein J. The effect of neuromuscular blockade on the efficiency of face mask ventilation in patients difficult to face mask ventilate: a prospective trial. Anaesthesia 2017; 72: 1484e90
24. Warters RD, Szabo TA, Spinale FG, DeSantis SM, Reves JG. The effect of neuromuscular blockade on mask ventilation. Anaesthesia. 2011 Mar;66(3):163–7. https://doi.org/10.1111/j.1365-2044.2010.06601.x PMID:21265818
25. Soltész S, Alm P, Mathes A, Hellmich M, Hinkelbein J. The effect of neuromuscular blockade on the efficiency of facemask ventilation in patients difficult to facemask ventilate: a prospective trial. Anaesthesia. 2017 Dec;72(12):1484–90. https://doi.org/10.1111/anae.14035 PMID:28913862
26. Lim KS, Nielsen JR. Objective description of mask ventilation. Br J Anaesth. 2016 Dec;117(6):828–9. https://doi.org/10.1093/bja/aew368 PMID:27956685
27. Ndoko SK, Amathieu R, Tual L, Polliand C, Kamoun W, El Housseini L, et al. Tracheal intubation of morbidly obese patients: a randomized trial comparing performance of Macintosh and Airtraq laryngoscopes. Br J Anaesth. 2008 Feb;100(2):263–8. https://doi.org/10.1093/bja/aem346 PMID:18211999
28. Andersen LH, Rovsing L, Olsen KS. GlideScope videolaryngoscope vs. Macintosh direct laryngoscope for intubation of morbidly obese patients: a randomized trial. Acta Anaesthesiol Scand. 2011 Oct;55(9):1090–7. https://doi.org/10.1111/j.1399-6576.2011.02498.x PMID:22092206
29. Yumul R, Elvir-Lazo OL, White PF, Sloninsky A, Kaplan M, Kariger R, et al. Comparison of three video laryngoscopy devices to direct laryngoscopy for intubating obese patients: a randomized controlled trial [http://dx.doi.org/10.1016/j.jclinane.2015.12.042]. J Clin Anesth. 2016 Jun;31:71–7. https://doi.org/10.1016/j.jclinane.2015.12.042 PMID:27185681
30. Marrel J, Blanc C, Frascarolo P, Magnusson L. Videolaryngoscopy improves intubation condition in morbidly obese patients. Eur J Anaesthesiol. 2007 Dec;24(12):1045–9. https://doi.org/10.1017/S0265021507000889 PMID:17608975
31. Hoshijima H, Denawa Y, Tominaga A, Nakamura C, Shiga T, Nagasaka H. Videolaryngoscope versus Macintosh laryngoscope for tracheal intubation in adults with obesity: A systematic review and meta-analysis. J Clin Anesth. 2018 Feb;44:69–75. https://doi.org/10.1016/j.jclinane.2017.11.008 PMID:29156438
32. Gibbins M, Cook TM. Getting it right first time: time to simplify our approach to the airway by using our best tools first. S Afr J Anaesthesiol Analg. 2019;25:5–9. https://doi.org/10.36303/SAJAA.2019.25.3.2243.
33. Quintão VC, Carvalho VH, Costa LG, Germano-Filho PA, Nascimento JC, Lima RM, et al. Videolaryngoscopy in anesthesia and perioperative medicine: innovations, challenges, and best practices. Braz J Anesthesiol. 2023;73(5):525–8. https://doi.org/10.1016/j.bjane.2023.08.003 PMID:37734833
34. Cook TM, Aziz MF. Has the time really come for universal videolaryngoscopy? Br J Anaesth. 2022 Oct;129(4):474–7. https://doi.org/10.1016/j.bja.2022.07.038 PMID:36192053
35. Kelly FE, Cook TM. Seeing is believing: getting the best out of videolaryngoscopy. Br J Anaesth. 2016 Sep;117 Suppl 1:i9–13. https://doi.org/10.1093/bja/aew052 PMID:27095240
36. Frerk C, Mitchell VS, McNarry AF, et al. Difficult Airway Society 2015 guidelines for management of unanticipated difficult intubation in adults. Br J Anaesth 2015; 115: 827e48 https://doi.org/10.1093/bja/aev371.
37. Sahu AK, Bhoi S, Aggarwal P, Mathew R, Nayer J, T AV, et al. Endotracheal tube placement confirmation by ultrasonography: A systematic review and metaanalysis of more than 2500 patients. J Emerg Med. 2020 Aug;59(2):254–64. https://doi.org/10.1016/j.jemermed.2020.04.040 PMID:32553512
38. Sinha A, Jayaraman L, Punhani D. The supraglottic airway device as first line of management in anticipated difficult mask ventilation in the morbidly obese. J Anaesthesiol Clin Pharmacol. 2019;35(4):540–5. https://doi.org/10.4103/joacp.JOACP_159_19 PMID:31920242
39. De Rosa S, Bignami E, Bellini V, Battaglini D. The Future of Artificial Intelligence Using Images and Clinical Assessment for Difficult Airway Management. Anesth Analg. 2024 Apr; https://doi.org/10.1213/ANE.0000000000006969 PMID:38557728
40. Naik NB, Mathew PJ, Kundra P. Scope of artificial intelligence in airway management. Indian J Anaesth. 2024 Jan;68(1):105–10. https://doi.org/10.4103/ija.ija_1228_23 PMID:38406331

 ORCID
ORCID