Estela Maulén T. 1 , Fernanda Baeza G. 1
Rev Chil Anest Vol. 38 Núm. 2 pp. 101-106|doi:
PDF|ePub|RIS
La calidad de la laringoscopía y la visualización de la glotis son fundamentales para tener éxito en la intubación de la tráquea. La intubación de la tráquea es un gold standard del manejo de la vía aérea, cuya evidencia ha sido discutida sobre todo en el manejo prehospitalario. Antes de lograr una intubación, es preciso que tengamos éxito con la ventilación. Algunas maniobras útiles para la consecución de una intubación exitosa, son también de gran ayuda para ventilar adecuadamente.
Al enfrentar una intubación difícil, cuya causa corresponda a una laringoscopía difícil, debemos necesariamente recordar la clasificación de Cormack–Lehane, que aunque antigua, está completamente vigente 1 . Clásicamente la visualización está categorizada en 4 grados. En la Figura 1 puede verse el grado de visualización glótica después de una laringoscopía directa, como fue descrita originalmente. En la Figura 2, ampliamente difundida y de fácil acceso en Internet, se observa una modificación que puede llevar a error, ya que el grado III corresponde en realidad a un grado II de la clasificación original.

Figura 1 Diagrama de visualización laringoscópica de Cormack-Lehane.

Figura 2 Imagen de amplia difusión en Internet.
Los grados I y II no representan dificultad en manos entrenadas. Los grados III y IV son nuestro problema y la razón de esta publicación.
Por definición es difícil una laringoscopía cuando la visualización de las cuerdas es deficiente o nula (III-IV) y se asocia habitualmente a intubación difícil, es decir, se requieren más de 3 intentos para lograr la intubación o más de 10 minutos.
El grado II de la clasificación de Cormack-Lehane ha sido dividido en II a y II b. Al grupo IIa pertenecen los pacientes en que la laringoscopía permite ver parte de las cuerdas vocales y al IIb aquellos pacientes en que sólo se ven los aritenoides y el origen de las cuerdas 2 . Es posible que esto sólo agregue confusión al tema, ya que las decisiones serán las mismas 3 .
Felizmente, contamos con aparatos muy eficaces para lograr la intubación, disminuyendo el riesgo de desaturación y agresión a la vía aérea. Además, al enfrentar una laringoscopía difícil, se puede mejorar el rendimiento de su resolución haciendo uso de ciertas maniobras y aparatos de probada y reconocida eficacia en el círculo anestesiológico.
Maniobras que ayudan a optimizar el grado de la laringoscopía
-
Optimización de la posición. La alineación de los ejes es de gran utilidad, ya que la glotis anatómicamente se encuentra en posición anterior cuando la posición de la cabeza es indiferente. Al poner un cojín bajo el occipucio (de 10 cm en el adulto), se logra una flexión del cuello de alrededor de 30°, con lo que se alinean los ejes laríngeo y faríngeo, ejes que se encuentran desalineados cuando la posición de la cabeza es neutral. Estando la cabeza en dicha posición -la extensión de la cabeza en relación a los hombros en 20°- mejora la línea de visión (Figura 3) 4 .
-
Tipo de laringoscopio. Cuando la laringoscopía no permite ver la glotis, es posible que sea la epiglotis la que interfiere la visión y frente a esto se puede usar un laringoscopio de hoja recta o Miller, incluyendo la epiglotis en las estructuras que quedan levantadas por la hoja. Es de suma importancia, con laringoscopio de hoja curva o recta, que el tamaño elegido sea el adecuado. Una ayuda adicional puede ser el uso de la hoja de McCoy, que tiene una punta que se flecta, permitiendo levantar la epiglotis. Su uso en una población general de pacientes demostró que usando la hoja sin flectar tenían una incidencia de 16% de mala visión, la que disminuyó a 2% al usar la flexión de la hoja. Aunque a la luz de este trabajo mejora las condiciones de intubación, su lugar exacto en los algoritmos de intubación difícil requiere más estudios 5 .
-
Maniobra BURP (del inglés backward, upward, rigth lateral position). Consiste en desplazar la vía aérea hacia atrás, arriba y hacia la derecha, mediante una maniobra externa de movilización del cartílago tiroides. Mejora la visualización de la glotis en al menos un grado 6 –8 . Cuando la maniobra BURP se asocia a presión cricoídea o Sellick, la visualización glótica empeora 9 .
-
Avance mandibular. El avance mandibular aislado también mejora la visualización. Esto es de particular importancia cuando se asiste en la intubación a personal poco entrenado 10 . La maniobra de avance mandibular es también de utilidad durante la instalación de aparatos supraglóticos, lo que no hace sino demostrar que logra una alineación de los ejes.
-
Posición HELP. Otra maniobra que contribuye a facilitar la intubación y la ventilación es optimizar la posición del paciente, semisentándolo y alineando el conducto auditivo externo con el mango del esternón. El uso de esta posición “HELP” (del inglés head elevated laryngoscopy position) o ramped position (ramp = rapid airway management positioner), se ha asociado a una mayor facilidad de ventilación e intubación 11 ,12 .
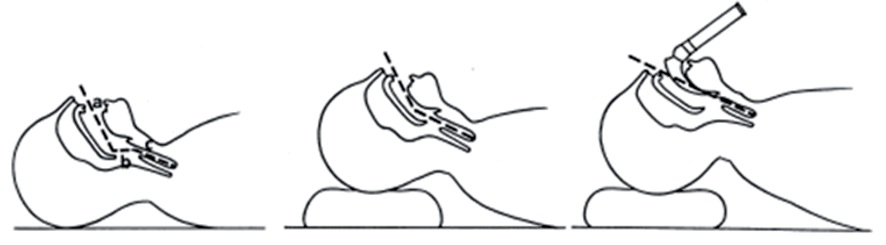
Figura 3 Optimización por posición de los ejes para intubar.
Al enfrentar una laringoscopía difícil, inesperada o no, podemos hacer uso de maniobras descritas para facilitar la intubación, como las anteriormente descritas y además utilizar aparatos que fueron diseñados con este propósito. Estos pueden ser rígidos o semiflexibles, cuya punta en forma de “palo de golf” persigue resolver la curva anterior de la vía aérea (Figura 4).
Figura 4 Se destaca la curva anterior que debe hacerse para acceder a la glotis.
Entre los aparatos para facilitar la intubación en laringoscopías difíciles están:
-
Los conductores endoluminales.
-
Los fiadores: gum elastic bougie (introductor de Macintosh-Eschmann), Frova.
-
El Estilete con luz (Trachlight).
-
El Bonfils y otros aparatos ópticos como Glidescope.
-
Conductores
El uso de conductores instalados dentro del tubo endotraqueal es muy antiguo e intentó dar la forma de palo de golf, rigidizando un tubo flexible desde su interior. Es una preocupación básica que el conductor o estilete no sobrepase la punta del tubo por el riesgo de daño a la faringe o laringe. Está indicado cuando el Cormack es favorable y la dificultad está en introducir el tubo dentro de la glotis 13 . Desde la reintroducción de los fiadores, el uso de conductores ha declinado drásticamente.
-
Fiadores
Los fiadores fueron descritos hace muchos años y han sido muy populares en el Reino Unido desde siempre. El gum elastic bougie (Figuras 4-5) (que no es gum ni elastic ni bougie) tiene -al igual que otros fiadores (Frova)- un alto rendimiento. Se trata de aparatos muy eficaces para resolver Cormack II-III, que son fabricados en teflón u otros materiales libres de látex. Los gums de teflón existen en 5 tamaños con diámetros desde 3 a 5 mm y largos de 50 a 70 cm, con lo que se cubre todo el universo de pacientes. Otros fabricantes los hacen en poliéster cubiertos de una resina y son de 60 cm con un diámetro de 5 mm y con ángulo de 30° en los 3,5 cm distales.

Figura 5 Gum elastic bougie.
Su curva de aprendizaje es corta y rápidamente se logran sentir los clicks al avanzar por la tráquea. Para evitar traumatismo se sugiere avanzar sólo lo preciso a nivel infraglótico, para luego avanzar el tubo sobre él, girando el tubo hacia la izquierda en 90°, y así evitar impactar el aritenoides derecho.
No es recomendable hacer uso de estos aparatos cuando se enfrenta un Cormack IV, ya que las instalaciones ciegas pueden conducir a las raras complicaciones que se han descrito, como: rotura de vía aérea, trauma faríngeo, enfisema mediastínico, pneumotórax 14 ,15 .
La eficacia del gum elastic bougie es de 90% en laringoscopías difíciles 16 y su uso en el prehospitalario se ha posicionado progresivamente 17 . Este aparato fue usado en 276 de 301 intubaciones difíciles con un éxito de 99% 18 . En 1.442 intubaciones prehospitalarias, se encontró una incidencia de intubación difícil de 3% (41 casos), las que fueron logradas con gum elastic bougie. El rango de éxito fue de 94% cuando no había predictores de intubación difícil y de 75% cuando la dificultad se asociaba a trauma cervicofacial, obesidad mórbida y tumores de cabeza y cuello 19 .
El gum elastic bougie ha sido usado como fiador para asegurar la buena posición de máscara laríngea clásica, proseal, etc, y se ha usado como intercambiador de tubo, lo que no es recomendable ya que existen aparatos fabricados especialmente para ese propósito 20 –22 . En casos de vía aérea difícil en que hemos necesitado instalar tubo de doble lumen, hemos utilizado el gum elastic bougie de 4 mm para enhebrar posteriormente la luz bronquial de dicho tubo. Esto ha sido útil hasta tubos Nº 37 de algunas marcas y no es compatible con tubos más pequeños, en cuyo caso se puede usar un intercambiador Cook.
-
Estiletes
El uso de estiletes con luz (Figura 6) ha sido reportado prospectivamente en cirugía cardíaca electiva. La curva de aprendizaje es larga, pero una vez superada se ha publicado una eficacia de 100% en intubaciones corrientes. En 265 intubaciones difíciles, con 206 casos conocidos o predichos y 59 intubaciones difíciles inesperadas, se publicó un rango de éxito de 99%, con sólo 2 fracasos y un tiempo promedio de intubación de 26 segundos (4-120 segundos) 23 .
Figura 6 Inserción de gum elastic bougie.
Con los estiletes de luz se busca transiluminar los tejidos blandos de la parte anterior del cuello, lo que se logra introduciendo la guía luminosa en la vía aérea, con o sin la ayuda de un laringoscopio, el que se usaría con el fin de deprimir la lengua en el espacio submandibular, permitiendo maniobrar, como se hace en cualquier laringoscopía convencional.
En un universo de 950 pacientes sin dificultades conocidas o predichas, se asignó a 479 pacientes a intubación asistida por Trachlight (Figura 7) y 471 pacientes a laringoscopía convencional. Los resultados mostraron un rango de éxito de 99% con Trachlight, siendo 92% de las intubaciones logradas al primer intento. Los fallos de una técnica fueron corregidos por la segunda técnica, alcanzando un rango de éxito global de 100%. Su utilidad o sitio en el manejo de la vía aérea difícil, espera validación.
Figura 7 Estilete con luz.
Se estudió el uso de Trachlight en 20 pacientes con columna cervical inestable. Con estabilización en línea se observó radiológicamente la movilidad producida por intubación con fibrobroncoscopio y con Trachlight, viéndose que los movimientos se producen especialmente entre el occipucio y C1-C2, especialmente durante la introducción del tubo. Se trata de pacientes anestesiados y relajados. Esto es de real importancia, porque ambas técnicas fueron muy exitosas y se pueden complementar como planes alternativos 24 .
-
Bonfils y Glidescope
El Bonfils 25 (Figura 8), ha sido una gran ayuda para tener éxito en intubaciones difíciles 26 . Se efectuó intubación vigil en 30 pacientes sedados y con anestesia tópica de vía aérea, entre los cuales había 11 intubaciones fallidas efectuadas con laringoscopio (hoja Macintosh). Se encontró un rango de éxito de 96,6% en pacientes despiertos y con ventilación espontánea conservada, lo que da un margen de seguridad muy favorable. Los resultados en pediatría usando Bonfils en vías aéreas sin dificultad, no han mostrado rangos de éxito similares 27 . En un metaanálisis se comparó el rendimiento de distintos sistemas de laringoscopía con óptica Bonfils, LMA Ctrach y Glidescope. En 6.622 pacientes sin dificultad en la intubación se demostró que tanto el Bonfils y como el CTrach tienen un rango de éxito sobre 90% en el primer intento. En 1.110 intubaciones difíciles conocidas o predichas, los tres aparatos muestran un rango de éxito sobre 90% en el primer intento 28 .
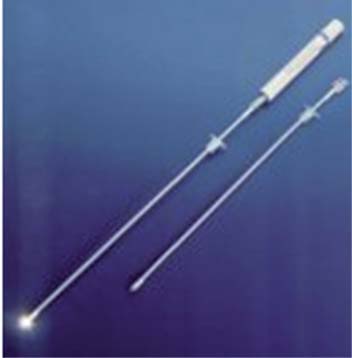
Figura 8 Trachlight.
Cuando se enfrenta una vía aérea difícil después de efectuada una inducción con relajantes musculares, la técnica que resuelve el problema debe ser rápida. Comparando el tiempo requerido para preparar el aparato y lograr la intubación, entre fibrobroncoscopio y endoscopio rígido Bonfils, se vio que éste era de 229 segundos (162-326) para fibrobroncoscopio y 160 segundos (118-209) para Bonfils. No encontraron diferencias significativas en la calidad de la visión o en la maniobra de intubación 29 .
El Glidescope (Figura 9) es otro aparato que se está posicionando para el manejo de la vía aérea. Evaluando la calidad de la visión glótica al comparar hoja de Macintosh vs Glidescope, se demostró que el grado de Cormack- Lehane disminuye al usar este aparato 30 .

Figura 9 Bonfils.
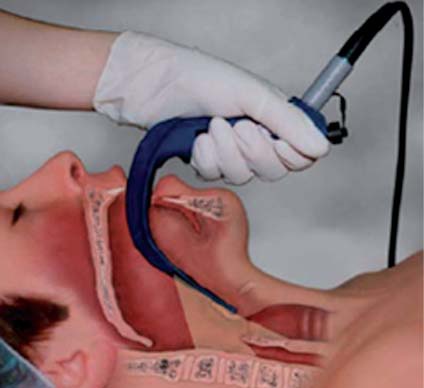
Figura 10 Glidescope.
Bibliografía
- Cormack RS, Lehane J. Difficult tracheal intubation in obstetrics. Anaesthesia 1984; 39: 1105-11.
- Yentis SM, Lee DJ. Evaluation of an improved scoring system for the grading of direct laryngoscopy. Anaesthesia 1998; 53: 1041-4.
- Koh LK, CareIp-Yam PC, Kong CE. The modified Cormack-Lehane score for the grading of direct laryngoscopy: evaluation in the Asian population. Anaesth Intensive 2002; 30: 48-51.
- Blanda M, Gallo UE. Emergency airway management. Emerg Med Clin North Am 2003; 21: 1-26.
- León O, Benhamou D. Improvement of glottis visualization with a McCoy blade. Ann Fr Anesth Réanim 1998; 17: 68-71.
- Wilson M, Spiegelhalter D, Robertson J, Lesser P. Predicting difficult intubation. Br J Anaesth 1988; 61: 211-6.
- Knill RL. Difficult laryngoscopy made easy with a “BURP”. Can J Anaesth 1993; 40: 279-82.
- Takahata O, Kubota M, Mamiya K, et al. The efficacy of the “BURP” maneuver during a difficult laryngoscopy. Anesth Analg 1997; 84: 419-21.
- Snider DD, Finucane BT, Clarke D. The “BURP” maneuver worsens the glottic view when applied in combination with cricoid pressure. Can J Anaesth 2005; 52: 100-4.
- Tamura M, Kato R, Ishikawa T , et al. Mandibular advancement improves the laryngeal view during direct laryngoscopy performed by inexperienced physicians. Anesthesiology 2004; 100: 598-601.
- Collins JS, Lemmens HJ, Brodsky JB, et al. Laryngoscopy and morbid obesity: a comparison of the “sniff” and “ramped” positions. Obes Surg 2004; 14: 1171-5.
- Cattano D, Melnikov V, Khalil Y, et al. An Evaluation of the Rapid Airway Management Positioner in Obese Patients Undergoing Gastric Bypass or Laparoscopic Gastric Banding Surgery. Obes Surg. 2009 Jun 24. Acceso el 10 de septiembre de 2009 en http://resources.metapress.com/pdf-preview.axd?code=1rk733475548236g&size=largest
- Thomas J Gal. En Miller Anestesia. 6rd Edition. Chapter 42; 1631-2.
- Kadry M, Popat M. Pharyngeal wall perforation:an unusual complication of blind intubation with a gum elastic bougie. Anaesthesia 1999; 54: 404-5.
- Viswanathan S, Naraghi M, Riopelle JM, Wood DG, Campbell C. The Eschmann Tracheal Tube Introducer. (Gum elastic bougie). Anesthesiol Rev 1992; 19: 29-34.
- Combes X, Le Roux B, Suen P, et al. Unanticipated difficult airway in anesthetized patients: prospective validation of a management algorithm. Anesthesiology 2004; 100: 1146-50.
- Jabre P, Leroux B, Combes X, et al. Use of gum elastic bougie for prehospital difficult intubation. Am J Emerg Med 2005; 23: 552-5.
- Detave M, Leborgne JM, Shiniara M. Ann Fr Anesth Réanim. Use of Eschmann’s gum elastic bougie in difficult orotracheal intubation, an audit over eight years of clinical practice. 2008; 27: 154-7.
- Jabre P, Leroux B, Combes X et al. Use of gum elastic bougie for prehospital difficult intubation. Am J Emerg Med 2005; 23: 552-5.
- Eschertzhuber S, Brimacombe J, Hohlrieder M, et al. Gum elastic bougie-guided insertion of the ProSeal laryngeal mask airway is superior to the digital and introducer tool techniques in patients with simulated difficult laryngoscopy using a rigid neck collar. Anesth Analg 2008; 107: 1253-6.
- Taneja S, Agarwalt M, Dali JS, Agrawal G. Ease of Proseal Laryngeal Mask Airway insertion and its fibreoptic view after placement using Gum Elastic Bougie: a comparison with conventional techniques. Anaesth Intensive Care 2009; 37: 435-40.
- Brimacombe J, Keller C. Gum elastic bougie-guided insertion of the LMA-ProSeal in occult tonsillar hypertrophy. Can J Anaesth 2004; 51: 859.
- Hung OR, Stewart RD, Murphy M, Morris I, Pytka S. Can J. Lightwand intubation: II-Clinical trial of a new lightwand for tracheal intubation in patients with difficult airways. Anaesth 1995; 42: 826-30.
- Houde BJ, Cadrin-Chênevert A, Williams SR , et al. A comparison of cervical spine motion during orotracheal intubation with the trachlight(r) or the flexible fiberoptic bronchoscope. Anesth Analg 2009; 108: 1638-43.
- Liem EB, Bjoraker DG, Gravenstein D. New options for airway management: intubating fibreoptic stylets. Br J Anaesth 2003; 91: 408-18.
- Corbanese U, Possamai C. Awake intubation with the Bonfils fibrescope in patients with difficult airway. Eur J Anaesthesiol 2009; 10: 837-41.
- Bein B, Meybohm P, Wortmann F, et al. Evaluation of the pediatric Bonfils fiberscope for elective endotracheal intubation. Paediatr Anaesth. 2008; 18: 1040-4.
- Mihai R, Cook TM, Kay H, Blair E. A quantitative review and meta-analysis of performance of non-standard laryngoscopes and rigid fibreoptic intubation aids. Anaesthesia. 2008; 63: 745-60.
- Rudolph C, Gottschall R, Henn-Beilharz A , et al. The unanticipated difficult intubation: rigid or flexible endoscope? Minerva Anestesiol 2007; 73: 567-74.
- Hsiao WT, Taiwan, Chen CL, Wu HS, Lin YH. Does a new videolaryngoscope (glidescope) provide better glottic exposure? Acta Anaesthesiol 2005; 43: 147-51.
