Cristián Rocco M. 1 y José Guzmán O. 2
Rev Chil Anest Vol. 39 Núm. 2 pp. 158-166|doi:
PDF|ePub|RIS
El acceso infraglótico de la vía aérea, especialmente la ventilación jet transtraqueal (por catéter) y la cricotirotomía, son técnicas por lo general de uso transitorio y urgente, utilizadas para salvar vidas en la situación “no puedo ventilar, no puedo intubar”. Este escenario tan temido por los anestesiólogos, se presenta con una frecuencia de alrededor de 0,01-2 por cada 10.000 anestesias 1 ,2 . Esta aprehensión es justificada, ya que la dificultad para intubar es una de las causas más comunes de muerte por hipoxia y daño cerebral relacionado con la anestesia 1 ,2 .
Debido al uso infrecuente de la cricotirotomía, muchas veces los anestesiólogos no están familiarizados con la técnica quirúrgica, por lo que se han desarrollado set percutáneos que, con el debido entrenamiento, permiten su inserción y ventilación en un corto plazo 3 , 4 .
En adultos, la membrana está situada a 10 mm distal a las cuerdas vocales. Mide en promedio 14 mm de largo (rango 8-19 mm) y 12 mm de ancho (rango 9-19 mm) 5 . El 62% de los pacientes tiene una arteria que la cruza en su tercio superior, rama de la tiroídea superior 6 . En estudios efectuados en cadáveres, un 15% tiene la membrana esclerosada.
En niños menores de 5 años es dramáticamente menor, por lo que no se recomienda su utilización 7 . En los recién nacidos, mide sólo 3 mm de alto y 3 mm de ancho 8 .
I. Ventilación jet transtraqueal por catéter
Enfrentados a la situación “no puedo ventilar, no puedo intubar”, lo urgente y primordial es aportar oxígeno al paciente. Lo más expedito y con menor riesgo de trauma (al menos en la etapa inicial), es insertar un catéter de ventilación jet trans traqueal (VJTT) 9 – 12 , y una vez lograda la oxigenación y estabilización del paciente, se podrá efectuar un nuevo intento de intubación o bien insertar una guía metálica flexible por el catéter de ventilación. Esta guía permite (Figura 1): realizar una cricotirotomía por Seldinger, efectuar una intubación retrógrada o guiar un fibrobroncoscopio, enhebrando la guía metálica por su canal de trabajo.
La VJTT por catéter tiene una tasa de éxito hasta de un 100% en manos entrenadas, y de 79% en paramédicos, siempre que el cuello no tenga masas y la membrana cricotiroídea sea palpable 4 .
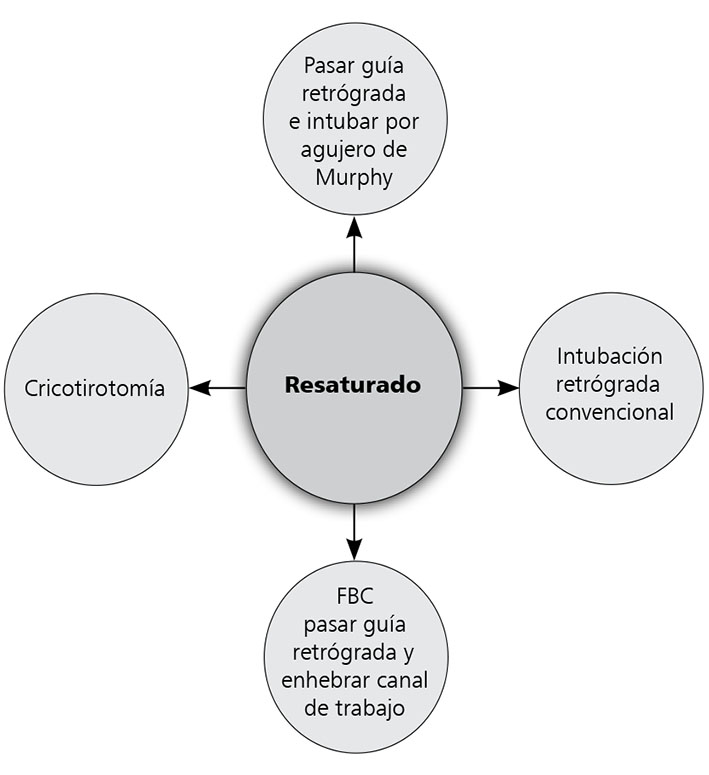
Figura 1 Alternativas después de una situación “no poder ventilar/no poder intubar”, una vez logrado el acceso infraglótico con una punción a través de la membrana cricotiroídea (Con autorización Dra. F. Baeza).
-
Indicaciones
Básicamente existen dos indicaciones: la primera y la más obvia es en el escenario de no poder intubar y no poder ventilar 13 , 14 . La segunda es preventiva, en el manejo de una vía aérea difícil anticipada, especialmente en tumores laríngeos y/o infecciones que comprometen la vía aérea superior 15 , 16 . El catéter se inserta antes de intentar la intubación, asegurando el acceso a la vía aérea en caso de fracasar la intubación. El flujo retrógrado de oxígeno que escapa por la glotis facilita su identificación, para la posterior intubación.
Algunas de las patologías específicas en que está indicada la VJTT son:
-
Cáncer obstructivo de laringe.
-
Edema laríngeo post extubación o por anafilaxia 17 .
-
Obstrucción de glotis por cuerpo extraño.
-
Hipertrofia obstructiva de la amígdala lingual.
-
Epiglotitis.
-
Cirugía de laringe 18 .
-
Técnica
En el mercado nacional se dispone de dos tipos de catéteres para VJTT, ambos provistos de un trócar de inserción: el primero es de la empresa Cook®, de 2 mm de diámetro interno (6 French), con una longitud de 5 o 7,5 cm. Este catéter tiene un anillado que le confiere cierta rigidez para evitar acodaduras y un conector luer-lock (Figura 2). El otro catéter, Ravussin® 19 , pertenece a la empresa VBM, y tiene 3 tamaños 13, 14 y 16 G (pediátrico), incorpora una aleta de fijación y una conexión doble, luer-lock interna y otra externa de 15 mm como conector universal (Figura 3).
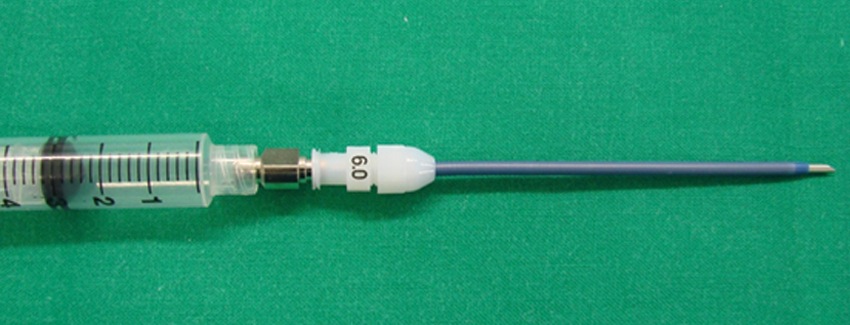
Figura 2 Catéter transtraqueal Cook.
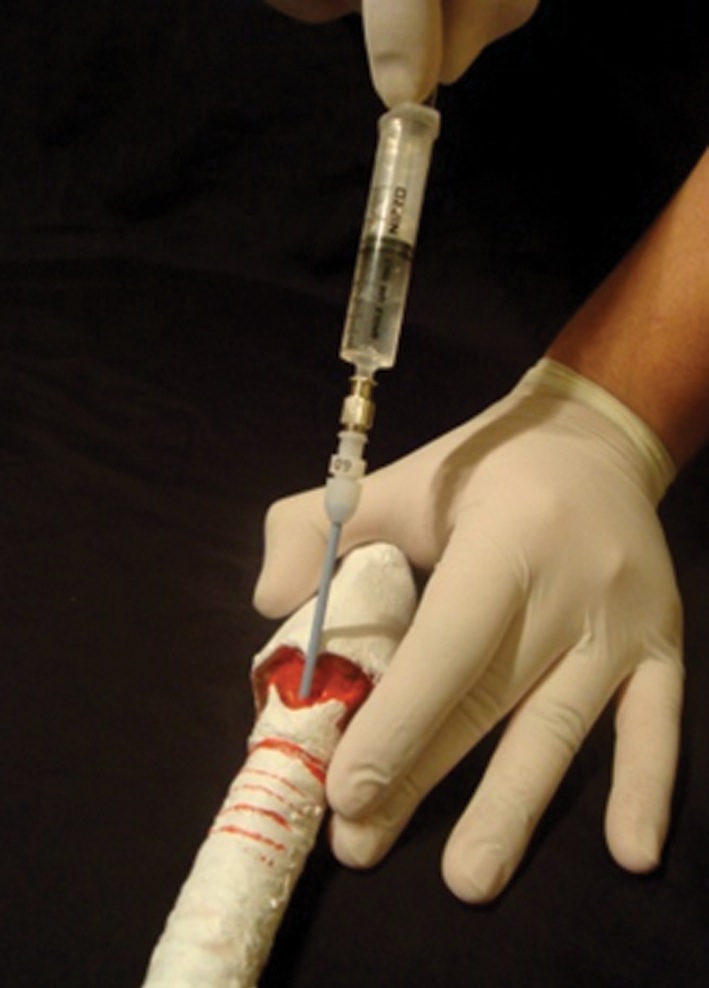
Figura 3 Catéter transtraqueal Ravussin (VBM).
La técnica de punción implica los siguientes pasos:
-
Extensión de cuello y antisepsia de la piel.
-
Palpación del centro del cartílago tiroides deslizando los dedos hacia caudal hasta que se palpe la membrana cricotiroídea.
-
Punción en la membrana cricotiroídea en dirección caudal en un ángulo de 45 grados, con el trócar adosado a una jeringa con suero o aire (Figura 4).
-
Una vez puncionada la membrana se aspira aire, que confirma la posición intratraqueal. De no ser así, repetir la maniobra de punción.
-
Después de la aspiración de aire, avanzar el catéter en la tráquea, retirar el trócar de inserción y nuevamente se debe aspirar aire para confirmar que el catéter esté intratraqueal.
-
Finalmente, conectar el catéter con su adaptador al sistema de ventilación jet correspondiente.
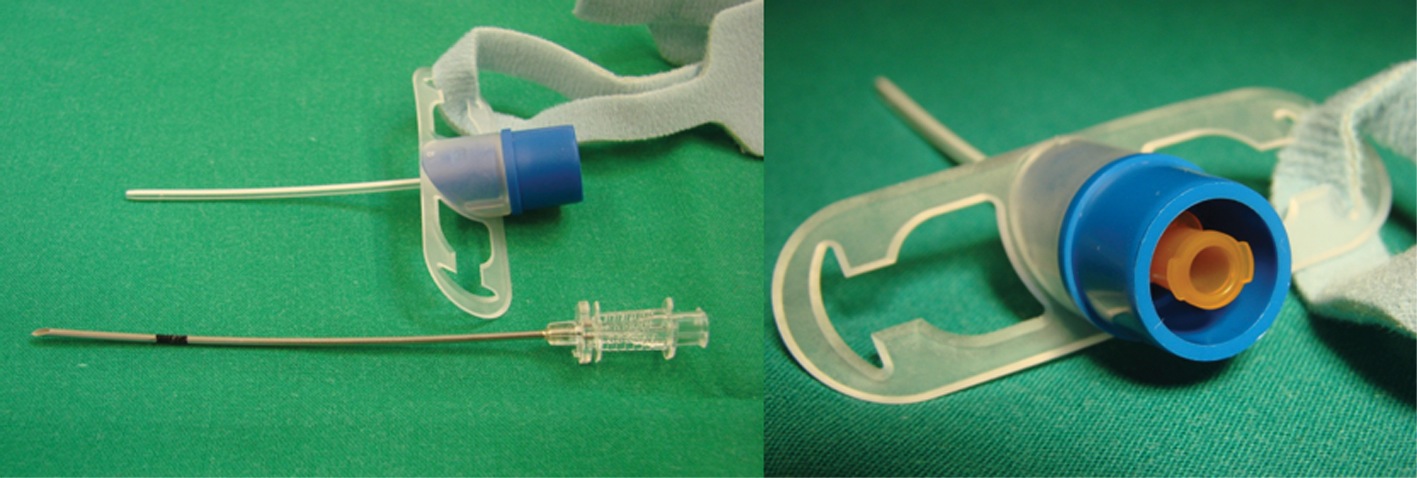
Figura 4 Punción hacia caudal en 45°.
-
Ventilación a través de un catéter
Lo más importante es lograr una ventilación adecuada sin provocar iatrogenia. Para efectuar una ventilación efectiva a través de un catéter necesitamos necesariamente una fuente de oxígeno de alta presión y un método de administración segura. La ventilación con Ambú es insuficiente, ya que trabaja con bajas fracciones inspiratorias de oxígeno 20 .
1.- Fuentes de oxígeno:
-
Pared: con o sin flujómetro.
-
Balón: con o sin flujómetro.
-
Máquina de anestesia: disponen por lo general de flush de oxígeno y una salida auxiliar.
2.- Dispositivos de administración de oxígeno de alto flujo:
-
Manujet III (VBM)®.
-
Modulador de flujo de oxígeno ENK, “Hand jet ventilator” (Cook)®.
Cuando se utiliza el Manujet III, se debe conectar a una fuente de alta presión, de aproximadamente 50 psi. Puede conectarse directamente a la pared (Figura 5) o a un balón de oxígeno; ambas conexiones necesitan de un adaptador exclusivo. La gran ventaja del Manujet es que se puede controlar la presión de flujo de oxígeno a partir desde 5 y hasta 50 psi; por lo general en un adulto se logra ventilar satisfactoriamente con presiones entre 15 y 30 psi. Otra ventaja es que posee un gatillo que facilita el disparo. El modo de ventilación más recomendado es un segundo de inspiración y 2 a 4 segundos de espiración 21 .

Figura 5 Manujet III.
El modulador de flujo de oxígeno ENK 22 – 24 (Figura 6), se puede conectar a la pared, a balón o a la salida de oxígeno auxiliar de la máquina de anestesia. Tanto la pared como el balón requieren de un flujómetro y una conexión tipo niple. Flujos de 15 l x minuto brindan una presión de 15 a 20 psi, la que puede ser aumentada si se acrecenta dicho flujo. El modulador de flujo de oxígeno ENK posee 5 orificios cerca de su extremo distal: éstos permiten graduar la presión de ventilación (tapándolos manualmente) y facilitan la espiración, previniendo el barotrauma. Basta un orificio abierto para evitar la hiperinsuflación 25 .
El flush de las máquinas de anestesia no se recomienda como método de administrar oxígeno en forma de jet, ya que existe bastante variabilidad de presión entre las máquinas y no es fácil de graduar el disparo. Se puede utilizar la salida de oxígeno auxiliar, siempre y cuando ésta otorgue flujos cercanos a los 15 l x minuto 26 .
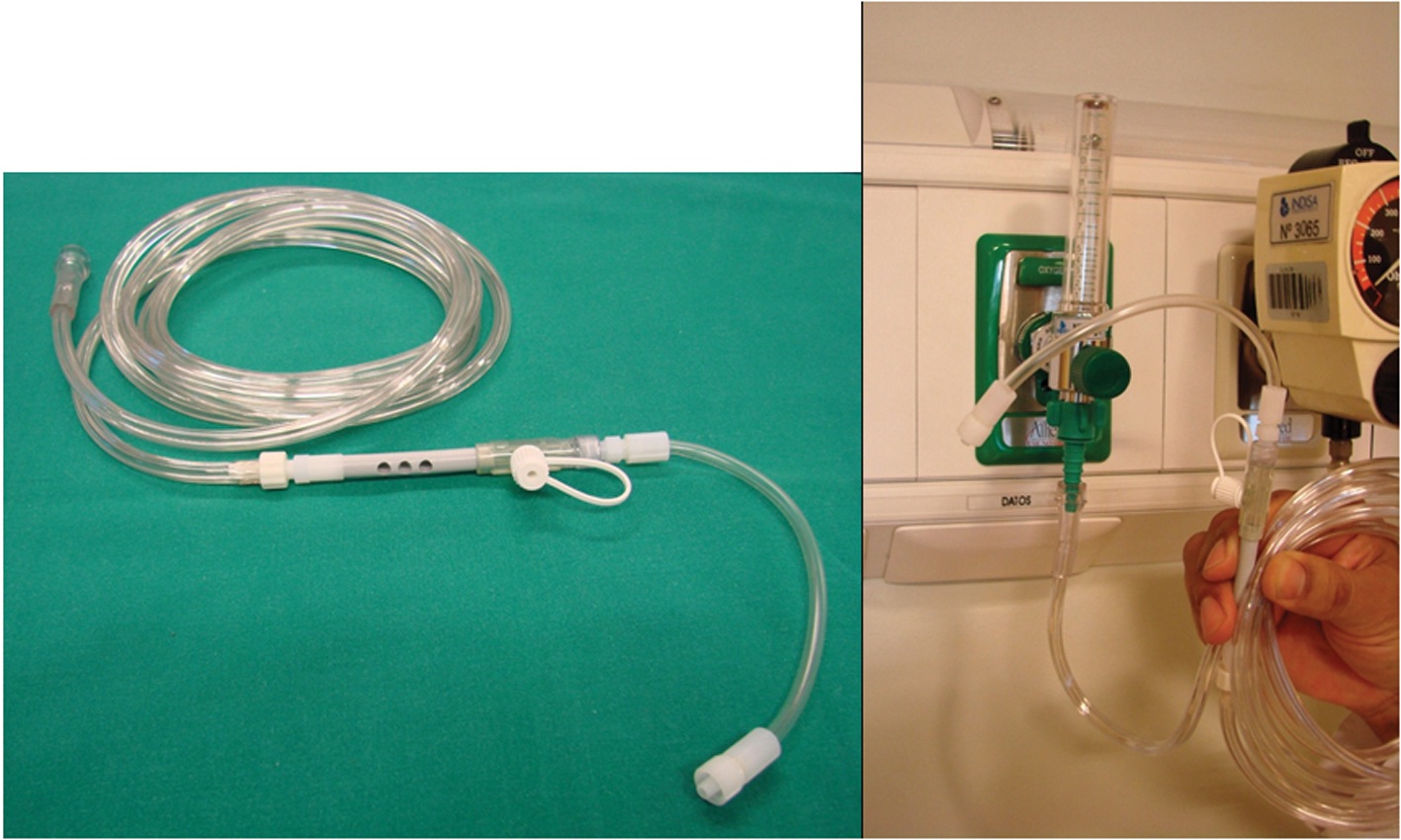
Figura 6 Modulador de flujo de oxígeno ENK.
-
Complicaciones
El principal problema que tienen estos sistemas de ventilación jet, es no conocer con exactitud el volumen de oxígeno administrado ni la presión de vía aérea obtenida. Los principales determinantes del flujo son la presión de oxígeno, el diámetro del catéter y la resistencia de la vía aérea, pero no se ajusta claramente a la ley de Poiseuille. Un catéter de 2 mm de diámetro y a 50 psi puede otorgar un volumen de oxígeno cercano a 1.300 ml por segundo, en cambio a 15 psi puede brindar un volumen de 250 ml por segundo 27 .
Es muy importante en este tipo de ventilación obtener una espiración suficiente para evitar el barotrauma. Tumores de laringe obstructivos o edema glótico pueden comprometer la espiración, por lo que se debe tener especial cuidado en este tipo de pacientes, vigilando la excursión torácica de inspiración-espiración y dándole más tiempo a la espiración (relación 1:4). El barotrauma es la principal complicación de estos sistemas, con una incidencia que va de 10 a 20%. La gravedad es variable, pudiendo ir desde algo tan simple como un enfisema subcutáneo, hasta tan grave como un neumotórax a tensión 28 .
Otras complicaciones que se pueden observar son: hemorragia o hematoma, acodadura del catéter, desplazamiento del catéter o falsa vía, punción esofágica, hemoptisis e infección.
II. Cricotirotomía
La cricotirotomía es considerada una técnica de rescate de la vía aérea, y ha sido definida en los algoritmos como una de las últimas alternativas, en la situación “no puedo ventilar, no puedo intubar” 29 .
La utilización de esta técnica ha disminuido en el tiempo, debido a la aparición de nuevos dispositivos para el manejo de la vía aérea, entrenamiento en vía aérea difícil y un mejor manejo, ya que el 90% de los episodios “no puedo intubar, no puedo ventilar” son evitables. En un estudio en admisiones de trauma, Chang y colaboradores, describen que el uso de la cricotirotomía descendió de cerca de un 2% en los años 80 al 0,2% en los 90 30 .
Sin embargo, a pesar del uso cada vez más infrecuente de la cricotirotomía, es fundamental estar entrenado en maniquíes para estar familiarizado con la técnica.
-
Indicaciones
No existe una clara indicación para efectuar una cricotirotomía, ya sea percutánea o quirúrgica, principalmente porque está situada a “mitad de camino” entre una VJTT por catéter y una traqueostomía 31 , 32 .
En términos generales, las indicaciones de una cricotirotomía son:
-
Situación de “no puedo ventilar, no puedo intubar”.
-
Fracaso de la ventilación jet trans traqueal.
-
Dificultad para intubar por:
-
Anormalidades anatómicas congénitas o adquiridas.
-
Hemorragia masiva de la cavidad oral.
-
Hematoma masivo de lengua en anticoagulación (a pesar del riesgo de hematoma cervical).
-
Hiperplasia obstructiva de amígdala lingual.
4. Trauma maxilofacial grave.
5. Obstrucción de la vía aérea alta secundaria a:
-
Cuerpo extraño.
-
Edema.
-
Ingestión de cáusticos.
-
Anafilaxia con edema laríngeo.
-
Infección (epiglotitis, angina de Ludwig).
-
Vía aérea quemada.
-
Edema angioneurótico.
-
Obstrucción por masa.
-
Cáncer de laringe.
El procedimiento tiene la gran ventaja de no requerir ventilación jet y permite un manejo más fácil de la vía aérea, incluyendo la aspiración de sangre y secreciones 33 . También es menos traumática, más transitoria y reversible que una traqueostomía.
La decisión última la debe tomar el equipo quirúrgico, dependiendo de su experiencia y del caso clínico en particular. Por ejemplo, en un cáncer de laringe obstructivo o un trauma maxilofacial grave, lo más indicado es efectuar una traqueostomía una vez re-oxigenado por VJTT y estabilizado el paciente. Para patologías de resolución en horas o días, como por ejemplo, una angina de Ludwig, probablemente será más apropiado efectuar una cricotirotomía percutánea.
-
Contraindicaciones
Son más bien escasas, destacando: pacientes menores de 10 o 12 años, o menor de 40 Kg, debido a que la membrana es muy pequeña 7 , 8 , imposibilidad de localizar la membrana cricotiroídea, trauma laríngeo con sospecha de fractura de cartílagos laríngeos, estenosis subglótica o patología laríngea preexistente, sección de la tráquea (por ejemplo: lesiones por hilo curado), hematoma de cuello (posterior a cirugía y que comprime la vía aérea).
-
Complicaciones
La técnica de cricotirotomía tiene una tasa de complicaciones no menor, llegando al 40%, especialmente en los casos de emergencia 3 . La mayoría de las complicaciones son debidas a trauma y posición inadecuada de la cánula.
Entre ellas, se ha reportado: mala posición o falsa vía, obstrucción y dificultad de ventilación, aspiración, hemorragia o formación de hematomas, lesión de esófago, enfisema subcutáneo, neumomediastino, parálisis de las cuerdas vocales, disfonía, ronquera, estenosis y/o edema subglótico, estenosis laríngea, celulitis, infección.
-
Aparatos de inserción infraglóticos
Según un estudio realizado en el Reino Unido, se reporta la existencia de aparatos de cricotirotomía en servicios de urgencia sólo entre 36% y 63% 34 . Es preferible contar con aparatos diseñados para tal propósito, tanto por razones de seguridad como facilidad en la inserción.
La cricotirotomía puede ser quirúrgica o percutánea, existiendo set específicos para estas opciones. Los set percutáneos se dividen en la forma de inserción: utilizando o no Seldinger, y las cánulas de cricotirotomía pueden o no tener cuff.
-
1.- Equipo de cricotirotomía de Melker (Cook) (Figura 7):

Figura 7 Cánula de Melker con y sin cuff (se observa en la fotografía dilatador percutáneo incorporado).
Este set incorpora la técnica de Seldinger para introducción de la cánula de cricotirotomía, la que puede tener o no cuff. Este equipo viene con una jeringa, aguja introductora de 18 G, guía metálica de 0,97 mm de diámetro, hoja de bisturí y un dilatador curvado. Los diferentes tipos de set se muestran en la Tabla 1.
Tabla 1 Diámetros y longitudes según tipo de cricotirotomía de Melker
|
Diámetro interno (mm) |
Longitud (cm) |
|
|
Melker sin cuff |
||
|
– Vía aérea pequeña |
3,5 y 4 |
3,8 – 4,2 |
|
– Vía aérea grande |
6 |
7,5 |
|
Melker con cuff |
5 |
9 |
El procedimiento de inserción se realiza puncionando la membrana cricotiroídea (Figura 8). Una vez puncionada la membrana cricotiroídea, se avanza la guía metálica de acero inoxidable con punta flexible hacia caudal, lo que causa menor trauma de pared posterior de la tráquea. De existir resistencia, se debe realizar nuevamente la punción y el paso de la guía. Después de poner la guía, se retira el trócar, se agranda el sitio de punción con bisturí en forma vertical, lo que disminuye la posibilidad de hemorragia por la disposición de los vasos, aún cuando puede hacerse horizontal. Luego se pasa el dilatador y la cánula de cricotirotomía sobre la guía de alambre en dirección caudal, hasta perder la resistencia o hasta que el cuff se introduzca en la tráquea (es preciso mantener el control sobre la guía de alambre para evitar que ésta quede en la tráquea). Finalmente, se remueve el dilatador y la guía, se acomoda la cánula en la tráquea, se inflar el cuff (si lo trae) y se fija la cánula al cuello.
La curva de aprendizaje según algunos autores para este tipo de set de cricotirotomía es de alrededor de 5 a 10 inserciones 35 .
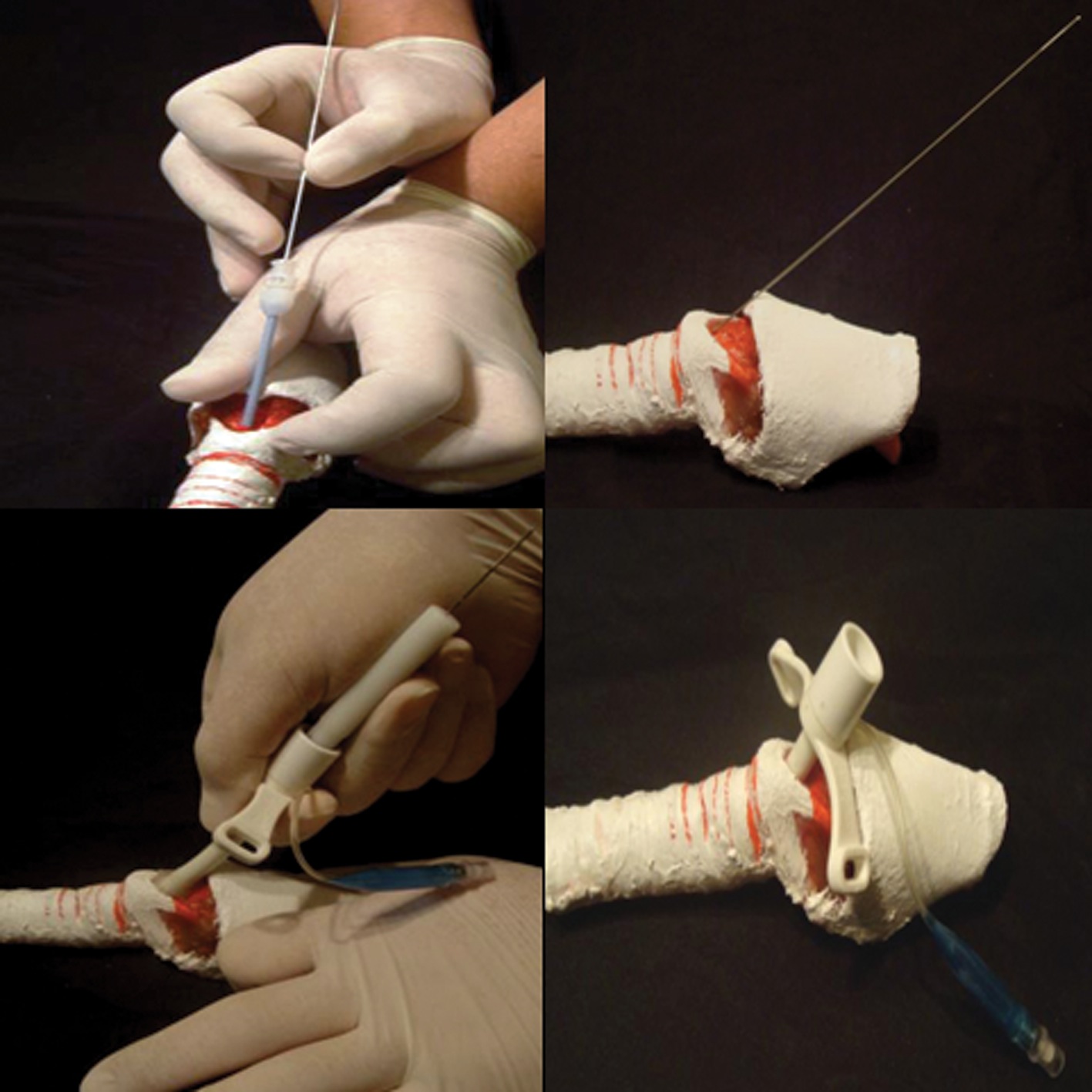
Figura 8 Secuencia de inserción cánula Melker.
-
2.- Equipo de cricotirotomía Quicktrach (VBM) (Figura 9):
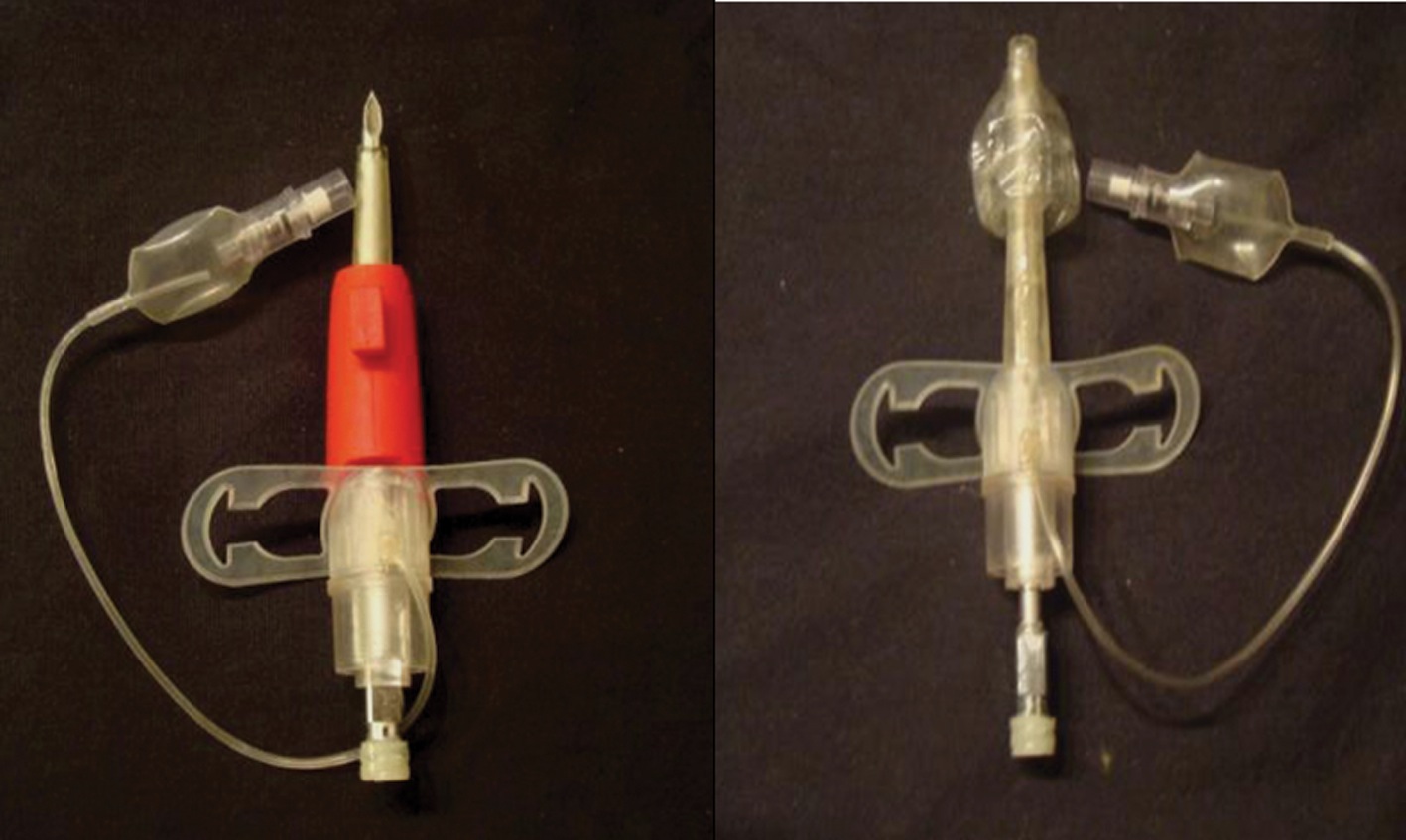
Figura 9 Quicktrach I (sin cuff) y II (con cuff).
Este set no precisa de la técnica de Seldinger y la inserción es directa, con la ayuda de un trócar de punción. Existe el Quicktrach I (cánula sin cuff) con diámetros internos de 1,5, 2 y 4 mm, y el Quicktrach II (cánula con cuff) con una sola presentación de diámetro interno de 4 mm.
En ambos dispositivos, la cánula tiene incorporado un “stopper” de plástico extraíble, diseñado para limitar la profundidad de inserción de la aguja y un sistema de fijación al cuello.
El procedimiento de inserción también se realiza puncionando la membrana cricotiroídea de la misma forma que con el equipo de cricotirotomía de Melker (Figura 10). Se puede mejorar el paso del dispositivo realizando antes de la punción una pequeña incisión con bisturí. Una vez puncionada la membrana cricotiroídea se aspira aire por la jeringa y se extrae el “stopper” de plástico. Luego se retira el trócar y la jeringa y se avanza el dispositivo Quicktrach en el interior de la tráquea. Finalmente se une el conector universal a la máquina de anestesia o Ambú y se fija al cuello.
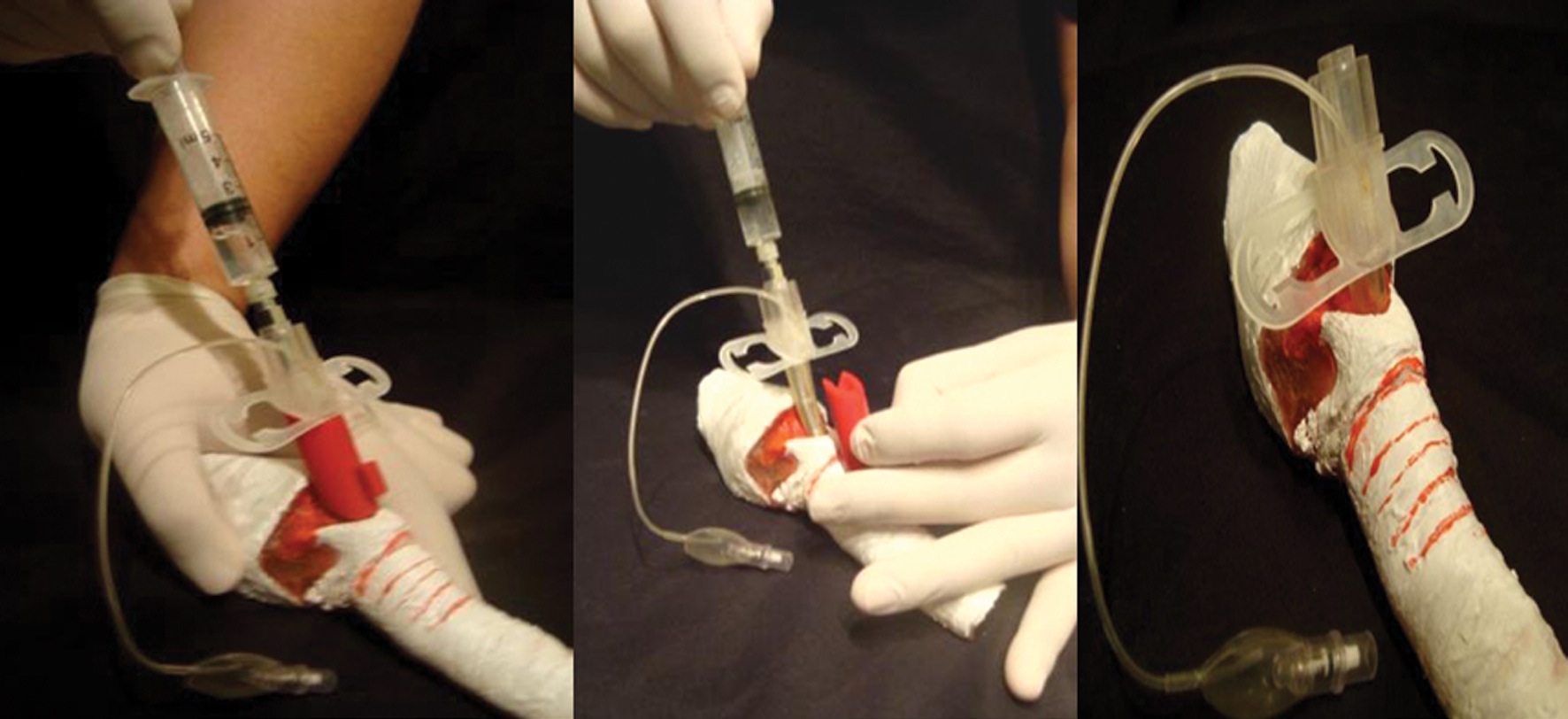
Figura 10 Secuencia de inserción cánula Quicktrach.
Rendimiento y discusión
En general el rendimiento reportado de la cricotirotomía es alto en manos entrenadas, fluctuando entre un 80 a 100% 38 , 39 .
La literatura publica resultados comparables entre el Quicktrach y el Melker en relación a la tasa de éxito (ventilar efectivamente al paciente). Si la observación se remite a las tasas de complicaciones, parece ser que los dispositivos que usan técnica de Seldinger tienen una tasa menor, sobre todo de lesiones de pared posterior de la tráquea (0% vs 20%) 37 . Por otro lado, el diámetro del Quicktrach es 1 o 2 mm menor al Melker, lo que se traduce en una menor capacidad de ventilación. Existen diferencias publicadas respecto al tiempo desde la inserción a la ventilación efectiva y parece haber cierto consenso que el Quicktrach o dispositivos que no utilizan técnica de Seldinger, son los que logran menores tiempos (48 vs 126 segundos para la técnica Seldinger) 36 , sobre todo si se trata de residentes de urgencia que no han recibido entrenamiento específico en cada dispositivo. Una cánula provista de cuff permitiría una mejor ventilación y en teoría podría disminuir el riesgo de aspiración. En definitiva, no existe suficiente evidencia para inclinarse por uno u otro 36 – 37 , y la decisión es más bien personal.
La situación de emergencia de “no poder ventilar y no poder intubar”, tiene una muy baja incidencia, por lo que la formación en simuladores, maniquíes, cadáveres o modelos animales es muy recomendable, de manera que cada profesional pueda determinar qué dispositivo es el mejor en sus manos 40 .
El éxito de la cricotirotomía está directamente relacionado con la capacitación previa. En un estudio en residentes de anestesiología sobre el entrenamiento en técnicas percutáneas de cricotirotomía e intubación retrógrada en cadáveres, Hatton reporta un aumento de la notificación del uso de ésta de 0 a 78%, y la tasa de éxito en una situación de urgencia aumentó de 17 a 94% post entrenamiento 41 ; lo que demuestra que el dominio está asociado con la experiencia 42 – 44 .
Sólo a través de la formación se logrará un rápido, eficiente y atraumático acceso a la vía aérea con los dispositivos de cricotirotomía.
Bibliografía
- Benumof JL, Scheller MS. The importance of transtracheal jet ventilation in the management of the difficult airway. Anesthesiology 1989; 71: 769-778.
- Heard A, Green RJ, Eakins P. The formulation and introduction of a ‘can’t intubate, can’t ventilate’ algorithm into clinical practice. Anaesthesia 2009; 64: 601-608.
- Helm M, Gries A, Mutzbauer T. Surgical approach in difficult airway management. Best Pract Res Clin Anaesthesiol 2005; 19: 623-640.
- Patel RG. Percutaneous transtracheal jet ventilation: a safe, quick, and temporary way to provide oxygenation and ventilation when conventional methods are unsuccessful. Chest 1999; 116: 1689-1694.
- Bennett JD, Guha SC, Sankar AB. Cricothyrotomy: the anatomical basis. J R Coll Surg Edinb 1996; 41: 57-60.
- Boon JM, Abrahams PH, Meiring JH, et al. Cricothyroidotomy: a clinical anatomy review. Clin Anat 2004; 17: 478-486.
- Coté CJ, Hartnick CJ. Pediatric transtracheal and cricothyrotomy airway devices for emergency use: which are appropriate for infants and children? Paediatr Anaesth 2009; 19: 66-76.
- Navsa N, Tossel G, Boon JM. Dimensions of the neonatal cricothyroid membrane-how feasible are a surgical cricothyroidotomy? Paediatr Anaesth 2005; 15: 402-405.
- Bould MD, Bearfield P. Techniques for emergency ventilation through a needle cricothroidotomy. Anaesthesia 2008; 63: 535-539.
- Mace S, Khan N. Needle Cricothyrotomy. Emerg Med Clin N Am 2008; 26: 1085-1101.
- Cook T, Nolan J, Magee P. Needle cricothyroidotomy. Anaesthesia 2007; 62: 289-300.
- McHugh, Kumar R, Sprung J, Bourke D. Transtracheal jet ventilation in management of the difficult airway. Anaesth Intensive Care 2007; 35: 406-408.
- Altman KW, Waltonen JD, Kern RC. Urgent surgical airway intervention: a 3 year county hospital experience. Laryngoscope 2005; 115: 2101-2108.
- Valverde C, Sánchez T, Garcín P, et al. Un caso de “dificultad de ventilación – dificultad de intubación” resuelto con ventilación jet transtraqueal. Rev Esp Anestesiol Reanim 2003; 50: 534-538.
- Gerig H, Schnider T, Heidegger T. Prophylactic percutaneous transtracheal catheterization in the management of patients with anticipated difficult airways: a case series. Anaesthesia 2005; 60: 801-805.
- Gulleth Y, Spiro J.Percutaneous Transtracheal Jet Ventilation in Head and Neck Surgery.Arch Otolaryngol Head Neck Surg 2005; 131: 886-890.
- Chandradeva K, Palin C, Ghosh S, Pinches S. Percutaneous transtracheal jet ventilation as a guide to tracheal intubation in severe upper airway obstruction from supraglottic oedema. Br J Anaesth 2005; 94: 683-686.
- Russell WC, Maguire AM, Jones GW. Cricothyroidotomy and transtracheal high frequency jet ventilation for elective laryngeal surgery. An audit of 90 cases. Anaesth Intensive Care 2000; 28: 62-67.
- Ravussin P, Freeman J. A new transtracheal catheter for ventilation and resuscitation. Can J Anaesth 1985; 32: 60-64.
- Zornow MH, Thomas TC, Scheller MS. The efficacy of three different methods of transtracheal ventilation. Can J Anaesth 1989; 36: 624-628.
- Marr J, Yamamoto L. Gas Flow Rates Through Transtracheal Ventilation Catheter. Am J Emerg Med 2004; 22: 264-266.
- Enk D, Busse H, Meissner A, et al. A new device for oxygenation and drug administration by transtracheal jet ventilation. Anesth Analg 1998; 86: S203.
- Preussler N, Schreiber T, Hueter L, et al. Percutaneous transtracheal ventilation: effects of a new oxygen flow modulator on oxygenation and ventilation in pigs compared with a hand triggered emergency jet injector. Resuscitation 2003; 56: 329-333.
- Yildiz Y, Preussler N, Schreiber T, et al. Percutaneous transtracheal emergency ventilation during respiratory arrest: comparison of the oxygen flow modulator with a hand-triggered emergency jet injector in an animal model. Am J Emerg Med 2006; 24: 455-459.
- Hamaekers A, Borg P, Enk D. The importance of flow and pressure release in emergency jet ventilation devices. Pediatric Anesth 2009; 19: 452-457.
- Fassl J, Jenny U, Nikiforov S, et al. Pressures Available for Transtracheal Jet Ventilation from Anesthesia Machines and Wall-Mounted Oxygen Flowmeters. Anesth Analg 2010; 110: 94-100.
- Ng A, Russell W, Harvey N, Thompson JP. Comparing methods of administering HFJV in a model of laryngotracheal stenosis. Anesth Analg 2002; 95: 764-769.
- Craft TM, Chambers PH, Ward ME, et al. Two cases of barotraumas associated with transtracheal jet ventilation. Br J Anaesth 1990; 64: 524-527.
- Scrase I, Woollard M. Needle vs surgical cricothyroidotomy: a short cut to effective ventilation. Anaesthesia 2006; 61: 962-974.
- Chang RS, Hamilton RJ, Carter WA. Declining rate of cricothyrotomy in trauma patients with an emergency medicine residency: implications for skills training. Acad Emerg Med 1998; 5: 247-251.
- Milner SM, Bennett JD. Emergency cricothyrotomy. J Laryngol Otol 1991; 105: 883-885.
- Liao L, Myers J, Johnston J, et al. Percutaneous tracheostomy: one center’s experience with a new modality. Am J Surg 2005; 190: 923-929.
- Craven R, Vanner R. Ventilation of a model lung using various cricothyrotomy devices. Anaesthesia 2004; 59: 595-599.
- Morton T, Brady S, Clancy M. Difficult airway equipment in English emergency departments. Anaesthesia 2000; 55: 485-488.
- Wong DT, Prabhu AJ, Coloma M, et al. What is the minimum training required for successful cricothyroidotomy? a study in mannequins. Anesthesiology 2003; 98: 349-354.
- Dimitriadis JC, Paoloni R. Emergency cricothyroidotomy: a randomised crossover study of four methods. Anaesthesia 2008; 63: 1204-1208.
- Benkhadra M, Lenfant F, Nemetz W, et al. A comparison of two emergency cricothyroidotomy kits in human cadavers. Anesth Analg 2008; 106: 182-185.
- McIntosh SE, Swanson ER, Barton ED. Cricothyrotomy in air medical transport. J Truma 2008; 64: 1543-1547.
- Fortune JB, Judkins DG, Scanzaroli D, et al. Efficacy of prehospital surgical cricothyrotomy in trauma patients. J Trauma 1997; 42: 832-836.
- John B, Suri I, Hillermann C, Mendonca C. Comparison of cricothyroidotomy on manikin vs simulator: a randomised cross-over study. Anaesthesia 2007; 62: 1029-1032.
- Hatton KW, Price S, Craig L, Grider JS. Educating anesthesiology residents to perform percutaneous cricothyrotomy, retrograde intubation, and fibreoptic bronchoscopy using preserved cadaver. Anesth Analg 2006; 103: 1205-1208.
- Green L. Can’t intubate, can’t ventilate! A survey of knowledge and skills in a large teaching hospital.Eur J Anaesthesiol 2009; 26: 480-483.
- Tabas JA, Rosenson J, Price DD, et al. A comprehensive, unembalmed cadaver-based course in advanced emergency procedures for medical students. Acad Emerg Med 2005; 12: 782-785.
- Lacquiere A, Heard AM. Emergency cricothyroidotomy: training is paramount and oxygenation is the aim. Anaesthesia 2009; 64: 447-448.
