Sebastián Mayanz S.* , M. Mercedes Aguirre C.** , Rodrigo A. Montaña R.*** , Víctor Illanes R.**** , Héctor Cid S.***** y Paulina Lagos R.******
Reve Chil Anest Vol. 41 Número 1 pp. 80-91|doi:
PDF|ePub|RIS
Sección 1
-
Introducción
El paro cardiorrespiratorio (PCR) se considera actualmente como una situación clínica potencialmente reversible si se reemplaza la función cardiorrespiratoria con la reanimación cardiopulmonar (RCP), mientras se busca y corrige la causa. Los anestesiólogos han tenido un rol preponderante en el desarrollo de la reanimación cardiopulmonar, desde la primera publicación de guías de reanimación cardiopulmonar por Peter Safar en 1963 1 .
El paro cardiorrespiratorio perianestésico (o perioperatorio en algunas publicaciones) tienen una incidencia entre 5 y 35 por 10.000 anestesias 2 , 3 . Generalmente, el 10% son de causa anestésica, principalmente errores en la administración de medicamentos e hipoxia 4 . Preferimos utilizar el término “perianestésico”, porque entendemos que el paro cardiorrespiratorio puede ocurrir también en las labores del anestesista fuera del pabellón quirúrgico.
Presentamos a continuación las Recomendaciones de Reanimación Cardiopulmonar Perianestésica del Adulto de la Sociedad de Anestesiología de Chile. Estas recomendaciones son una adaptación de las revisiones elaboradas el año 2010 por el Comité Internacional de Consenso en Reanimación (International Liaison Committee on Resuscitation-ILCOR), además de las recomendaciones del Consejo Europeo de Reanimación (European Resuscitation Council-ERC) y la Asociación Americana del Corazón (American Heart Association-AHA). Se han realizado las adaptaciones pertinentes al hecho de que aquellas fueron basadas fundamentalmente en la evidencia obtenida a partir del estudio de los PCR extrahospitalarios, escenario distinto al intrahospitalario y perianestésico.
El objetivo principal de este consenso es ofrecer a los médicos anestesiólogos, un resumen de las actualizaciones vigentes sobre RCP de adultos, que son aplicables a la especialidad.
En segundo lugar, esta recomendación propone que el anestesiólogo asuma un rol activo en la organización de un sistema de prevención, diagnóstico precoz y tratamiento del paro cardiorrespiratorio perianestésico. Cuando las condiciones asistenciales y administrativas locales lo permitan, es deseable que sea el médico anestesiólogo quien se haga cargo de planificar y ejecutar esta capacitación.
Finalmente, y en base a la experiencia de médicos anestesiólogos afectados por juicios sobre resultados sanitarios adversos, se recomienda plantear formalmente a la autoridad respectiva, las falencias de procesos y recursos que podrían conducir a situaciones indeseadas.
Con el fin de ordenar los contenidos de estas recomendaciones, las hemos dividido en dos partes fundamentales. En la primera, incluimos recomendaciones aplicables a todo el equipo de salud involucrado en los cuidados perianestésicos, integrando conceptos de prevención, diagnóstico precoz y manejo inicial del PCR (Secciones 2, 3 y 4). La segunda parte comprende recomendaciones dirigidas específicamente al médico anestesiólogo, donde se tratan los siguientes tópicos: RCP avanzada, causas reversibles de PCR, factores agravantes del PCR y cuidados post-PCR (Secciones 5, 6 y 7).
Sección 2
-
Medidas Generales para la Prevención y Diagnóstico Precoz del Paro Cardiorrespiratorio Perianestésico del Adulto
La primera medida necesaria para un diagnóstico precoz del PCR perianestésico es la medición y registro seriado de los signos vitales. La periodicidad de las mediciones y la complejidad de ellas dependerán de la condición clínica del paciente. La complejidad de la unidad donde se encuentra el paciente debe ser acorde a la gravedad de su condición clínica. Esta debe contar con los recursos físicos e insumos necesarios, además de personal capacitado en el reconocimiento del deterioro de los signos vitales o de la aparición de eventos críticos en relación a ellos, lo cual debe ser informado inmediatamente al anestesiólogo (o médico responsable). Los PCR intrahospitalarios que ocurren durante los fines de semana y en las noches tienen peor pronóstico, por lo que se debe poner especial cuidado en esos momentos 5 .
Para el diagnóstico precoz y la prevención del PCR perianestésico, así como de cualquier otro PCR, las políticas locales de implementación y administración de cuidados clínicos, deben considerar las siguientes medidas:
-
Realizar una apropiada y regular monitorización de signos vitales. Incluir a lo menos: frecuencia cardiaca, presión arterial, frecuencia respiratoria, nivel de conciencia, temperatura y saturación arterial de oxígeno por oximetría de pulso.
-
Considerar el traslado de pacientes críticos o con riesgo de deterioro cardiovascular a unidades de complejidad acorde, al concluir la estadía en áreas de pabellón.
-
Los servicios clínicos de atención al paciente en el contexto perianestésico deben contar con personal capacitado en el reconocimiento del deterioro clínico del paciente (incluyendo el diagnóstico del PCR) y en el manejo inicial del PCR. Los valores específicos o cambios en los signos vitales que deben hacer intervenir y alertar al anestesiólogo o médico responsable deben estar claramente establecidos y deben ser conocidos por todo el personal.
-
Las unidades clínicas deben tener un sistema único, simple y claro para pedir ayuda en caso de deterioro clínico de un paciente o de PCR.
-
Organizar un sistema de respuesta a la alarma rápido y eficiente, acorde a las características de cada centro.
-
Asegurar y verificar periódicamente la disponibilidad de equipamiento de reanimación en todas las áreas. Idealmente el equipo de reanimación, incluyendo los desfibriladores y fármacos, debe estar estandarizado para todo el centro de salud.
-
Identificar apropiadamente a los pacientes en los cuales el PCR es un evento terminal esperado y no tienen indicación de reanimación cardiopulmonar.
-
Mantener una política de registro y análisis de pacientes que sufren un PCR o un agravamiento inesperado (fallecimiento o ingreso a unidad de paciente crítico).
Sección 3
-
Reanimación Cardiopulmonar Perianestésica del Adulto: Compresiones Torácicas, Vía Aérea y Ventilación
Las compresiones torácicas precoces y de buena calidad han demostrado consistentemente mejorar el pronóstico de los pacientes en PCR. El manejo de la vía aérea y las ventilaciones son menos relevantes 6 , 7 .
Las compresiones torácicas en el contexto de PCR perianestésico deben realizarse de acuerdo a las recomendaciones internacionales, que son las siguientes:
-
Posicione una mano en la mitad inferior del esternón (o “en el centro del tórax”), apoyando las eminencias tenar e hipotenar (o “talón de la mano”) en la línea media. Ponga su otra mano sobre la primera, entrelace los dedos y mantenga los codos rectos. Mantenga sus codos extendidos y sus brazos formando un ángulo de 90º con el esternón del paciente. Si el paciente está en una cama, párese sobre una tarima.
-
Comprima con fuerza (por lo menos 5 cm) y rápido (por lo menos 100/minuto); intente no comprimir más de 6 cm ni más rápido que 120/minuto, porque disminuye el gasto cardiaco. Permita la completa reexpansión del tórax entre cada compresión. Evite al máximo toda interrupción de las compresiones torácicas; toda interrupción implica un tiempo de hipoperfusión miocárdica que se recupera con cierta latencia tras reanudarlas. Tome el mismo tiempo para comprimir el tórax que para soltarlo. Cambie la persona que realiza las compresiones cada 2 minutos.
-
Realice las compresiones sobre una superficie rígida. Si el paciente está sobre un colchón inflable, desínflelo. No está clara la utilidad de instalar una tabla bajo el paciente; si decide instalarla minimice la interrupción de las compresiones.
-
Uno de los aspectos más importantes es monitorizar la calidad de las compresiones. Si no logra las metas a continuación expuestas, cambie a la persona que realiza las compresiones u optimice su técnica (profundidad, frecuencia, superficie, etc.). Las metas son:
-
Mantener un dióxido de carbono de fin de espiración mayor o igual a 10 mmHg.
-
Mantener una presión arterial diastólica mayor o igual a 20 mmHg.
-
No guíe la efectividad de las compresiones por la percepción del pulso, porque no es un parámetro válido. Sólo busque pulso si cree que el paciente ha retornado a la circulación espontánea.
-
Ante la duda sobre la presencia de actividad cardiaca efectiva, realice compresiones y maneje como si se tratase de un PCR. Las compresiones torácicas en un paciente con un corazón latiendo no producen daño significativo 8 ; en cambio, la demora en el inicio de la RCP aumenta la mortalidad.
El manejo de la vía aérea y la ventilación en el contexto de PCR perianestésico deben realizarse de acuerdo a las recomendaciones internacionales, que son las siguientes:
-
-
Si no cuenta con equipamiento, abra la vía aérea utilizando la maniobra de extensión de la cabeza y levantamiento mandibular (head tilt-chin lift).
-
Si sospecha lesión cervical, el personal médico puede intentar abrir la vía aérea con un levantamiento mandibular. Si no es efectivo, realice una extensión de la cabeza. Los esfuerzos por proteger la columna cervical no deben comprometer la vía aérea ni la ventilación.
-
Si observa un cuerpo extraño en la boca, intente sacarlo con los dedos (si es sólido) o aspirándolo (si es líquido).
-
Si quien asiste en primera instancia el PCR no es el médico anestesiólogo, pero es personal entrenado en la utilización de dispositivos de manejo de vía aérea supraglóticos, puede utilizarlos (cánula orofaríngea, máscara laríngea o tubo laríngeo). La intubación orotraqueal no es una mejor alternativa y sólo debe realizarla un anestesiólogo o médico debidamente entrenado, idealmente sin detener las compresiones o demorando menos de 10 segundos, si lo hace. Confirme la posición del tubo endotraqueal mediante capnografía continua.
-
En el paciente sin vía aérea avanzada, utilice una bolsa de reanimación. Realice ventilaciones de un segundo de duración que logren una elevación visible y normal del tórax. No utilice presión cricoidea para prevenir la distensión gástrica.
-
En el paciente intubado o con un dispositivo supraglótico, si es posible, conecte a un ventilador mecánico y ventile con volúmenes corrientes de 500-600 ml (6-7 ml·kg-1).
-
Si el paciente no está intubado ni con un dispositivo supraglótico, la recomendación son ciclos de 30 compresiones y 2 ventilaciones. En el paciente intubado o con un dispositivo supraglótico, realice compresiones a 100/minuto y ventile los pulmones a 10/minuto (ventilar cada 6 segundos), en forma independiente de las compresiones torácicas.
-
Utilice oxígeno suplementario al 100% lo antes posible.
-
Si no hay equipamiento para la vía aérea y ventilación, considere la ventilación boca a boca. Si no considera esta alternativa, realice sólo compresiones torácicas en forma ininterrumpida a una frecuencia de 100/minuto.
-
Recuerde que la hiperventilación (por alta frecuencia o alto volumen corriente) empeora el pronóstico.
-
Sección 4
-
Consideraciones sobre el Manejo Inicial del PCR Perianestésico del Adulto
La reanimación del PCR perianestésico es un proceso continuo, donde se debe asegurar: 1) el reconocimiento precoz del PCR; 2) la solicitud de ayuda inmediata mediante un protocolo preestablecido; 3) el inicio precoz de la RCP y 4) la desfibrilación antes de 3 minutos, si está indicada.
Todo el equipo de salud debe saber cómo realizar el manejo inicial del PCR perianestésico y conocer que los ritmos cardiacos asociados al PCR se dividen en: desfibrilables (taquicardia ventricular sin pulso y fibrilación ventricular) y no desfibrilables (asistolía y actividad eléctrica sin pulso). Debe reconocerlo precozmente, pedir ayuda y un desfibrilador, iniciar las maniobras iniciales de RCP y desfibrilar (con un equipo manual o automático). Los desfibriladores automáticos pueden ser utilizados por cualquier persona, incluso si no son parte del equipo médico ni tienen entrenamiento; se debe incentivar su uso en los hospitales y centros médicos.
Algunas consideraciones importantes son:
-
El diagnóstico del PCR es clínico: ausencia de respuesta a estímulos, respiración normal y actividad cardiaca.
-
Muchas personas entrenadas no son capaces de evaluar efectivamente la presencia de pulso 9 .
-
Las respiraciones agónicas (suspiros ocasionales, lentos, dificultosos y ruidosos) se presentan en el 14-33% de los pacientes en PCR y no deben confundirse con signos de vida o circulación 10 ; también pueden ocurrir durante las maniobras de RCP, pero tampoco indican retorno a circulación espontánea.
-
En el contexto perianestésico, debe sospechar un PCR si desaparecen las curvas de presión arterial invasiva y de la pletismografía. En el paciente intubado, también debe sospecharlo si desciende bruscamente la curva de capnografía.
-
Para evaluar la función cardiaca, el personal médico puede intentar buscar pulso carotídeo. Debe hacerlo en menos de 10 segundos y en caso de duda se debe interpretar como ausencia de pulso. Recuerde que descartado el mal funcionamiento o interferencia, la ausencia de curva de pletismografía o de presión arterial invasiva, traducen ausencia de pulso y facilita el diagnóstico del PCR.
-
Al diagnosticar el PCR suspenda la administración de todos los anestésicos (inhalatorios o endovenosos), vasodilatadores y opioides; revise las ampollas, matraces y jeringas utilizadas buscando errores en la administración de medicamentos. Busque causas de hipoxia. Si al paciente se le está realizando un procedimiento, avise al médico que esté realizándolo.
-
Existen varias posiciones para los parches o palas del monitor-desfibrilador y no está clara cuál es la mejor. Lo más recomendado es poner una subclavicular derecho y la otra en la intersección entre el 5º espacio intercostal y la línea medio-axilar izquierda (sin tejido mamario debajo). No importa cuál electrodo (esternón/ápex) se pone en cual posición.
-
Sólo busque pulso para intentar reconocer el retorno a la circulación espontánea. Sólo hágalo cuando observe en el monitor un ritmo cardiaco organizado que pueda ser capaz de producir pulso. Si observa una asistolia o una fibrilación ventricular, no busque pulso y continúe la RCP. Otra manera útil de diagnosticar el retorno a circulación espontánea es el aumento del dióxido de carbono de fin de espiración durante la RCP (sobre 40 mmHg) 11 .
-
Minimice el tiempo entre la detención de las compresiones y la desfibrilación, ya que incluso 5 segundos de retraso reducen las probabilidades de éxito de ésta 12 .
-
Asegúrese de que exista un líder de la reanimación y de que todos sepan quién es (idealmente el más capacitado en RCP). Debe haber una persona que registre los tiempos y comunique la oportunidad de revisar ritmo, desfibrilar o administrar drogas, de acuerdo a ello. Es imperioso que alguien revise la historia clínica del paciente buscando causas reversibles, si no son claramente sospechadas desde el inicio.
-
-
-
Recomendaciones de manejo ante un paciente en condición de deterioro clínico severo, que aún no ha caído en PCR
En el paciente con signos vitales gravemente alterados, primero debe asegurar que no hay riesgos para la salud del personal de salud. Luego evalúe el estado de conciencia del paciente, mediante el estímulo táctil y verbal.
-
El paciente que sí responde
-
Avise al anestesiólogo inmediatamente, según los protocolos preestablecidos.
-
Administre oxígeno, monitorice al paciente e instale una vía venosa, si no se realizó previamente.
-
El paciente que no responde
-
Solicite a otra persona que pida ayuda (que avise al anestesiólogo o médico responsable) y solicite un desfibrilador (automático o manual), según los protocolos preestablecidos. Si está solo, debe dejar al paciente mientras pide ayuda y busca el desfibrilador.
-
Posicione a la víctima en decúbito supino, abra la vía aérea (ver Sección 3) y evalúe la ventilación.
-
-
Manteniendo la vía aérea busque ventilación normal (no agónica). No demore más de 10 segundos y en caso de duda, asuma que no hay respiración normal.
-
-
Busque signos de circulación.
-
-
-
Si no respira normalmente y no hay pulso carotídeo, diagnostique el PCR e inicie la RCP. En caso de duda, también inicie la RCP.
-
Si el paciente no respira normalmente, pero tiene pulso, diagnostique un “paro respiratorio” e inicie ventilaciones artificiales (10-15/minuto). Revise la circulación cada 2 minutos.
-
Si el paciente respira y tiene pulso, administre oxígeno, monitorícelo e instale una vía venosa.
-
-
-
Recomendación de RCP inicial del paciente en PCR perianestésico
-
Realice compresión torácica y ventilaciones, según se detalla en la Sección 3.
-
Si el desfibrilador es manual, apenas llegue ponga las palas al paciente y analice el ritmo (deteniendo brevemente las compresiones); no necesita gel para esto. Si el paciente se encuentra bajo monitorización electrocardiográfica continua no necesita realizar este paso.
-
Si el ritmo es desfibrilable, solicite que otra persona continúe con las compresiones. Aplique gel a las palas y cargue el desfibrilador. Una vez cargado, detenga las compresiones, asegúrese de que nadie está en contacto con el paciente y realice una descarga (360 J monofásico y 120-200 J bifásico). Reinicie la RCP inmediatamente (comenzando por las compresiones) después de la descarga, sin revisar el ritmo cardiaco ni buscar pulso. Continúe por 2 minutos y luego revise brevemente el ritmo cardiaco.
-
Si el ritmo no es desfibrilable continúe con la RCP inmediatamente (comenzando por las compresiones). Revise el ritmo cardiaco cada 2 minutos.
-
-
Si desfibrilador es automático, apenas llegue éste enciéndalo y siga las instrucciones; el desfibrilador le indicará si la descarga está indicada. No realice compresiones mientras el desfibrilador analiza el ritmo cardiaco.
-
Si la descarga está indicada, realice compresiones mientras el desfibrilador se carga. Después de la desfibrilación, reinicie inmediatamente la RCP por 2 minutos antes de reanalizar el ritmo cardiaco (Figura 1).
-
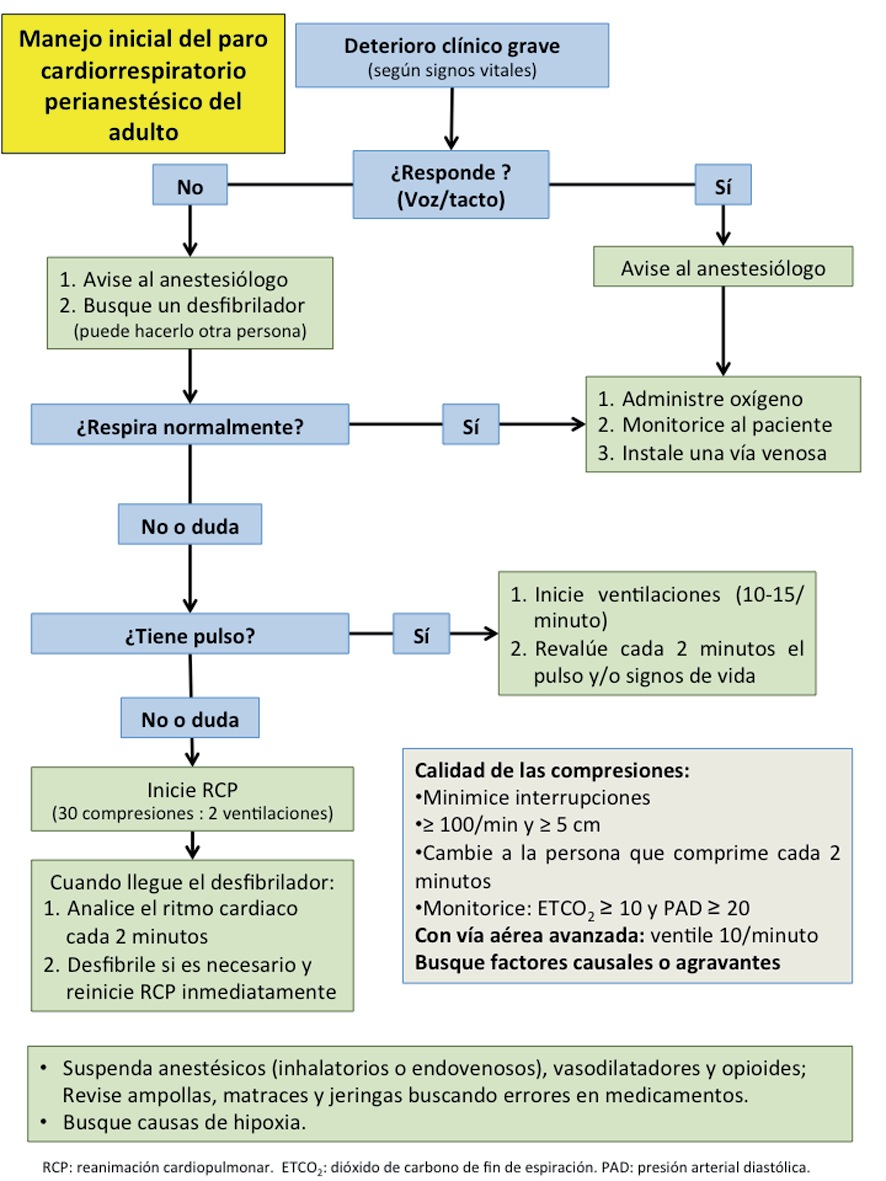
Figura 1 Corresponde al algoritmo de decisiones que deben tomarse en el manejo inicial del PCR perianestésico en el adulto.
Sección 5
-
Reanimación Cardiopulmonar Avanzada del Paro Cardiorrespiratorio Perianestésico del Adulto.
La RCP avanzada es responsabilidad del médico anestesiólogo o del médico responsable de los cuidados perianestésicos. Los ritmos cardiacos asociados al PCR se dividen en: desfibrilables (taquicardia ventricular sin pulso y fibrilación ventricular) y no desfibrilables (asistolía y actividad eléctrica sin pulso).
Estas recomendaciones enfatizan que lo más importante de la RCP son las compresiones torácicas de alta calidad, realizadas en forma precoz y sin interrupciones, además de la desfibrilación precoz, cuando está indicada. El resto del manejo no modifica mayormente el pronóstico.
A continuación se presentan las recomendaciones de los autores sobre la RCP avanzada del paciente en PCR perianestésico. En la Sección 3, se encuentran más detalles sobre las compresiones torácicas, el manejo de la vía aérea y la ventilación. En la Sección 4, se encuentran más detalles sobre el diagnóstico del PCR.
-
-
-
Una vez diagnosticado el PCR debe pedir ayuda y un desfibrilador, para luego comenzar la RCP. Considere llamar a otros médicos según el caso (anestesiólogos, intensivistas, cardiólogos, etc.). Avise al cirujano.
-
Suspenda la administración de todos los anestésicos (inhalatorios o endovenosos), vasodilatadores y opioides; revise las ampollas, matraces y jeringas utilizadas buscando errores en la administración de medicamentos. Busque causas de hipoxia.
-
Apenas llegue el desfibrilador ponga las palas al paciente y analice el ritmo (deteniendo brevemente las compresiones); no necesita gel para esto. Si el paciente se encuentra bajo monitorización electrocardiográfica continua no necesita realizar este paso.
-
Recuerde que la desaparición de las curvas de presión arterial invasiva y de la pletismografía, además del descenso brusco de la la curva de capnografía, deben hacerlo sospechar un PCR independientemente del ritmo cardiaco.
-
-
-
Ritmos desfibrilables (fibrilación ventricular y taquicardia ventricular sin pulso)
-
Solicite que otra persona continúe con las compresiones. Aplique gel a las palas y cargue el desfibrilador.
-
Una vez cargado el desfibrilador, detenga las compresiones, asegúrese de que nadie está en contacto con el paciente y realice una descarga (360 J monofásico y 120-200 J bifásico).
-
Reinicie la RCP inmediatamente, comenzando por las compresiones torácicas, después de la descarga, sin revisar el ritmo cardiaco ni buscar pulso. Continúe por 2 minutos y luego revise brevemente el ritmo cardiaco.
-
Continúe monitorizando el ritmo cada 2 minutos y descargando si es necesario. Si al monitorizar aparece un ritmo cardiaco no desfibrilable, manejar según se indica más adelante.
-
En los pacientes con fibrilación ventricular o taquicardia ventricular sin pulso refractarias, cambie la posición de las palas, además de buscar y tratar causas reversibles (Sección 6). Estos pacientes pueden tener indicación de coronariografía o trombolisis urgente si hay sospecha de causa isquémica coronaria.
-
Ritmos no desfibrilables (asistolía y actividad eléctrica sin pulso)
-
Cada 2 minutos haga una corta pausa para revisar el ritmo cardiaco. Si es asistolía, continúe con la RCP inmediatamente. Si hay un ritmo organizado que podría generar pulso, busque un pulso; si no hay pulso o le asiste duda sobre su presencia, continúe con la RCP.
-
Si el ritmo cardiaco es una asistolía, revise con cuidado el electrocardiograma en búsqueda de ondas P. Si hay ondas P, utilice el marcapasos transcutáneo.
-
Si el ritmo cardiaco cambia a un ritmo desfibrilable, cambie el manejo a “PCR por ritmo desfibrilable”.
Tenga presente las siguientes consideraciones generales sobre la RCP avanzada:
-
Necesita sólo un acceso venoso periférico durante la RCP. Si no puede obtener la vía venosa periférica, prefiera un acceso intraóseo como segunda opción. El acceso venoso central no está recomendado, porque generalmente requiere suspender las maniobras y porque ningún protocolo de RCP incluye drogas vasoactivas por esta vía. Si a pesar de ello decide instalar un acceso venoso central, intente hacerlo sin interrumpir las compresiones torácicas. No administre drogas por el tubo endotraqueal.
-
Instale precozmente una línea arterial y capnografía continua para monitorizar la calidad de la RCP (ver Sección 3).
-
Las recomendaciones sobre el uso de fármacos son las siguientes:
-
Adrenalina: 1 mg cada 4 minutos hasta que el paciente recupere circulación espontánea.
-
Antiarrítmicos: luego de la tercera descarga. La primera opción es amiodarona; 300 mg, se puede repetir una dosis de 150 mg para casos refractarios. La segunda es lidocaína; 1 mg·kg-1. No administrar lidocaína y amiodarona al mismo paciente.
-
Sulfato de magnesio: 2 g de en caso de torsade de pointes.
-
Bicarbonato de sodio: 50 mmol sólo en caso de hiperkalemia o sobredosis de antidepresivos tricíclicos.
-
No se recomienda el uso de atropina para el tratamiento del PCR.
-
-
Si tiene duda entre una asistolía o una fibrilación ventricular fina, continúe la RCP por 2 minutos para intentar aumentar la frecuencia y amplitud de la fibrilación ventricular y hacerla más sensible a la desfibrilación.
-
Puede utilizar el golpe precordial en casos de PCR por fibrilación ventricular, monitorizada, de pocos segundos de evolución y cuando no hay un desfibrilador disponible. No debe retrasar la RCP ni la desfibrilación.
-
Si la RCP ha sido infructuosa, la finalización de la RCP debe ser analizada en el contexto de cada paciente, considerando la causa y las posibilidades de un resultado satisfactorio. Generalmente se considera que la RCP debe continuar mientras el paciente continúe en ritmo desfibrilable (Figura 2).
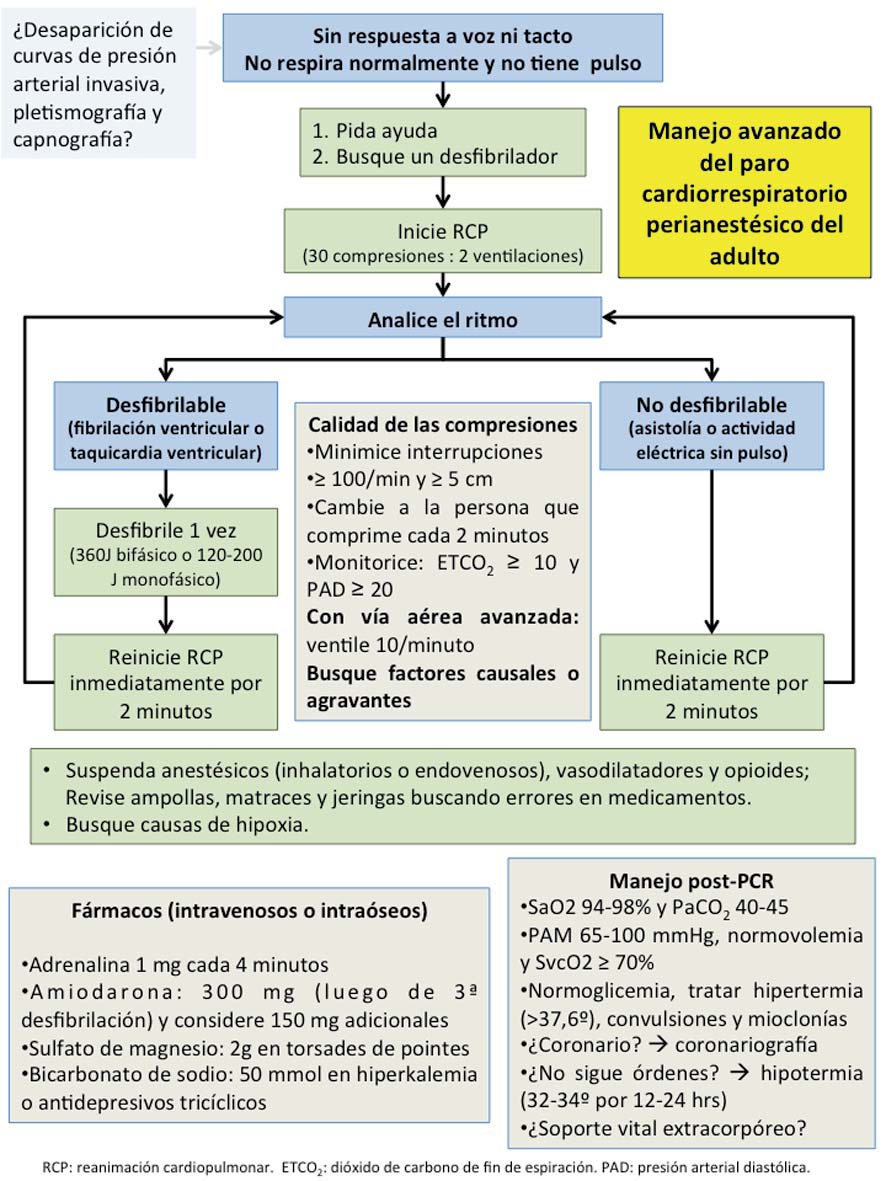
Figura 2 Corresponde al algoritmo de decisiones que deben tomarse en el manejo avanzado del PCR perianestésico en el adulto.
Sección 6
-
Paro Cardiorrespiratorio: Causas Reversibles, Factores Agravantes y Circunstancias Especiales
Las recomendaciones 2010 de reanimación cardiopulmonar hacen especial énfasis en diagnosticar y tratar factores causales o agravantes del paro cardiorrespiratorio. Menos del 20% de los pacientes recibe un tratamiento orientado a la causa del PCR, a pesar de que ellos tendrían un mejor pronóstico 13 .
El uso del ultrasonido ha demostrado ser de gran ayuda para detectar causas reversibles de PCR, como taponamiento cardiaco, embolia pulmonar, isquemia miocárdica, disección aórtica, hipovolemia y neumotórax 14 . En la presencia de operadores entrenados, el ultrasonido puede ser de utilidad para detectarlas y guiar el tratamiento, sin interrumpir las compresiones torácicas por más de 10 segundos.
Una nemotecnia frecuentemente utilizada son las “4 Hs y 4 Ts”, para detectar alteraciones que causan o contribuyen al PCR. En base a ella, enumeramos las causas reversibles más frecuentes y proponemos su manejo (modificado de las recomendaciones del Consejo Europeo de Reanimación) 15 .
-
Las cuatro Hs
-
Hipoxia: asegure una ventilación bilateral con oxígeno al 100% durante la RCP. Asegure la correcta posición del tubo endotraqueal, por medio del examen clínico, la capnografía continua y/o el ultrasonido (visualización del tubo en la tráquea).
-
Hipovolemia por hemorragia: detenga la hemorragia y reponga el volumen intravascular con cristaloides, hasta una presión arterial sistólica de 80-100 mmHg o aparición del pulso radial en hemorragias no controladas16. Considere el pinzamiento aórtico mientras controla la hemorragia.
-
Hiperkalemia, hipokalemia y otras alteraciones metabólicas: se pueden detectar por exámenes y/o por la historia clínica del paciente.
-
-
Hiperkalemia: cloruro de calcio 10% 10 ml IV; glucosa 25 g IV con insulina cristalina 10 U; 50 mmol IV de bicarbonato de sodio o 75 ml de bicarbonato de sodio 2/3 M (en acidosis severa o falla renal); hemodiálisis.
-
Hipokalemia: cloruro de potasio 1,5 g en 10 minutos y luego 0,75 g en 10 minutos; sulfato de magnesio 2 g en 1-2 minutos.
-
-
Hipotermia: realice RCP de manera habitual, salvo algunas consideraciones:
-
-
Si < 28ºC: calentamiento activo interno y considere soporte vital extracorpóreo.
-
Busque signos de vida por 1 minuto antes de diagnosticar el PCR.
-
Si < 30º: no administre fármacos. Si 30º a 35º: fármacos con intervalos doblemente prolongados. Si > 35º: fármacos de la manera habitual.
-
Desfibrilaciones < 30º: máximo 3. Desfibrilaciones > 30º: habituales.
-
-
Las cuatro Ts
-
Neumotórax a tensión: toracocentesis con aguja (≥ 5 cm; en segundo espacio intercostal-línea medioclavicular) e instale drenaje pleural. En PCR por trauma torácico, considere la descompresión bilateral inmediata. Esto constituye una medida diagnóstica y terapéutica.
-
Taponamiento cardiaco: pericardiocentesis o toracotomía. Utilice ultrasonido.
-
Tóxicos o fármacos:
-
-
Benzodiacepinas: flumazenil 0,2-1 mg IV. Su utilidad es discutida durante el PCR; está contraindicado si existe el antecedente de convulsiones, dependencia a benzodiacepinas o ingesta de antidepresivos tricíclicos.
-
Opioides: naloxona 50-400 µg IV. Su utilidad es discutida durante el PCR. Use con precaución en pacientes consumidores de opioides, por la eventualidad de complicaciones cardiovasculares.
-
Anestésicos locales: administre solución de lípidos al 20% en bolo de 1,5 ml·kg-1 y luego 0,25 ml·kg-1·min-1; aumente a 0,5 ml·kg-1·min-1 y repita el bolo cada 5 minutos si no hay respuesta (máximo 10 ml·kg-1 en 30 minutos). No use lidocaína como antiarrítmico. Disminuya las dosis de adrenalina a 10-100 µg. Considere soporte vital extracorpóreo 17 .
-
-
Tromboembolismo pulmonar masivo: si se cree que es la causa del PCR, se debe considerar administrar fibrinolíticos mientras se realizan las maniobras de RCP.
-
Paro cardiorrespiratorio en otras circunstancias especiales
-
Hipertermia maligna: pida ayuda, descontinúe los halogenados y la succinilcolina, hiperventile con oxígeno al 100% (flujo ≥ 10 L·min-1), avise al cirujano para que finalice el procedimiento, administre dantrolene sódico 2,5 mg·kg-1 (20 mg de cada frasco en 60 ml de agua bidestilada) y repita la dosis cada 5-10 minutos si no hay respuesta (máximo 400 mg·día-1). Considere bicarbonato, tratar la hiperkalemia y enfriar activamente, interna y/o externamente. No utilice bloqueadores de canales de calcio 18 .
-
Broncoespasmo: considere la administración de oxígeno en altas concentraciones, ketamina, lidocaína, magnesio, aminofilina, adrenalina, salbutamol y bromuro de ipratropio. Realice intubación orotraqueal precoz y asegure la correcta posición del tubo endotraqueal. Ventile a frecuencias bajas (8-12·min-1), con volúmenes corrientes bajos (6-8 ml·kg-1 de peso ideal), sin presión positiva de fin de espiración, sin pausa inspiratoria y con relación inspiración:espiración de 1:3. Considere desconectar el tubo endotraqueal brevemente para disminuir el atrapamiento aéreo. Si necesita desfibrilación, utilice más energía. Considere soporte vital extracorpóreo. Considere halogenados y corticoides si el paciente no está en PCR.
-
Anafilaxia: discontinúe la droga o agente causal, realice intubación orotraqueal precoz y administre oxígeno en altas concentraciones. Durante el PCR administre adrenalina (0,5 mg IM, bolos de 1-3 mg IV cada 3 minutos y/o infusión continua de 4-10 ug·min-1) y fluidos (bolos de 500-1.000 ml de cristaloides); considere norepinefrina, vasopresina, glucagón y sugammadex, si sospecha anafilaxia por rocuronio o vecuronio. Considere antihistamínicos y corticoesteroides si el paciente no está en PCR 19 .
-
Trauma: realice RCP estándar, pero sin retrasar el tratamiento de causas reversibles. Las causas reversibles son hipoxemia (asegure oxigenación y ventilación), hemorragias compresibles (aplique presión, torniquetes o agentes hemostáticos, si procede), neumotórax a tensión (descomprima) y taponamiento cardiaco (procure realizar pericardiocentesis o toracotomía inmediata). En el caso de hemorragia no compresible, procure un control quirúrgico inmediato y administre cristaloides IV (bolos de 250 ml) hasta llegar a una presión arterial sistólica de 80-100 mmHg o aparición de pulso radial 16 ; considere pinzamiento aórtico.
-
Embarazo: después de las 20 semanas, desplace el útero a la izquierda durante la RCP, manualmente o inclinando a la paciente y considere realizar una cesárea de emergencia antes de 5 minutos de ocurrido el PCR, para permitir la reanimación de la madre (entre las 20 y 23 semanas) o para salvar la vida de ambos (después de las 24 semanas).
-
-
Hemorragia antenatal o postnatal: avise al obstetra para que detenga la hemorragia. Considere fluidos, oxitocina, análogos de prostaglandinas, masaje uterino y corregir la coagulopatía.
-
Embolia de líquido amniótico: realice RCP convencional y considere soporte vital extracorpóreo.
-
-
Embolia aérea: detenga la entrada de aire avisando al cirujano para que cubra el campo quirúrgico con compresas húmedas, baje la zona operatoria con respecto al corazón, en cirugía de cráneo comprima las yugulares. Administre oxígeno al 100%, suspenda el óxido nitroso, posicione al paciente en Trendelenburg, inicie las compresiones torácicas inmediatamente y considere catecolaminas (dobutamina, noradrenalina o isoproterenol). Si tiene instalado un acceso venoso central, intente aspirar aire 20 (Figura 3).

Figura 3 Corresponde a un resumen sobre el manejo de los factores causales o agravantes del PCR.
Sección 7
-
Cuidados Post-Paro Cardiorrespiratorio
La calidad de los cuidados posterior al PCR influye en el pronóstico de los pacientes 21 . Estos cuidados comienzan en el lugar donde se logra el retorno a circulación espontánea, por lo que el médico anestesiólogo debe conocer sus principios. El manejo del síndrome post-PCR debe realizarse de acuerdo a las recomendaciones internacionales 21 , que son las siguientes.
El paciente post-PCR debe ser trasladado a una unidad de cuidados intensivos con la complejidad y experiencia adecuada. Se puede prescindir de esta medida si el PCR fue breve, rápida y exitosamente recuperado, se identifica efectivamente la causa que lo provocó y se le considera un hecho aislado que no perpetuará una condición de riesgo. Si éstas no son las condiciones, el paciente recuperado de un PCR puede presentar daño cerebral, disfunción miocárdica, coagulopatía, síndrome de respuesta inflamatoria sistémica, vasodilatación, alteraciones de la permeabilidad vascular, entre otras alteraciones.
No es necesario intubar al paciente si el PCR fue breve y no hay daño neurológico evidente. Si hay evidencia de daño cerebral, el paciente se debe sedar, intubar y conectar a ventilación mecánica. Evite la hipoxemia y la hiperoxia, porque se asocian a mal pronóstico; el objetivo es una saturación arterial de oxígeno entre 94 y 98%. Evite la hipercapnia y la hipocapnia; el objetivo es la normocapnia (dióxido de carbono arterial 40-45 mmHg o de fin de espiración 35-40 mmHg). Utilizar ventilación protectora (volumen corriente de 6-8 ml·kg-1 de peso ideal, presión plateau ≤ 30 cmH2O y presión positiva de fin de espiración 6-8 cmH20), si esto permite mantener la oxigenación y la normocapnia.
Si se sospecha una causa coronaria, realice una coronariografía lo antes posible. Los cambios electrocardiográficos y el dolor torácico son poco interpretables. La disfunción miocárdica dura 2 a 3 días. Idealmente se debe realizar un ecocardiograma e instalar una línea arterial.
Los objetivos hemodinámicos son: presión arterial media 65-100 mmHg (evite estrictamente los períodos de hipotensión), normovolemia, saturación venosa central de oxígeno ≥ 70%, diuresis ≥ 1 ml·kg-1·h-1 y lactato normal o en descenso. Utilice fluidos, inótropos y/o vasoconstrictores. Considere el soporte vital extracorpóreo.
Inmediatamente después del PCR hay un período de hiperkalemia, seguido de una brusca hipokalemia. Mantenga la kalemia entre 4 y 4,5 mmol·L-1.
Evite la hipotensión arterial porque se asocia a mal pronóstico neurológico. Administre hipnóticos y opioides si se va a utilizar hipotermia o si se requiere disminuir el consumo de oxígeno cerebral. Trate las convulsiones y mioclonías de manera habitual. Mantenga normoglicemia. Trate si la glicemia es > 180 mg·dL-1 y evite la hipoglicemia. Use antipiréticos o enfriamiento activo si la temperatura corporal es ≥ 37,6ºC.
Los pacientes en coma, sin respuesta a órdenes verbales, se benefician de enfriamiento hasta 32-34ºC por 12-24 hrs. La mejor manera de inducir la hipotermia es administrar bolos de 30 ml·kg-1 de cristaloides a 4ºC. Luego administre sedación y bloqueo neuromuscular, además de mantener la hipotermia con algún dispositivo externo o interno. La temperatura debe ser monitorizada en el esófago o la vejiga. El recalentamiento se debe hacer a razón de 0,25-0,5ºC por hora, para evitar los cambios hidroelectrolíticos y metabólicos de esta etapa.
La hipotermia terapéutica tiene varias complicaciones, como son: calofríos, vasoconstricción, arritmias, alteraciones hidroelectrolíticas, resistencia insulínica, coagulopatía, inmunosupresión y disminución de la eliminación de fármacos. Sus contraindicaciones relativas son: infección sistémica severa, falla orgánica múltiple establecida y coagulopatía prexistente. No hay contraindicaciones absolutas.
Nuestros agradecimientos a los Dres. Gonzalo Mutizábal M., Carlos Romero P., Renato Chacón A. y Sergio Cerda S., por apoyar e impulsar la realización de estas recomendaciones y por contribuir con sus opiniones de expertos a la elaboración final de este documento.
REFERENCIAS
- Safar P, Elam JO, Jude JR, et al. Resuscitative principles for sudden cardiopulmonary collapse. Dis Chest 1963; 43: 34-49.
- Sprung J, Flick R, Gleich S, et al. Perioperative Cardiac Arrests. Signa Vitae 2008; 3: 8-12.
- Braz LG, Módolo NS, do Nascimento P Jr, et al. Perioperative cardiac arrest: a study of 53,718 anaesthetics over 9 yr from a Brazilian teaching hospital. Br J Anaesth 2006; 96: 569-575.
- Runciman W, Morris R, Watterson L, et al. Crisis management during anaesthesia: cardiac arrest. Qual Saf Health Care 2005; 14: e14.
- Peberdy MA, Ornato JP, Larkin GL, et al. Survival from in-hospital cardiac arrest during nights and weekends. JAMA 2008; 299: 785-792.
- Koster RW, Baubin MA, Bossaert L, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 2. Adult basic life support and use of automated external defibrillators. Resuscitation 2010; 81: 1277-1292.
- Berg R, Hemphill R, Abella B, et al. Part 5: Adult Basic Life Support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2010; 122: S685-S705.
- White L, Rogers J, Bloomingdale M, et al. Dispatcher-assisted cardiopulmonary resuscitation: risks for patients not in cardiac arrest. Circulation 2010; 121: 91-97.
- Ruppert M, Reith MW, Widmann JH, et al. Checking for breathing: evaluation of the diagnostic capability of emergency medical services personnel, physicians, medical students, and medical laypersons. Ann Emerg Med 1999; 34: 720-729.
- Bobrow BJ, Zuercher M, Ewy GA, et al. Gasping during cardiac arrest in humans is frequent and associated with improved survival. Circulation 2008; 118: 2550-2554.
- Sehra R, Underwood K, Checchia P. End tidal CO2 is a quantitative measure of cardiac arrest. Pacing Clin Electrophysiol 2003; 26: 515 -517.
- Edelson DP, Abella BS, Kramer-Johansen, et al. Effects of compression depth and pre-shock pauses predict defibrillation failure during cardiac arrest. Resuscitation 2006; 71: 137-145.
- Saarinen S, Nurmi J, Toivio T, et al. Does appropriate treatment of the primary underlying cause of PEA during resuscitation improve patients’ survival? Resuscitation. 2011 Dec 29. Artículo en prensa.
- Memtsoudis SG, Rosenberger P, Loffler M, et al. The usefulness of transesophageal echocardiography during intraoperative cardiac arrest in noncardiac surgery. Anesth Analg 2006; 102: 1653-1657.
- Soar J, Perkins G, Abbas G, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution. Resuscitation. 2010; 81: 1400-1433.
- Rossaint R, Bouillon B, Cerny V, et al. Management of bleeding following major trauma: an updated European guideline Crit Care 2010; 14: R52.
- Neal JM, Bernards CM, Butterworth JF 4th, et al. ASRA practice advisory on local anesthetic systemic toxicity. Reg Anesth Pain Med 2010; 35: 152-161.
- Recomendaciones de la Sociedad de Anestesiología de Chile para el Manejo de la Crisis de Hipertermia Maligna y para el Manejo del Paciente Susceptible de Hipertermia Maligna. Página Web: http://www.sachile.cl consultado el 17 de enero de 2012.
- Recomendaciones de la Sociedad de Anestesiología de Chile para el Manejo de la Anafilaxia en Anestesia. Página Web: http://www.sachile.cl consultado el 17 de enero de 2012.
- Mirski MA, Lele AV, Fitzsimmons L, et al. Diagnosis and treatment of vascular air embolism. Anesthesiology 2007; 106: 164-177.
- Peberdy M, Callaway C, Neumar R. Part 9: Post-Cardiac Arrest Care: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2010; 122: S768-S786.
