Marcela Ávila Ávila 1
Recibido: 16-11-2020
Aceptado: 27-11-2020
©2021 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 50 Núm. 1 pp. 90-106|https://doi.org/10.25237/revchilanestv50n01-07
PDF|ePub|RIS
Anesthesia for the Traumatic Brain Injury Patient
Abstract
Traumatic brain injury (TBI) is the leading cause of death and disability for children and young adults. The Glasgow Coma Scale allows to classify TBI as mild, moderate and severe. Imaging studies show the heterogeneity of the diagnosis. Primary injury is caused by mechanical impact. Secondary injury contributes significantly to prognosis by exacerbating hypoperfusion and intracranial hypertension. Even in the absence of extracranial lesions, many patients with severe TBI present significant organ dysfunction, which transforms TBI into a multisystemic pathology. Most relevant systems compromised include cardiovascular, autonomic, respiratory and coagulation. The main aims of anesthetic management are: early decompression together with prevention, early detection, and management of determinants of secondary injury. To date, there are no techniques or drugs showing a significant impact on the outcome of TBI patients. On the other hand, maintaining good hemodynamic stability, adequate oxygenation and normocarbia all contribute to a better outcome.
Resumen
El trauma encéfalocraneano (TEC) es la causa más importante de muerte y discapacidad de niños y adultos jóvenes. La escala de Glasgow permite clasificarlo en leve, moderado y severo. La imagenología da cuenta de la heterogeneidad del diagnóstico. La injuria primaria es la causada por el impacto mecánico. La injuria secundaria contribuye significativamente al pronóstico al exacerbar la hipoperfusión y la hipertensión endocraneana. Aun en ausencia de lesiones extracraneales, gran parte de los pacientes con TEC severo presenta disfunción orgánica significativa, lo que lo transforma en una patología multisistémica. Destacan el compromiso cardiovascular, autonómico, respiratorio y trastornos de la coagulación, entre otros. Los objetivos del manejo anestésico son: la descompresión precoz junto con la prevención, detección temprana y manejo de factores determinantes de injuria secundaria. No existe evidencia respecto de técnicas ni fármacos que hayan demostrado un impacto significativo en el manejo del TEC, más bien, impacta positivamente el mantener la estabilidad hemodinámica, una adecuada oxigenación y normocarbia.
-
Definición
El traumatismo encéfalocraneano (TEC) es una alteración en la función cerebral (u otra evidencia de alteración patológica cerebral) causada por una fuerza externa. Por tanto, para el diagnóstico se debe identificar un mecanismo consistente con los hallazgos en la clínica (accidente automovilístico, caída de altura, atropello, golpe directo o caída a nivel en paciente susceptible: usuario de antiagregantes, anticoagulantes, portador de aneurisma o malformación arteriovenosa cerebral)[1],[2]. De acuerdo con su severidad se clasifica según la Escala de Coma de Glasgow.
-
Epidemiología
A nivel mundial, el TEC es la causa más importante de muerte y discapacidad de niños mayores de un año y adultos jóvenes (menores de 40 años, en edad productiva)[1]. Un tercio de los pacientes con TEC severo fallece durante su hospitalización y otro tercio queda con secuelas neurológicas[1],[3].
En Chile, el grupo más afectado se encuentra en el rango etario de los 20-39 años y es responsable de 40% de las muertes por accidente de tránsito[4]. En el Hospital de Urgencia Asistencia Pública, de un total de 66.692 egresos (años 2011-2018), el diagnóstico de TEC corresponde al 3,84%, con un promedio de edad de 46 años, un poco superior a lo descrito en la literatura; 79,4% de ellos, varones. El 50,91% ingresó en la Unidad de Paciente Crítico (UPC), constituyendo el 32,13% de egresos totales de esta unidad[5], con el consecuente impacto tanto en la biografía de las víctimas y sus familias, como en los gastos hospitalarios.
-
Clasificación
Los pacientes con TEC se evalúan con la Escala de Coma de Glasgow (GCS, del acrónimo en inglés de Glasgow Coma Score) (Tabla 1), considerando la mejor respuesta luego de la reanimación (sin efecto de alcohol, drogas sedantes o bloqueadores neuromusculares); se diagnostica un TEC severo con un GCS < 9[5]. La severidad del TEC permite predecir el pronóstico y riesgo de complicaciones, estimar el grado de deterioro de la fisiología, la urgencia del procedimiento quirúrgico y el plan para el postoperatorio (unidad de destino).
Adicionalmente, es aconsejable complementar el diagnóstico con una clasificación basada en los hallazgos morfológicos de la tomografía axial computarizada (TAC) de cerebro[5]. El diagnóstico de TEC engloba una serie de lesiones de gran diversidad. La Tabla 2 describe la Clasificación de Marshall. Esta clasificación tiene valor pronóstico. En el daño difuso I a IV puede existir una lesión focal, pero de menos de 25 ml. La mortalidad asociada al daño difuso I, II, III y IV es de 10%, 14%, 34% y 56% respectivamente. Si el TAC de cerebro fue precoz (< 4 h) y hay evidencia de daño difuso II-IV, se sugiere repetirlo dentro de 12 h.
La hemorragia subaracnoidea traumática es común en el TEC (41% en la TAC inicial), pero de menor cuantía comparada con la secundaria a ruptura de un aneurisma. Habitualmente en los espacios de la convexidad, adyacente a contusiones. El angio-TAC asiste en el diagnóstico diferencial de la causa originaria (TEC versus aneurisma).
| Tabla 1. Escala de Coma de Glasgow | |
| Signo
Apertura ocular |
Puntaje
Espontánea 4 Al comando verbal 3 Al dolor 2 No responde 1 |
| Mejor respuesta motora | Obedece comando verbal 6
Localiza al dolor 5 Retirada al dolor 4 Flexión al dolor 3 Extensión al dolor 2 No responde 1 |
| Mejor respuesta verbal | Orientado 5
Confuso 4 Palabras inapropiadas 3 Sonidos inespecíficos 2 No responde 1 |
Se observan lesiones secundarias hasta en 15% de los TEC graves a moderados. Incluyen edema cerebral, hernias, infarto, infección e hidrocefalia. El edema se observa en la sustancia blanca como áreas difusas o localizadas de atenuación disminuida.
-
Fisiopatología
La injuria primaria causada por el impacto mecánico produce: fracturas, contusiones, daño parenquimatoso y vascular, producto de lo cual se observa inflamación, formación de edema y excitotoxicidad (proceso patológico por el cual las neuronas son dañadas y destruidas por la sobreactivación de receptores de glucamato). Ello desencadena hipoperfusión y aumento de la presión endocraneana. La lesión primaria es el mayor determinante del resultado clínico. La “injuria secundaria” también contribuye significativamente al pronóstico. Se caracteriza por edema neuronal y astrocítico, hipoperfusión adicional, alteración de la homeostasis del calcio, aumento en la producción de radicales libres y generación de peroxidación lipídica, disfunción mitocondrial, inflamación, mayor excitotoxicidad glutaminérgica, necrosis, apoptosis y degeneración axonal difusa. Esta injuria secundaria exacerba la hipoperfusión y la hipertensión endocraneana (HTE). Los insultos secundarios de mayor impacto son la hipotensión (presión arterial sistólica < 90 mmHg) e hipoxemia (PaO2 < 60 mmHg). Ambos se asocian independientemente con aumento de la morbimortalidad en TEC severo y ambos se vinculan con hipoperfusión e isquemia cerebral[6].
La meta del manejo perioperatorio (y también del manejo médico en el caso de que el paciente no tenga indicación quirúrgica) es evitar o minimizar esta injuria secundaria[1],[2]. La Tabla 3 enumera algunos de los mecanismos tanto de injuria primaria como secundaria y sus principales consecuencias.
El TEC afecta prácticamente todos los tejidos y tipos celulares vinculados directa o indirectamente con la regulación del flujo sanguíneo cerebral: células endoteliales, astrocitos, pericitos; barrera hematoencefálica e inervación perivascular. Lo anterior determina la aparición de injuria cerebrovascular traumática. Ésta se caracteriza por alterar tanto la autorregulación como el acoplamiento neurovascular.
La autorregulación cerebral es la respuesta vasomotora inducida por presión que previene que los cambios de la presión arterial sistémica impacten directamente el FSC. Éste se mantiene constante para un rango de presión arterial media (PAM) de 50 a 150 mmHg. Cuando hay compromiso de la autorregulación cerebral (que se observa incluso en TEC leve, aunque en un menor porcentaje), el FSC cambia pasivamente en respuesta a los cambios en la PAM. Cuando ésta disminuye, se produce hipoperfusión e isquemia. Por el contrario, al elevarse, se produce hiperperfusión, aumento de la presión intracraneal (PIC), edema citotóxico y vasogénico. La recuperación de la autorregulación puede tardar semanas después de ocurrido el evento, especialmente en pacientes con GCS bajo (lesiones severas), lesiones difusas y PIC elevada.
El acoplamiento se refiere al ajuste del FSC de acuerdo con las necesidades metabólicas de los tejidos neuronales y la glía. Después de sufrir un TEC, se produce desacoplamiento, pues hay hipermetabolismo neuronal juntamente con una caída sostenida del FSC (primeras 24 a 48 h). De este modo, al no disponerse de la energía suficiente para mantener las gradientes iónicas, se reduce o pierde el potencial de membrana, resultando en despolarización y activación de canales de calcio voltaje sensible; se libera glutamato, ingresa calcio al espacio intracelular, se libera potasio y se produce la entrada a la neurona de sodio, cloro y agua (edema citotóxico). El edema citotóxico parece ser el principal determinante de HTE secundario a TEC, en especial inmediatamente posterior a la lesión[7].
| Tabla 2. Clasificación de marshall | ||
| Categoría
Daño difuso I |
Definición
No se visualiza patología intracraneal |
|
| Daño difuso II | Cisternas presentes, desviación de la línea media < 5 mm | |
| Daño difuso III | Cisternas comprimidas o ausentes, desviación de la línea media de 0-5 mm | |
| Daño difuso IV | Desviación de la línea media > 5 mm | |
| Lesión focal evacuada | Cualquier lesión quirúrgicamente evacuada | |
| Lesión focal no evacuada | Lesión de > 25 ml no quirúrgicamente evacuada | |
| Tabla 3. mecanismos y consecuencias de la injuria primaria y secundaria en el TEC | ||
| Injuria primaria | Injuria secundaria | |
| • Sección o desgarro axonal desencadenantes de daño axonal difuso
• Lesiones focales (hematomas, contusiones) • Disrupción de la BHE (edema vasogénico) |
• Isquemia (hipotensión, hipoxia, alteración de la autorregulación del FSC)
• Edema cerebral • Convulsiones • Hipertermia • Excitotoxicidad • Estrés oxidativo • Hipo/hipercarbia • Hipo/hiperglicemia |
|
| BHE: barrera hematoencefálica; FSC: flujo sanguíneo cerebral. | ||
-
Complicaciones sistémicas
Cabe destacar que aun en ausencia de lesiones extracraneales, el 89% de los pacientes con TEC severo presenta disfunción orgánica significativa, lo que constituye un factor independiente de mal pronóstico[8]. Es de suma importancia conocer el impacto sistémico del TEC a fin de conocer, buscar y manejar dichas complicaciones y apuntar a evitar la injuria secundaria. La Tabla 3 resume los principales efectos en los diferentes sistemas.
Hasta 73% de los pacientes evidencia cambios en el ECG: taquicardia sinusal, trazados sugerentes de isquemia, alteraciones de la repolarización (del segmento ST y de la onda T), prolongación del segmento QTc. Los cambios se correlacionan con la severidad del TEC y se asocian a peor pronóstico. El stunned myocardium se presenta a consecuencia del exceso de catecolaminas (liberadas por estímulo directo de lesiones cerebrales en “zonas gatillo” o por aumento de la PIC). La prioridad en el manejo de esta condición es tratar el TEC y las fluctuaciones de la PIC asociadas.
La insuficiencia respiratoria es multifactorial, combinando factores derivados de la fisiopatología del TEC y factores iatrogénicos. Entre los posibles mecanismos se encuentran el estímulo de un cuadro característico de falla respiratoria secundaria a un TEC, el edema pulmonar neurogénico, que puede ocurrir minutos después de ocurrida la lesión.
Ocurre coagulopatía en más del 60% de los pacientes con TEC severo y en un tercio de todos los TEC. Se desarrolla más tempranamente mientras mayor es la severidad del TEC. Permanece hasta al menos el tercer día posterior a la injuria, pudiendo persistir 11 días o más. Es más frecuente en pacientes mayores de 75 años, volemizados con más de 2 L de fluidos previo a la admisión, con GCS menores a 8, Injury Severity Score mayor a 16, presencia de HSA, edema o desviación de la línea media en el TAC, pupilas anormales, presión arterial sistólica menor a 90 mm Hg, hemoglobina menor a 12,4 mg·dL-1, glicemia mayor a 151 mg·dL-1 y exceso de base mayor a 6 mmol·L-1.
La patogenia es multifactorial. Las lesiones de tejido y vasos sanguíneos gatillan múltiples vías que interactúan para producir falla en la hemostasia (liberación de tPA o uPA) y progresión hemorrágica de lesiones intracraneales. La hipoperfusión y el shock agravan la coagulopatía vía endoteliopatía y activación de la vía de la proteína C, promoviendo anticoagulación endógena e hiperfibrinolisis. El consumo, dilución y disfunción de los factores de la coagulación y plaquetas agravan aún más el cuadro. Sin embargo, no solo se describe un estado hipocoagulante, sino también se activa simultáneamente la vía extrínseca de la coagulación (vía liberación de factor tisular) y las plaquetas al activarse varias cascadas inflamatorias, predisponiendo a un estado procoagulante que suele manifestarse más tarde en el tiempo[9]. Sin duda, una complicación que se debe buscar activamente, particularmente en el paciente quirúrgico.
-
Indicaciones quirúrgicas[10]
1. Hematoma extradural o epidural: infrecuente, usualmente secundario a lesión de la arteria meníngea media, tiene una imagen característica “lenticular”, hiperdensa, extracerebral, en el TAC (Figura 1). Se describe en la clínica un “intervalo lúcido” (espasmo y coágulo del vaso lesionado) y luego deterioro de conciencia por resangrado y efecto de masa; también puede presentarse como un déficit focal, descerebración y convulsiones. Se indica cirugía si es mayor a 30 cm3 independiente del GCS o si se observa deterioro neurológico progresivo; si el GCS es menor a 9 o existe examen pupilar anormal, el cuadro constituye una emer gencia. Es de mayor impacto el tiempo transcurrido entre el deterioro neurológico y la cirugía, que aquel entre el trauma y la cirugía. Se realiza craniectomía para drenar el hematoma.
| Tabla 3. Efectos sistémicos del TEC severo | |
| Sistema cardiovascular | • Exceso de catecolaminas
• Isquemia subendocárdica • Disfunción miocárdica • Trastornos de conducción • Disautonomía |
| Sistema respiratorio | • Edema pulmonar neurogénico/SDRA
• Infección del tracto respiratorio inferior |
| Sistema hematológico | • Estado hipocoagulable y CID (factor tisular, fibrinolisis)
• Estado hipercoagulable tardío/enfermedad tromboembólica |
| Sistema endocrino | • Disfunción de la hipófisis anterior (deficiencia de GH, hipotiroidismo, deficiencia de ACTH)
• Disfunción de la hipófisis posterior (SIADH, DI) • Insuficiencia adrenal • Síndrome perdedor de sal (péptido natriurético cerebral) |
| Sistema inmunológico | • SIRS (citoquinas, quimioquinas)
• Síndrome de respuesta contrainflamatoria (Interleuquina-10, neuropeptidasas, deterioro de linfocitos T) • Desbalance adrenérgico/colinérgico • Disfunción de la termorregulación |
| Sistema gastrointestinal | • Úlceras de estrés por exceso de tono vagal (71% HDA)
• Cambios en la permeabilidad de mucosas |
| SDRA: síndrome de distrés respiratorio del adulto; CID: coagulación intravascular diseminada; GH: hormona del crecimiento; ACTH: hormona corticoestimulante; SIADH: secreción inapropiada de ADH; DI: diabetes insípida; HDA: hemorragia digestiva alta; SIRS (del inglés Systemic Inflammatory Response Syndrome). | |
2. Hematoma subdural agudo (dentro de las 72 h de producido el trauma): en el TAC se observa como una imagen extracerebral, hiperdensa, en forma de “media luna” (Figura 2). Frecuentemente existe injuria parenquimatosa asociada. Se evacuan independiente del GCS: si el espesor es mayor a 10 mm o desvían la línea media en más de 5 mm; también si el GCS es menor a 9 y se agrega: deterioro en la GCS de más de 2 puntos y/o asimetría pupilar (o pupilas fijas y midriáticas) y/o PIC mayor a 20 mmHg. Se realiza craniectomía (con o sin remoción de calota) y duroplastía para drenar el hematoma (Figura 3).
3. Lesiones intraparenquimatosas: se clasifican en focales y no focales (lesiones difusas, edema) (Figura 4); tienden a evolucionar y dado que el tiempo transcurrido entre el deterioro neurológico y la cirugía son determinantes del resultado final, requieren un estrecho seguimiento. Se evacuan si el deterioro neurológico se vincula con la lesión, si la HTE es refractaria al manejo médico o hay signos de efecto de masa en el TAC. También en pacientes con GCS de 6 a 8 con contusiones frontales o temporales mayores a 20 cm3 junto con desviación de la línea media de más de 5 mm o cualquier lesión mayor a 50 cm3. Entre las cirugías propuestas se encuentran: evacuación por craniectomía para lesiones focales, craniectomía descompresiva bifrontal amplia en pacientes con edema e HTE refractaria tardía (PIC mayor a 25 mmHg por 1 a 12 h en nivel 2 de manejo, dentro de las 10 h de ingreso)[11],[12].
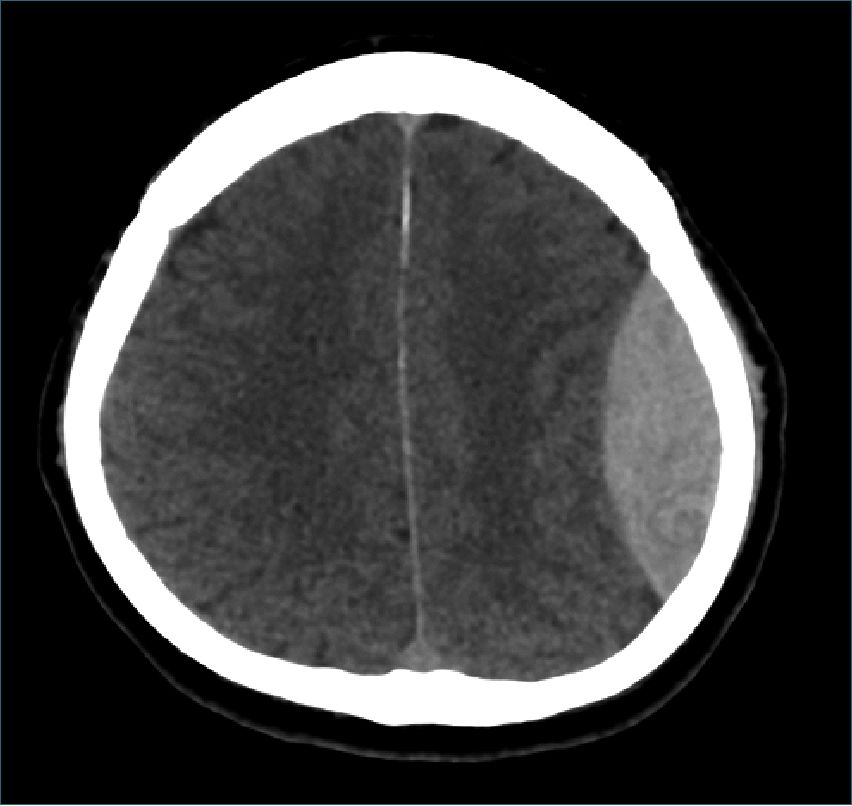
Figura 1. Extenso hematoma extradural parietal izquierdo con clásica imagen lenticular.
4. Lesiones de la fosa posterior: son infrecuentes, sin embargo, es importante destacar que, dado el limitado espacio de la zona y la posibilidad de comprimir el tronco encefálico, el deterioro clínico puede ser muy rápido (Figura 4). Se evacuan si se observa efecto de masa en el TAC (compresión de las cisternas basales o del 4° ventrículo, hidrocefalia obstructiva) o si existe deterioro neurológico adjudicable a la lesión. Se realiza craniectomía suboccipital.
5. Fracturas de cráneo: suelen asociarse con lesiones intracraneales (71%). En ausencia de éstas últimas, se operan si son expuestas, deprimidas (mayor que el grosor del cráneo) o conminutas (Figura 5). El objetivo es disminuir la infección y la epilepsia postraumática tardía. Se realiza aseo, esquirlectomía y levantamiento.
6. Instalación de monitoreo de PIC: la recomendación de monitoreo de PIC en pacientes con TEC severo se sustenta en que disminuye la mortalidad intrahospitalaria a los 15 días posterior a la lesión. Se recomienda en TEC severo con TAC de cerebro anormal (hematoma, contusión, edema, herniación, compresión de las cisternas basales) o TEC severo con TAC normal con 2 o más de los siguientes parámetros: edad mayor a 40 años, posturas motoras anormales o algún episodio de presión arterial sistólica (PAS) menor a 90 mm Hg[11].
7. Cirugía extracraneal: decidir con el equipo el costo/beneficio de realizar el procedimiento considerando la labilidad producto del TEC; si no son emergencias, se debería optimizar la resucitación previo a la intervención a fin de minimizar las chances de hipotensión.
-
Manejo anestésico
El objetivo de manejo del TEC, particularmente si es severo, es el tratamiento de lesiones con indicación quirúrgica junto con la prevención y/o detección temprana y manejo de la injuria secundaria. Principalmente: hipoxia, isquemia (debido a hipotensión o hipocarbia), hematomas, convulsiones e hipertensión endocraneana.
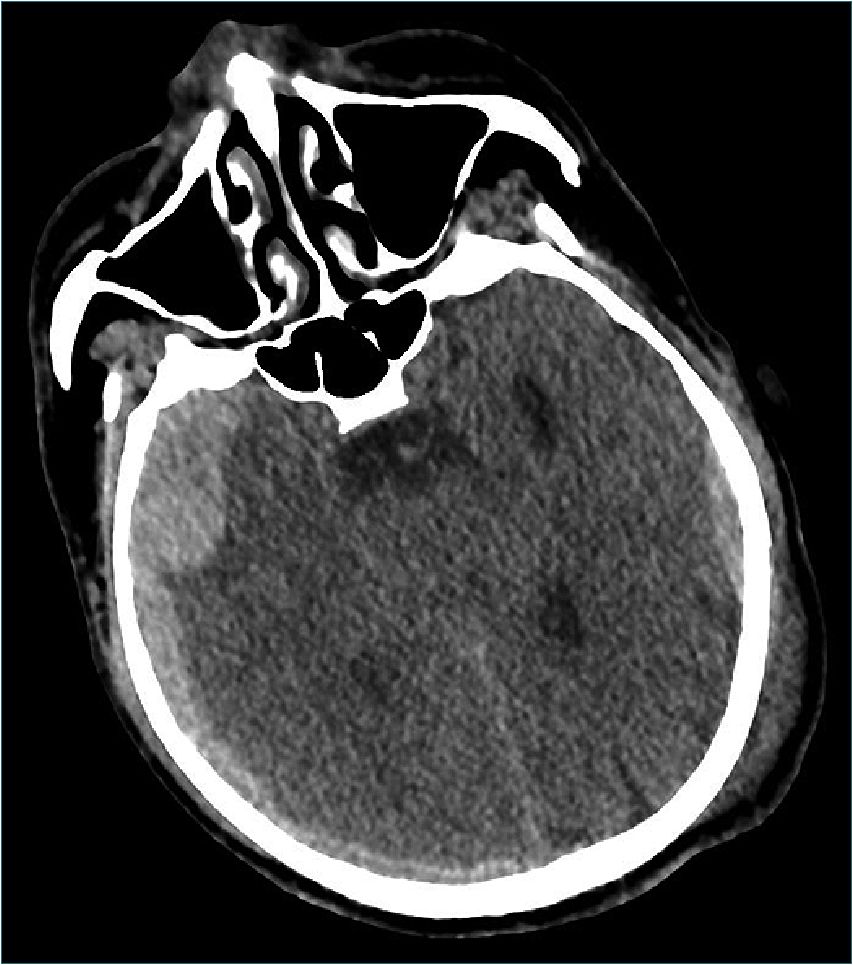
Figura 2. Extenso hematoma subdural temporal derecho con importante efecto de masa.
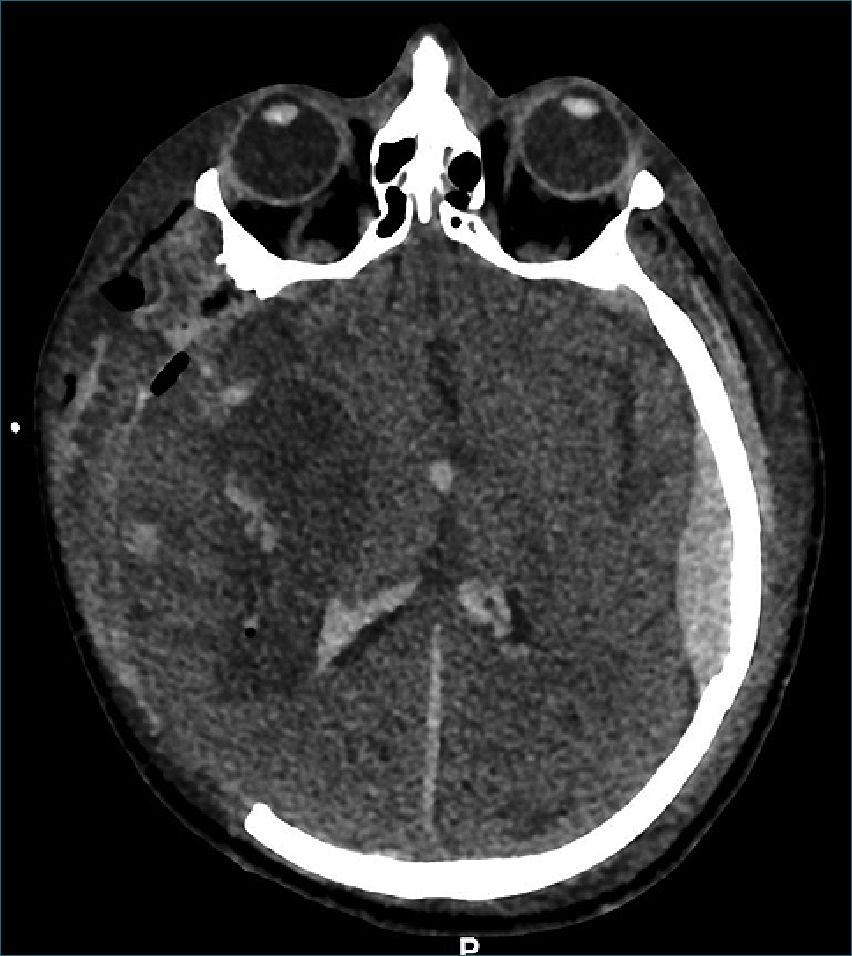
Figura 3. TAC de un control de paciente después de craniectomía descompresiva frontoparietal derecha por hematoma subdural agudo. Se observa importante edema con desviación significativa de la línea media y herniación extracraneal de tejido encefálico. También se observa un hematoma epidural contralateral.
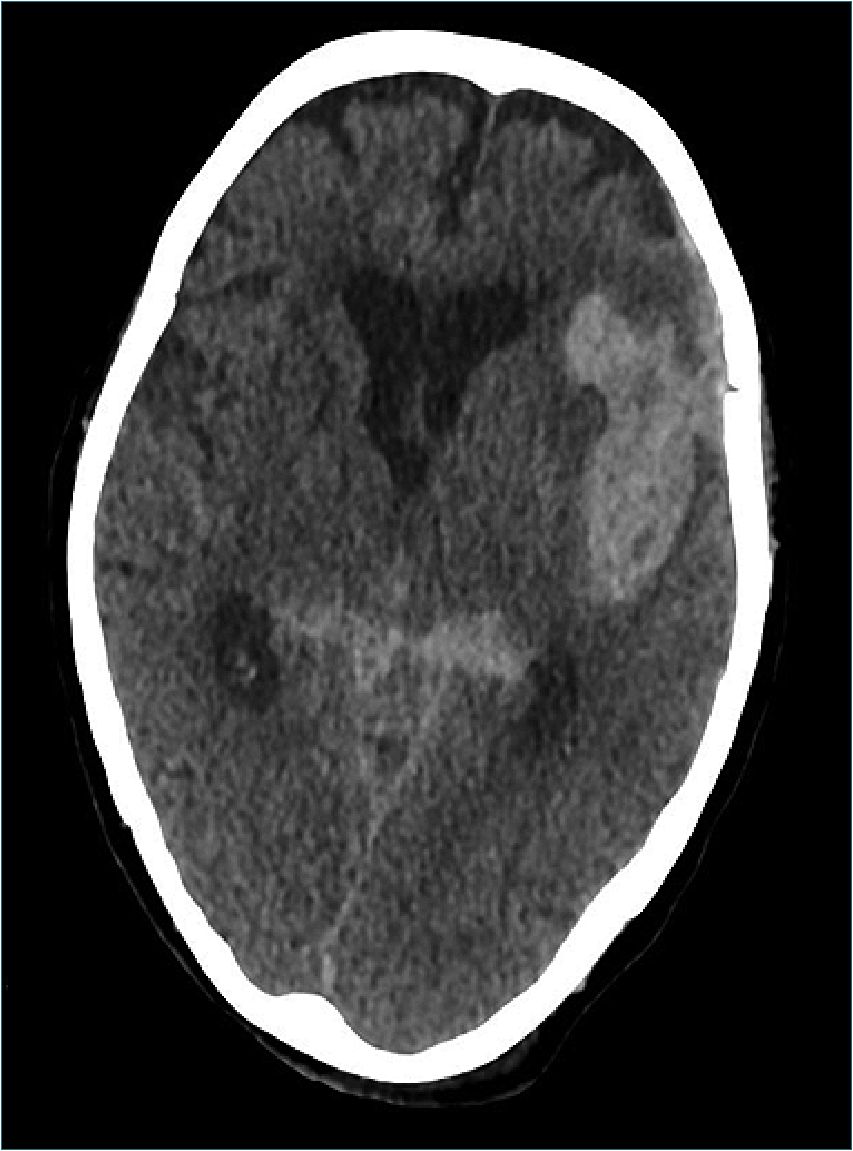
Figura 4. Hematoma intracerebral temporal izquierdo y hemorragia subaracnoidea peritroncal.
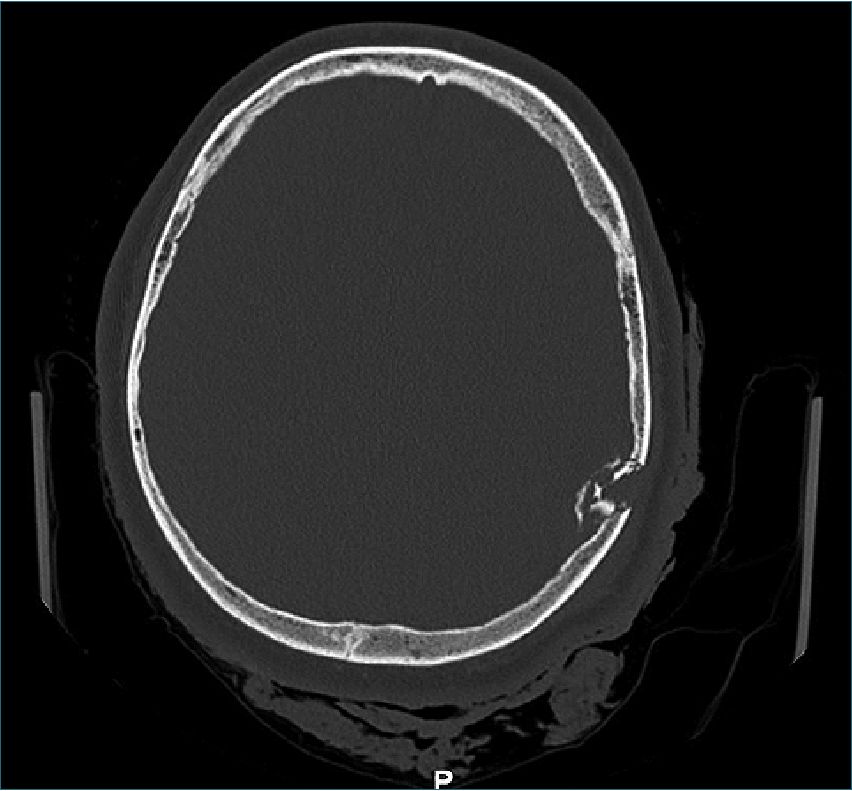
Figura 5. Ventana ósea del TAC que muestra clara fractura craneal parietal izquierda con hundimiento mayor al espesor de la calota.
-
1. Evaluación preanestésica
Se debe prestar especial atención al estado de la reanimación: presión arterial, frecuencia cardíaca y su ritmo, perfusión distal, mecánica ventilatoria, saturación de oxígeno, temperatura, estabilidad de columna cervical, estado de conciencia. Cerca del 25% de los TEC se diagnostican en el contexto de un politraumatismo. Pueden coexistir lesiones exanguinantes que comprometan la vida y el pronóstico neurológico al propiciar o acentuar la injuria secundaria.
Si el paciente puede esperar hasta su ingreso a pabellón para proteger la vía aérea, se debe asegurar el aporte de oxígeno suplementario en el intertanto, para obtener una saturación arterial de oxígeno mayor a 90%. Es importante recordar que la vía aérea no solo debe estar permeable, sino también asegurada y, dado el compromiso de conciencia que pueden presentar estos pacientes, la indicación de intubación traqueal y ventilación mecánica no solo deriva de la existencia de falla respiratoria.
La anamnesis debe considerar el mecanismo del trauma (nivel de energía, posibles lesiones asociadas, etc.), el GCS posterior a la reanimación, pero previo al uso de sedantes y bloqueadores neuromusculares, comorbilidades y alergias. Fármacos en uso (particularmente anticoagulantes o antiagregantes) y terapias alternativas (suplementos con efecto en la coagulación). En el examen físico se debe considerar injurias asociadas, signos de HTE (triada de Cushing: hipertensión, bradicardia y patrón respiratorio irregular), examen pupilar y accesos vasculares disponibles (idealmente 2 vías venosas periféricas gruesas). También, se deben revisar tratamientos aportados en el prehospitalario y unidad de emergencia: volumen (cristaloides, hemoderivados, soluciones hipertónicas), drogas (vasoactivos, antifibrinolíticos, anticonvulsivantes, sedantes, analgésicos, bloqueadores neuromusculares, manitol, etc.).
Los exámenes preoperatorios útiles son: hematocrito, recuento plaquetario, protrombinemia, tiempo de tromboplastina parcial activado (TTPa), fibrinogenemia, glicemia (impacto en injuria secundaria), clasificación de grupo y Rh, ECG. Sin embargo, el que no estén disponibles sus resultados, no debe retrasar la cirugía. Junto con revisar los exámenes de laboratorio e imágenes disponibles, se debe chequear la disponibilidad de hemoderivados.
En caso de politraumatismo, en conjunto con el resto del equipo quirúrgico, se debe definir el orden de las cirugías en pabellón: neurocirugía versus lesiones extracraneales. Es necesario considerar la gravedad de todas las lesiones y las condiciones sistémicas
del paciente. También se puede evaluar la realización simultánea de los procedimientos. Se debe considerar si existen objetivos contrapuestos; por ejemplo, la presencia de TEC desaconseja el uso de reanimación hipotensiva, pues las metas de PAS en el manejo del TEC son mayores a las sugeridas por esta estrategia.
Hay que gestionar el destino postoperatorio (sin que ello retrase la cirugía). El TEC severo requiere egreso a una unidad de paciente crítico (UPC), ventilación mecánica postoperatoria, monitoreo estrecho de la PIC y de condicionantes de injuria secundaria.
-
2. Monitorización
El objetivo es detectar eventos fisiopatológicos antes de que causen daño irreversible del cerebro. Las causas de daño cerebral secundario son intra y extracraneales (o sistémicas), por lo tanto, el monitoreo debe ser capaz de pesquisar ambas.
Además, de los estándares propuestos por la ASA, es recomendable instalar un catéter urinario (indispensable si se usa manitol) y una línea arterial para el monitoreo continuo de la presión arterial y la toma seriada de exámenes de laboratorio (recuento hematológico, pruebas de coagulación y/o test viscoelásticos, ELP y glicemia, entre otros). Una vía venosa central es muy útil, no con fines de monitorización de la PVC, sino para administrar drogas vasoactivas o sueros hipertónicos, pero su instalación no debería retrasar el inicio de la cirugía. Algunos centros evitan el acceso yugular interno, en consideración a un potencial aumento de la presión yugular, dificultad del drenaje venosos cerebral y subsecuente aumento de la PIC. Durante su instalación, debería evitarse la posición de Trendelenburg debido también al potencial aumento en la PIC que ésta pudiera provocar. El acceso femoral tiene la ventaja que se puede instalar mientras se realiza la preparación de la zona operatoria (aseo y rasurado).
En los casos en los que la comorbilidad cardiovascular del paciente lo amerite, será conveniente monitorizar el gasto cardíaco. También se puede considerar frente a respuesta insuficiente a los fluidos o durante la instalación de coma barbitúrico. Aunque se puede instalar un catéter de arteria pulmonar, cada vez gana más terreno el uso de ecocardiograma transtorácico y/o transesofágico.
Respecto del neuromonitoreo, si se instala un captor de PIC, es de gran utilidad mantener el monitoreo constante para evaluar cambios vinculados al acto anestésico-quirúrgico. Los monitores de oxigenación cerebral (presión tisular de oxígeno, saturación del bulbo de la vena yugular) permitirían guiar estrategias tales como la hiperventilación y disminuir los riesgos de isquemia que conlleva. Sin embargo, tales sistemas no están fácilmente disponibles en el contexto de la cirugía de urgencia, y su instalación no debería retrasar una de las metas más importantes del manejo intraoperatorio: facilitar la descompresión temprana.
-
3. manejo de la vía aérea
A menos que haya sido explícitamente descartado, se debe asumir que un paciente con TEC severo es portador de una lesión inestable de columna cervical (la literatura describe asociación entre 1%-8%, dependiendo de la serie). También se ha de asumir que se trata de un paciente con estómago lleno.
Se recomienda una inducción en secuencia rápida con estabilización de columna cervical, evitando la posición de olfateo comúnmente usada durante la intubación endotraqueal, retirando la porción anterior del collar cervical para facilitar la laringoscopía y realizar la maniobra de Sellick. Dada la baja tolerancia del cerebro isquémico frente a la hipoxemia, hipercarbia y aumento de la PIC, es recomendable tener planes de manejo inmediato frente a una vía aérea difícil[2],[7].
Respecto de la elección de las drogas se recomienda usar aquellas de latencia corta (Tabla 4). El fentanilo y la lidocaína son útiles para atenuar la respuesta adrenérgica a la laringoscopía, aunque la evidencia que valida el uso de lidocaína con esta indicación se ha demostrado sólo con relación a la realización de kinesiterapia respiratoria, en donde se observa disminución de la respuesta hemodinámica y del aumento de la PIC. En general los anestesiólogos habitualmente la incorporan dentro de las drogas usadas en la inducción anestésica, por su acción multimodal, no solo en los pacientes con TEC[13].
Tanto el propofol, como el etomidato y el tiopental, son vasoconstrictores cerebrales y disminuyen el consumo metabólico de oxígeno cerebral (CMRO2) y el FSC. Sin embargo, en consideración a que la hipoperfusión tiene un rol más preponderante en la injuria secundaria respecto del aumento de la PIC, el inductor debe escogerse considerando el estado hemodinámico del paciente, para evitar hipotensión durante la inducción anestésica. En este sentido, es que incluso la ketamina ha surgido como una alternativa dentro de las drogas para inducir la hipnosis. Clásicamente se le ha implicado en un aumento de la PIC, ello basado en reportes de los años 70 en pacientes en ventilación espontánea (en donde un aumento de la PaCO2 podría explicar un aumento del FSC en pacientes con autorregulación cerebral alterada). Trabajos posteriores, junto con subrayar la mantención o incluso mejoría de la PA y la presión de perfusión cerebral (PPC), no reportan aumentos significativos de la PIC (incluso se reportan descensos de ésta) en pacientes con TEC y ventilación controlada. Es más, al bloquear el receptor NMDA, la ketamina tiene el potencial de modular la respuesta al dolor y ser neuroprotector al disminuir la liberación de glutamato (excitoxicidad)[14],[15].
| Tabla 4. Drogas de inducción en secuencia rápida en pacientes con TEC | ||
| Droga | Dosis | Latencia |
| Fentanilo | 1-3 μg·kg-1 | 3 min |
| Lidocaína | 1 mg·kg-1 | 3 min |
| Etomidato | 0,1-0,3 mg·kg-1 | 15-45 seg |
| Propofol | 1-2 mg·kg-1 | 15-45 seg |
| Ketamina | 1-2 mg·kg-1 | 50-60 seg |
| Rocuronio | 0,9-1,2 mg·kg-1 | 60-90 seg |
| Succinilcolina | 1-1,5 mg·kg-1 | 60 seg |
Los bloqueadores neuromusculares (BNM) de latencia corta son la succinilcolina y el rocuronio (latencia dosis dependiente). Si bien está descrito que la succinilcolina puede aumentar la PIC, clínicamente se considera irrelevante versus las óptimas condiciones que proporciona para asegurar la vía aérea de forma expedita y evitar hipoxia e hipercarbia que, sin duda alguna, impactan negativamente el pronóstico de estos pacientes[7].
-
4. mantención de la anestesia
La técnica anestésica debe: preservar la PPC, prevenir aumentos de la PIC, reducir el CMRO2, prevenir la injuria, mantener o afectar mínimamente la autorregulación cerebral y la sensibilidad al CO2. Además, mantener la autorregulación cerebral y proveer, de ser posible y necesario, una recuperación rápida y predecible.
No hay estudios que vinculen la selección de los agentes anestésicos con el resultado clínico final. Lo más importante es que los fármacos seleccionados y su efecto no se contrapongan a las metas hemodinámicas (sistémicas y cerebrales) de manejo del TEC.
Los agentes intravenosos generalmente mantienen el acoplamiento entre CMRO2 y FSC. Por ello, en la medida que mantenga la PAM, cualquier agente intravenoso puede ser usado en esta población[16],[17]. Usualmente se usa la combinación propofol y remifentanilo (u otro opioide de acuerdo con la expectativa del despertar al final de la cirugía).
Los agentes halogenados producen un desacople entre CMRO2 y FSC; si bien disminuyen el metabolismo cerebral de forma dosis dependiente, simultáneamente aumentan el FSC, pudiendo elevar la PIC en forma proporcional a la concentración inhalada. Sin embargo, a menos de un MAC los efectos vasodilatadores cerebrales son mínimos. La potencia vasodilatadora de los halogenados de mayor a menor es la siguiente: halotano, enflurano, desflurano, isoflurano, sevoflurano, aunque estas diferencias pueden no ser evidentes en la clínica.
El óxido nitroso aumenta el metabolismo y causa vasodilatación cerebral. Cabe destacar que su máximo poder dilatador es cuando se usa como agente único, bajo condiciones de experimentación. Pero, es bajo al ser usado con agentes endovenosos (opiodes, propofol o benzodiacepinas) e intermedio al ser usado con agentes halogenados. Sin embargo, cuando la capacidad compensatoria del espacio intracraneal se ha agotado y la fisiología es anómala, parece prudente omitirlo. Un neumoencéfalo o neumotórax preexistentes, pueden agravarse con su administración debido a su intercambio con el nitrógeno[18].
Hassan aleatorizó a 110 pacientes sometidos a cirugía de urgencia por TEC severo a ser manejados con TCI (acrónimo del inglés: target control infusion) de propofol, con una diana a plasma de 3-6 pg-ml’1 (n = 55) o sevoflurano (n = 55) con un MAC entre 1,0-1,5. Ambos grupos recibieron remifentanilo 2-8 ngTml por TCI. El uso de inótropos fue significativamente más alto en el grupo en que se usó sevoflurano. La mortalidad y el porcentaje de resultado clínico favorable fue comparable entre ambos grupos[19]. Lamentablemente se excluyeron pacientes con lesiones graves asociadas o inestables hemodinámicamente, limitando la validez externa del estudio.
Los BNM se titulan a 1 o 2 respuestas al tren de 4 estímulos. Si se utilizó rocuronio en la inducción, lo indicado es realizar la mantención con el mismo agente.
Si se utilizó succinilcolina, la mantención puede realizarse con cualquier BNM no despolarizante. Sin embargo, en el paciente lábil, vale recordar el moderado efecto vasodilatador del atracurio (dosis y velocidad de inyección dependiente) y el leve efecto vagolítico del rocuronio y su potencial impacto negativo en la hemodinamia sistémica y cerebral.
No hay evidencia de vasodilatación cerebral mediada por opioides en presencia de ventilación controlada, por lo tanto, su uso se considera seguro en pacientes con TEC en ventilación mecánica. Se recomienda usar opioides de corta duración.
La analgesia puede optimizarse con paracetamol y/o metamizol. En pacientes en riesgo de coagulopatía del TEC parece prudente evitar los antiinflamatorios no esteroidales.
-
5. Oxigenación ventilación
La ventilación debería ajustarse para asegurar una adecuada oxigenación (PaO2 mayor a 60 mmHg) y normocarbia (PaCO2 entre 35 y 45 mmHg). Durante el intraoperatorio se puede inferir el estado de la ventilación con la capnometría. Es recomendable solicitar gases en sangre arterial y evaluar el delta PaCO2 -ETCO2 (end-tidal CO2 o CO2 espirado), pues la capnometría suele subestimar la PaCO2, lo que se exacerba frente al aumento del espacio muerto (ej: disminución del gasto cardíaco). La hipercarbia (PaCO2 mayor de 45 mmHg) induce aumento del FSC resultando en elevación de la PIC.
La hiperventilación debería evitarse las primeras 24 h posterior a la injuria. Una hiperventilación moderada (ETCO2 entre 28 y 35 mm Hg) puede ser usada por cortos períodos frente a aumentos de la PIC, signos sugerentes de herniación cerebral (midriasis unilateral o bilateral) o para facilitar la exposición durante la cirugía. La hiperventilación excesiva y prolongada puede causar vasoconstricción cerebral y producir isquemia. Lo ideal es monitorizar la oxigenación cerebral y el FSC, pero raramente se dispone de dichos sistemas durante la cirugía de urgencia. Debe restablecerse normocarbia previo al cierre de la duramadre.
Se describe una incidencia de SDRA de 20%-25% (dependiendo de la definición) en los pacientes con TEC severo y su presencia se asocia a aumento de la mortalidad en este grupo de pacientes[20]. El manejo ventilatorio es desafiante, pues las metas de ambas patologías pueden contraponerse. Las maniobras de reclutamiento y el uso de PEEP alto, si bien pueden mejorar el intercambio gaseoso, pueden por otro lado asociarse a aumento de la PIC al impedir el retorno venoso a la aurícula derecha. Además, pueden disminuir la PAM. Ambos mecanismos disminuyen la PPC.
El impacto del PEEP en la PIC depende del efecto que produzca: hiperinflación versus reclutamiento. Cuando el PEEP determina reclutamiento alveolar, el principal efecto es la reducción en la PaCO2 con subsecuente reducción en la PIC. El monitoreo de la compliance pulmonar, puede, en ese sentido, evitar los efectos negativos del PEEP sobre la PIC. La premisa básica, es que el PEEP sea menor a la PIC, de modo que permita el retorno venoso cerebral de forma expedita. Respecto de las maniobras de reclutamiento, las realizadas con presión control mejoran la oxigenación, no aumentan la PIC ni deterioran la PPC. Esto sugiere que estas maniobras pueden ser usadas con precaución y estrecho monitoreo. Por razones de acceso al sitio operatorio, en ocasiones se debe pronar al paciente. Los reportes desde UCI refrendan el hecho de que la PIC aumentará en mayor o menor grado en dicha posición, sin embargo, suele mejorar la PAM y con ello se mantiene inalterada la PPC. El efecto del prono en la PIC debería ser observado continuamente en tiempo real.
Se debe considerar que los volúmenes corrientes altos en pacientes con TEC han sido asociados con el desarrollo de SDRA y la proporción aumenta en la medida que éstos aumentan, especialmente si superan los 10 ml ·kg-1 [21]. Resulta razonable aconsejar una estrategia de ventilación protectora incluso en pacientes que no hayan desarrollado SDRA.
-
6. manejo hemodinámico
La presión arterial se debe mantener a niveles que permitan una apropiada PPC (entre 50-70 mmHg). La hipotensión contribuye en forma importante a la injuria secundaria, particularmente, durante las primeras 6 horas de ocurrido el trauma. El clásico límite de PAS (presión arterial sistólica) mayor a 90 mmHg se incrementó en las últimas recomendaciones de la Guía de Manejo del TEC severo de la Brain Trauma Foundation[11], adecuándose a la edad de los pacientes (Tabla 5).
Frecuentemente, se registran episodios de hipotensión durante la craniectomía en el momento de la apertura dural. Esta “hipotensión por descompresión” (probablemente secundaria al abrupto descenso de la PIC, una suerte de “Cushing inverso”) se puede anticipar en pacientes con GCS bajo, ausencia de cisternas mesencefálicas al TAC de cerebro y midriasis bilateral. También son factores predictores de hipotensión: múltiples lesiones en el TAC, hematoma subdural, colecciones de gran tamaño y cirugías prolongadas. Ante la presencia de estos factores de
riesgo, el anestesiólogo debe anticiparse al descalabro hemodinámico (7).
El manejo hemodinámico del perioperatorio se hace con: 1) volumen (fluidos y glóbulos rojos) y 2) con drogas vasoactivas (vasopresores y antihipertensivos).
Fluidos y glóbulos rojos
Los pacientes hipotensos deben recibir en primera instancia fluidos isotónicos tibios (solución salina al 0,9%) en bolos de 20-40 ml ·kg-1. El excesivo aporte de fluidos puede exacerbar el edema, la HTE y la disrupción de la BHE, conduciendo a un peor resultado clínico. No obstante, la terapia con fluidos es necesaria en la resucitación, mantención de la PPC y, con ello, prevención de la injuria secundaria por isquemia.
Debe evitarse el uso de fluidos hipotónicos, tales como las soluciones glucosadas (salvo en caso de hipoglicemia: glicemia menor a 60 mg·dl), pues pueden exacerbar el edema cerebral. No se recomienda el uso de coloides ni de soluciones hipertónicas en la resucitación de estos pacientes[22].
El nivel óptimo de hemoglobina (Hb) en pacientes con TEC es aún desconocido. La anemia se asocia a resultados desfavorables, pero lo mismo ocurre con la transfusión de glóbulos rojos para corregir anemia. No cabe duda que todo paciente crítico con menos de 7 g·dl de Hb debe ser transfundido, pero no está claro que este umbral de transfusión usado en UCI general sea el adecuado para esta población, o requieran de una estrategia más liberal (umbral de 10 gdl de Hb) en el intraoperatorio. La evidencia es insuficiente para hacer una recomendación. Pudiera ser que una aproximación individualizada en búsqueda del nivel óptimo de Hb basado en indicadores fisiológicos de isquemia cerebral o crisis metabólica mejore los resultados. Existen experiencias del uso de NIRS (acrónimo del inglés Near Infrared Spectroscopy) para guiar la transfusión de glóbulos rojos en pacientes neurocríticos, comparado con el uso de un valor establecido de Hb, donde el grupo NIRS disminuyó el número de transfusiones (tanto pacientes transfundidos como unidades usadas); luego de un año de seguimiento, la transfusión de glóbulos rojos se asoció a peor resultado clínico neurocognitivo, sugiriendo que la transfusión tiene un efecto peor que el de la anemia[23].
La estrategia transfusional intraoperatoria es aún más incierta. Los reportes de ensayos o cohortes publicados corresponden a pacientes en unidades de intensivo. La decisión de transfundir en el intraoperatorio se debe basar en la presencia de sangrado activo, las condiciones clínicas del paciente y sus comorbilidades, más que en una cifra estática de Hb[24],[25].
Vasopresores y antihipertensivos
Las drogas vasoactivas (DVA) usualmente se administran durante el acto anestésico con el fin de alcanzar las metas de presión arterial sugeridas. El efecto de éstas en la hemodinamia cerebral es complejo, y no siempre predecible. No existe suficiente evidencia para recomendar un vasopresor por sobre otro, en pacientes con TEC. La indicación final dependerá del estado hemodinámico sistémico del paciente, el estado de su autorregulación y de los mecanismos de las DVA en cuestión.
A la hora de elegir, es bueno considerar que las DVA con acción b-adrenérgica puede aumentar el metabolismo cerebral y el FSC en presencia de una BHE disfuncional y un desacople neurovascular. Dado que las DVA se usan fundamentalmente para contrarrestar el efecto vasodilatador de los agentes anestésicos (se asume volemia corregida), prescindir de un inótropo (b-adrenérgico) hasta resulta apropiado. De los fármacos puramente vasoconstrictores, la fenilefrina, se considera una buena alternativa solo para el manejo de corto plazo (bolo); debido a algunos reportes de alteración de la oxigenación cerebral no se recomienda su uso en infusión (el mecanismo sería el deterioro del gasto cardíaco secundario a la bradicardia refleja que produce). Hay 2 alternativas con efecto a (vasoconstrictor) y b-adrenérgico: dopamina y noradrenalina. El fármaco que se recomienda para infusiones continuas (por opinión de expertos) es la noradrenalina, pues su efecto es mucho más predecible que la dopamina[26],[27].
Para el manejo de la hipertensión arterial, se recomienda evitar drogas vasodilatadoras (nitroprusiato, nitrolicerina, hidralazina y bloqueadores del calcio) por el riesgo de aumentar el FSC y la PIC. En el caso de pacientes anestesiados e hipertensos, la primera medida es optimizar la hipnosis y la analgesia, teniendo en consideración no sobrepasar 1 MAC con los halogenados cuando se usa anestesia inhalatoria. Cuando se usa anestesia endovenosa la profundización es más sencilla. Si a pesar de ello persiste la hipertensión, se recomienda usar drogas que no influencien la autorregulación cerebral como el labetalol o el urapidil. Los betabloqueadores tienen un efecto nulo o depresor del CMRO2. Han sido propuestos como agentes neuroprotectores, a través de la disminución de la disautonomía secundaria a la “tormenta adrenérgica” observada tras la injuria, sin embargo, la evidencia aún es escasa[28],[29].
| Tabla 5. Recomendaciones de presión arterial sistólica (PAS) en pacientes con TEC[11] | ||
| 15-49 años | 50-69 años | > 70 años |
| PAS > 110 mmHg | PAS > 100 mmHg | PAS > 110 mmHg |
-
7. Terapia hiperosmolar
Tanto el manitol como el suero salino hipertónico (SSH) son efectivos en disminuir la PIC, sin embargo, aún no hay consenso respecto de cuál debería ser la primera opción, pues a la fecha, no hay ensayos clínicos controlados que muestren la superioridad de uno por sobre el otro.
El manitol se usa en dosis de 0,25 a 1 gnkg en bolo en un lapso de 10 a 30 min. Tiene un efecto expansor plasmático que disminuye la viscosidad (baja el hematocrito, el volumen, la rigidez y la adhesividad de los glóbulos rojos), disminuyendo así la resistencia cerebrovascular y aumentando el FSC. Luego de este efecto en la reología, produciría su clásico efecto osmótico (al que clásicamente se atribuyó mayor importancia en el pasado), sin embargo, éste no se evidencia sino hasta 30 min después de su administración.
Dentro de los efectos no deseados se encuentra: hipotensión (particularmente en pacientes depletados de volumen), insuficiencia renal aguda, hiperkalemia y fenómeno de rebote (agentes hiperosmolares penetrarían el tejido cerebral y producirían gradientes inversas). Todo paciente que recibe manitol debe tener instalada una sonda Foley. Entre una y otra dosis se debería calcular el gap osmolar; si éste resulta ser 1520 mOsmrkg (indicador de una incompleta eliminación entre dosis) aumenta el riesgo de osmosis inversa (aumenta el edema cerebral) y de nefrotoxicidad.
El SSH al 10% se usa en dosis de 0,9 a 2 mkkg en bolo; el SSH al 3% (que se puede administrar por vía periférica) se usa en dosis de 5 ml·kg-1. Se puede repetir a los 30 min si no se logra disminución de la PIC. Sus mecanismos de acción son similares a los del manitol, pero además se le ha vinculado con un aumento del gasto cardíaco que probablemente es secundario al aumento de la precarga, el que se traduce en un aumento de la presión arterial (razón por la cual constituye el agente de elección en pacientes hipotensos con PIC elevada). Su capacidad de atravesar la BHE es menor, por lo que su efecto rebote sería también menor. Modelos experimentales también muestran efectos beneficiosos a nivel de intercambio pulmonar, adhesión leucocitaria y respuesta inflamatoria.
Los efectos adversos asociados descritos son: mielinolisis pontina central (por la rápida corrección de la hiponatremia, que puede ser fatal), convulsiones, insuficiencia renal aguda, hipokalemia, acidosis hiperclorémica, sobrecarga de volumen (en pacientes con falla cardíaca descompensada o edema pulmonar) y tromboflebitis. Para evitar esta última complicación se recomienda usar una vía venosa gruesa cuando se usa SSH al 3% o una vía venosa central si se usa SSH al 10%.
Los agentes hiperosmolares se administran usualmente cada 2 a 6 horas (siempre previa reevaluación). Se debe controlar los electrolitos plasmáticos entre una dosis y otra. La gran limitante a su uso es la hipernatremia secundaria. Se recomienda tolerar hipernatremias de hasta 160 mEqk[30].
-
8. Anticonvulsivantes
Se recomienda el uso de anticonvulsivantes para disminuir la incidencia de convulsiones tempranas (antes de 7 días). Frente a un episodio convulsivo, las benzodiazepinas deberían ser el primer agente administrado, seguido rápidamente por la administración de un agente de mayor duración. Entre estos últimos, no hay suficiente evidencia para recomendar levetiracetam comparado con fenitoína en lo que a eficacia respecta. La elección del agente se basa principalmente en el perfil de efectos adversos de las alternativas y la estabilidad del paciente[11],[30]. Sus dosis y algunas consideraciones se presentan en la Tabla 6.
La administración suele concretarse en el servicio de urgencia, pero dentro de la evaluación preoperatoria se debe revisar el cumplimiento de la indicación o de lo contrario, realizarla en el intraoperatorio.
-
9. Coagulación
El ensayo CRASH-2 demostró que la administración temprana de ácido tranexámico en adultos con politraumatismo disminuye la mortalidad[31]. En la misma línea, el CRASH 3, que evaluó el impacto de la misma estrategia en pacientes con TEC aislado, lamentablemente solo demostró disminuir la mortalidad en el subgrupo de TEC leve a moderado[32].
En el caso de los anticoagulantes, si la última dosis fue ingerida dentro de la ventana de 3-5 vidas medias de la droga, debería considerarse revertirlos en pacientes de alto riesgo de sangrado o candidatos a cirugía de emergencia. Para la reversión de la warfarina (vida media 20-60 h) y el acenocumarol (vida media 10 horas) la recomendación es administrar tanto agentes de acción rápida como otros de acción prolongada. Por lo tanto, en pacientes con INR igual o mayor a 1,4 se debe administrar concentrados protrombínicos (CP) con 4 factores por sobre plasma fresco congelado (PFC) y, concomitantemente, 10 mg ev de vitamina K. El INR se debe controlar 15 a 60 min después de la administración del CP y en forma seriada cada 6-8 h durante las siguientes 24-48 h. Cualquier tratamiento subsecuente debe ser guiado por INR. Si no se dispone de CP se debe administrar 10-15 ml·kg-1 de plasma fresco congelado (PFC) junto con 10 mg ev de vitamina K.
| Tabla 6. Principales anticonvulsivantes usados en el perioperatorio del TEC | ||
| Fármaco
Midazolam |
Dosis de carga
0,2 mg·kg-1 ev |
Consideraciones
Velocidad de administración: 50 mg/min, produce hipotensión (pronunciada en pacientes añosos), bradicardia y arritmias |
| Fenitoína
Levetiracetam |
20 mg·kg-1 ev
15 mg·kg-1 ev |
Administrar en 15 min |
Para revertir anticoagulantes orales inhibidores directos del Factor Xa (rivaroxaban, apixaban y edoxaban) no se usan test de laboratorio, sino que se guía la terapia por el sangrado. La recomendación (con muy poca evidencia) es usar CP de 4 factores. En el caso de los inhibidores directos de la trombina (dabigatrán) se recomienda administrar idarucizumab (5 gramos ev dividido en 2 dosis) o CP en caso de no disponer de éste.
Para los pacientes usuarios de HBPM en dosis terapéutica se recomienda: en el caso de la enoxaparina administrada dentro de las últimas 8 h administrar protamina 1 mg por 1 mg de enoxaparina administrada (máximo 50 mg). Si fue administrada dentro de 8-12 h se administra la mitad de la dosis. En el caso de la dalteparina se recomienda administrar 1 mg de protamina por cada 100 unidades anti-Xa de la droga (máximo 50 mg). Si persiste el sangrado y existe riesgo vital se debe administrar 0,5 mg de protamina por 100 unidades anti-Xa de dalteparina o por cada 1 mg de enoxaparina adicionales. En ambos casos, si la última dosis recibida fue más allá de 3-5 vidas medias, no se recomienda revertir.
Para los antiagregantes plaquetarios se sugiere transfundir una unidad de aféresis de plaquetas solo a los candidatos a cirugía, idealmente posterior a una prueba de función plaquetaria y no administrarla en caso de que ésta resulte normal[33].
-
10. Temperatura
La meta intraoperatoria es mantener la normotermia, para lo cual es menester monitorizar continuamente la temperatura central. La fiebre ha demostrado empeorar el pronóstico al aumentar el CMRO2. La hipotermia terapéutica no ha demostrado mejorar el resultado clínico en pacientes con TEC. Es más, se asocia a resultados negativos, como el aumento en la tasa de neumonías[34].
-
11. Glicemia
Se constata hiperglicemia perioperatoria en el 15% a 20% de los pacientes con TEC sometidos a craniectomía. Esta situación podría aumentar la injuria secundaria, al producir acidosis tisular producto del metabolismo anaeróbico, generación de radicales libres y aumento de la permeabilidad de la BHE. Tanto la hiperglicemia como la hipoglicemia se asocian a un peor resultado clínico en TEC severo. El rango óptimo para la glicemia en estos pacientes no está definido; un control estricto de glicemia resultó en una tasa inaceptable de hipoglicemia[35]. Se recomienda monitoreo seriado durante el intraoperatorio y mantener la glicemia en un rango de 80 a 180 rngdL [1]. Control horario en el caso de pacientes con insulina por bomba de infusión o de lo contrario, cada 4-6 h.
-
Manejo de la HTE
La HTE es la causa de muerte de 50% de los pacientes con TEC severo. La frecuencia y duración acumulada de episodios de HTE son factores de riesgo independiente de malos resultados neurológicos. Si no se dispone de un sistema de monitoreo de la PIC, no es aconsejable intentar modificarla, a menos que se observen signos de herniación transtentorial, tríada de Cushing, anisocoria o pupilas no reactivas, hallazgos intraoperatorios (visualización de masa encefálica herniándose a través de la craniectomía) o deterioro neurológico progresivo no atribuible a causas extracraneales (hipotensión, hipoxemia, anemia severa). La recomendación es iniciar manejo de la HTE con PIC superiores a 22 mmHg por más de 5 minutos. Algunos expertos aconsejan asociar el nivel de PIC al tiempo transcurrido en un determinado valor, de modo que clasifican como HTE una PIC de 20-24 mmHg por 30 min, PIC de 25-29 mmHg por 10 min o PIC mayores de 29 mmHg por un minuto. El manejo de la HTE basado en cualquier valor de PIC debería corroborarse con un examen clínico frecuente e información acerca de la PPC.
La PPC debe ser mantenida en un nivel mínimo de 60 mmHg, pero no intentar subirla por sobre 70 mmHg con fluidos o vasopresores debido al riesgo de SDRA. Ante la decisión de no incorporar algoritmos en la última edición de recomendaciones de la Brain Trauma Foundation, un grupo de expertos publicó recientemente sugerencias de la terapia de HTE estratificadas en niveles que se resumirán a continuación. Son consideraciones generales para su aplicación que: 1) de ser posible, se debe usar el nivel más bajo; 2) no hay un orden dentro de un mismo nivel; 3) no es necesario realizar todas las estrategias de un nivel antes de avanzar al siguiente y 4) si se considera adecuado, se puede saltar un nivel cuando se ha avanzado en el tratamiento[36].
-
Nivel 1:
– Mantener PPC entre 60-70 mmHg.
– Aumentar analgesia y/o sedación para disminuir la PIC.
– Mantener PCO2 en el límite bajo de la normalidad (35-38 mmHg o 4,7-5,1 kPa).
– Bolos de manitol.
– Bolos de SSH.
– Considerar instalación de un drenaje ventricular externo para drenar líquido cefalorraquídeo.
– Considerar profilaxis anticonvulsivante por una semana.
– Considerar monitoreo electroencefalográfico.
Antes de pasar al nivel 2 se recomienda reevaluar con TAC de cerebro, reconsiderar opciones quirúrgicas, considerar causas extracraneales (compresión cervical o aumento de la presión intratorácica que dificultan el retorno venoso cerebral, por ejemplo). Revisar parámetros fisiológicos básicos PCC, GSA. Pedir apoyo de neurointensivista.
-
Nivel 2:
– Hipocapnia leve (32-35 mmHg o 4,37-4,6 kPa).
– BNM en pacientes adecuadamente sedados.
– Evaluar autorregulación cerebral (se sugiere “PAM challenge”).
– Si la autorregulación está intacta, aumentar la PAM con fluidos, vasopresores y/o inótropos.
Previo al nivel 3 se debe tener las mismas consideraciones que antes de pasar al nivel 2.
-
Nivel 3:
– Coma barbitúrico.
– Craniectomía descompresiva.
– Hipotermia leve (35 36° C).
No se recomienda el uso de terapia osmolar continua ni bolos por horario. Tampoco buscar supresión de salvas en el EEG (con propofol ni barbitúricos). Tampoco llevar la PPC sobre 90 mmHg ni la temperatura bajo 35 °C.
La Tabla 7 resume las metas perioperatorias de variables fisiológicas y exámenes de laboratorio.
-
Cirugía extracraneal en el paciente con TEC
Los múltiples cambios fisiopatológicos asociados al TEC tornan el proceso anestésico de estos pacientes en un desafío. No cabe duda de que las lesiones que comprometen la estabilidad cardiovascular deben ser resueltas a la brevedad, pues en la medida que afectan la hemodinamia predisponen a hipoperfusión e injuria secundaria. No hay directrices claras ni evidencia sólida para recomendar el tiempo adecuado para realizar cirugías extracraneales en el paciente portador de un TEC. Ni tampoco del impacto que el acto anestésico asociado pueda tener en los resultados neurológicos de mediano y largo plazo. El acto anestésico quirúrgico y los cambios homeostáticos asociados podrían considerarse un segundo insulto a un cerebro vulnerable, y teóricamente exacerbar daños ya instalados.
De las alteraciones con mayor impacto en el manejo y metas anestésicas se encuentran la disfunción del sistema nervioso autónomo que suele ser importante dentro de las 72 h posterior al trauma y la alteración del FSC que puede durar más de un mes, incluso en TEC leve[16].
La evaluación del caso debe ser llevada a cabo por un equipo multidisciplinario que incluya especialistas en neurocirugía, medicina intensiva y anestesiología; el alta neurológica es una condición deseable. Una vez decidido que se procederá con la cirugía, es razonable plantearse las mismas metas que para la cirugía de cerebro: PAS según rango etario (Tabla 5), PAM al menos igual a la basal y normocarbia.
| Tabla 7. Terapia guiada por metas en TEC[1],[11] | |
| Parámetro | Valor recomendado |
| Pulsioximetría/PaO2 | > 90%/60 mmHg |
| PaCO2 | 35-40 mmHg |
| PIC | < 22 mmHg |
| PAS | > 110 mmHg |
| PPC | 60-70 mmHg |
| PbtO2 | > 15 mmHg (normal 20-35) |
| SjvO2 | 55 75% |
| Temperatura | 36,0-38,3 °C |
| Glicemia | 140-180 mg/dL |
| Recuento plaquetario | > 100.000/mm1 2 3 |
| Hemoglobina | > 7 gm/dl |
| INR | < 1,5 |
| PbtO2: presión tisular cerebral de oxígeno; SjvO2: saturación venosa yugular. | |
No solo escasean las recomendaciones de los tiempos adecuados para cirugía extracraneal en paciente con TEC, sino tampoco hay recomendaciones para escoger la técnica anestésica más adecuada. La anestesia regional es una alternativa atractiva, pues teóricamente permitiría mejor estabilidad hemodinámica, sin embargo, en un paciente con disfunción autonómica, una técnica neuroaxial puede asociarse a episodios importantes de hipotensión. Un caso a destacar también, es el paciente con TEC reciente candidato a osteosíntesis de extremidad superior o clavícula en posición de silla de playa, dada la inestabilidad hemodinámica secundaria a la posición per se, más eventual disfunción autonómica y alteración de la autorregulación cerebral, en cuyo caso es recommendable monitorizar estrechamente la presión arterial e instalar línea arterial usando el conducto auditivo externo como referencia para definir el cero del transductor. De existir disponibilidad, una medición no invasiva de la perfusión cerebral tipo NIRS podría también, ser de utilidad.
Por tanto, los tiempos se definen con el equipo tratante de acuerdo con la evolución del paciente, sopesando riesgos versus beneficios y la selección de la técnica y los fármacos debe privilegiar la estabilidad hemodinámica y una estrecha monitorización de ésta.
Referencias
1. Garvin R, Mangat HS. Emergency Neurological Life Support: Severe Traumatic Brain Injury. Neurocrit Care. 2017 Sep;27(S1 Suppl 1):159–69. https://doi.org/10.1007/s12028-017-0461-0 PMID:28913754
2. Marehbian J, Muehlschlegel S, Edlow BL, Hinson HE, Hwang DY. Medical Management of the Severe Traumatic Brain Injury Patient. Neurocrit Care. 2017 Dec;27(3):430–46. https://doi.org/10.1007/s12028-017-0408-5 PMID:28573388
3. Roquilly A, Lasocki S, Moyer JD, Huet O, Perrigault PF, Dahyot-Fizelier C, et al.; COBI group. COBI (COntinuous hyperosmolar therapy for traumatic Brain-Injured patients) trial protocol: a multicentre randomised open-label trial with blinded adjudication of primary outcome. BMJ Open. 2017 Sep;7(9):e018035. https://doi.org/10.1136/bmjopen-2017-018035 PMID:28947465
4. Ministerio de Salud. Guía Clínica Traumatismo Cráneo Encefálico moderado o grave. Santiago: Minsal; 2013.
5. Cáceres C, Rojas MC. Descripción del perfil de pacientes con Traumatismo Encéfalo Craneano egresados de la Unidad de Paciente Critico del Hospital de Urgencia Asistencia Publica en el periodo 2011IS 2018. Congreso SOCHIMI; 2018.
6. Toth P, Szarka N, Farkas E, Ezer E, Czeiter E, Amrein K, et al. Traumatic brain injury-induced autoregulatory dysfunction and spreading depression-related neurovascular uncoupling: Pathomechanisms, perspectives, and therapeutic implications. Am J Physiol Heart Circ Physiol. 2016 Nov;311(5):H1118–31. https://doi.org/10.1152/ajpheart.00267.2016 PMID:27614225
7. Sharma D, Vavilala MS. Perioperative management of adult traumatic brain injury. Anesthesiol Clin. 2012 Jun;30(2):333–46. https://doi.org/10.1016/j.anclin.2012.04.003 PMID:22901613
8. Wijayatilake DS, Sherren PB, Jigajinni SV. Systemic complications of traumatic brain injury. Curr Opin Anaesthesiol. 2015 Oct;28(5):525–31. https://doi.org/10.1097/ACO.0000000000000236 PMID:26280821
9. Maegele M, Schöchl H, Menovsky T, Maréchal H, Marklund N, Buki A, et al. Coagulopathy and haemorrhagic progression in traumatic brain injury: advances in mechanisms, diagnosis, and management. Lancet Neurol. 2017 Aug;16(8):630–47. https://doi.org/10.1016/S1474-4422(17)30197-7 PMID:28721927
10. Bullock MR, Chesnut R, Ghajar J, Gordon D, Hartl L, Newell D, Servedei F, Walters B, Wilberger J. Guidelines for the surgical management of traumatic brain injury. Neurosurgery 2006; 58: S2-1-S2-3.
11. Carney N, Totten A, O’Reilly C, Ullman J, Hawryluk G, Bell M, et al. Guidelines for the Management of Severe Traumatic Brain Injury, Fourth Edition. Neurosurgery 2017; 80: 6–15.
12. Hawryluk GW, Rubiano AM, Totten AM, O’Reilly C, Ullman JS, Bratton SL, et al. Guidelines for the Management of Severe Traumatic Brain Injury: 2020 Update of the Decompressive Craniectomy Recommendations. Neurosurgery. 2020 Sep;87(3):427–34. https://doi.org/10.1093/neuros/nyaa278 PMID:32761068
13. Singh S, Chouhan RS, Bindra A, Radhakrishna N. Comparison of effect of dexmedetomidine and lidocaine on intracranial and systemic hemodynamic response to chest physiotherapy and tracheal suctioning in patients with severe traumatic brain injury. J Anesth. 2018 Aug;32(4):518–23. https://doi.org/10.1007/s00540-018-2505-9 PMID:29725828
14. Zeiler FA, Teitelbaum J, West M, Gillman LM. The ketamine effect on ICP in traumatic brain injury. Neurocrit Care. 2014 Aug;21(1):163–73. https://doi.org/10.1007/s12028-013-9950-y PMID:24515638
15. Chang LC, Raty SR, Ortiz J, Bailard NS, Mathew SJ. The emerging use of ketamine for anesthesia and sedation in traumatic brain injuries. CNS Neurosci Ther. 2013 Jun;19(6):390–5. https://doi.org/10.1111/cns.12077 PMID:23480625
16. Rasouli MR, Kavin M, Stache S, Mahla ME, Schwenk ES. Anesthesia for the patient with a recently diagnosed concussion: think about the brain! Korean J Anesthesiol. 2020 Feb;73(1):3–7. https://doi.org/10.4097/kja.19272 PMID:31257815
17. Varon A, Smith Ch. Essentials of Trauma Anesthesia. Second Edition. Chapter 13: Anesthetic Considerations for Adult Traumatic Brain Injury
18. Miller R, Simón L, Smaranda Andonie A, Massa Gómez C, Otero Carrasco. Miller Anestesia 8a edición en español. Capítulo 70: Anestesia neuroquirúrgica.
19. Hassan WM, Nasir YM, Zaini RH, Shukeri WF. Target-controlled infusion propofol versus sevoflurane anaesthesia for emergency traumatic brain surgery: comparison of the outcomes. Malays J Med Sci. 2017 Oct;24(5):73–82. https://doi.org/10.21315/mjms2017.24.5.8 PMID:29386974
20. Aisiku IP, Yamal JM, Doshi P, Rubin ML, Benoit JS, Hannay J, et al. The incidence of ARDS and associated mortality in severe TBI using the Berlin definition. J Trauma Acute Care Surg. 2016 Feb;80(2):308–12. https://doi.org/10.1097/TA.0000000000000903 PMID:26491799
21. Della Torre V, Badenes R, Corradi F, Racca F, Lavinio A, Matta B, et al. Acute respiratory distress syndrome in traumatic brain injury: how do we manage it? J Thorac Dis. 2017 Dec;9(12):5368–81. https://doi.org/10.21037/jtd.2017.11.03 PMID:29312748
22. Oddo M, Poole D, Helbok R, Meyfroidt G, Stocchetti N, Bouzat P, et al. Fluid therapy in neurointensive care patients: ESICM consensus and clinical practice recommendations. Intensive Care Med. 2018 Apr;44(4):449–63. https://doi.org/10.1007/s00134-018-5086-z PMID:29500701
23. Robertson CS, Hannay HJ, Yamal JM, Gopinath S, Goodman JC, Tilley BC, et al.; Epo Severe TBI Trial Investigators. Effect of erythropoietin and transfusion threshold on neurological recovery after traumatic brain injury: a randomized clinical trial. JAMA. 2014 Jul;312(1):36–47. https://doi.org/10.1001/jama.2014.6490 PMID:25058216
24. Leal-Noval SR, Arellano-Orden V, Muñoz-Gómez M, Cayuela A, Marín-Caballos A, Rincón-Ferrari MD, et al. Red blood cell transfusion guided by near infrared spectroscopy in neurocritically ill patients with moderate or severe anemia: A randomized, controlled trial. J Neurotrauma. 2017 Sep;34(17):2553–9. https://doi.org/10.1089/neu.2016.4794 PMID:28486023
25. East JM, Viau-Lapointe J, McCredie VA. Transfusion practices in traumatic brain injury. Curr Opin Anaesthesiol. 2018 Apr;31(2):219–26. https://doi.org/10.1097/ACO.0000000000000566 PMID:29369066
26. Steiner LA, Siegemund M. Vasoactive agents to improve brain perfusion: pathophysiology and clinical utilization. Curr Opin Crit Care. 2019 Apr;25(2):110–6. https://doi.org/10.1097/MCC.0000000000000586 PMID:30855318
27. Thorup L, Koch KU, Upton RN, Østergaard L, Rasmussen M. Effects of Vasopressors on Cerebral Circulation and Oxygenation: A Narrative Review of Pharmacodynamics in Health and Traumatic Brain Injury. J Neurosurg Anesthesiol. 2020 Jan;32(1):18–28. https://doi.org/10.1097/ANA.0000000000000596 PMID:30950915
28. Alali AS, McCredie VA, Golan E, Shah PS, Nathens AB. Beta blockers for acute traumatic brain injury: a systematic review and meta-analysis. Neurocrit Care. 2014 Jun;20(3):514–23. https://doi.org/10.1007/s12028-013-9903-5 PMID:24062229
29. Ammar MA, Hussein NS. Using propranolol in traumatic brain injury to reduce sympathetic storm phenomenon: A prospective randomized clinical trial. Saudi J Anaesth. 2018 Oct-Dec;12(4):514–20. PMID:30429730
30. Brophy GM, Human T. Pharmacotherapy Pearls for Emergency Neurological Life Support. Neurocrit Care. 2017 Sep;27(S1 Suppl 1):51–73. https://doi.org/10.1007/s12028-017-0456-x PMID:28913813
31. Roberts I, Shakur H, Coats T, Hunt B, Balogun E, Barnetson L, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess. 2013 Mar;17(10):1–79. https://doi.org/10.3310/hta17100 PMID:23477634
32. CRASH-3 trial collaborators. Effects of tranexamic acid on death, disability, vascular occlusive events and other morbidities in patients with acute traumatic brain injury (CRASH-3): a randomised, placebo-controlled trial [Erratum in: Lancet. 2019; 394 ] [10210]. Lancet. 2019 Nov;394(10210):1713–23. https://doi.org/10.1016/S0140-6736(19)32233-0 PMID:31623894
33. Frontera JA, Lewin JJ 3rd, Rabinstein AA, Aisiku IP, Alexandrov AW, Cook AM, et al. Guideline for Reversal of Antithrombotics in Intracranial Hemorrhage: A Statement for Healthcare Professionals from the Neurocritical Care Society and Society of Critical Care Medicine. Neurocrit Care. 2016 Feb;24(1):6–46. https://doi.org/10.1007/s12028-015-0222-x PMID:26714677
34. Lewis SR, Evans DJ, Butler AR, Schofield-Robinson OJ, Alderson P. Hypothermia for traumatic brain injury. Cochrane Database Syst Rev. 2017 Sep;9:CD001048. PMID:28933514
35. Oddo M, Schmidt JM, Carrera E, Badjatia N, Connolly ES, Presciutti M, et al. Impact of tight glycemic control on cerebral glucose metabolism after severe brain injury: a microdialysis study. Crit Care Med. 2008 Dec;36(12):3233–8. https://doi.org/10.1097/CCM.0b013e31818f4026 PMID:18936695
36. Hawryluk GW, Aguilera S, Buki A, Bulger E, Citerio G, Cooper DJ, et al. A management algorithm for patients with intracranial pressure monitoring: the Seattle International Severe Traumatic Brain Injury Consensus Conference (SIBICC). Intensive Care Med. 2019 Dec;45(12):1783–94. https://doi.org/10.1007/s00134-019-05805-9 PMID:31659383

 ORCID
ORCID
 Creative Commons Attribution
Creative Commons Attribution