Ivana Sagastume1,*, Marco Girard1, Otto Silvestri1
Recibido: 25-08-2022
Aceptado: 14-09-2022
©2022 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 51 Núm. 6 pp. 732-735|https://doi.org/10.25237/revchilanestv5104101625
PDF|ePub|RIS
Case report not everything is a post dural puncture headache
Abstract
Post-dural puncture headache (PDPH) is the most common complication of neuraxial anesthesia. Its incidence varíes according to the technique used (epidural, intradural or combined epidural-intradural), the caliber and design of the needle tip, the difficulty in performing the blockade, the age and sex of the patient, and the experience of the anesthesiologist. The obstetric population is the most susceptible to this complication and, in turn, has a greater medical, psychological, economic, and even legal impact.
Resumen
La cefalea pospunción dural (CPPD) es la complicación más frecuente de la anestesia neuroaxial. Su incidencia varía según la técnica utilizada (epidural, intradural o epidural-intradural combinada), el calibre y diseño de punta de la aguja, la dificultad en realización del bloqueo, la edad y sexo del paciente, y la experiencia del anestesiólogo. La población obstétrica es la más susceptible de presentar esta complicación y a su vez, presenta una mayor repercusión médica, psicológica, económica e incluso legal.
-
Caso clínico
Paciente de 32 años, ASA 1, 1,65, 55 kg, sin comorbili- dades conocidas cursando segundo día de posoperatorio de cesárea intraparto por falta de progresión y descenso fetal a la que se le realizó anestesia combinada epidural-espinal; acude a la guardia refiriendo cefalea de intensidad 8/10 que mejora con el decúbito y empeora al incorporarse, sin signos de meningismo, sin alteraciones visuales ni foco neurológico. Se realiza interconsulta con servicio de anestesiología por sospecha de cefalea pospunción dural (CPPD) e instaura tratamiento farmacológico según protocolo hospitalario (plan de hidratación amplio con solución fisiológica, cafeína, ketorolac, paracetamol, dexametasona, rescates con tramadol) y medidas higiénico dietéticas (reposo en cama 0°, faja abdominal, abundante hidratación oral, bebidas con cafeína). Tras mejoría clínica se externa con pautas de alarma y mismas medidas higiénico dietéticas.
Al séptimo día de puerperio ingresa nuevamente por guardia con cefalea de intensidad 10/10 asociada a hipoestesia en miembro superior izquierdo. Al examen físico, paciente en buen estado general, hemodinámicamente estable, afebril, cefalea 10/10. Vigil, globalmente orientada. Comprende órdenes simples y complejas. Presenta hemiparesia braquial 2/5 y crural 3/5 sin hiperreflexia, hipoestesia braquiocrural izquierda, hemianopsia homónima izquierda por amenaza con agnosia visual aperceptivaizquierda, nomina, repite. Pupilas isocóricas reactivas. Expresión facial simétrica.El hemicuerpo derecho no presenta alteraciones [1],[2].
Se decide realizar resonancia magnética cerebral donde se evidencia extenso hematoma intraparenquimatosohiperagudo/ agudo pre-poscentral derecho con efecto de masa asociado a probable trombosis venosa cortical derecha en la convexidad parietal homolateral. Tomografía computada: hematoma intra- parenquimatoso parietal derecho (agudo/subagudo) asociado a edema periférico con desplazamiento de línea media hacia
la izquierda de 3 mm, compresión de ventrículos; y discreto hematoma subdural homolateral (Figura 1). Angiotomografía que evidencia imagen cortical espontáneamente densa a nivel parietal derecho en la secuencia venosa sin contraste, sin relleno poscontraste. Hallazgos compatibles con trombosis de vena cortical afluente de seno sagital superior.
Con el diagnóstico de trombosis venosa cerebral y hematoma intraparenquimatoso, en ausencia de contraindicaciones, se decide iniciar tratamiento con bomba de heparina y AAS. Se realizan estudios hematológicos para trombofiliasque resultan negativos. A los 10 días de su ingreso, se evidencia deterioro neurológico y es sometida a una craniectomía descompresiva- fronto-temporo-parietal derecha; con franca mejoría del estado clínico en el posoperatorio inmediato. La paciente evoluciona satisfactoriamente y es externada a los 30 días con seguimiento por equipo multidisciplinario para comenzar rehabilitación.
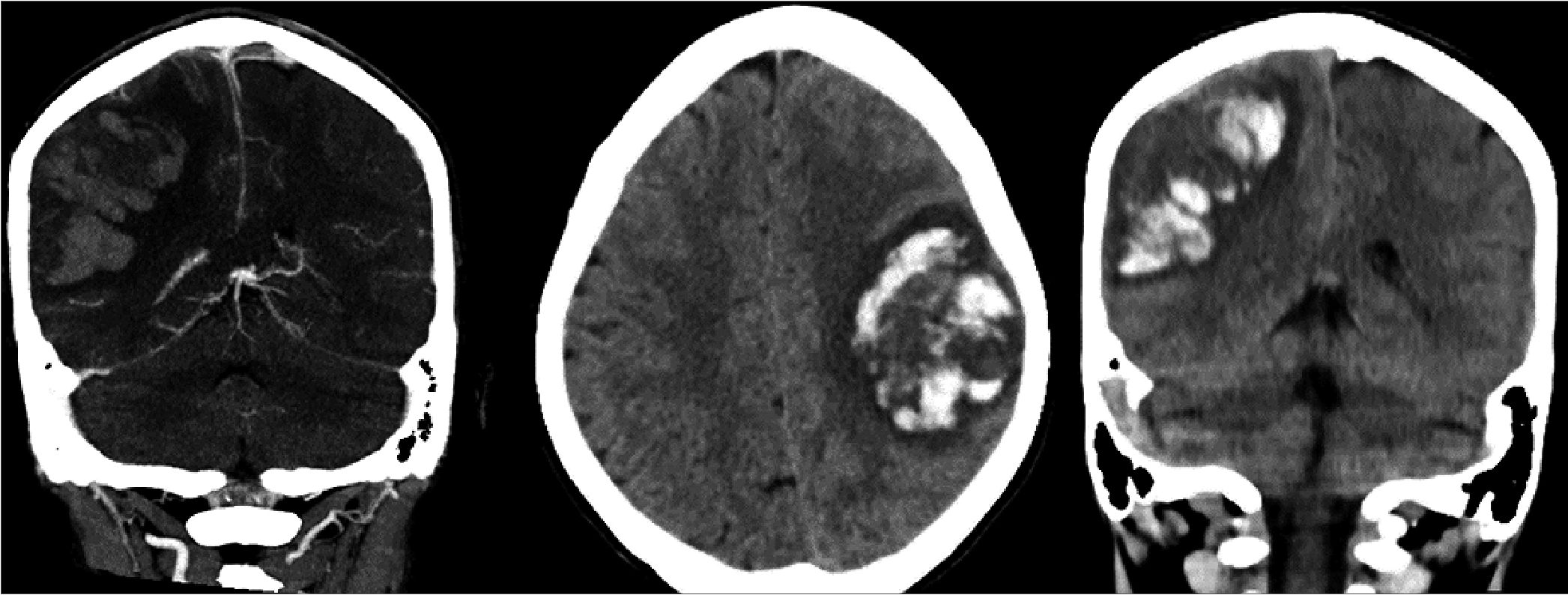
Figura 1. Tomografía computada: hematoma intraparenquimatoso parietal derecho (agudo/subagudo) asociado a edema periférico con desplazamiento de línea media hacia la izquierda de 3 mm, compresión de ventrículos; y discreto hematoma subdural homolateral.

Figura 1.
-
Discusión
Los 4 criterios clínicos definidos por la IHS (International HeadacheSociety) para el diagnóstico de CPPD son:
1) Cefalea fronto-occipital, intensa, dolor sordo, opresiva con componente postural (agravada por el ortostatismo y disminuida por el decúbito) en presencia de uno de los siguientes síntomas: rigidez de cuello (tracción de nervios cervicales), tinnitus o hipoacusia (secundario a la interferencia entre la interconexión de LCR con el espacio perilinfático), náuseas (tracción vagal), fotofobia o diplopía (por disfunción del musculo orbicular, parálisis de III, IV y VI).
2) Antecedente de punción de duramadre.
3) Aparición de la cefalea dentro de los 5 días posteriores a la punción dural.
4) Cefalea que remite dentro de la primera semana o 48 h posteriores al tratamiento.
A esos criterios, le sumaríamos la ausencia de fiebre y la exploración neurológica normal (sin signos de meningismo ni foco neurológico).
Existen tres posibles mecanismos responsables de su instauración:
1) La reducción de la presión del LCR con descenso de masa encefálica y consecuente tracción de estructuras de sostén sensibles al dolor.
2) La dilatación como compensación de las venas cerebrales y senos venosos.
3) La sustancia P como productora de la sintomatología.
La historia natural de la CPPD es la resolución gradual sobre el 5-7° día, recuperándose prácticamente en el 75% de los casos en menos de 7 días con tratamiento farmacológico y reposo.
Cuando existan dudas sobre el diagnóstico clínico de cefalea postpunción dural deberán descartarse aquellos signos y síntomas de gravedad que se conocen como “banderas rojas en cefaleas” (Imagen 1), y deberán efectuarse pruebas complementarias para alcanzar un correcto diagnóstico diferencial (Tabla 1).
En presencia de fiebre se deberá realizar una punción lumbar para descartar meningitis. Los hallazgos del análisis bioquímico y citológico del LCR sugestivos de CPPD serán: disminución de presión de LCR y leve aumento de proteínas y linfocitos. Asimismo, si durante la evolución de la CPPD se evidencia tendencia a la cronicidad, las características de la cefalea se modifican (pierde el componente postural, se vuelve constante o se añaden síntomas neurológicos como foco o alteración del sensorio) deberá indicarse una RMN a fin de descartar otro tipo de afección del SNC. En lo que respecta a la CPPD, la RMN mostrará un realce difuso dural; adelgazamiento cerebral, descenso del cerebro y quiasma óptico; obliteración de las cisternas basilares y una ampliación de la glándula pituitaria [3],[4].
| Tabla 1. Diagnóstico diferencial de CPPD | |
| Pre-eclampsia | Trombosis venosa cerebral |
| Migraña | Apoplejía hipofisaria |
| Cefalea inespecífica | Infarto cerebral |
| Meningitis | Herniación uncal |
| Hemorragia intracraneal
Tumor intracraneal |
Síndrome de vasoconstricción cerebral reversible |
Es de gran importancia conocer las cefaleas secundarias más importantes en el embarazo y el puerperio, debido a su alta incidencia en esta población yaque una modificación en el carácter de la cefalea, con pérdida del componente postural asociado y signos de foco neurológico son características clínicas fundamentales que deberán alertar el equipo médico tratante.
A continuación, describimos las características más distintivas de cada entidad (Cuadro 1):
| Cuadro 1. | |
| TROMBOSIS VENOSA CEREBRAL | Cefalea holocraneal, constante y progresiva que aumenta con Valsalva y en decúbito supino. Sospechar en puerperio si existe cefalea explosiva con componente postural, en ausencia de preeclampsia. Solicitar: AngioRMN |
| ICTUS ISQUÉMICO | Cefalea que inicia los primeros 8 días del puerperio. Descartar cardiomiopatía periparto, foramen oval permeable y estados procoagulantes. Solicitar: AngioRMN |
| PREECLAMPSIA/ECLAMPSIA | Cefalea progresiva, bilateral, pulsátil acompañada de aura visual atípica, crisis comiciales y confusión. Se agrava por la actividad física. Solicitar: AngioRMN y proteinuria. |
| SÍNDROME DE ENCEFALOPATÍA POSTERIOR REVERSIBLE | La cefalea occipital asociada a síntomas visuales, crisis comiciales y alteración del nivel de conciencia. Puede asociarse a SVC. Solicitar: TC y/o RMN |
| SÍNDROME DE VASOCONSTRICCIÓN CEREBRAL REVERSIBLE | Primera semana del puerperio. Cefalea en trueno recurrente, exacerbada por la actividad física, las Valsalva o factores emocionales. Signos angiográficos de vasoconstricción
Suele resolverse espontáneamente en los primeros 3 meses. Descartar vasculitis. Solicitar: AngioRMN |
| HIPERTENSIÓN INTRACRANEAL IDIOPÁTICA | Cefalea holocraneal, progresiva y diaria, se agrava con maniobras de Valsalva y asocia papiledema, alteraciones visuales, acúfenos o paresia del VI par. Solicitar: AngioRMN, fondo de ojo, campimetría, PL |
| CEFALEA POSPUNCIÓN | Cefalea con componente postural, asociada a diplopía, una semana pospunción. Descartar neumoencéfalo tras peridural (cefalea brusca e inmediata tras la punción). |
| HEMORRAGIA SUBARACNOIDEA | Cefalea en trueno, explosiva de esfuerzo. (2 días antes y uno posterior al parto). Solicitar: AngioRMN |
| TUMOR CEREBRAL | Cefalea progresiva que aumenta con maniobras de Valsalva y focalidad.Antecedente de meningioma. Solicitar: AngioRMN |
| APOPLEJÍA HIPOFISARIA | Cefalea en trueno, con alteraciones visuales, afectación de pares craneales del seno cavernoso y alteración sensorio
Antecedente de adenoma hipofisario. Solicitar: AngioRMN y fondo de ojo |
| MENINGITIS | Cefalea progresiva, fiebre, rigidez en el cuello. Signos de irritación meníngea. Solicitar: AngioRMN, PL. |
-
Conclusiones
La trombosis venosa cortical tiene una incidencia aproximada del 0,5% de todos los accidentes cerebrovasculares, siendo el puerperio un factor de riesgo independiente para su desarrollo. Los mecanismos que explicarían este riesgo se relacionan directamente con el daño en el seno venoso durante el parto secundario a fluctuaciones de presión intracraneal y al estado procoagulante propio del embarazo. Su presentación habitual ocurre dentro de las primeras tres semanas de puerperio, siendo la cefalea el síntoma cardinal[5],[6].
Su baja incidencia la convierte en un reto clínico e imagenológico, debido a su difícil visualización en resonancia magnética como consecuencia del pequeño calibre de las venas involucradas y la gran variabilidad en la intensidad de la señal de los
productos de degradación de la hemoglobina que componen el coágulo.
La pesquisa clínica frente a una cefalea en el puerperio que presenta modificaciones en sus características clínicas y se asocia a alteraciones neurológicas siempre debe ser exhaustiva con el objetivo de determinar rápidamente la causa e instaurar precozmente un tratamiento.
Referencias
1. Bushnell C, Saposnik G. Evaluation and management of cerebral venous thrombosis. Continuum (Minneap Minn). 2014 Apr;20 2 Cerebrovascular Disease:335–51. https://doi.org/10.1212/01.CON.0000446105.67173.a8 PMID:24699485
2. Sidhom Y, Mansour M, Messelmani M, Derbali H, Fekih-Mrissa N, Zaouali J, et al. Cerebral venous thrombosis: clinical features, risk factors, and long-term outcome in a Tunisian cohort. J Stroke Cerebrovasc Dis. 2014 Jul;23(6):1291–5. https://doi.org/10.1016/j.jstrokecerebrovasdis.2013.10.025 PMID:24462460
3. Amaya-González P, Ramírez SF, Hernán-Rodríguez J. Trombosis venosa cerebral, descripción clínica de una serie de casos en adultos de Bogotá-Colombia. Acta Neurol Colomb. 2012;28:2.
4. Do TP, Remmers A, Schytz HW, Schankin C, Nelson SE, Obermann M, et al. Red and orange flags for secondary headaches in clinical practice: SNNOOP10 list. Neurology. 2019 Jan;92(3):134–44. https://doi.org/10.1212/WNL.0000000000006697 PMID:30587518
5. Sachs A, Smiley R. Post-dural puncture headache: the worst common complication in obstetric anesthesia. Semin Perinatol. 2014 Oct;38(6):386–94. https://doi.org/10.1053/j.semperi.2014.07.007 PMID:25146108
6. Correa Padilla J. Cefalea postpuncióndural en la paciente obstétrica. RevCubanaObstetGinecol. 2012;38:256–68.

 ORCID
ORCID