Daniel Gallego González MD.1, Marisol Zuluaga Giraldo MD.2,*
Recibido: 12-11-2022
Aceptado: 23-02-2023
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 3 pp. 289-296|https://doi.org/10.25237/revchilanestv5221031653
PDF|ePub|RIS
Pediatric patient sedation, practical approach
Abstract
Sedation consists in the administration of different types of drugs that produce central nervous system depression, decreasing alertness and anxiety, to allow medical procedures to be performed, which may or not be painful and require some degree of immobility. The physician in charge of the sedation of pediatric patients must know the physiological changes of the child, the pharmacokinetics and pharmacodynamics of the different medications to be used, as well as the possible complications that may occur before, during and after sedation, in order to provide a safe and quality care.
Resumen
La sedación consiste en la administración de diferentes tipos de fármacos que producen depresión del sistema nervioso central, disminuyendo el estado de alerta y ansiedad, para permitir la realización de procedimientos médicos, que pueden ser dolorosos o no y que requieren algún grado de inmovilidad. El médico encargado de la sedación de pacientes pediátricos debe conocer los cambios fisiológicos del niño, la farmacocinética y farmacodinámica de los diferentes medicamentos a utilizar, además de las posibles complicaciones que se pueden presentar antes, durante y después de la sedación, con el fin de brindar una atención segura y de calidad.
-
Introducción
Los pacientes pediátricos a menudo requieren sedación para la realización de pruebas diagnósticas y procedimientos terapéuticos[1]. Se entiende por sedación, como el conjunto de medidas farmacológicas y no farmacológicas que logran disminuir el estado de alerta del paciente, la ansiedad, angustia, incomodidad física y dolor, mientras se mantienen los reflejos protectores de la vía aérea, oxigenación, ventilación y estabilidad cardiovascular[1]-[5].
En la práctica clínica se cuenta con múltiples medicamentos que se administran por vía oral, nasal o inhalatoria, que generan diferentes grados de depresión del sistema nervioso central y pueden causar analgesia, amnesia, inmovilidad, depresión cardiovascular y respiratoria, según las dosis administradas y sus propiedades farmacológicas[1],[2].
-
Niveles de sedación
El nivel de sedación puede variar de un individuo a otro, según la dosis utilizada y condiciones propias de cada paciente, por lo que siempre se debe vigilar y evaluar con precaución la respuesta de cada niño, iniciando con dosis bajas y titulando según las manifestaciones clínicas[1]-[4]. En la Tabla 1 se describen los cuatro niveles de sedación que se pueden obtener, buscando generalmente un nivel de sedación moderado para la realización de procedimientos terapéuticos o diagnósticos[1]-[6].
Tabla 1. Niveles de sedación
| Sedación mínima (ansiolisis) | Sedación moderada | Sedación profunda | Anestesia general | |
| Respuesta | Al estímulo verbal | Al estímulo táctil o verbal fuerte | Al estimulo doloroso | Sin respuesta a estímulos dolorosos |
| Vía aérea | No se afecta | No requiere intervención | Requiere intervención | Requiere intervención |
| Ventilación espontánea | No se afecta | Adecuada | Puede ser inadecuada | Inadecuada |
| Función cardiovascular | No se afecta | No se afecta | Conservada usualmente | Afectada |
-
Seguridad en sedación fuera del quirófano
Los eventos adversos asociados con la sedación para procedimientos médicos son raros, pero pueden llevar a mortalidad y morbilidad significativas. La gran mayoría de estos eventos se pueden prevenir y el riesgo se minimiza cuando los pacientes se evalúan, preparan y monitorizan cuidadosamente[1],[2]. La sedación solo debe ser realizada por médicos capacitados y con experiencia en procedimientos de sedación, manejo avanzado de la vía aérea y reanimación cardiopulmonar básica y avanzada pediátrica[2]. Adicionalmente, se debe tener un profundo conocimiento de la farmacología e interacciones de los medicamentos utilizados[1]. El personal, equipo y medicamentos para la reanimación deben estar disponibles de inmediato en caso de ser necesarios y el médico responsable de administrar la sedación debe estar preparado para manejar situaciones de emergencia que incluyen bronco aspiración, obstrucción de la vía aérea, laringoespasmo, apnea, hipoventilación, hipoxia, hipotensión, bradicardia, arritmias, convulsiones, reacciones alérgicas, reacciones paradójicas y paro cardiorrespirato- rio[2],[6],[7].
-
Selección de pacientes
A diferencia de los adultos, los niños suelen ser incapaces de cooperar, a menudo requieren un nivel de sedación más profundo y no es raro que progresen a un nivel de sedación mayor de lo previsto; además, tienen una capacidad residual funcional mucho menor y un mayor consumo metabólico de oxígeno, por lo que la hipoxia se desarrolla más rápidamente durante períodos de apnea (especialmente en los lactantes) [1],[2],[7]. Adicionalmente, los niños tienen diferencias anatómicas, tales como el occipucio, lengua y epiglotis prominentes, laringe anterior y cefálica, vía aérea de menor diámetro, que en conjunto plantean grandes desafíos para el abordaje de la vía aérea pediátrica[1],[2],[4],[10].
-
Evaluación previa a la sedación
La evaluación previa a la sedación debe incluir una historia clínica completa y un examen físico enfocado, para determinar si un paciente es apto para que la sedación sea administrada por un médico no anestesiólogo[1]-[5],[7]. Se debe tener información sobre el tipo de procedimiento, indicación y su urgen- cia[2],[7]-[10].
Algunos de los elementos claves a tener en cuenta durante la evaluación preanestésica son:
1. Datos demográficos: nombre, edad, peso.
2. Detalles del tipo de procedimiento: indicación, urgencia, duración, intensidad del posible estímulo doloroso.
3. Antecedentes médicos: patológicos, tratamiento actual, sedaciones y/o anestesias previas, alergias.
4. Antecedentes familiares de complicaciones anestésicas (por ejemplo: hipertermia maligna o presencia de colinesterasas atípicas).
5. Historia social: conocer quién acompaña al paciente, si el procedimiento es ambulatorio, ¿cuenta con algún adulto responsable que lo cuide tras el egreso de la institución?
6. Tiempo de ayuno.
7. Examen físico enfocado: evaluación de signos vitales, evaluación de la vía aérea (anomalías craneofaciales, microgna- tia, retrognatia, macroglosia, apertura de cavidad oral, limitación para la flexo-extensión del cuello, masas cervicales, síntomas o signos de compromiso respiratorio); evaluación cardiopulmonar y neurológica.
8. Otras investigaciones según sea necesario. Ayudas diagnósticas relevantes.
9. Clasificación ASA.
10. Consentimiento informado.
11. Plan para la sedación y manejo de posibles eventos adversos.
Con el fin de evaluar y categorizar el estado de salud de los pacientes programados para un procedimiento que requiera anestesia o sedación, la American Society of Anesthesiologists (ASA), ha propuesto una clasificación ampliamente usada, que parte de la existencia y tipo de comorbilidades de los pacien- tes[1],[5]. Los niños clasificados como ASA 1 corresponden a aquellos pacientes sanos, sin ninguna comorbilidad ni condición médica especial; los ASA 2, corresponden a pacientes con una condición médica que está debidamente controlada, niños menores de 1 año y obesos; los ASA 3, son pacientes con una condición médica que no está controlada y genera alguna limitación funcional significativa, como por ejemplo una epilepsia o asma no controladas; los ASA 4, son aquellos con una condición médica mal controlada, asociada a disfunción significativa y que amenaza la vida del niño, como una exacerbación grave de asma; los ASA 5, poseen una condición médica crítica que se asocia con pocas posibilidades de supervivencia, como por ejemplo un shock hipovolémico hemorrágico; finalmente, los clasificados como ASA 6 son aquellos que han sufrido muerte cerebral y son sometidos a cirugía para donación de órga- nos[1],[9].
-
Pacientes de alto riesgo para sedación
La categorización del riesgo es uno de los aspectos más importantes de la evaluación previa a una sedación[1],[2],[7],[9]. Los pacientes de alto riesgo en los cuales la sedación puede estar contraindicada y se requiere de una evaluación previa por anestesiología, son aquellos clasificados como ASA 3 y 4, además de los ASA 2 por obesidad o ser menores de 1 año; recién nacidos pretérmino, con compromiso ventilatorio agudo o crónico descompensado, infección respiratoria activa, reflujo gastroesofágico con episodios recurrentes de infección respiratoria, broncoaspiración, apnea del recién nacido o apnea obstructiva del sueño, distrofia muscular, hipertensión endocra- neana, masas mediastinales, malformaciones cardiovasculares con falla cardiaca congestiva, malformaciones cráneo faciales, vía aérea difícil, o con historia de reacciones adversas durante sedación o anestesia general previa[1],[2],[4],[7]-[10].
En estos pacientes de alto riesgo, los procedimientos diagnósticos y terapéuticos que deben realizarse de forma prioritaria, requieren generalmente de anestesia general, con aseguramiento de la vía aérea.
-
Tiempo de ayuno
Debe tenerse en cuenta el tiempo de ayuno previo a cualquier procedimiento bajo sedación, debido al riesgo de aspiración pulmonar con contenido gástrico al perder los reflejos protectores de vía aérea y el tono del esfínter esofágico infe- rior[3],[9],[11]. Las pautas de ayuno de la ASA recomiendan un período de ayuno mínimo de 2 h para líquidos claros, tales
como jugos naturales o artificiales sin fibra ni restos de pulpa de frutas, agua con o sin azúcar, té o bebidas deportivas; 4 h para leche humana y 6 h para fórmula infantil, leche no humana y comidas ligeras[1],[7],[8],[12]. Con base en recientes publicaciones sobre la baja incidencia de eventos de aspiración y su pobre correlación con el tiempo de ayuno, además de los efectos adversos del ayuno prolongado, algunas guías de manejo recomiendan disminuir a 1 h de ayuno para líquidos claros, en pacientes ASA I y II, sin condiciones que retrasen el vaciamiento gástrico[9],[13].
-
Preparación de equipos y medicamentos de rescate
Independientemente del nivel de sedación; un equipo de emergencia apropiado para la edad del paciente (Tabla 2) y los medicamentos de rescate (Tabla 3) deben estar disponibles de inmediato[1]-4],[9],[11]. El médico que administra la sedación y los profesionales de la salud que están asistiendo deben asegurarse de estar familiarizados con la ubicación y funcionamiento del equipo y las dosis de medicamentos de rescate basadas en el peso, incluidos los necesarios para la reanimación cardiopul- monar y agentes de reversión[1],[3],[9],[11],[14]. Es fundamental tener siempre presente que quien administra la sedación, no puede ser la misma persona que realiza el procedimiento diagnóstico o terapéutico[9]-[11].
-
Medicamentos para la sedación
Los médicos responsables de la sedación deben tener un profundo conocimiento y experiencia con todos los medica
Tabla 2. Preparación del equipo necesario (SOAPME)
| S (succión) | Catéteres y dispositivos de succión o aspiración |
| O (oxígeno) | Fuente de oxígeno con funcionamiento adecuado, dispositivos de oxigenoterapia y bolsa de ventilación autoinflable para ventilación con presión positiva |
| A (airway) | Tamaño adecuado de equipos de vía aérea pediátricos: seleccionar previamente las cánulas naso y orofaríngeas, cánulas nasales, máscaras faciales y laríngeas, hojas de laringoscopio, tubos endotraqueales y estiletes que correspondan según la edad, peso o tamaño del paciente |
| P (pharmacy) | Fármacos de reanimación, sedantes y antagonistas o antídotos |
| M (monitoria) | Oxímetro de pulso, presión arterial no invasiva (con brazaletes pediátricos del tamaño adecuado según el paciente) y otros monitores apropiados para el procedimiento y/o profundidad de la sedación planificada (por ejemplo, capnografía y electrocardiograma continuo) |
| E (equipo) | Equipo de reanimación, que incluye desfibrilador y demás equipo necesario en caso de paro cardiopulmonar |
Tabla 3. Medicamentos de emergencia
| Medicamento | Dosis | Comentarios |
| Adrenalina | 0,01 mg/kg IV | Repetir cada 3-5 min en RCP |
| Atropina | 0,01-0,02 mg/kg IV | En caso de bradicardia. Dosis máxima 1 mg |
| Flumazenil | 0,01 mg/kg máximo 0,2 mg IV (inicio acción: 1-2 min; duración: 30-60 min) | Reversión de benzodiacepinas
Contraindicado en convulsiones |
| Naloxona | 0,01 mg/kg IV (máximo 2 mg) (inicio de acción: 2 min; duración: 20-40 min) | Reversión de opioides. Se puede repetir cada 2 a 3 min. Contraindicado en exposición crónica a opioides |
| Succinilcolina | 1-2 mg/kg IV o 2-4 mg/kg IM | Administrar en laringoespasmo grave. Prepararse para intubar al paciente en caso de ser necesario |
mentos que se administran, teniendo presente el mecanismo de acción, tiempo de inicio, tiempo máximo de respuesta (efecto pico), duración de acción y efectos secundarios, entre otros conceptos[1],[4],[7]. La elección del medicamento debe basarse en las características del paciente, tipo de procedimiento a realizar, intensidad del estímulo doloroso y duración previs- ta[6],[7]-[10],[14]. Se debe conocer, por ejemplo, si basta solo con una sedación superficial, o se requiere de una sedación moderada y garantizar analgesia, titulando las dosis hasta el efecto deseado[6],[10].
Aunque el uso de varios medicamentos puede aumentar el riesgo de eventos adversos, se han demostrado combinaciones que brindan una mejor sedación, reduciendo la dosis total necesaria y disminuyendo efectos adversos y tiempo de recuperación, como es el caso del ketofol (mezcla de ketamina y propofol) o ketodex (mezcla de ketamina y dexmedetomidina) [7],[9],[15].
A continuación, se resumen algunos aspectos de los principales fármacos sedantes utilizados para la sedación de pacientes pediátricos:
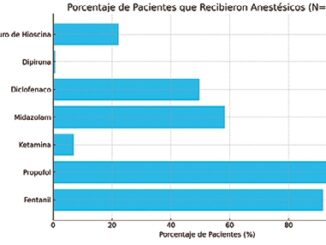
1. Midazolam: benzodiazepina de acción corta. Actúa como agonista GABA-A, produciendo ansiolisis, amnesia y relajación muscular.
• Dosis: intravenosa (IV): 0,05-0,1 mg/kg; intramuscular (IM): 0,1-0,15 mg/kg; vía oral (VO): 0,4-0,5 mg/kg; intranasal (IN): 0,2-0,3 mg/kg; intrarectal (IR): 0,3-0,5 mg/kg.
• Tiempo de inicio de acción: IV: 2-3 minutos (min) (efecto pico a los 3-5 min); IM: 5 min; VO: 10-20 min; IN: 10-15 min; IR: 10-30 min.
• Tiempo de duración del efecto: IV: 20-30 min; IM: 2-6 h (h); VO: 60-90 min; IN: 30-60 min; IR: 60-90 min.
• Consideraciones especiales: no produce analgesia, aumenta el riesgo de depresión respiratoria cuando se administra con otros sedantes, especialmente junto con opioides como el fentanilo. Debido a su metabolismo hepático y eliminación renal, debe considerarse una reducción de la dosis en pacientes con insuficiencia hepática y renal. La administración por vía oral puede considerarse para premedicación, previa al procedimiento a realizar.
• Efectos secundarios: depresión respiratoria, disforia, agitación paradójica, incoordinación, hipo, visión borrosa. Por vía intranasal es irritante.
2. Ketamina: produce un estado de sedación disociativa y analgesia, por medio del antagonismo de receptores de NMDA del sistema nervioso central. También se ha descrito su efecto como agonista opioide.
• Dosis: IV: bolo de 0,5-2 mg/kg, infusión de 10-50 mcg/kg/ min; IM: 2-5 mg/kg; VO: 5-10 mg/kg.
• Tiempo de inicio de acción: IV: 30-60 segundos (seg) (efecto pico a los 3-5 min); IM: 2-5 min; VO: 15-30 min.
• Tiempo de duración del efecto: IV: 10-15 min; IM: 30-120 min; VO: 4-6 h.
• Consideraciones especiales: indicada especialmente en procedimientos dolorosos. La administración oral e intramuscular puede considerarse como una medida de premedicación antes del procedimiento a realizar. Mantiene los reflejos protectores de la vía aérea y la frecuencia respiratoria. Aumenta la respuesta adrenérgica, produciendo hipertensión y taquicardia.
• Efectos secundarios: delirio de emergencia, alucinaciones, nistagmus, náusea, sialorrea, laringoespasmo, aumento de la presión intraocular, arritmias. Su metabolito activo, nor- ketamina, puede acumularse en pacientes con insuficiencia renal y tiene efecto pro-convulsivante.
3. Propofol: agonista GABA-A de elección en diferentes procedimientos bajo sedación, por su rápido inicio de acción y corta duración.
• Dosis: IV: bolo de 0,5-2 mg/Kg, infusión continua de 6-10 mg/kg/h (50-200 mcg/kg/min).
• Tiempo de inicio de acción: IV: 30 segundos.
• Tiempo de duración del efecto: IV: 5-15 min.
• Consideraciones especiales: no produce analgesia. Debido al riesgo de producir depresión respiratoria y cardiovascular, se recomienda su administración exclusiva por expertos en manejo de la vía aérea pediátrica, tales como anestesiólo- gos, intensivistas o pediatras entrenados en manejo de vía aérea. Tiene propiedades antieméticas.
• Efectos secundarios: depresión respiratoria, depresión cardiovascular, pérdida de reflejos protectores de la vía aérea. Dolor en el sitio de inyección.
4. Ketofol: mezcla de ketamina y propofol, que provee un efecto sinérgico de ambos medicamentos y disminuye los efectos adversos de los mismos. Se pueden mezclar en una proporción de 1:1, 1:2, 1:3 o 2:1, de ketamina y propofol respectivamente, según la necesidad de hipnosis o analgesia del procedimiento. Por ejemplo, una mezcla 1:1, que corresponde a igual proporción de ambos medicamentos, puede preparase fácilmente en una jeringa de 10 mililitros (mL), tomando 1 mL de ketamina (50 mg/mL), 5 mL de pro- pofol (10 mg/mL) y 4 mL de solución salina al 0,9%, para una dosis total de 50 mg de ambos medicamentos, diluidos en un volumen total de 10 mL (concentración final de 5 mg/ mL de ketamina y 5 mg/mL de propofol)[15].
• Dosis: IV: 0,5 mg/kg. Repetir de a 0,25 mg/kg cada 2 min (máximo 3 mg/kg).
• Tiempo de inicio de acción: IV: 30-90 segundos.
• Tiempo de duración del efecto: IV: 5-10 min.
• Consideraciones especiales: considerar en procedimientos dolorosos y de menos de 20 min de duración. A mayor proporción de ketamina, mayor será el efecto analgésico.
• Efectos secundarios: menor incidencia de los efectos adversos de cada uno de los medicamentos por separado. Se debe tener presente que a mayor dosis de propofol administrada, con respecto a la ketamina, mayor será el riesgo de compromiso de la vía aérea[15].
5. Fentanilo : agonista opioide potente.
• Dosis: IV: 1-2 mcg/kg.
• Tiempo de inicio de acción: IV: 2-3 min (efecto pico: 3-8 min).
• Tiempo de duración del efecto: IV: 30-60 min.
• Consideraciones especiales: considerar en procedimientos con dolor moderado a severo. Evitar en pacientes con alto riesgo de apnea posterior al procedimiento.
• Efectos secundarios: depresión respiratoria, bradicardia, rigidez de la pared torácica, especialmente si se usan dosis altas y administración rápida, en lactantes principalmente.
6. Dexmedetomidina: sedante e hipnótico, con efecto analgésico, por medio de agonismo de receptores alfa-2 a nivel del sistema nervioso central.
• Dosis: IV: infusión de 0,2-0,7 mcg/kg/h; IM: 1-4,5 mcg/kg; VO: 2-5 mcg/kg, IN: 0,2-3 mcg/kg.
• Tiempo de inicio de acción: IV: 5-15 min (efecto pico: 15-30 min).
• Tiempo de duración del efecto: 60-120 min.
• Consideraciones especiales: considerar en procedimientos dolorosos. Conserva el estímulo respiratorio. Su administración conjunta con ketamina mejora la calidad de la analgesia y reduce las náuseas, agitación y efecto hemodinámico que puede producir la ketamina sola.
• Efectos secundarios: la infusión continua puede producir hipotensión y bradicardia.
7. Sevoflurano: agente anestésico inhalado que pertenece al grupo de gases volátiles, halogenados fluorados. Produce hipnosis, amnesia, analgesia e inmovilidad. Se ha descrito su uso a través de cánula nasal o máscara facial para la sedación moderada a profunda, con mantenimiento de ventilación espontánea, tanto para procedimientos quirúrgicos con anestesia neuroaxial o regional, como para procedimientos fuera del quirófano, tales como estudios de resonancia magnética, endoscopia de vía digestiva, inserción de catéteres venosos centrales, procedimientos odontológicos, sedación en unidad de cuidados intensivos, entre otros; con estudios que lo comparan con anestésicos intravenosos y reportan tiempos de inicio de sedación comparables, mejores condiciones durante el mantenimiento de la sedación, tasas de complicaciones pulmonares y he- modinámicas más bajas y un tiempo de recuperación más rápido[16]-[24].
• Dosis: se ha descrito su administración por medio de máscara facial, con un flujo de oxígeno a 4 L/min y el dial del vaporizador de sevoflurano de 4%-6%. Una vez alcanzado el plano de sedación moderada-profunda, con monitoria de sevoflurano al final de la espiración, se busca mantener un espirado de 0,6%-1,5%, según la edad, que corresponde a la concentración alveolar mínima que produce pérdida de la consciencia (“MAC-despertar”, que se reporta entre 0,3-0,5 MAC), conservando la ventilación espontánea. En este punto, se deja conectada la máscara facial al circuito de ventilación mecánica de la máquina de anestesia y se sujeta a la cara del paciente, evitando fugas; o se puede reemplazar por una cánula nasal, conectada al sistema de circuito abierto de la máquina de anestesia. También se puede administrar por medio de dispositivos dosificadores de anestésicos inhalados, como el AnaConDa®, que se conecta al circuito del ventilador mecánico de la unidad de cuidados intensivos[19],[22],[25]. En pacientes pediátricos que se encuentran tranquilos y solo se busca garantizar su inmovilidad, es posible utilizar solo la cánula nasal desde el comienzo, con flujo de gases frescos de 2 L/min y el vaporizador a 2%, buscando el valor de sevoflurano al final de la espiración descrito previamen- te[16],[18],[19],[22],[25].
• Tiempo de inicio de acción: la sedación profunda con vaporizador de sevoflurano a 6% y flujo de gases frescos a 4 L/ min se alcanza en dos minutos aproximadamente, mientras
que con el vaporizador a 2%-4% y el flujo de gases frescos a 2 L/min, se logra en 10 min aproximadamente[16],[18].
• Tiempo de duración del efecto: una vez suspendido el agente inhalado y al aumentar el flujo de gases frescos, se elimina por vía inhalatoria más del 95% del sevoflurano, con recuperación de la consciencia en 5 – 10 min[20]-[22].
• Consideraciones especiales: no es irritante, por lo que puede utilizarse durante la inducción anestésica y sedación in- halatoria, con baja incidencia de tos, laringoespasmo y des- aturación[19]-[25].
• Efectos secundarios: puede presentarse una fase de agitación, tanto durante la inducción anestésica, como durante el despertar[17],[19]-[22]. Es un potente depresor respiratorio y cardiovascular, pero a dosis inferiores a 1 concentración alveolar mínima, se conserva el impulso ventilatorio y estabilidad hemodinámica en la mayoría de pacientes[20]-[25].
-
Registro de la sedación
La historia clínica para un procedimiento bajo sedación debe incluir la descripción de la evaluación preanestésica, consentimiento informado, tipo de monitoreo utilizado, medicamentos administrados (dosis, vía de administración), registro de los signos vitales cada 5 min durante el procedimiento, incluyendo: nivel de conciencia, frecuencia cardíaca y respiratoria, presión arterial, saturación de oxígeno y capnografía, si está disponible[1]-[3]. Como mínimo, esto debe ser antes del procedimiento, después de la administración del sedante y a intervalos predefinidos durante el procedimiento[1],[4].
-
Seguimiento de la recuperación tras el procedimiento bajo sedación:
Deben evaluarse los signos vitales cada 15 min durante el período de recuperación, descartar posibles efectos secundarios, registrar la necesidad de cualquier intervención imprevista o de emergencia, tales como uso de dispositivos de vía aérea, agentes de reversión o medicamentos de rescate; nivel de sedación e indicaciones para el alta segura, aplicando escalas de recuperación validadas como la de Aldrete[26], con la cual se considera seguro dar de alta del servicio de recuperación cuando se obtenga un puntaje > 9 (Tabla 4)[7],[26].
Aunque la mayoría de eventos adversos serios ocurren dentro de los primeros minutos después de la sedación, el monito- reo debe continuarse hasta que el paciente haya regresado a su estado basal[7],[14]. Las condiciones que se deben cumplir al alta son: nivel de conciencia normal o igual al estado neurológi- co previo evaluado antes de la sedación, vía aérea y función cardiovascular conservadas, signos vitales normales para la edad, adecuada hidratación, dolor controlado, ausencia de náuseas y vómito[4],[7],[14].
Una vez evaluado el estado del paciente y decidir el alta, se deben dar instrucciones a los familiares o cuidadores acerca de la posibilidad de que ocurra algún efecto adverso menor, por lo que el niño debe estar bajo vigilancia de un adulto responsable durante las siguientes 24 h[14]. Se debe considerar la hospitalización para observación durante la noche para todos los pacientes que requieren intervenciones de emergen- cia[4],[14].
Tabla 4. Escala de recuperación post sedación de Aldrete
| Características | Puntos | |
| Mueve las 4 extremidades voluntariamente o ante órdenes | 2 | |
| Actividad | Mueve 2 extremidades voluntariamente o ante órdenes | 1 |
| Incapaz de mover las extremidades | 0 | |
| Respiración | Capaz de respirar profundamente y tóser libremente Disnea o limitación a la respiración | 2
1 |
| Apnea | 0 | |
| Circulación | Presión arterial < 20% del nivel preanestésico
Presión arterial 20%-49% del nivel preanestésico |
2
1 |
| Presión arterial > 50% del nivel preanestésico | 0 | |
| Conciencia | Completamente despierto
Responde al llamado |
2
1 |
| No responde | 0 | |
| Saturación parcial de oxígeno (SpO2) | Mantiene SpO2 > 92% con aire ambiente
Necesita oxígeno para mantener SpO2 > 90% |
2
1 |
| SpO2 < 90% a pesar de oxígeno suplementario | 0 | |
-
Complicaciones durante o después de la sedación en el paciente pediátrico
A continuación, se presentan algunas complicaciones que se pueden presentar con mayor frecuencia durante la sedación de un paciente pediátrico, y se resumen algunas de las consideraciones principales para su manejo inicial[1],[4],[9].
-
1. Complicaciones relacionadas con la ventilación y oxigenación:
• Depresión respiratoria: se puede presentar durante o después de la sedación, especialmente en caso de administración conjunta de midazolam, fentanilo y/o propofol. Se puede manifestar como inicio de desaturación, hipoventi- lación o apnea por más de 15 segundos. En estos casos se debe incentivar la ventilación, estimulando el niño al llamado, al tacto y realizando maniobras de permeabilización de la vía aérea. En caso de persistir desaturación por más de 30 segundos o hipoventilación/apnea por más de 60 segundos, se debe suspender el procedimiento, reposicionar la cabeza e iniciar oxígeno suplementario. En caso de no iniciar ventilación espontánea y continuar en apnea, se debe iniciar ventilación con presión positiva. En caso de persistir desaturación, considerar intubación con secuencia rápida, o reversión de emergencia de los agentes sedantes.
• Causas obstructivas anatómicas:
– Obstrucción de la vía aérea: sospechar ante inicio de esfuerzo respiratorio, ronquidos, tiraje supraesternal y disminución de la saturación arterial de oxígeno. El manejo inicial consiste en la reposición de la cabeza en posición de “olfateo”, ubicando una almohada en el occipucio de niños mayores de 2 años, o un rollo interescapular en los menores de 2 años, para evitar la hiperflexión del cuello y lograr permeabilizar la vía aérea. Evaluar necesidad de utilizar una
cánula nasofaríngea o una cánula orofaríngea (en caso de inconsciencia).
– Emesis o broncoaspiración: ante la evidencia de regurgitación de contenido gástrico se debe realizar aspiración inmediata con un sistema de succión, con una presión de aspiración de -80 a -120 mmHg, que debe mantenerse siempre a la mano, especialmente en pacientes con estómago lleno o factores de riesgo de náuseas y vómito, tales como procedimiento de cabeza y cuello o endoscópicos. Evitar la estimulación de la pared posterior de la faringe, que puede desencadenar un estímulo vagal, con bradicardia significativa. Si se evidencian náuseas y arcadas en un paciente que aún protege la vía aérea, antes de la emesis, se debe sentar al paciente y flexionar cabeza a un lado, despejando la vía aérea. En caso de ausencia de reflejos protectores de vía aérea, con aspiración de contenido gástrico y desaturación, posterior a la aspiración de todo el contenido evidencia en cavidad orofaríngea, se debe proceder con el aseguramiento de la vía aérea, con secuencia de inducción rápida.
• Causas obstructivas fisiológicas:
– Laringoespasmo: sospechar en caso de persistir gran esfuerzo inspiratorio a pesar de maniobras de permeabilización de vía aérea, evidencia de estridor y desaturación. Se debe solicitar ayuda, iniciar oxígeno suplementario con FiO2 del 100%, ventilar con máscara facial y presión positiva, presionando fuertemente entre apófisis mastoides y rama mandibular (maniobra de Larson), con el fin de intentar abolir el reflejo de laringoespasmo. En caso de no evidenciar mejoría y persistir imposibilidad de ventilar al paciente, considerar administración de propofol 1-2 mg/kg IV. Si no mejora y persiste incapacidad de ventilar al paciente con presión positiva, se debe administrar succinilcolina 0,5-2 mg/kg IV o 2-4 mg/kg IM y realizar intubación orotraqueal.
– Broncoespasmo: sospechar en caso de evidenciar signos de
dificultad respiratoria, sibilancias y desaturación. El manejo inicial consiste en iniciar oxígeno suplementario con FiO2 100% y administrar beta-2 agonistas inhalados.
-
2. Complicaciones relacionadas con la perfusión e hipotensión:
• Trastornos del ritmo: durante la sedación pueden evidenciarse bradicardias o taquicardias de complejos anchos o estrechos, bloqueos. En caso de inestabilidad hemodinámi- ca, debe pedirse ayuda, garantizar FiO2 del 100%, evaluar el tipo de ritmo presente en el cardioscopio, amplitud del complejo QRS, frecuencia cardíaca y proceder según algoritmos de reanimación cardiopulmonar pediátrico.
• Shock: sospechar ante evidencia de signos de bajo gasto, taquicardia, llenado capilar mayor de 2 segundos y presión arterial sistólica por debajo del percentil 5 para la edad. El manejo inicial consiste en iniciar oxígeno suplementario con FiO2 del 100%, considerar bolo de 10-20 mL/kg de cristaloide y en caso de no mejoría, considerar de forma temprana el uso de epinefrina 1 mcg/kg IV. En caso de persistir deterioro, solicitar ayuda e iniciar manejo de soporte cardio- pulmonar, enfocando según historia clínica, medicamentos administrados, procedimiento realizado y posibles diagnósticos diferenciales.
• Paro cardíaco: ante evidencia de ausencia de pulso, activar el protocolo de reanimación cardiopulmonar pediátrico, solicitando ayuda inmediata, asignar roles, iniciar oxígeno suplementario con FiO2 del 100%, iniciar compresiones torácicas, ventilación con presión positiva a una frecuencia de dos ventilaciones por cada 15 compresiones de alta calidad (en caso de contar con dos reanimadores), analizar el tipo de ritmo de paro en el cardioscopio o por medio de las palas del desfibrilador, diferenciando los ritmos de paro no desfi- brilables (asistolia o actividad eléctrica sin pulso), de los ritmos de paro desfibrilables (taquicardia ventricular sin pulso o fibrilación ventricular). Proceder manejo según algoritmos de reanimación pediátrica.
• Anafilaxia: sospechar en caso de urticaria, rash, angioede- ma, asociados a disnea, broncoespasmo e hipotensión. El manejo inicial consiste en solicitar ayuda, iniciar oxígeno suplementario con FiO2 del 100%, retirar infusiones y posibles agentes causantes, administrar un bolo de cristaloide de 20 mL/kg IV, adrenalina 10 mcg/kg IM, metilprednisolona 2 mg/kg IV y difenhidramina 1 mg/kg IV.
-
Conclusiones
La sedación del paciente pediátrico es una actividad médica que será cada vez más frecuente, debido al desarrollo de múltiples procedimientos por fuera del quirófano. Puede ser llevada a cabo por médicos no anestesiólogos, siempre y cuando se encuentren capacitados en reanimación básica y avanzada, se cuente con los conocimientos básicos en farmacología de los medicamentos administrados y estén familiarizados con los cambios fisiológicos del niño. La gran mayoría de eventos adversos en sedación son prevenibles, siempre y cuando se realice una adecuada evaluación del paciente antes del procedimiento, identificando posibles factores de riesgo que justifiquen su manejo por personal más capacitado. Se debe contar con una
adecuada preparación del equipo necesario, calcular las dosis y diluciones de los medicamentos a utilizar, desde antes de comenzar la sedación, además de titular la dosis – respuesta, esperando el debido tiempo de latencia y de efecto pico, evitando así la sobredosificación de los pacientes. Nunca se debe subestimar un procedimiento bajo sedación, mucho menos en los pacientes pediátricos, es por esto que se enfatiza en la preparación, evaluación y gestión del riesgo.
Referencias
1. Coté CJ, Wilson S; AMERICAN ACADEMY OF PEDIATRICS; AMERICAN ACADEMY OF PEDIATRIC DENTISTRY. Guidelines for monitoring and management of pediatric patients before, during, and after sedation for diagnostic and therapeutic procedures. Pediatrics. 2019 Jun;143(6):e20191000. https://doi.org/10.1542/peds.2019-1000 PMID:31138666
2. Zielinska M, Bartkowska-Sniatkowska A, Becke K, Höhne C, Najafi N, Schaffrath E, et al. Safe pediatric procedural sedation and analgesia by anesthesiologists for elective procedures: A clinical practice statement from the European Society for Paediatric Anaesthesiology. Paediatr Anaesth. 2019 Jun;29(6):583–90. https://doi.org/10.1111/pan.13615 PMID:30793427
3. Practice guidelines for moderate procedural sedation and Analgesia 2018. Anesthesiology. 2018 Mar;128(3):437–79. https://doi.org/10.1097/ALN.0000000000002043 PMID:29334501
4. Zuluaga M, Gómez H. Curso de sedación en niños. Medellín, Colombia: HPTU; 2020.
5. Ramalho CE, Bretas PM, Schvartsman C, Reis AG. Sedation and analgesia for procedures in the pediatric emergency room. J Pediatr (Rio J). 2017;93 Suppl 1:2–18. https://doi.org/10.1016/j.jped.2017.07.009 PMID:28945987
6. Krauss BS, Krauss BA, Green SM. Videos in clinical medicine. Procedural sedation and analgesia in children. N Engl J Med. 2014 Apr;370(15):e23. https://doi.org/10.1056/NEJMvcm1108559 PMID:24716701
7. Guidelines for the safe use of procedural sedation and analgesia for diagnostic and therapeutic procedures in children. S Afr J Anaesthesiol Analg. 2016;22(1 supplement 5):S00–00.
8. Scattoloni J, Nafiu O, Malviya S, et al. Outpatient anesthesia. In: Andropoulos D, Gregory G, editors. Gregory’s Pediatric Anesthesia. 6th ed. Hoboken: John Wiley & Sons; 2020. pp. 955–78. https://doi.org/10.1002/9781119371533.ch38.
9. Landrigan-Ossar M. Cravero J. Pediatric sedation. In: Davis P, Cladis F, editors. Smith’s anesthesia for infants and children. 10th ed. Philadelphia: Elsevier; 2022. pp. 1168–83.
10. Echeverry P, Rubieano A. Sedación. Capítulo 23. In: Jaramillo J, Echeverry P, Gómez J, editors. Tratado de anestesia pediátrica. Tomo I. Bogotá: Editorial SCARE; 2015. pp. 684–709.
11. Jain S. Sedation: A Primer for Pediatricians. Pediatr Ann. 2018 Jun;47(6):e254–8. https://doi.org/10.3928/19382359-20180522-04 PMID:29898238
12. Green SM, Leroy PL, Roback MG, Irwin MG, Andolfatto G, Babl FE, et al.; International Committee for the Advancement of Procedural Sedation. An international multidisciplinary consensus statement on fasting before procedural sedation in adults and children. Anaesthesia. 2020 Mar;75(3):374–85. https://doi.org/10.1111/anae.14892 PMID:31792941
13. Frykholm P, Disma N, Andersson H, Beck C, Bouvet L, Cercueil E, et al. Pre-operative fasting in children: A guideline from the European Society of Anaesthesiology and Intensive Care. Eur J Anaesthesiol. 2022 Jan;39(1):4–25. https://doi.org/10.1097/EJA.0000000000001599 PMID:34857683
14. Cravero J, Roback M. Procedural sedation in children outside of the operating room. UpToDate. 2021.
15. Hayes JA, Aljuhani T, De Oliveira K, Johnston BC. Safety and Efficacy of the Combination of Propofol and Ketamine for Procedural Sedation/Anesthesia in the Pediatric Population: A Systematic Review and Meta-analysis. Anesth Analg. 2021 Apr;132(4):979–92. https://doi.org/10.1213/ANE.0000000000004967 PMID:32665470
16. Kim J, Yoo S, Kim J, Kim S. Using nasal cannula for sevoflurane deep sedation in emergency dental treatment. J Dent Anesth Pain Med. 2015 Mar;15(1):11–5. https://doi.org/10.17245/jdapm.2015.15.1.11 PMID:28879253
17. Choi EK, Park S, Park KB, Kwak KH, Park S. Postoperative emergence agitation and intraoperative sevoflurane sedation under caudal block in children: a randomized comparison of two sevoflurane doses. Anesth Pain Med. 2019 Oct;14(4):434–40. https://doi.org/10.17085/apm.2019.14.4.434 PMID:33329774
18. Sury MR, Harker H, Thomas ML. Sevoflurane sedation in infants undergoing MRI: a preliminary report. Paediatr Anaesth. 2005 Jan;15(1):16–22. https://doi.org/10.1111/j.1460-9592.2005.01456.x PMID:15649158
19. Kim SO, Kim YJ, Hyun HK, Koo YS, Shin TJ. Deep sedation with sevoflurane inhalation via a nasal hood for brief dental procedures in pediatric patients. Pediatr Emerg Care. 2013 Aug;29(8):926–8. https://doi.org/10.1097/PEC.0b013e31829ec4e9 PMID:23925252
20. Lei S, Sun LS, Kubacki T. Inhaled Anesthetics. In: Davis P, Cladis F, editors. Smith’s anesthesia for infants and children. 10th ed. Philadelphia: Elsevier; 2022. pp. 213–27.
21. Şimşek T, Gürbüz Aytuluk H, Yılmaz M, Kaynar Şimşek A, Turan Cıvraz AZ, Saraçoglu KT; SimSek T. Aytuluk HG, Yılmaz M, SimSek AK, Turan AZ, Saraçoglu KT. Evaluation of sedation with sevoflurane in magnetic resonance imaging in pediatric patients. Kocaeli Med J. 2022;11(1):234–8. https://doi.org/10.5505/ktd.2022.56244.
22. De Sanctis Briggs V. [Sedation with sevoflurane for magnetic resonance imaging in pediatrics: retrospective study of 5864 cases]. Rev Esp Anestesiol Reanim. 2009 Apr;56(4):212–6. https://doi.org/10.1016/S0034-9356(09)70374-3 PMID:19537260
23. Gomes HS, Gomes HS, Sado-Filho J, Costa LR, Costa PS. Does sevoflurane add to outpatient procedural sedation in children? A randomised clinical trial. BMC Pediatr. 2017 Mar;17(1):86. https://doi.org/10.1186/s12887-017-0838-4 PMID:28340572
24. Chudh V, Malde A. Comparison of propofol-ketamine combination versus sevoflurane sedation for gastrointestinal endoscopies in children. Pediatr Anesth Crit Care J. 2017;5(2):58–65.
25. Palacios A, Llorente A. Sedación inhalatoria en cuidados intensivos. An Pediatr Contin. 2014;12(3):142–6.
26. Aldrete JA. The post-anesthesia recovery score revisited. J Clin Anesth. 1995 Feb;7(1):89–91. https://doi.org/10.1016/0952-8180(94)00001-K PMID:7772368

 ORCID
ORCID