Yerlin Andrés Colina Vargas1,a,*, Paulina Castro Echavarría1,b, Cristian Vera Marín1,c, Daniela Cely Restrepo1,d, Laura C. Gómez Orrego1,e, Juan S. Parada Zuluaga1,d, Alejandro Posada Yepes2
Recibido: 25-02-2023
Aceptado: 07-03-2023
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 5 pp. 505-510|https://doi.org/10.25237/revchilanestv52n5-09
PDF|ePub|RIS
PENG block for hip replacement
Abstract
Introduction: PENG block has emerged as a promising technique for pain control in hip replacements. Objective: To determine the analgesic results of the technique based on spinal anesthesia and PENG block, in patients undergoing hip replacement, in a high complexity center. Methods: Prospective observational study, in one year patients submitted to hip replacement were included, whose anesthetic technique consisted of spinal anesthesia and PENG block in a high complexity center. The analysis was performed by descriptive statistics methods; using the statistical package SPSSv.26 (Inc, Chicago, IL). Results: 28 patients included, the median age was 76.5 years (IQR: 66.7-84.5), 16 (57.1%) women. They presented a median static pain scale of 2.5/10 postoperative hours and 3/10 dynamic pain, and a postoperative week median static pain of 1/10 and 1/10 dynamic pain. Nine patients (32.1%) required postoperative opioid analgesia. The median number of days of postoperative opioid requirement was zero days (IQR: 0 – 1.75). No patient presented nausea or vomiting, pruritus, urinary retention, or respiratory depression. Conclusion: In our patients with PENG block, adequate perioperative pain control and a reduction in postoperative opioid requirements were evidenced.
Resumen
Introducción: El bloqueo PENG ha surgido como una técnica prometedora en el control del dolor en los reemplazos de cadera. Objetivo: Determinar los resultados analgésicos, de la técnica basada en anestesia espinal y bloqueo PENG, en los pacientes sometidos a prótesis de cadera, en un centro de alta complejidad. Métodos: Estudio observacional prospectivo, en un año se incluyeron pacientes sometidos a prótesis de cadera, cuya técnica anestésica consistió en anestesia espinal y bloqueo PENG en un centro de alta complejidad. Se realizó el análisis por métodos de estadística descriptiva; mediante el paquete estadístico SPSSv.26 (Inc, Chicago, IL). Resultados: 28 pacientes incluidos, la mediana de edad fue de 76,5 años (RIQ: 66,7-84,5), 16 (57,1%) mujeres. Presentaron una mediana de escala de dolor estático a las 12 h posoperatorio de 2,5/10 y dinámico de 3/10, y a la semana posoperatorio presentaban una mediana de dolor estático de 1/10 y dinámico de 1/10. Nueve pacientes (32,1%) requirieron analgesia con opioides en el posoperatorio. La mediana de días de requerimiento de opioide posoperatorio fue de cero días (RIQ:0 – 1,75). Ningún paciente presentó náuseas o vómito, prurito, retención urinaria, o depresión respiratoria. Conclusión: En nuestros pacientes con bloqueo PENG se evidenció un adecuado control del dolor perioperatorio, y una reducción de los requerimientos de opioides en el posoperatorio.
-
Introducción
Las fracturas de cadera son una entidad de distintas etiologías con un comportamiento al alza en los últimos años dado el envejecimiento poblacional. En Reino Unido 76.000 personas se fracturan la cadera anualmente, alcanzando cifras de más de 390.000 casos anuales en Estados Unidos, donde se prevé que para el 2040 esta cifra aumentará a medio millón de casos. La mortalidad global asociada a esta patología es del 20% al 33% durante el primer año[1]-[3].
Dicha condición representa un reto anestésico por abordar pacientes de edades avanzadas con múltiples comorbilidades. La técnica anestésica es fundamental, ya que la anestesia general se ha asociado con un mayor riesgo de complicaciones después de una cirugía de fractura de cadera. En contraste a ello, la anestesia espinal ha mostrado una frecuencia menor de transfusiones de sangre, trombosis venosa profunda, infección del tracto urinario, complicaciones generales e incluso una menor duración de la cirugía. Sin embargo, en desenlaces como mortalidad no hay diferencias[4],[5].
En consecuencia, las técnicas regionales se están posicionando como técnicas más apropiada por un mejor perfil analgésico, menor consumo de opioides y reducción de efectos secundarios asociados. Si bien algunas técnicas como el bloqueo del nervio femoral, bloqueo de la fascia ilíaca o el bloqueo “3 en 1” del nervio femoral se destacan por disminuir la necesidad del consumo de opioides y sus efectos secundarios, según algunas publicaciones, solo proporcionan una analgesia parcial[6], y en algunos estudios anatomopatológicos y de distribución del anestésico en resonancia, indican que no tienen una adecuada cobertura sobre el nervio obturador[7],[8] aunque esté descrito que el bloqueo 3 en 1 busca, en teoría, el bloqueo del nervio femoral, femoro cutáneo lateral y obturador. Por su parte, el bloqueo de fascia iliaca podría bloquear en forma menos consistente el nervio obturador con 40 ml de volumen, y esta probabilidad podría verse aumentada al utilizar 60 ml de solución, lo que se ha visto también en estudios cadavéricos[9].
El nervio obturador tiene importancia para el manejo analgésico, ya que contribuye junto con el nervio accesorio del obturador y ramas del nervio femoral, para la inervación de la cápsula anterior de la cadera. Así, este grupo de nervios pericapsulares deberían ser el blanco terapéutico para alcanzar una analgesia efectiva y se consigue con el bloqueo único de las ramas articulares sensitivas en forma unilateral, denominado bloqueo PENG, publicado por primera vez en 2018[10]-[12].
Estudios realizados con dicho bloqueo han mostrado efectividad en la reducción del dolor, a pesar de contar con grupos pequeños. Una prueba realizada en un espécimen cadavérico, inyectando azul de metileno siguiendo la técnica de bloqueo, mostró que el patrón de distribución de dicho líquido, usando 20 cc de volumen, confiere a un verdadero bloqueo pericapsular que captura las ramas articulares de los nervios femoral, obturador y obturador accesorio. De igual forma, se han publicado reportes donde expresan que la técnica de bloqueo PENG demostró ser confiable en el bloqueo de los nervios femoral y obturador y surgiendo como un método analgésico efectivo para la cirugía de cadera, que requiere más estudios[12]-[14].
Por lo anterior, nos planteamos como objetivo para desarrollar el estudio, determinar los resultados analgésicos, de la técnica basada en anestesia espinal y bloqueo PENG, en los pacientes sometidos a prótesis de cadera, en un centro de alta complejidad de Medellín.
-
Métodos
Diseño de estudio: Prospectivo con análisis descriptivo.
Participantes: Se incluyeron en el estudio pacientes con fractura de cadera intracapsular sometidos a prótesis total de cadera, cuya técnica anestésica consistió en anestesia espinal (realizada con 10 mg de bupivacaina pesada al 0,5% + 25 mcg de fentanilo, con el paciente sentado) y bloqueo PENG (realizado con el paciente en decúbito supino, previo a la anestesia espinal, para favorecer que el paciente pudiera sentarse sin dolor, con ayuda. Este se realiza siempre en la institución con un ecógrafo General Electric®, con transductor curvilíneo, infiltrando 15 cc de solución salina + 15 cc de bupivacaina 0,5% con epinefrina 1:200.000 (bupirop epinefrina de ropsohn®), para dejar una mezcla a concentración de 0,25%, y con mayor volumen al originalmente descrito para asegurar una adecuada dispersión). Todos los pacientes de la institución son manejados con esquemas de analgesia multimodal a criterio del anestesió- logo de cada caso. El estudio fue llevado a cabo en un centro de alta complejidad de Medellín, entre octubre de 2020 a octubre de 2021. Se excluyeron pacientes que en su cirugía requirieron anestesia general, aquellos con historias clínicas sin variables relevantes para la investigación como la determinación de la escala visual análoga del dolor al ingreso, así como en el posoperatorio a las 12, 24, 36 h, y, los pacientes que se hubiesen negado a la llamada una semana posterior a su procedimiento para evaluar cómo se encontraba el dolor y los medicamentos que estuviera tomando.
Muestra: Se incluyeron todos los pacientes que cumplieran con los criterios de elegibilidad en el periodo de estudio.
Variables: Se tuvo en cuenta variables sociodemográficas; la evaluación del dolor estático y dinámico, con la escala visual análoga seriado, al ingreso, así como a las 12, 24, 36 h y a la semana posoperatorio; variables hemodinámicas; el desarrollo de complicaciones, y, el requerimiento de opioides en el posoperatorio.
Fuentes de datos: La información basal se obtuvo a partir de fuentes secundarias como la historia clínica electrónica. La información del seguimiento a la semana de la intervención quirúrgica, se realizó mediante un seguimiento telefónico. Posteriormente, la información obtenida fue consignada en una base de datos diseñada y validada para tal fin.
Control de sesgos: La aplicación exhaustiva de criterios de elegibilidad permitió disminuir posibles sesgos de selección. Respecto posibles sesgos de información, se excluyeron aquellos que no tuvieran las variables de interés para el estudio, y aquellos que no se les pudiera realizar el seguimiento a la semana, lo cual también se logró mediante la elaboración del instrumento de recolección de datos de forma estandarizada y validada, y el entrenamiento de los investigadores que registraron los datos, evitando de una manera considerable sesgos de información inherentes a la digitación de datos por parte del recolector. Adicionalmente, es importante aclarar que los investigadores que captaron la información y realizaron el seguimiento telefónico no fueron los mismos que realizaron el procedimiento pues no son anestesiólogos de la institución.
Análisis estadístico: Se realizó el análisis por métodos de estadística descriptiva, utilizando frecuencias absolutas y relativas, y medidas de dispersión según las pruebas de normalidad de la distribución de la población. Todos los análisis fueron llevados a cabo en el paquete estadístico SPSS v.26 (Inc., Chicago, IL).
Consideraciones éticas: La investigación fue llevada a cabo posterior a tener el aval por parte del Comité de Ética de la Institución, otorgado en el acta número 20 del 28 de septiembre de 2020.
-
Resultados
Durante el período de estudio 28 pacientes cumplieron los criterios de elegibilidad, la mediana de edad de la población fue de 76,5 años (RIQ: 66,7-84,5), 16 (57,1%) fueron mujeres. Los pacientes presentaron una mediana de frecuencia cardiaca en el preoperatorio de 80lpm (RIQ: 73,2 – 84 lpm) y en el posoperatorio de 70 lpm (RIQ: 67 – 77,5 lpm). Presentaron un promedio de presión arterial sistólica preoperatoria de 126,8 mmHg (DE: 12,3) y diastólica de 74,9 mmHg (DE: 7,8), y en el posoperatorio una presión arterial sistólica de 117,3 mmHg (DE: 11,5) y diastólica de 69,8 mmHg (DE: 8,7).
Respecto a la evaluación del dolor, presentaron una mediana de la escala de dolor estático basal de 7/10 y dinámico de 8/10, a las 12 h posoperatorio de 2,5/10 y dinámico de 3/10, y a la semana posoperatorio presentaban una mediana de dolor estático de 1/10 y dinámico de 1/10. En los Gráficos 1 y 2 se evidencia la evolución del dolor estático y dinámico para los pacientes. Todos los pacientes de la institución son manejados con esquemas de analgesia multimodal a criterio del aneste- siólogo de cada caso. Nueve pacientes (32,1%) requirieron, adicionalmente analgesia con opioides en el posoperatorio. La mediana de días de requerimiento de opioide posoperatorio fue de cero días (RIQ: 0 – 1,75). Ningún paciente presentó náuseas o vómito, prurito, retención urinaria o depresión respiratoria.
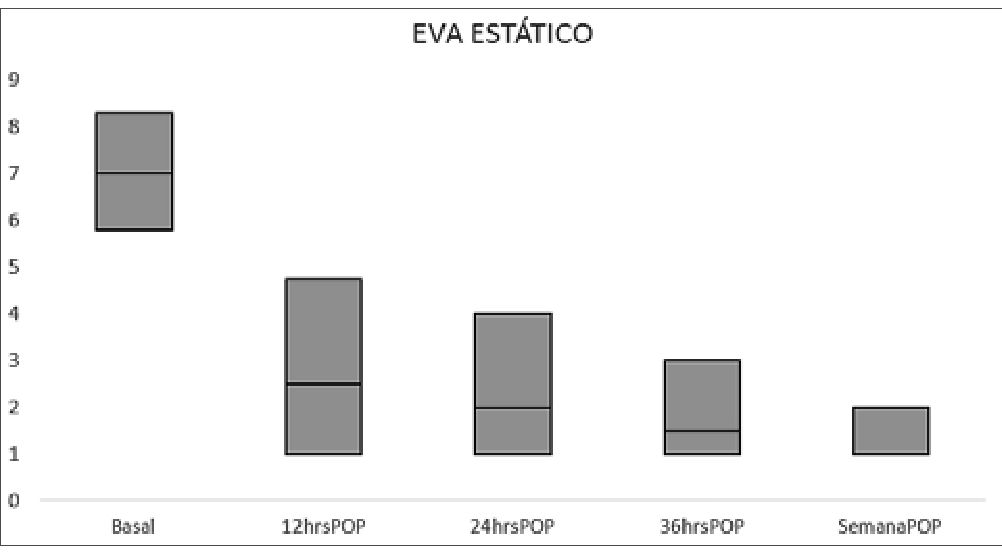
Gráfico 1. Seguimiento posoperatorio de la evaluación de la escala visual análoga del dolor estático. Fuente: autores.
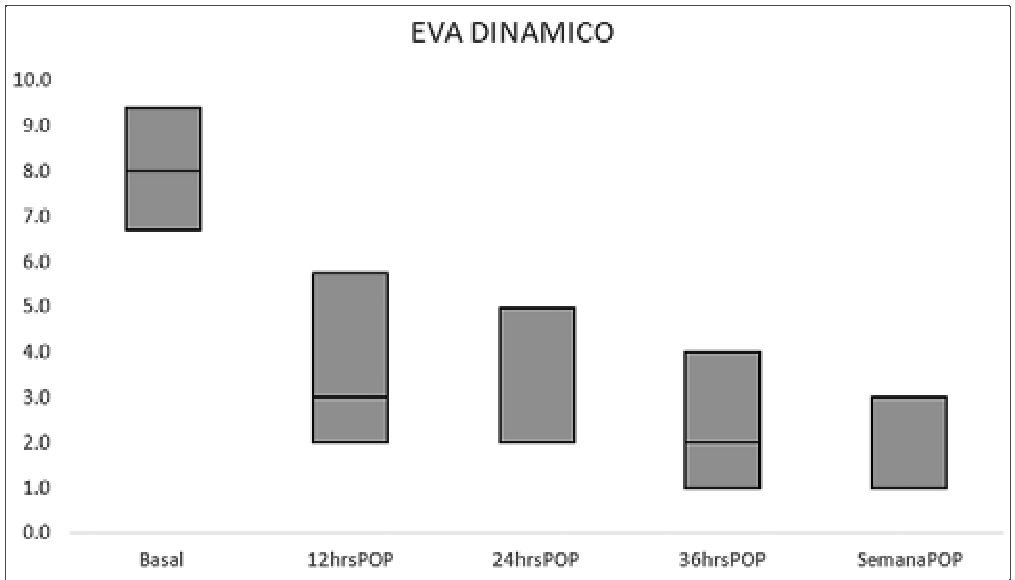
Gráfico 2. Seguimiento posoperatorio de la evaluación de la escala visual análoga del dolor dinámico. Fuente: autores.
-
Discusión
Las fracturas de cadera afectan la calidad de vida y funcionalidad de quienes las sufren, con alto riesgo de muerte después de un año. La atención multidisciplinaria perioperatoria es importante en lo que respecta a la evaluación y el tratamiento de la osteoporosis, así como a la movilidad funcional posoperatoria[15]. Desde 2011, las vías de atención estandarizadas y multidisciplinarias han llevado a un progreso significativo en el tratamiento de la fractura de cadera, con una reducción asociada de la mortalidad, duración de la hospitalización y el tiempo hasta la evaluación, operación y removilización. Mediante la realización de investigaciones coordinadas y la estandarización de la atención en función de la evidencia. Estas ganancias han reducido la carga financiera relativa de la fractura de cadera y la carga personal para los pacientes y sus cuidadores[3].
La anestesia ha tardado más en adoptar una práctica estandarizada, la atención anestésica es variable y puede verse afectada por muchos factores. La cantidad de bloqueos nerviosos coadministrados con la anestesia para fractura de cadera sigue siendo muy pobre, 57,2% con anestesia general y 39,8% con anestesia espinal, cuando el beneficio analgésico adicional del bloqueo nervioso debería ser para una cifra cercana al 100% de las anestesias[3]. En todo el mundo, se espera que el número total de fracturas de cadera supere los 6 millones para el año 2050. Aproximadamente, un tercio de los pacientes con fracturas reciben un reemplazo de cadera. El costo estimado del tratamiento es de, aproximadamente, 10,3 a 15,2 mil millones de dólares por año en Estados Unidos[16]-[18].
Una revisión de las fracturas de cadera en Estados Unidos encontró que ocurrían con mayor frecuencia entre los 65 y 99 años, en nuestro estudio la población tuvo una mediana de edad de 76,5 años, consistente con esto. Así mismo, ocurren unas tres veces más en mujeres, en nuestro estudio también prevaleció en las mujeres con una frecuencia de 57,1%[19]- [21].
Con frecuencia, el dolor no es adecuadamente manejado en los adultos mayores, aumentando su riesgo de complicaciones como el delirium, la estancia hospitalaria y afectando la recuperación funcional[22]. Siempre que sea posible, los bloqueos de nervios periféricos pueden ser útiles para controlar el dolor, disminuir el requerimiento de opioides y minimizar la sedación. Estos pueden utilizarse previo a la cirugía, sobre todo en los pacientes en quienes es difícil debido al dolor, el adecuado posicionamiento para la anestesia espinal, y, además, pueden ayudan a la analgesia posoperatoria. Existen múltiples tipos de bloqueos de nervios periféricos que podrían brindar adecuada analgesia para la cadera, y unos pocos más preservando la función motora, entre ellos el bloqueo PENG. Sin embargo, no existen estudios de gran peso que comparen los diferentes tipos de bloqueo[23]-[28].
Existen múltiples técnicas de analgesia regional para aliviar el dolor en este escenario, aunque muchas pueden tener efectos no deseados. El bloqueo del nervio femoral, el del compartimento de la fascia ilíaca y el femoral 3 en 1, se usan con regularidad debido a su capacidad para reducir el dolor posoperatorio, el consumo de opioides y los efectos adversos relacionados con éstos[7],[8],[29],[30]. Los estudios anatómicos han demostrado que las ramas articulares del nervio obturador y femoral, que inervan la cápsula anterior de la cadera, pueden no bloquearse de manera óptima con estas técnicas[31],[32].
Estos bloqueos también suelen causar un grado de bloqueo motor que puede retrasar la movilización posoperatoria. El bloqueo PENG se puede utilizar como alternativa a éstos, para reducir el dolor posoperatorio después de cirugías de cadera. Además, se enfoca solo en la inervación sensorial de la cadera, lo que potencialmente permite una movilización y recuperación más tempranas después de la operación. En nuestra investigación, todos los pacientes, por indicación de ortopedia, se incentivaron a caminar al otro día del posoperatorio, práctica habitual en la institución, y ninguno presentó limitación para caminar con apoyo ni por dolor ni por disminución en la fuerza[7],[8],[29],[30].
En el estudio los pacientes presentaron un adecuado control del dolor, tanto estático como dinámico, evaluado previo al procedimiento, así como a las 12, 24, 36 h posoperatorio y a la semana posoperatorio. Nueve pacientes (32,1%) requirieron analgesia con opioides, pero por corto período de tiempo como se evidencia en los resultados, sin retrasar el alta de los pacientes ni aumentar los eventos adversos. Ningún paciente presentó náuseas o vómito, prurito, retención urinaria o depresión respiratoria.
Aunque todavía está en sus inicios, varios informes de casos han demostrado el potencial del bloqueo PENG para reducir con éxito el dolor posoperatorio, así como para reducir el consumo de opioides y minimizar los efectos secundarios inducidos por éstos, algo esencial en los pacientes de edad avanzada. Debido a lo relativamente nuevo de este bloqueo, la literatura disponible sobre la técnica se limita a informes de casos y estudios de cohortes, con una escasez de ensayos controlados aleatorios sobre la eficacia del procedimiento hasta la fecha. Sin embargo, una amplia gama de estudios de casos publicados indica el potencial del bloqueo PENG para mejorar, significativamente, la analgesia de la articulación de la cadera y, actualmente, se están realizando múltiples ensayos clínicos más grandes que investigan la técnica[33]-[36].
A la fecha, el bloqueo PENG es una técnica joven y prometedora. Si bien, aún puede existir un desconocimiento sobre sus indicaciones, contraindicaciones, técnica y fármacos a inyectar. Además, aún no hay datos sobre las complicaciones y toda la literatura disponible se encuentra en los dos niveles de calidad más bajos de la jerarquía de la evidencia. Aunque no existen ensayos para establecer eficacia, seguridad y ventajas del bloqueo PENG sobre otras técnicas, representa una gran promesa para un enfoque futuro de las estrategias analgésicas de movilización temprana y ahorro de opioides[11].
-
Conclusión
El bloqueo PENG podría convertirse en ese cuidado anestésico estandarizado en los pacientes con fractura de cadera, no solo por la adecuada analgesia, sino también por permitir el adecuado posicionamiento de los pacientes con el dolor de la fractura para la colocación de la anestesia espinal, el cual, además, muestra un beneficio en la reducción del consumo de opioides postoperatorio, sin mencionar que técnicamente es simple de realizar.
Confidencialidad de los datos: Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado: Los autores declaran que en este artículo no aparecen datos de pacientes. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
-
Reconocimientos
-
Contribución de los autores:
YACV y APY. Concepción del proyecto original, diseño y planificación del estudio, obtención de datos, interpretación de los resultados y redacción del manuscrito. Compromiso de ser responsables de todos los aspectos del trabajo asegurando que todos los interrogantes relativos a la exactitud u honestidad de cualquier parte del trabajo han sido debidamente investigados y resueltos.
PCE, DCR, JSPZ y LCGO. Planificación del estudio, obtención de datos, análisis de los resultados, redacción del manuscrito. Compromiso de ser responsables de todos los aspectos del trabajo asegurando que todos los interrogantes relativos a la exactitud u honestidad de cualquier parte del trabajo han sido debidamente investigados y resueltos.
YACV y CVM. Análisis e interpretación de los resultados, revisión crítica intelectual significativa, redacción del manuscrito. Compromiso de ser responsables de todos los aspectos del trabajo, asegurando que todos los interrogantes relativos a la exactitud u honestidad de cualquier parte del trabajo han sido debidamente investigados y resueltos.
Asistencia para el estudio: Ninguna declarada.
Presentaciones: ninguna declarada.
Agradecimientos: Agradecemos a la clínica universitaria bolivariana y a los equipos de ecografía General Electric® facilitados para el desarrollo del estudio.
Apoyo financiero y patrocinio: Ninguna declarada.
Conflictos de interés: Los autores declaran no tener conflicto de intereses.
-
Referencias
1. Veronese N, Maggi S. Epidemiology and social costs of hip fracture. Injury. 2018 Aug;49(8):1458–60. https://doi.org/10.1016/j.injury.2018.04.015 PMID:29699731
2. Ramponi DR, Kaufmann J, Drahnak G. Hip Fractures. Adv Emerg Nurs J. 2018;40(1):8–15. https://doi.org/10.1097/TME.0000000000000180 PMID:29384769
3. Griffiths R, Babu S, Dixon P, Freeman N, Hurford D, Kelleher E, et al. Guideline for the management of hip fractures 2020: Guideline by the Association of Anaesthetists. Anaesthesia. 2021 Feb;76(2):225–37. Available from: DOI.org/10.1111/anae.15291 https://doi.org/10.1111/anae.15291 PMID:33289066
4. Neuman MD, Feng R, Carson JL, Gaskins LJ, Dillane D, Sessler DI, et al.; REGAIN Investigators. Spinal Anesthesia or General Anesthesia for Hip Surgery in Older Adults. N Engl J Med. 2021 Nov;385(22):2025–35. https://doi.org/10.1056/NEJMoa2113514 PMID:34623788
5. Morgan L, McKeever TM, Nightingale J, Deakin DE, Moppett IK. Spinal or general anaesthesia for surgical repair of hip fracture and subsequent risk of mortality and morbidity: a database analysis using propensity score-matching. Anaesthesia. 2020 Sep;75(9):1173–9. https://doi.org/10.1111/anae.15042 PMID:32337715
6. Guay J, Parker MJ, Griffiths R, Kopp S. Peripheral nerve blocks for hip fractures. Cochrane Database Syst Rev. 2017 May;5(5):CD001159. PMID:28494088
7. Marhofer P, Nasel C, Sitzwohl C, Kapral S. Magnetic resonance imaging of the distribution of local anesthetic during the three-in-one block. Anesth Analg. 2000 Jan;90(1):119–24. https://doi.org/10.1097/00000539-200001000-00027 PMID:10624991
8. Swenson JD, Davis JJ, Stream JO, Crim JR, Burks RT, Greis PE. Local anesthetic injection deep to the fascia iliaca at the level of the inguinal ligament: the pattern of distribution and effects on the obturator nerve. J Clin Anesth. 2015 Dec;27(8):652–7. https://doi.org/10.1016/j.jclinane.2015.07.001 PMID:26277873
9. Kantakam P, Maikong N, Sinthubua A, Mahakkanukrauh P, Tran Q, Leurcharusmee P. Cadaveric investigation of the minimum effective volume for ultrasound-guided suprainguinal fascia iliaca block. Reg Anesth Pain Med. 2021 Sep;46(9):757–62. https://doi.org/10.1136/rapm-2021-102563 PMID:33911024
10. Tran J, Agur A, Peng P. Is pericapsular nerve group (PENG) block a true pericapsular block? Reg Anesth Pain Med. 2019 Jan;44(2):rapm-2018-100278. https://doi.org/10.1136/rapm-2018-100278 PMID:30635511
11. Del Buono R, Padua E, Pascarella G, Costa F, Tognù A, Terranova G, et al. Pericapsular nerve group block: an overview. Minerva Anestesiol. 2021 Apr;87(4):458–66. https://doi.org/10.23736/S0375-9393.20.14798-9 PMID:33432791
12. Girón-Arango L, Peng PW, Chin KJ, Brull R, Perlas A. Pericapsular Nerve Group (PENG) Block for Hip Fracture. Reg Anesth Pain Med. 2018 Nov;43(8):859–63. https://doi.org/10.1097/AAP.0000000000000847 PMID:30063657
13. Barnett JJ, Shakeri S, Agur AM. Overview of the Innervation of the Hip Joint. Phys Med Rehabil Clin N Am. 2021 Nov;32(4):745–55. https://doi.org/10.1016/j.pmr.2021.05.009 PMID:34593140
14. Black ND, Chin KJ. Pericapsular nerve group (PENG) block: comments and practical considerations. J Clin Anesth. 2019 Sep;56:143–4. https://doi.org/10.1016/j.jclinane.2019.02.010 PMID:30802786
15. Bhandari M, Swiontkowski M. Management of Acute Hip Fracture. N Engl J Med. 2017 Nov;377(21):2053–62. https://doi.org/10.1056/NEJMcp1611090 PMID:29166235
16. Kannus P, Parkkari J, Sievänen H, et al. Epidemiología de las fracturas de cadera. hueso 1996; 18:57 S
17. Huddleston JM, Whitford KJ. Atención médica de pacientes ancianos con fractura de cadera. Mayo Clin Proc. 2001;76:295. https://doi.org/10.4065/76.3.295 PMID:11243276
18. Dy CJ, McCollister KE, Lubarsky DA, Lane JM. Una evaluación económica de una estrategia basada en sistemas para acelerar el tratamiento quirúrgico de las fracturas de cadera. J Bone Joint Surg Am. 2011;93:1326. https://doi.org/10.2106/JBJS.I.01132 PMID:21792499
19. Karagas MR, Lu-Yao GL, Barrett JA, et al. Heterogeneidad de la fractura de cadera: edad, raza, sexo y patrones geográficos de cuello femoral y fracturas trocantéricas entre los ancianos de EE. UU. Am J Epidemiol. 1996;143:677. https://doi.org/10.1093/oxfordjournals.aje.a008800 PMID:8651229
20. Brunner LC, Eshilian-Oates L, Kuo TY. Fracturas de cadera en adultos. Am Fam Médico. 2003;67:537.
21. Kanis JA, Odén A, McCloskey EV, Johansson H, Wahl DA, Cooper C; IOF Working Group on Epidemiology and Quality of Life. A systematic review of hip fracture incidence and probability of fracture worldwide. Osteoporos Int. 2012 Sep;23(9):2239–56. https://doi.org/10.1007/s00198-012-1964-3 PMID:22419370
22. Titler MG, Herr K, Schilling ML, Marsh JL, Xie XJ, Ardery G, et al. Acute pain treatment for older adults hospitalized with hip fracture: current nursing practices and perceived barriers. Appl Nurs Res. 2003 Nov;16(4):211–27. https://doi.org/10.1016/S0897-1897(03)00051-X PMID:14608555
23. Foss NB, Kristensen BB, Bundgaard M, Bak M, Heiring C, Virkelyst C, et al. Fascia iliaca compartment blockade for acute pain control in hip fracture patients: a randomized, placebo-controlled trial. Anesthesiology. 2007 Apr;106(4):773–8. https://doi.org/10.1097/01.anes.0000264764.56544.d2 PMID:17413915
24. Godoy Monzon D, Iserson KV, Vazquez JA. Single fascia iliaca compartment block for post-hip fracture pain relief. J Emerg Med. 2007 Apr;32(3):257–62. https://doi.org/10.1016/j.jemermed.2006.08.011 PMID:17394987
25. Abou-Setta AM, Beaupre LA, Rashiq S, Dryden DM, Hamm MP, Sadowski CA, et al. Comparative effectiveness of pain management interventions for hip fracture: a systematic review. Ann Intern Med. 2011 Aug;155(4):234–45. https://doi.org/10.7326/0003-4819-155-4-201108160-00346 PMID:21844549
26. Beaudoin FL, Haran JP, Liebmann O. A comparison of ultrasound-guided three-in-one femoral nerve block versus parenteral opioids alone for analgesia in emergency department patients with hip fractures: a randomized controlled trial. Acad Emerg Med. 2013 Jun;20(6):584–91. https://doi.org/10.1111/acem.12154 PMID:23758305
27. Ritcey B, Pageau P, Woo MY, Perry JJ. Regional Nerve Blocks For Hip and Femoral Neck Fractures in the Emergency Department: A Systematic Review. CJEM. 2016 Jan;18(1):37–47. https://doi.org/10.1017/cem.2015.75 PMID:26330019
28. Garlich JM, Pujari A, Debbi EM, Yalamanchili DR, Moak ZB, Stephenson SK, et al. Time to Block: Early Regional Anesthesia Improves Pain Control in Geriatric Hip Fractures. J Bone Joint Surg Am. 2020 May;102(10):866–72. https://doi.org/10.2106/JBJS.19.01148 PMID:32195685
29. Aliste J, Layera S, Bravo D, Jara Á, Muñoz G, Barrientos C, et al. Randomized comparison between pericapsular nerve group (PENG) block and suprainguinal fascia iliaca block for total hip arthroplasty. Reg Anesth Pain Med. 2021 Oct;46(10):874–8. https://doi.org/10.1136/rapm-2021-102997 PMID:34290085
30. Vermeylen K, Desmet M, Leunen I, Soetens F, Neyrinck A, Carens D, et al. Supra-inguinal injection for fascia iliaca compartment block results in more consistent spread towards the lumbar plexus than an infra-inguinal injection: a volunteer study. Reg Anesth Pain Med. 2019 Feb;44(4):483–91. https://doi.org/10.1136/rapm-2018-100092 PMID:30798268
31. Short AJ, Barnett JJ, Gofeld M, Baig E, Lam K, Agur AM, et al. Anatomic study of innervation of the anterior hip capsule: implication for image-guided intervention. Reg Anesth Pain Med. 2018 Feb;43(2):186–92. https://doi.org/10.1097/AAP.0000000000000701 PMID:29140962
32. Nagpal AS, Brennick C, Occhialini AP, Leet JG, Clark TS, Rahimi OB, et al. Innervation of the posterior hip capsule: a cadaveric study. Pain Med. 2021 May;22(5):1072–9. https://doi.org/10.1093/pm/pnab057 PMID:33565591
33. Tran J, Agur A, Peng P. Is pericapsular nerve group (PENG) block a true pericapsular block? Reg Anesth Pain Med. 2019 Jan;44(2):257. https://doi.org/10.1136/rapm-2018-100278 PMID:30635511
34. Mistry T, Sonawane KB, Kuppusamy E. PENG block: points to ponder. Reg Anesth Pain Med. 2019 Mar;44(3):423–4. https://doi.org/10.1136/rapm-2018-100327 PMID:30635514
35. Morrison C, Brown B, Lin DY, Jaarsma R, Kroon H. Analgesia and anesthesia using the pericapsular nerve group block in hip surgery and hip fracture: a scoping review. Reg Anesth Pain Med. 2021 Feb;46(2):169–75. https://doi.org/10.1136/rapm-2020-101826 PMID:33109730
36. Pascarella G, Costa F, Del Buono R, Pulitanò R, Strumia A, Piliego C, et al.; collaborators. Impact of the pericapsular nerve group (PENG) block on postoperative analgesia and functional recovery following total hip arthroplasty: a randomised, observer-masked, controlled trial. Anaesthesia. 2021 Nov;76(11):1492–8. https://doi.org/10.1111/anae.15536 PMID:34196965

 ORCID
ORCID