Xiomara Muñoz Pérez1*, Nazhid Feris Monterrosa1
Recibido: 16-04-2023
Aceptado: 23-04-2023
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 6 pp. 581-591|https://doi.org/10.25237/revchilanestv52n6-05
PDF|ePub|RIS
Anesthesic aproche of muchopolysacaridosis
Abstract
Mucopolysacrydasis (MPS) is a group of diseases that consist of enzymatic deficiencies and are characterized by the lysosomal accumulation of glycosaminoglycans (GAG). The majority of patients with MPS during the course of their disease will require anesthesia for diagnostic procedures or surgeries. The objective of this article is to review the current state of knowledge regarding anesthetic management in patients with MPS. Non-systematic review. A literary search was carried out in Pubmed, Lilacs, Google Scholar and the relevant articles were chosen. The knowledge of the classification, the pathophysiology, the treatment, the adequate preoperative evaluation allows us to anticipate the risks and complications that these pathologies represent, especially the challenges in the management of the airway, the cognitive deficit, the cardiopulmonary dysfunction, and the risks of permanent spinal cord damage.
Resumen
Las Mucopolisacaridosis (MPS) son un grupo de patologías raras que consisten en deficiencias enzimáticas y se caracterizan por la acumulación lisosomal de glucosaminoglucanos (GAG). La mayoría de pacientes con MPS durante el curso de su enfermedad requerirán anestesia para procedimientos diagnósticos o cirugías. El objetivo del presente artículo es revisar el estado actual del conocimiento en torno al manejo anestésico en pacientes con MPS. Revisión no sistemática. Se realizó una búsqueda literaria en Pubmed, Lilacs, Google Scholar y se escogieron los artículos relevantes. El conocimiento de la clasificación, fisiopatología, tratamiento, la adecuada valoración preoperatoria permiten anticiparse a los riesgos y complicaciones que representan estas patologías, especialmente los retos en el manejo de la vía aérea, el déficit cognitivo, la disfunción cardiopulmonar y los riesgos de daño medular permanente.
-
Introducción
Las mucopolisacaridosis (MPS) son un grupo de enfermedades raras que consisten en deficiencias enzimáticas y se caracterizan por la acumulación lisosomal de productos intermedios del metabolismo de los mucopolisacaridos o glucosaminoglucanos (GAG). Estas sustancias son grandes moléculas que le dan soporte a la matriz extracelular y son componentes importante de los procesos de regulación cerebral y comunicación celular. Se asocian a un deterioro progresivo y disfunción orgánica, así como disminución de la expectativa de vida[1]-[3]. La prevalencia varía entre 1/5.000 a 1/7.000 nacidos vivos. Se desarrollan durante la infancia pero en la vida adulta pueden aparecer varias formas atenuadas. Afectan a todos los grupos étnicos y género por igual. Los síntomas se manifestaran de acuerdo a la expresión en órganos y sistemas[2],[4]. Están agrupadas en siete grupos, nombradas con epónimos, por la deficiencia de 11 enzimas lisosomales[5]. En la Tabla 1 se describen los patrones de acumulación que forman la base de la clasificación de las MPS en siete tipos de enfermedades progresivas[6]. La acumulación de los GAG produce disfunción de los sistemas cardiovascular, pulmonar, gastrointestinal, neu- rológico, musculo esquelético dependiendo del tipo de MPS[1]. Los GAG producen hipertrofia de adenoides, amígdalas, laringe y faringe representando problemas para el manejo de la vía aérea. La mayoría de pacientes con MPS requerirán anestesia para procedimientos diagnósticos o cirugías durante el curso de la enfermedad. En un estudio de caracterización de cirugías en pacientes con MPS I, reportaron que aproximadamente del 75% tuvieron al menos una cirugía, la más comunes fueron otorrinolaringología, con una edad media < 5 años[7]. Los pacientes con MPS son un verdadero reto anestésico debido a que presentan dificultades en el manejo de la vía aérea y manifestaciones cardiopulmonares graves[3],[8],[9]. El objetivo del presente artículo es revisar el estado actual del conocimiento en torno al manejo anestésico en pacientes con MPS.
Tabla 1
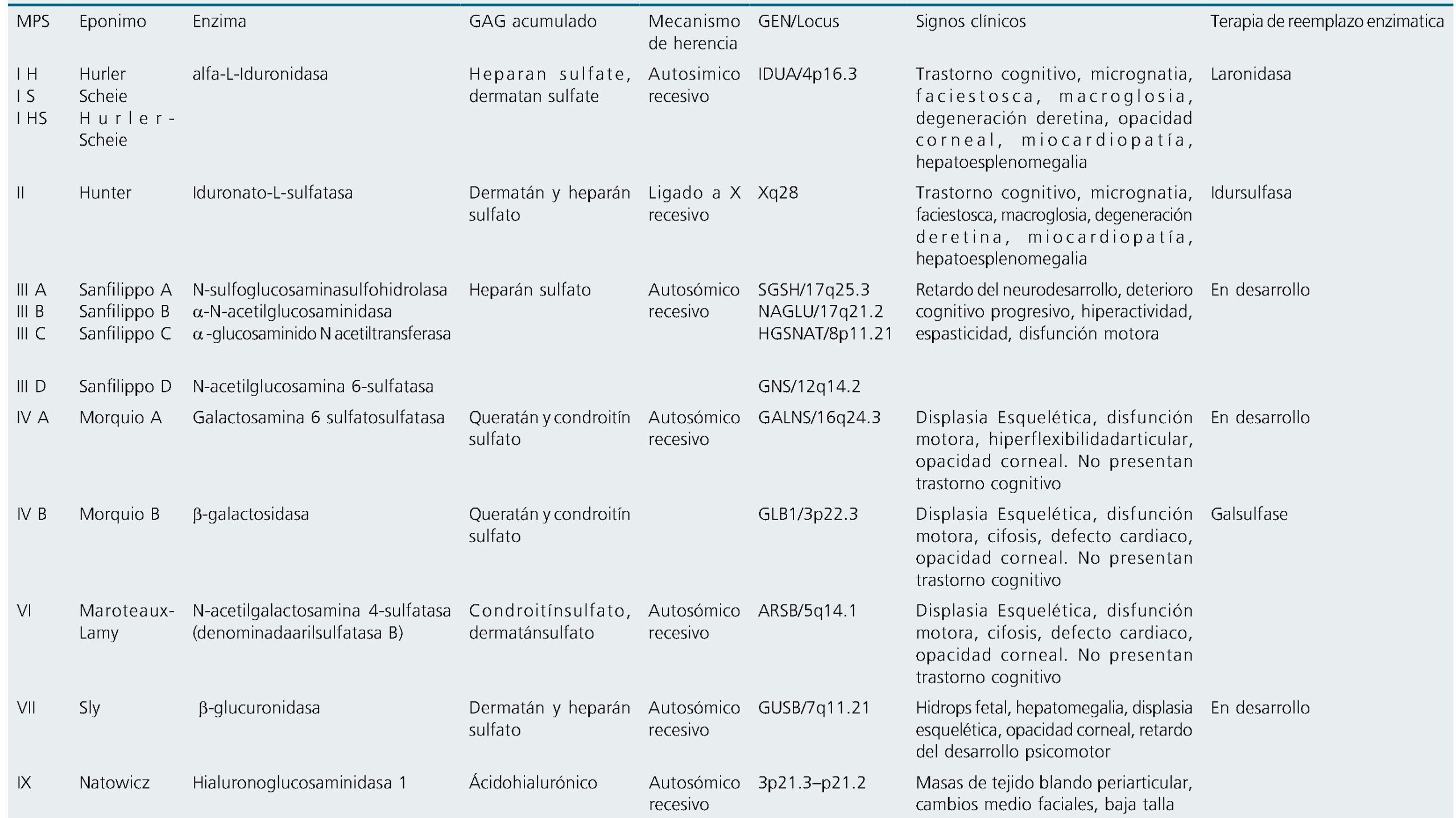
Tomado y modificado de Suárez-Guerrero et al.
-
Materiales y Métodos
Se trata de una revisión no sistemática. Se realizó un búsqueda de la literatura con los términos MESH: “Mucopolysaccharidoses”, “Airway Management”, “Anesthesia”, “Perioperative care, “Perioperative management” en las bases de datos Pubmed, Lilacs, Google Scholar. Se revisaron los títulos y resúmenes, escogiendo finalmente 36 artículos según la inclusión en población pediátrica.
-
Fisiopatología
Los GAG son carbohidratos de cadena larga de repeticiones de ácidos sulfatados y disacáridos que se unen a las proteínas para formar los proteoglicanos; constituyen la base del tejido conectivo, lubrican las articulaciones, y revisten la superficie que une los factores de crecimiento a la célula. Los principales son coindritin 4-sulfato, coindritin 6- sulfato, heparan sulfato, dermatan sulfato, keratan sulfato y ácido hialuronico. Cuando hay disfunción de las enzimas lisosomales encargadas de su degradación, estos productos se acumulan y la severidad de la enfermedad dependerá de la distribución y renovación del sustrato afectado por la deficiencia[10],[11].
-
Manifestaciones clínicas
Las MPS son diferenciadas por las características clínicas, edad de presentación y bioquímicamente por la enzima afectada. Las MPS donde se ve afectado el heparan sulfato predominan deficiencias mentales y cuando se ve afectado la degradación del dermatan, codroitin y keratan sulfato el resultados son anormalidades mesenquimales. Podemos agrupar las MPS en cuatro amplias categorías de acuerdo a las características clínicas dominantes[7],[10]:
1. Tejidos blandos y enfermedad esquelética con o sin enfermedad cerebral (MPS I, II, VII).
2. Tejido blando y enfermedad esquelética (MPS VI).
3. Enfermedad principalmente esquelética (MPS IV A, IV B).
4. Principalmente enfermedad del SNC (MPS III A-D).
Los pacientes presentan macroglosia, protusión de la lengua, respiración bucal, rinorrea crónica, secreciones abudantes en el árbol traqueo bronquial, infecciones del tracto respiratorio superior recurrentes, deformidades del esqueleto orofacial, hipertrofia adenoamigdalar. El depósito de GAG en los tejidos blandos de la vía aérea superior resulta en laringotraqueobron- comalacia adquirida, obstrucción de la tráquea, rigidez de la articulación temporomandibular, desplazamiento anterior y cefálico de la laringe con la edad, cuello corto, riesgo de subluxación de C1-C2, C2-C3, e hipoplasia odontoidea. Además, la mayoría tienen enfermedad pulmonar crónica por la combinación de la obstrucción de la vía aérea y la restricción de la caja torácica por la cifoescoliosis desarrollando hipertensión pulmonar y falla cardíaca derecha. A nivel cardíaco son comunes las lesiones valvulares especialmente de la válvula mitral y aórtica, estas se engrosan y se deforman llevando a insuficiencia más que a estenosis. También hay hipertrofia miocárdica, arritmias, disfunción ventricular, cardiomiopatía y falla cardíaca congestiva, oclusión progresiva de las arterias coronarias y trombosis. Muchos pacientes desarrollan angina, habitualmente es ignorada por la edad de los pacientes y las dificultades para la comunicación. Por otro lado, los GAG se depositan en las vísceras abdominales conduciendo a hepatoesplenomegalia, hernias umbilicales e inguinales. Es frecuente la perdida de la audición y opacidades corneales. Los pacientes con síndrome de Hurler y Hunter presentan hidrocefalia; los cambios comportamentales van desde totalmente colaboradores hasta absolutamente inmanejables. Esto convierte al paciente que padece MPS susceptible de intervenciones quirúrgicas frecuentes y de requerir anestesia para estudios diagnósticos, especialmente procedimientos otorrinolaringología, oftalmología, neurocirugía y cirugías ortopédicas[8],[10],[12].
-
Diagnóstico
Es preciso hacer un diagnóstico temprano para optimizar el tratamiento y los resultados. Como herramienta de screening se puede usar la medición de GAG en orina, un resultado positivo es muy sugestivo de MPS pero los resultados falsos negativos son muy comunes[13], por lo tanto, un resultado negativo no descarta la enfermedad. El estándar de oro para el diagnóstico es la medición de la actividad enzimática en cultivos de fibroblastos, leucocitos o de plasma. También se puede hacer el diagnóstico prenatal con cultivos de amniocitos o las vellosidades coriónicas. Después del diagnóstico bioquímico, sigue el estudio genético para la identificación de la mutación y la oportunidad de brindar consejo genético[14]. Se ha debatido sobre la utilidad de pruebas de cribado sistemática a los recién nacidos, debido a la heterogeneidad, rareza de la enfermedad e irreversibilidad. Para tal objetivo, se ha desarrollado un ensayo multiplex directo de enzimas lisosomales en manchas de sangre seca en papel de filtro mediante el uso de espectrometría de masas en tándem[15]. Otros autores han desarrollado diferentes enfoques[16],[17], reportando que las mediciones combinadas de los GAG son sensibles y especificas, con falsos positivos y negativos aceptables en recién nacidos. Sin embargo, no se ha establecido aún con exactitud cuales son los riesgos y beneficios del uso de herramientas de cribado.
-
Tratamiento
El manejo de los pacientes requiere un equipo multidisciplinario, valoraciones con regularidad y manejo de soporte. El tratamiento y seguimiento de estos pacientes debe realizarse en centros de experiencia de estas enfermedades. El trasplante de células madres hematopoyéticas (TCMH) y terapia de reemplazo enzimático (TRE) son el pilar fundamental del tratamiento y han cambiado la historia natural de las MPS I, II, VI[18]. El TCHMH de la médula ósea y del cordón umbilical previene muchas de las características severas del fenotipo de las MPS I, VI y VII. Por ejemplo, la instauración temprana de este tratamiento en MPS I preserva el desarrollo intelectual de los niños[19]. Así mismo el tratamiento temprano puede disminuir el impacto de la patología en los diferentes órganos y sistemas, incluso en fascies menos toscas. Sin embargo, ciertas anomalías persisten, como la afectación corneal, valvular y algunas anormalidades esqueléticas[1]. La TCMH no ha tenido impacto en las MPS II, III o IV[20]. El éxito del TCMH depende de la edad de la implementación, de la presentación clínica, el estado previo neurológico y cardiopulmonar y de la capacidad de lograr un injerto estable sin el desarrollo de enfermedad injerto contra huésped. Para la MPS I ha dado bueno resultados cuando es dada de forma temprana, lastimosamente no todos los casos se pueden captar de forma temprana y debe tratarse con TRE de forma intravenosa. Se ha usado también la TCMH combinada con TRE (idurosulfasa) para la MPS II sin embargo, los resultados no han sido satis- factorios[21]. La TCHM no esta exenta de riesgos, en un estudio retrospectivo se encontró una mortalidad del 15% después del trasplante, la tasa de supervivencia y de injerto exitoso fue del 85%y 56% respectivamente después del primer trasplante[22].
En cuanto a la TRE también entre más temprano se instaure el manejo, mejor son los resultados, los beneficios incluyen mejora de la función cardiopulmonar, se reduce la hepatoesplenomegalia y disminución de la excreción de GAG, sin embargo, la TRE no cruza la barrera hematoencefálica y no se han observado beneficios neurocognitivos, razón por la cual tampoco ha sido efectiva en el manejo de la MPS III[18],[21]. Los eventos adversos más común de la TRE son las reacciones anafilácticas, por lo que debe ser administrada bajo vigilancia médica[23]. En cuanto a la enfermedad de Morquio, o MPS IV, su tratamiento fue aprobado por la FDA, consiste en reemplazo enzimático terapéutico y es solo para la tipo IV A, la enzima utilizada es la elosulfasa alfa, que corresponde a la enzima recombinante humana N acetilagalactosamina-6-sulfatasa[24]. Para MPS VI la TRE se hace con galsulfasa, una forma recombinante de la enzima N-acetilgalactosamina 4-sulfatasa[21].
Como hasta ahora para las demás MPS no existe manejo con TRE, lo más importante es establecer un diagnóstico oportuno, un manejo multidisciplinario, y guías de manejo preventivo para las complicaciones[2].
-
Retos anestésicos
Cuando se tiene planeado un procedimiento quirúrgico se deben balancear los riesgos y beneficios, con una evaluación preoperatoria exhaustiva[11]. Las complicaciones más serias que pueden ocurrir tienen que ver con el manejo de la vía aérea; en especial la alta posibilidad de ventilación e intubación difícil, obstrucción parcial y completa de la vía aérea con riesgo de edema pulmonar por presión negativa, problemas tras la extubación como estridor, colapso de la vía aérea inferior, con requerimiento de reintubación y traqueostomía de urgencia[3],[25]. La mortalidad perioperatoria en los pacientes con MPS ya ha sido descrita, en un estudio de 932 pacientes sometidos a 4.762 procedimientos, se reportó un riesgo diario de muerte a 30 días de 0,7% por procedimiento y 4,2% por paciente[26].
Los factores de riesgo más importantes son:
• Obstrucción de la vía aérea.
• Complicaciones pulmonares.
• Riesgo de lesión medular.
• Riesgo cardíaco.
La obstrucción de la vía aérea puede darse en varios niveles. Comúnmente, la acumulación de la GAG puede impedir la identificación de la glotis y producir laxitud del tejido traqueal con distorsión. Es importante averiguar si el paciente ronca y el grado de obstrucción de la vía aérea durante el sueño. La prevalencia de Apnea Obstructiva del sueño es alta y el nivel de desaturación se correlaciona positivamente con hipertensión pulmonar, lo que sugiere que estos pacientes deben someterse a una polisomnoografía de rutina[27].
El compromiso respiratorio es dado por el patrón restrictivo pulmonar secundarias a las anomalías de la caja torácica, a la excursión limitada diafragmática y al compromiso de la función neuromuscular. También hay contribución de defectos de difusión en la membrana alveocapilar y un patrón obstructivo. Cabe mencionar que el compromiso respiratorio puede ser desproporcional a la apariencia clínica del paciente. Es importante buscar infecciones subyacentes y tratarlas[3].
El riesgo de lesión medular esta siempre latente y ocurre por estrechamiento del canal sobretodo a nivel craneocervical y toracolumbar en MPS I, II, IV y VI. Además, los pacientes con MPS IV y VI están en riesgo de inestabilidad atlantoaxial por hipoplasia odontoidea[11]. Los movimientos cervicales durante la intubación, en procedimientos largos o que requieran movimientos de la cabeza pueden producir daño medular y parálisis.
La afectación cardíaca es típica en las MPS, es importante por lo tanto, una valoración estricta, esto incluye la estabilidad hemodinámica actual, el requerimiento de medicación, test adicionales e incluso la necesidad de diferir el procedimiento hasta optimizar. Las condiciones más comunes son la falla cardíaca, síndrome coronario, arritmia y enfermedades valvulares[28]. La disfunción miocárdica no solo es sistólica, también puede ser diastólica debido a la hipertrofia miocárdica lo que se traduce en una pobre respuesta a la fluidoterapia. Se han descrito bloqueos AV completo en MPS II, II y VI, por lo tanto, deben investigarse síntomas como presincopes, síncopes y anormalidades en el PR en el electrocardiograma y la realización de un Holter si es necesario[28],[29].
-
Consideraciones anestésicas
-
Valoración preoperatoria
La evaluación de los factores de riesgo antes mencionados nos anticipará a los problemas y complicaciones perioperatorios, los cuales deben ser ampliamente discutidos con los familiares y todo el equipo multidisciplinario. Es importante hacer énfasis en anticiparnos a una vía aérea difícil y el manejo ventilatorio, la valoración de la función neurológica, la reserva cardiopulmonar, la afectación músculo esquelético y las manifestaciones viscerales. La vía aérea puede ser valorada usando imágenes diagnósticas. La tomografía axial multicorte puede ofrecer información de las estructuras glóticas y subgloticas, reducción en el diámetro, irregularidades en la tráquea y traqueomalacia; un TAC dinámico puede excluir la presencia de obstrucciones, el comportamiento de la traqueomalacia de acuerdo a las fases respiratoria y evaluar la extensión de las estenosis[30]. La valoración con un neumólogo puede conseguir optimizar la función respiratoria; en pacientes con afectación pulmonar crónica y/o cifoescoliosis esta indicado realizar espirometría, gases arteriales y radiografía de tórax[10]. Se debe hacer una cuidadosa valoración neurológica y realizar una resonancia de columna cervical en posición neutra para estimar el riesgo de compresión medular[3].
En cuanto al compromiso cardíaco, esta indicado un electrocardiograma de 12 derivaciones para descartar arritmias y signos de isquemia o necrosis. La angiografía coronaria detecta arterias ocluidas por completo pero subestima la enfermedad coronaria difusa, que puede llegar a ser la causa de una muerte súbita intraoperatoria. Esta se puede reconocer usando un eco- cardiograma stress con dobutamina, medida no invasiva y segura, sin embargo, no se usa de manera rutinaria en MPS. Para los pacientes en quien se sospeche cardiomiopatía se evaluará la fracción de eyección y el péptido natriurético tipo B. Un eco- cardiograma doppler color es adecuado rutinariamente para documentar el grado de severidad de las valvulopatías[3],[28].
Podemos usar premedicación con midazolam oral en dosis reducidas para aliviar la ansiedad pero los pacientes deben ser monitorizados con pulsioximetría, con personal de enfermería presente y administración de oxígeno. También se pueden usar antisialogogos para mejorar la visión en el fibrobroncoscopio. Deben evitarse los opioides, si ocurre somnolencia en un paciente con apnea obstructiva del sueño puede indicar hipoxe- mia y debe ser atendida de inmediato por un anestesiologo para evitar daños adicionales[3].
-
Manejo de la vía aérea
Los pacientes con MPS pueden ser difíciles de ventilar e intubar por lo tanto, hay disponer de máscaras faciales de todos los tamaños y formas. También tener a la mano dispositivos avanzados, incluyendo una variedad de máscaras laríngeas, tubos endotraqueales, hojas de laringoscopio, fibrobroncoscopio, videolaringoscopios e incluso un cirujano listo para realizar una traqueotomía de emergencia. La laringoscopia directa para la intubación orotraqueal despierta será difícil. La manipulación de la vía aérea es mucho más fácil de realizar en pacientes con ventilación espontánea profundamente sedados. Como se ha mencionado anteriormente, la subluxación atlantoaxial secundaria a la hipoplasia/displasia odontoidea y la compresión del tronco del encéfalo y médula espinal puede ocurrir durante la hiperextensión cervical y la inducción e intubación debe realizarse usando estabilización en línea sin movimientos cervicales. Debido a que los depósitos hacen que sea extremadamente difícil palpar la tráquea, no se recomienda el uso de la intubación traqueal retrograda guiada por catéter ni la cricotiroidotomía. La intubación nasotraqueal y la traqueostomia a ciegas conllevan riesgos significativos y se recomiendan solo en situaciones de emergencia[3],[10]. En caso de que se produzca obstrucción, la inserción de cánulas oro o nasofaríngea o mascaras laríngeas son de gran ayuda como también posicionar al paciente decúbito lateral[11]. Un buen enfoque que brinda tiempo, oxigenación continua y seguridad para abordar la vía aérea, es la intubación a través de una máscara laríngea. En caso de que se use intubación nasotraqueal, esta debe ser preparada adecua damente con vasoconstrictores por el alto riesgo de sangrado, lo que vuelve la intubación más difícil. Para procedimientos cortos es preferibles solo usar máscara facial o máscaras laríngeas, sin embargo, puede ser difícil por las secreciones excesivas y por el edema faríngeo[5].
En un estudio retrospectivo de más de 10 años que evaluó los enfoques y los resultados del manejo de la vía aérea y los hallazgos broncoscópicos[31], las complicaciones posoperatorias ocurrieron en 8 casos, principalmente cuando se produjo una instrumentación prolongada de la vía aérea. Los hallazgos más frecuentes en la broncoscopia fueron depósitos de GAG, hipertrofia adenoidea en el 72%, laringomalacia en el 31% y depósitos de vías respiratorias inferiores y/o traqueobroncomalacia en el 46% de los procedimientos. Los depósitos de GAG se vieron en pacientes tan jóvenes como 4 años de edad.
Los pacientes MPS III son los que menos retos presentan en cuanto al manejo de la vía aérea, esto debido a que el sitio primario de deposito de GAG es el SNC, los otros tipos de MPS tienen características faciales y de las vías respiratorias que pueden crear un desafío para el manejo de la vía aérea anestésica. Para mitigar los riesgos, en pacientes con MPS, la planificación de la anestesia debe incluir anestesiólogos con experiencia en el uso de una gama completa de dispositivos avanzados para vías respiratorias[6].
-
Inducción, mantenimiento y manejo intraoperatorio
Se prefiere anestesia general en los pacientes y no cooperadores con MPS y que sea dada por un anestesiologo pediátrico en un centro de experiencia en estas patologías, en caso contrario y si es posible la anestesia local es preferible. Se debe planear un plan A y tener un plan B de rescate para el abordaje de la vía aérea. Cuidado especial debe tenerse con la sedación ya sea intravenosa o inhalada ya que puede precipitar y exacerbar la obstrucción de la vía aérea. La ketamina puede mantener permeable la vía aérea y la ventilación espontánea y permitir la intubación con fibrobroncoscopia. Técnicas de inducción inhalatoria preservando la ventilación espontánea también han sido usadas exitosamente. Los relajantes musculares deben evitarse hasta que se logre la intubación. Los pacientes con MPS parecen no estar en mayor riesgo de hipertermia maligna. El mantenimiento anestésico se realiza usualmente balanceado con remifentanilo. En caso de que sea necesario el uso de relajantes musculares, se prefiere un relajante muscular no despolarizante de acción corta a intermedia con la disponibilidad de agentes para revertir, aunque la neostigmina nos traerá problemas adicionales con el aumento de las secreciones que pueden llegar a ser difíciles en el posoperatorio[3],[6],[10],[11].
-
Cuidados posoperatorios
La extubación debe ser cuidadosamente planeada. Un intercambiador de tubo disponible para permitir la reintubación en caso de ser necesario es de gran ayuda, esto sirve como un dispositivo puente, cuando la extubación exitosa es incierta; sin embargo, su uso puede promover la obstrucción y la irritación de las vías respiratorias en una vía aérea ya severamente estrecha. La extubación debe realizarse cuando el paciente este completamente despierto, tose vigorosamente y tiene un patrón respiratorio regular. Es mejor que sean extubado tan pronto termine el procedimiento quirúrgico, esto reduce el edema y permite la valoración del estado neurológico. Cuando se realizan cirugías de la columna cervical o de corrección de escoliosis, el paciente permanece en un período prolongado de tiempo en prono conduciendo a edema de la mucosa oral y la lengua, causando dificultad respiratoria tras la extubación particularmente en pacientes con MPS IV y VI. El uso de una crema bucal con esteroides ayuda a reducir la inflamación. En caso de que se requiera la intubación por varios días, previo a la extubación debe hacerse una fibrobroncoscopia para evaluar la presencia de coágulos, detritos o edema laríngeo, así como también hacer un test de fugas. El posoperatorio se recomienda en una unidad de monitoreo estricto de signos vitales y de los parámetros de oxigenación con equipos de vía aérea rápidamente disponibles en caso de emergencias[3],[10],[11],[32],[33].
-
Impacto del tratamiento de las MPS en el manejo anestésico
La expectativa de vida en los pacientes con MPS ha mejorado sustancialmente, la TRE y el TCMH han impactado positivamente sobretodo a la función pulmonar disminuyendo así algunos riesgos anestésicos. Katherine Kirkpatrick et al[34] realizaron un estudio retrospectivo en pacientes con MPS bajo anestesia durante 9 años, los pacientes con la forma atenuada de la enfermedad en TRE tuvieron una alta incidencia (57%) de problemas en las vías respiratorias y una tasa de intubación fallida del 3%. Por otro lado, los pacientes con TCHM tuvieron una incidencia mucho menor de complicaciones de la vía aérea en el 14%, y no hubo intubaciones fallidas en este grupo, concluyendo que los pacientes con MPS I continúan siendo un reto para el anestesiólogo en cuanto al manejo de la vía aérea pero esto ha mejorado con los nuevos tratamientos. En otro estudio donde se buscó la relación entre la incidencia de vía aérea difícil y el tratamiento con TRE o TCMH[5], el TCMH antes de los 2 años de edad reduce la incidencia de la ventilación difícil con máscara y la intubación difícil en niños con MPS I, sin embargo, la TRE se inició tarde en el curso clínico de MPS II y VI, indujo mejoras en la permeabilidad de la vía aérea superior, pero no redujo la incidencia de la vía aérea difícil.
Por su parte, las MPS III, en una investigación realizada por Cohen et al[35], demostraron que una vía aérea difícil es poco probable en un paciente con MPS III, aunque sigue existiendo un riesgo. Una proporción significativa de MPS III tiene afectación cardíaca, aunque no se describieron complicaciones perioperato- rias. Con problemas de coagulación asociados, la tendencia a la hemorragia, aunque poco común, puede ocurrir en este grupo.
Para evaluar prospectivamente la incidencia de problemas y complicaciones de la vía aérea durante la resonancia magnética y la punción lumbar durante la anestesia general para pacientes con MPS tipo III, se desarrolló un estudio prospectivo[36] que demostró que una combinación de dexmedetomidina y propofol proveen anestesia general eficaz, aunque se observó obstrucción de la vía aérea superior, se resolvió con maniobras simples sin intervención adicional de la vía aérea.
La mayoría de anestesiólogos no están familiarizados con los pacientes con MPS y los retos anestésicos que implican, es preferible entonces que el manejo de estos pacientes se concentre en centros especializados con personal entrenado y con experiencia.
-
Conclusión
Los pacientes con MPS representan verdaderos retos para el anestesiólogo, especialmente para el manejo de la vía aérea, anormalidades cardiorrespiratorias y el riesgo alto de lesión medular. Comprender la clasificación, la fisiopatología y las estrategias de manejo y soporte ayudan a predecir las complicaciones y establecer planes de manejo perioperatorios. Idealmente deben ser tratados por equipos multidisciplinarios y en centros de tercer nivel con experiencia en estas patologías.
Referencias
1. Muenzer J. Overview of the mucopolysaccharidoses. Rheumatology (Oxford). 2011 Dec;50 Suppl 5:v4–12. https://doi.org/10.1093/rheumatology/ker394 PMID:22210669
2. Suárez-Guerrero JL, José P, Gómez I, Sebastian J, Flórez A, Adolfo G. Mucopolisacaridosis : características clínicas, diagnóstico y de manejo. Sociedad Chilena de Pediatría; 2015;(xx).
3. Walker R, Belani KG, Braunlin EA, Bruce IA, Hack H, Harmatz PR, et al. Anaesthesia and airway management in mucopolysaccharidosis. J Inherit Metab Dis. 2013 Mar;36(2):211–9. https://doi.org/10.1007/s10545-012-9563-1 PMID:23197104
4. Uribe A, Giugliani R. Selective Screening for Lysosomal Storage Diseases with Dried Blood Spots Collected on Filter Paper in 4,700 High-Risk Colombian Subjects. In 2013 [cited 2017 Nov 18]. p. 107–16.
5. Frawley G, Fuenzalida D, Donath S, Yaplito-Lee J, Peters H. A retrospective audit of anesthetic techniques and complications in children with mucopolysaccharidoses. Paediatr Anaesth. 2012 Aug;22(8):737–44. https://doi.org/10.1111/j.1460-9592.2012.03825.x PMID:22381044
6. Clark BM, Sprung J, Weingarten TN, Warner ME. Anesthesia for patients with mucopolysaccharidoses: comprehensive review of the literature with emphasis on airway management [Internet]. Bosn J Basic Med Sci. 2018 Feb;18(1):1–7. https://doi.org/10.17305/bjbms.2017.2201 PMID:28590232
7. Arn P, Wraith JE, Underhill L. Characterization of surgical procedures in patients with mucopolysaccharidosis type I: findings from the MPS I Registry [Internet]. J Pediatr. 2009 Jun;154(6):859–64.e3. [cited 2017 Nov 18]. https://doi.org/10.1016/j.jpeds.2008.12.024 PMID:19217123
8. James h. Díaz, MD, MHA, and Kumar G. Belani, MBBS M. Perioperative Management of Children with Mucopolysaccharido…: Anesthesia & Analgesia [Internet]. [cited 2017 Nov 18].
9. KING DH. JONES RM, BARNETT MB. Anaesthetic considerations in the mucopolysaccharidoses. Anaesthesia [Internet]. Blackwell Publishing Ltd. 1984 Feb;39(2):126–31. [cited 2017 Nov 18].
10. Sam JA, Baluch AR, Niaz RS, Lonadier L, Kaye AD. MUCOPOLYSACCHARIDOSES: ANESTHETIC CONSIDERATIONS AND CLINICAL MANIFESTATIONS.
11. Walker RW, Darowski M, Morris P, Wraith JE. Anaesthesia and mucopolysaccharidoses. A review of airway problems in children [Internet]. Anaesthesia. 1994 Dec;49(12):1078–84. [cited 2017 Nov 18]. https://doi.org/10.1111/j.1365-2044.1994.tb04360.x PMID:7864325
12. Sjøgren P, Pedersen T, Steinmetz H. Mucopolysaccharidoses and anaesthetic risks. Acta Anaesthesiol Scand [Internet]. 1987 Apr [cited 2017 Nov 18];31(3):214–8. 6576. https://doi.org/10.1111/j.1399-6576.1987.tb02553.x.
13. Mahalingam K, Janani S, Priya S, Elango EM, Sundari RM. Diagnosis of mucopolysaccharidoses: how to avoid false positives and false negatives [Internet]. Indian J Pediatr. 2004 Jan;71(1):29–32. [cited 2017 Nov 21]. https://doi.org/10.1007/BF02725652 PMID:14979382
14. Filocamo M, Morrone A. Lysosomal storage disorders: molecular basis and laboratory testing [Internet]. Hum Genomics. 2011 Mar;5(3):156–69. [cited 2017 Nov 21]. https://doi.org/10.1186/1479-7364-5-3-156 PMID:21504867
15. Gelb MH, Turecek F, Scott CR, Chamoles NA. Direct multiplex assay of enzymes in dried blood spots by tandem mass spectrometry for the newborn screening of lysosomal storage disorders [Internet]. J Inherit Metab Dis. 2006;29(2-3):397–404. [cited 2017 Nov 21]. https://doi.org/10.1007/s10545-006-0265-4 PMID:16763908
16. Marsden D, Levy H, Meikle PJ. Newborn screening of lysosomal storage disorders [Internet]. Clin Chem. 2010 Jul;56(7):1071–9. [cited 2017 Nov 21]. https://doi.org/10.1373/clinchem.2009.141622 PMID:20489136
17. Tomatsu S, Fujii T, Fukushi M, Oguma T, Shimada T, Maeda M, et al. Newborn screening and diagnosis of mucopolysaccharidoses [Internet]. Mol Genet Metab. 2013;110(1-2):42–53. [cited 2017 Nov 21]. https://doi.org/10.1016/j.ymgme.2013.06.007 PMID:23860310
18. Cimaz R, La Torre F. Mucopolysaccharidoses. Curr Rheumatol Rep. 2014 Jan;16(1):389. https://doi.org/10.1007/s11926-013-0389-0 PMID:24264718
19. Souillet G, Guffon N, Maire I, Pujol M, Taylor P, Sevin F, et al. Outcome of 27 patients with Hurler’s syndrome transplanted from either related or unrelated haematopoietic stem cell sources [Internet]. Bone Marrow Transplant. 2003 Jun;31(12):1105–17. [cited 2017 Nov 24]. https://doi.org/10.1038/sj.bmt.1704105 PMID:12796790
20. Prasad VK, Kurtzberg J. Transplant outcomes in mucopolysaccharidoses [Internet]. Semin Hematol. 2010 Jan;47(1):59–69. [cited 2017 Nov 24]. https://doi.org/10.1053/j.seminhematol.2009.10.008 PMID:20109613
21. Giugliani R, Federhen A, Rojas MV, Vieira T, Artigalás O, Pinto LL, et al. Mucopolysaccharidosis I, II, and VI: brief review and guidelines for treatment [Internet]. Genet Mol Biol. 2010 Oct;33(4):589–604. [cited 2017 Nov 24]. https://doi.org/10.1590/S1415-47572010005000093 PMID:21637564
22. Boelens JJ, Wynn RF, O’Meara A, Veys P, Bertrand Y, Souillet G, et al. Outcomes of hematopoietic stem cell transplantation for Hurler’s syndrome in Europe: a risk factor analysis for graft failure [Internet]. Bone Marrow Transplant. 2007 Aug;40(3):225–33. [cited 2017 Nov 24]. https://doi.org/10.1038/sj.bmt.1705718 PMID:17529997
23. Burton BK, Whiteman DA, Investigators HO; HOS Investigators. Incidence and timing of infusion-related reactions in patients with mucopolysaccharidosis type II (Hunter syndrome) on idursulfase therapy in the real-world setting: a perspective from the Hunter Outcome Survey (HOS) [Internet]. Mol Genet Metab. 2011 Jun;103(2):113–20. [cited 2017 Nov 24]. https://doi.org/10.1016/j.ymgme.2011.02.018 PMID:21439875
24. Tomatsu S, Giugliani R, Kubaski F, Kazuki S, Alméciga-Díaz CJ, Barrera L, et al. Impact of enzyme replacement therapy and hematopoietic stem cell transplantation in patients with Morquio A syndrome. Drug Des Devel Ther [Internet]. 2015 Apr [cited 2017 Nov 24];9:1937.
25. Indian Society of Anaesthetists., National Institutes of Health (U.S.). PubMed Central. S, SPARC (Organization). Indian journal of anaesthesia. [Internet]. Vol. 52, Indian Journal of Anaesthesia. Indian Society of Anaesthetists; 2008 [cited 2017 Nov 18]. 453 p.
26. Pamela Arn, Chester Whitley, J. Edmond Wraith, H. Warner Webb, Lisa Underhill, Lakshmi Rangachari GFC. High rate of postoperative mortality in patients with mucopolysaccharidosis I: findings from the MPS I Registry. J Pediatr Surg [Internet]. W.B. Saunders; 2012 Mar 1 [cited 2017 Nov 18];47(3):477–84.
27. John A, Fagondes S, Schwartz I, Azevedo AC, Barrios P, Dalcin P, et al. Sleep abnormalities in untreated patients with mucopolysaccharidosis type VI. Am J Med Genet A. 2011 Jul;155A(7):1546–51. [cited 2017 Nov 24]. https://doi.org/10.1002/ajmg.a.33902 PMID:21638759
28. Braunlin EA, Harmatz PR, Scarpa M, Furlanetto B, Kampmann C, Loehr JP, et al. Cardiac disease in patients with mucopolysaccharidosis: presentation, diagnosis and management [Internet]. J Inherit Metab Dis. 2011 Dec;34(6):1183–97. [cited 2017 Nov 24]. https://doi.org/10.1007/s10545-011-9359-8 PMID:21744090
29. Misumi I, Chikazawa S, Ishitsu T, Higuchi S, Shimazu T, Ikeda C, et al. Atrioventricular block and diastolic dysfunction in a patient with Sanfilippo C [Internet]. Intern Med. 2010;49(21):2313–6. [cited 2017 Nov 24]. https://doi.org/10.2169/internalmedicine.49.4210 PMID:21048366
30. Ingelmo PM, Parini R, Grimaldi M, Mauri F, Romagnoli M, Tagliabue G, et al. Multidetector computed tomography (MDCT) for preoperative airway assessment in children with mucopolysaccharidoses [Internet]. Minerva Anestesiol. 2011 Aug;77(8):774–80. [cited 2017 Nov 24]. PMID:21730924
31. Muhlebach MS, Shaffer CB, Georges L, Abode K, Muenzer J. Bronchoscopy and airway management in patients with mucopolysaccharidoses (MPS). Pediatr Pulmonol. 2013 Jun;48(6):601–7. https://doi.org/10.1002/ppul.22629 PMID:22949390
32. Walker RW. The laryngeal mask airway in the difficult paediatric airway: an assessment of positioning and use in fibreoptic intubation. Paediatr Anaesth. 2000;10(1):53–8. https://doi.org/10.1046/j.1460-9592.2000.00425.x PMID:10632910
33. Walker RW, Colovic V, Robinson DN, Dearlove OR. Postobstructive pulmonary oedema during anaesthesia in children with mucopolysaccharidoses [Internet]. Paediatr Anaesth. 2003 Jun;13(5):441–7. [cited 2017 Nov 25]. https://doi.org/10.1046/j.1460-9592.2003.00969.x PMID:12791120
34. Kirkpatrick K, Ellwood J, Walker RW. Mucopolysaccharidosis type I (Hurler syndrome) and anesthesia: the impact of bone marrow transplantation, enzyme replacement therapy, and fiberoptic intubation on airway management. Paediatr Anaesth. 2012 Aug;22(8):745–51. https://doi.org/10.1111/j.1460-9592.2012.03897.x PMID:22672476
35. Cohen MA, Stuart GM. Delivery of anesthesia for children with Mucopolysaccharidosis Type III (Sanfilippo syndrome): a review of 86 anesthetics. Paediatr Anaesth. 2017 Apr;27(4):363–9. https://doi.org/10.1111/pan.13075 PMID:28098417
36. Kamata M, McKee C, Truxal KV, Flanigan KM, McBride KL, Aylward SC, et al. General anesthesia with a native airway for patients with mucopolysaccharidosis type III. Paediatr Anaesth. 2017 Apr;27(4):370–6. https://doi.org/10.1111/pan.13108 PMID:28181359

 ORCID
ORCID