Ricardo Fuentealba Ramírez1,2, Luciano Bravo Pérez3, Javiera González Antío4, Josefa Navarro Castellón4, Galvarino Rojas Yáñez4, Camila Riquelme Bahamondes5
Recibido: 03-05-2024
Aceptado: 24-05-2024
©2024 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 53 Núm. 4 pp. 327-338|https://doi.org/10.25237/revchilanestv53n4-06
PDF|ePub|RIS
Obstetric anesthesia in the obese pregnant woman
Abstract
Obesity in obstetric patients has been increasing its prevalence worldwide, adding increased maternal and perinatal morbimortality in this group of patients. This chronic pathology implies an additional complexity for the anesthetic management of obstetric patients, due to their associated comorbidities and the pathophysiological and anatomical differences that must be considered for an adequate planning of peripartum anesthetic care. Neuroaxial techniques are preferred because they allow adequate analgesia during labor, a sufficient level of blockade in case of cesarean section, and analgesia in the puerperium, reducing the need for general anesthesia and its associated risks that cause mortality and adverse effects in the newborn. It is necessary to have a multidisciplinary team that adapts to the technical challenges that may arise in these patients by treating them with dignity and respect, without discrimination or stigmatization because of their weight.
Resumen
La obesidad en la paciente obstétrica ha ido aumentando su prevalencia a nivel mundial, agregando mayor morbimortalidad materna y perinatal en este grupo de pacientes. Esta patología crónica, supone una complejidad adicional para el manejo anestésico de las pacientes obstétricas, por sus comorbilidades asociadas y las diferencias fisiopatológicas y anatómicas que se deben tomar en cuenta para una adecuada planificación de los cuidados anestésicos periparto. Las técnicas neuroaxiales son de elección ya que permiten una adecuada analgesia durante el trabajo de parto y el puerperio, y un nivel de bloqueo suficiente en caso de cesárea, disminuyendo la necesidad de anestesia general y sus riesgos asociados que condicionan mortalidad y efectos adversos en el recién nacido. Es necesario contar con un equipo multidisciplinario que, mediante un trato digno y respetuoso, se adapte a los desafíos técnicos que se puedan presentar en estas pacientes, sin experimentar discriminación o estigma debido a su peso.
-
Introducción
La importancia de actualizar las consideraciones sobre la anestesia obstétrica en mujeres obesas mórbidas, radica en las complejas implicaciones que la obesidad tiene en el embarazo y el parto, así como en la seguridad y el éxito de la atención médica durante este período crítico. La obesidad, especialmente cuando alcanza niveles mórbidos, presenta una serie de desafíos únicos que afectan tanto a la madre como al feto, y estas consideraciones deben ser abordadas de manera integral y actualizada para garantizar la mejor atención posible. En primer lugar, es importante destacar que la obesidad en el embarazo se asocia con una serie de cambios fisiopatológicos significativos que pueden complicar la anestesia obstétrica[1]. Estos cambios incluyen alteraciones en la función respiratoria, como una reducción de los volúmenes y capacidades pulmonares, que pueden predisponer a problemas como la pérdida del control de la vía aérea y la hipoxemia arterial. Las mujeres obesas tienen más probabilidades de requerir inducción programada del parto, experimentar trabajo de parto disfuncional y someterse a cesáreas, lo que puede aumentar el riesgo tanto para la madre como para el hijo[2].
En términos de la práctica clínica del anestesiólogo obstétrico, la obesidad puede plantear desafíos específicos para la asistencia durante el parto. Estas dificultades pueden aumentar el riesgo de complicaciones durante los procedimientos anestésicos, como analgesia disfuncional o insuficiente, intubación difícil en caso de la anestesia general y la aspiración de contenido gástrico. Por lo tanto, la actualización de las consideraciones de la anestesia obstétrica en mujeres obesas y obesas mórbidas es fundamental para garantizar una atención segura y efectiva durante el embarazo y el parto. Esto incluye la implementación de protocolos de manejo multidisciplinarios que involucren a matronas, obstetras, anestesiólogos, neonatólogos e intensivis- tas, así como la adopción de técnicas y enfoques anestésicos adaptados a las necesidades específicas de estas pacientes[3]. Por ende, el objetivo de esta revisión es evaluar la incidencia de complicaciones materno-fetales durante el embarazo, el trabajo de parto y el puerperio temprano en mujeres embarazadas con obesidad mórbida, comparándolas con mujeres con un índice de masa corporal (IMC) normal, y examinar la influencia de diferentes técnicas anestésicas en el curso y desenlace de estas complicaciones.
-
Metodología
Se llevó a cabo una revisión integrativa mixta de la literatura disponible utilizando bases de datos como PUBMED, SPRINGER LINKER, SCIELO, SCIENCE DIRECT y WEB OF SCIENCE durante abril del año 2024. Las ecuaciones de búsqueda planteadas se detallan en la Tabla 1, donde se recopilan las estrategias y los resultados obtenidos, filtrados desde el 2008, para la búsqueda sistemática de estudios cuantitativos se excluyen la revisiones sistemáticas y revisiones narrativas. Para la búsqueda de información cualitativa se incluyen y escogen las revisiones que aporten a la descripción de la realidad local. Después de identificar los artículos y eliminar los duplicados, se procedió al proceso de preselección, elección y análisis, siguiendo las pautas establecidas por la normativa PRISMA. Se adjuntan los criterios de inclusión y exclusión en la Tabla 2. En la Figura 1 además se adjunta diagrama de flujo de búsqueda para información cuantitativa. Además, se localizaron los términos indexados en Medical Subject Heading (MeSH) y Descriptores en Ciencias de la Salud (DeCS), los cuales se combinaron con términos de libre designación.
Para evaluar el riesgo de sesgo de los estudios individuales, se utilizaron las herramientas de evaluación de calidad adecuadas a los diseños de estudio incluidos. Se aplicaron instrumentos reconocidos como la Escala de Newcastle-Ottawa para estudios observacionales y la herramienta Cochrane Risk of Bias Tool para ensayos controlados aleatorizados. Dos revisores independientes llevaron a cabo esta evaluación y cualquier desacuerdo se resolvió mediante discusión o con la opinión de un tercer revisor. Se entregan entonces en el apartado de resultados, el análisis cuantitativo y cualitativo, además de la tabla de resultados cuantitativos.
| Tabla 1. Estrategia de búsqueda y descriptores utilizados para análisis cuantitativo y cualitativo | ||
| Base de datos | Palabras clave | Resultados |
| PubMed | ((anesthesia) AND (pregnant)) AND (obese) | 137 |
| PubMed | ((((physiopathology) AND (obese)) AND (pregnant)) AND (cardiovascular)) AND (anesthesia) | 4 |
| PubMed | (“Obesity” OR “Obese” OR “Obesity in Pregnancy” OR “Pathological Pregnancy” OR “Obstetric Anesthesia” OR “Pregnancy Anesthesia” OR “Cesarean Section”) AND (“Pharmacokinetic Alterations” OR “Pharmacodynamic Alterations” OR “Sensitivity to Anesthetic Drugs” OR “Sensitivity to Analgesic Drugs”) NOT “Pediatric” | 348 |
| Web of Science | (Anesthesia) AND (obesity) AND (pregnancy) | 173 |
| Science Direct | “Morbidly obese women” AND “anesthesia” AND “cesarean” AND “pregnancy” | 161 |
| Science Direct | “obese” AND “pregnancy” AND “anesthetic implications” | 147 |
| Springer Link | ((anesthesia) AND (pregnant) AND (morbid obese) AND (cesarean) | 392 |
| Scielo | (Anestesia) AND (Embarazo) AND (Obesidad) | 3 |
-
Resultados
-
Definición y realidad actual
La Organización Mundial de la Salud (OMS) clasifica la obesidad como una patología crónica, identificada por una acumulación excesiva de grasa corporal. En adultos, el criterio diagnóstico se basa en el Índice de Masa Corporal (IMC) igual o superior a 30 kg/m2[4]. Este criterio se aplica de manera estándar a diversas etnias, por lo que puede no reflejar con precisión el riesgo de obesidad en poblaciones asiáticas. Por tal motivo, se han sugerido indicadores alternativos como la Gestational Weight Gap (GWP), que mide la variación del peso después del parto en comparación con el peso anterior a la gestación que ha demostrado ser un predictor más acertado del riesgo de obesidad en la paciente. No obstante, debido a su sencillez y aplicabilidad general, el IMC continúa siendo el indicador predominante[3].
Tabla 2. Criterios de inclusión y exclusión para análisis cuantitativo y cualitativo
| Variable/dimensión | Criterios de inclusión | Criterios de exclusión |
| Tema y objetivo | Estudios que investigan las complicaciones relacionadas con la anestesia obstétrica en pacientes con obesidad y la influencia de la anestesia en dichas complicaciones | Estudios que no investigan las complicaciones relacionadas con la anestesia obstétrica en pacientes con obesidad y la influencia de la anestesia en dichas complicaciones |
| Diseño | Estudios cuantitativos que examinan los datos de pacientes con obesidad sometidas a anestesia obstétrica y que analizan la relación entre el tipo de anestesia y las complicaciones perioperatorias | Estudios cualitativos o mixtos que no se centran en la relación entre la obesidad, la cesárea y la anestesia |
| Población participante | Mujeres con obesidad sometidas a anestesia obstétrica | Personal no sanitario, personal en formación, pacientes, familiares u otros perfiles que no estén directamente relacionados con la población objetivo |
| Ámbito político, económico y sociocultural | Estudios realizados en todos los continentes | No se excluye continentes |
| Tipo de publicación | Artículos originales y artículos/informes breves publicados en revistas con revisión por pares | Revisiones, cartas al editor, comentarios, editoriales o cualquier otro tipo de publicación que no cumpla con los criterios de inclusión especificados |
| Fecha de publicación | Estudios publicados desde el año 2008 | Investigaciones publicadas en otras fechas anteriores al 2008 |
| Idioma | Artículos escritos en todos los idiomas | No hay restricción de idiomas |
| Requisitos éticos | Estudios que hayan obtenido el consentimiento informado de los participantes y cuenten con la aprobación de un comité de ética | Investigaciones que no especifiquen el uso de consentimiento informado ni la aprobación por un comité de ética |
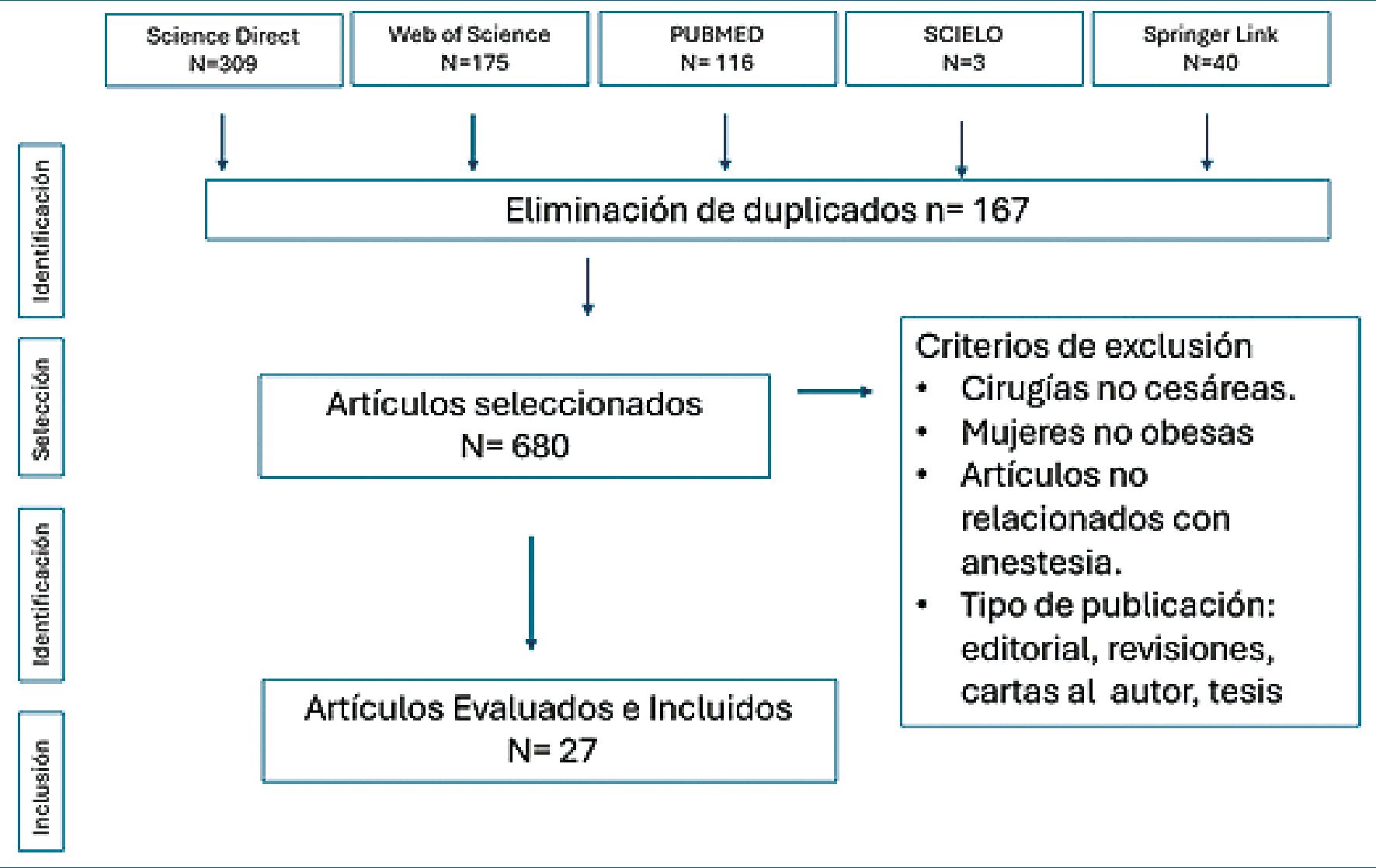
Figura 1. Diagrama de flujo del proceso de selección bibliográfica, a partir de recomendaciones de la normativa Prisma. Se seleccionaron 680 artículos de los cuales se incluyeron 27 según las recomendaciones de la normativa Prisma.
En 2022, la prevalencia de obesidad en adultos era del 16%, duplicándose desde 1990. La obesidad, una vez vista predominantemente en naciones desarrolladas, ahora también está aumentando en países de ingresos bajos y medios[4].
Con respecto a la obesidad materna, Kuitunen y cols., en su estudio publicado en 2022[5] analizaron la incidencia de parturientas obesas y gravemente obesas, utilizando datos de registro médico de nacimientos en Finlandia, los cuales presentaron un alza de 44% y 103%, respectivamente. Estas alzas son datos alarmantes y traen consigo varios efectos en el proceso de gestación, parto y postparto que se traduce en un aumento del riesgo para la vida de la madre y el feto. En esta línea, el estudio de Mónica Saucedo y cols., describió que el riesgo de muerte materna se incrementa con el aumento del IMC, siendo 1,6 veces mayor en mujeres con sobrepeso y más de 3 veces mayor en mujeres con obesidad[6].
Investigaciones como la realizada por Main y colaboradores en 2015 en California[7] mostraron que la obesidad era más común en mujeres que fallecieron durante el embarazo en comparación con un grupo control, especialmente en casos de obesidad extrema. Los hallazgos indicaron una fuerte asociación entre las muertes maternas por enfermedades cardiovasculares y la obesidad. Además, la mortalidad materna relacionada con enfermedades cardiovasculares es, desproporcionadamente, alta en mujeres afroamericanas con acceso limitado a cuidados obstétricos, y las mujeres fallecidas por estas condiciones tenían tres veces más probabilidad de ser obesas comparadas con la población general de California[7].
Según datos de la UNICEF[8], el sobrepeso y la obesidad reducen la calidad de vida y generan costes adicionales para el sistema de salud. Las pacientes obesas tienden a requerir períodos más prolongados de hospitalización y demandan una mayor atención tanto materna como neonatal. Además, estas pacientes a menudo necesitan más medicamentos, son más propensas a someterse a cesáreas y sus hijos tienen un riesgo más elevado de desarrollar enfermedades crónicas en el futuro[8]. La tasa de cesárea en parturientas obesas es de 23,6% y de 30% en las gravemente obesas, en ambas condiciones, los recién nacidos requirieron una mayor necesidad de tratamiento en la unidad de cuidados intensivos, y presentaron una mayor mortalidad perinatal[5]. Esto, representa una carga económica considerable para los países con recursos sanitarios limitados, en particular aquellos con un nivel bajo de cuidados obstétricos.
-
Cambios Fisiológicos y Fisiopatológicos
Durante el embarazo ocurren una serie de adaptaciones fisiológicas en respuesta a las mayores necesidades metabólicas de la madre y a su vez, la obesidad también conlleva por sí misma un aumento de las demandas metabólicas, por lo tanto, es de esperar que haya cambios propios de la mujer embarazada que se pueden ver aumentados, disminuidos o no verse influenciados por la obesidad previa y la que se produce durante la gestación, por lo que su entendimiento es relevante para las consideraciones que deben tener tanto el anestesiólogo obstetretrico, como el que se relaciona en forma ocasional con la embarazada.
-
Sistema respiratorio
El embarazo y la obesidad ejercen efectos significativos sobre la oxigenación y ventilación. Durante la gestación, la progesterona incrementa la sensibilidad del centro respiratorio y promueve la relajación de la musculatura lisa de las vías aéreas, atenuando así los efectos adversos de la obesidad en el sistema respiratorio, al aumentar tanto el volumen corriente como la frecuencia respiratoria. No obstante, los cambios anatómicos como el desplazamiento cefálico del diafragma, causados por el útero en crecimiento y el aumento de tejido adiposo abdominal, conducen a una reducción de la distensibilidad torácica y de la capacidad residual funcional, así como a un incremento en el trabajo respiratorio, aumentado aún más en posición supina o en Trendelenburg, disminuyendo el volumen corriente[3].
El embarazo aumenta las demandas de oxígeno y metabólicas de la paciente, pero el incremento de la ventilación minuto, fisiológico en estas pacientes, resulta mayor al aumento del consumo de oxígeno, resultando en hiperventilación y su consecuente reducción en la PaCO2 a valores cercanos a 30 mmHg. Por otro lado, la obesidad produce una disminución de la distensibilidad de la pared torácica, generando una mecánica respiratoria insuficiente y un cierre dinámico de la vía aérea, con la consecuente alteración de la relación ventilación/perfusión generando mayor riesgo de hipoxemia arterial y aumento de la resistencia de la vasculatura pulmonar, determinando hipertensión pulmonar y falla biventricular que al largo plazo aumenta, significativamente, la morbimortalidad materna[3],[9],[10].
Además, las pacientes embarazadas con obesidad se relacionan más con el síndrome de apnea e hipoapnea obstructiva del sueño, en esta línea, se realizó un estudio que incluyó a 67 mujeres con un IMC medio de 42,4 ± 6,2 kg/m2. De las cuales 29 mujeres presentaron SAHOS, significando una prevalencia de 43,3% (intervalo de confianza del 95%, 31,4-55,2); fue leve o moderada en 25 mujeres y grave en 4.
La comparación de los dos grupos mostró que las mujeres en el grupo de SAHOS eran mayores (31,9 ± 4,7 años vs 29,5 ± 4,8 años, P = ,045), tenían hipertensión crónica con más frecuencia (37,9% vs 7,9%, P = ,0027), y tenían un IMC medio más alto (43,8 ± 6,2 kg/m2 vs 41,2 ± 6 kg/m2, P = ,045) y durante el embarazo, desarrollaron diabetes gestacional con más frecuencia (48,3% vs 23,7%, P = ,04)[11].
Estos hechos aumentan el riesgo que, en algún momento del embarazo, se presente falla de la relajación del VD, principalmente mediado por aumento de las resistencias vasculares pulmonares.
-
Sistema cardiovascular
Durante el embarazo, el sistema cardiovascular experimenta adaptaciones fisiológicas significativas para acomodarse a las necesidades de la madre y el feto en desarrollo. Estos cambios incluyen modificaciones en la hemodinamia materna, reflejados en el aumento gasto cardíaco, disminución de las resistencias vasculares sistémicas y expansión del volumen sanguíneo.
Por su parte, las mujeres embarazadas con obesidad enfrentan alteraciones fisiopatológicas que pueden exacerbar las comorbilidades endocrinas, inflamatorias, y microvasculares previas que trae consigo la obesidad y que pueden aumentar la morbilidad cardiovascular. El grado de los cambios patológicos a nivel cardiovascular van en directa relación con el grado de obesidad y hay un aumento del gasto cardíaco de 30-50 ml/min por cada 100 g de tejido adiposo acumulado en el cuerpo, es por esto que el volumen circulante de estas pacientes aumenta proporcionalmente[3].
La sobrecarga de volumen conduce a un mayor tamaño de la aurícula izquierda y un engrosamiento del tabique interventricular además, se puede observar un aumento de la masa y el tamaño del ventrículo izquierdo, lo que puede conducir a alteración del llenado ventricular. Este hecho fisiopatológico se puede buscar se forma dirigida en la ecocardiografía mediante el doppler pulsado transmitral, graficado por la inversión de la relación E/A, incluso llegando a disfunción diastólica clínica cuando a esta condición se le asocian patologías que cursan con aumento de la poscarga, como la preeclampsia. Si bien la función sistólica a menudo se conserva durante el período gestacional y puerperio, el tejido adiposo adicional y el útero grávido pueden causar una hipotensión postural significativa por compresión de los grandes vasos abdominales, condicionando una caída del retorno venoso. Esto explica por qué la embarazada obesa es más sensible a la caída en la presión arterial posterior a la inducción de anestesia neuroaxial para el trabajo de parto y la cesárea, requiriendo mayor dosis de vasoactivos y volumen que la embarazada no obesa[3],[12].
Estos cambios del sistema cardiovascular se ven claramente reflejados en un estudio que realizo ecocardiogramas transtorácicos a pacientes embarazadas con obesidad en comparación al grupo control de embarazadas sin obesidad, donde la edad gestacional media fue de 36 ± 5 semanas en ambos grupos. El grupo de embarazadas obesas obtuvieron valores elevados en la presión arterial media (88 ± 6 frente a 81 ± 8 mmHg, P = 0,003), un aumento de la masa ventricular izquierda (162,8 ± 35,4 vs. 130,8 ± 21,0 g, P = 0,008), pero un gasto cardíaco similar (4.417 ± 890 vs. 4.109 ± 595 mL/min, P = 0,230) y cambios diastólicos (válvula mitral E/e> > 8 en el 33% frente al 15% de los pacientes, P = 0,26). Los índices Doppler del tejido septal en mujeres embarazadas obesas fueron de 9,1 ± 1,9 cm/s, 11,6 ± 2,6 cm/s, de 8,1 ± 2,7 cm/s.
La obesidad fisiopatológicamente, también se relaciona con una mayor frecuencia cardíaca debido a una actividad simpática aumentada, influenciada por altos niveles de leptina e insulina, y mediadores inflamatorios. Esta situación puede reducir el tiempo de diástole, creando un desequilibrio entre la oferta y demanda de oxígeno al corazón. Con respecto al corazón derecho no es infrecuente que la presión de la arteria pulmonar se encuentre elevada debido a alguna patología asociada, como el síndrome de apnea-hipopnea obstructiva del sueño (SAHOS) o el síndrome de hipoventilación de la obesidad[9],[11], lo que hace altamente recomendable la realización de examen eco- cardiográfico durante la gestación, se debe incluir de rutina el estudio del ventrículo derecho (VD) buscando alteración de la relajación de este, signos ecográficos de hipertensión pulmonar y alteración de la onda s’ al doppler tisular.
En el trabajo publicado durante 2019, por Buddeberg y cols[14], en donde se realizó estudio ecocardiográfico a pacientes embarazadas comparando IMC y separando en 2 grupos obesa y no obesa se reportó que la presión arterial media fue más alta en el grupo obesas (91 vs. 84 mmHg), no hubo diferencias entre grupos en la frecuencia cardíaca, el volumen sistólico ni el índice cardíaco entre ambos grupos, el volumen sistólico indexado, fue más bajo y la masa ventricular izquierda fue mayor en las pacientes con obesidad (30,14 vs. 34,25 mL-m; 152 vs. 115 g, respectivamente).
Con respecto al doppler tisular el S> septal fue más bajo en el grupo con obesidad (8,43 vs. 9,25 cm-s). Considerando la función diastólica, el tiempo de relajación isovolumétrica se prolongó, significativamente, en el grupo con obesidad (73 vs 61 milisegundos) y el índice del Doppler tisular septal E> fue más bajo en el grupo de pacientes obesas en promedio (9,08 vs 11,28) no habiendo diferencias entre grupos E’ promedio (10,7 vs 12,0) o E/E’ promedio (7,82 vs 7.27) pero el E’/A’ del VD fue más bajo en el grupo de pacientes obesas (1,07 vs 1,29)[14].
Estas consideraciones refuerzan el hecho de contar con la opción de disponer de POCUS cardiovascular en caso de inestabilidad hemodinámica, aplicando sus distintos protocolos durante el parto y el puerperio, especialmente, cuando esta condición está asociada a disnea[15].
-
Cambios metabólicos
Éstos se inician en etapas precoces del embarazo, en un principio, con un estado anabólico favorecido por la hiperplasia de las células beta pancreáticas las cuales aumentan su producción de insulina, generando una sensibilidad aumentada a la misma, favoreciendo los depósitos de grasa, para favorecer las demandas fetoplacentarias y maternas a medida que avanza la gestación y con posterioridad en la lactancia. A medida que avanza el embarazo, este estado de hiperinsulinismo, va generando una resistencia progresiva, que comienza en el segundo trimestre y llega a su máximo en el tercero, revirtiendo esta relación y generando un estado catabólico, con mayores concentraciones de glucosa y ácidos grasos libres necesarios para el crecimiento fetal normal. Otras hormonas como el lactógeno placentario, el cortisol, progesterona y prolactina, también favorecen este estado de disminución de la sensibilidad a la insulina en el tejido adiposo y músculo esquelético. Este ambiente favorece la ganancia de peso materno, especialmente, importante en mujeres con IMC > = 30 kg/m2 preconcepcional, lo que genera un aumento de las demandas de insulina, que en mujeres con alteraciones en la reserva funcional pancreática u obesidad con resistencia a la insulina pre-existente puede presentarse una producción de insulina insuficiente que favorezca la presentación de diabetes gestacional[16]. Es así como estas pacientes embarazadas con obesidad se van a ver mayormente afectadas por estos cambios, llegando a ser fisiopatológicos y confiriendo un aumento en desarrollo de otras comorbilidades, como de enfermedad cardiovascular incluida enfermedad coronaria y también de diabetes, en comparación a mujeres eutróficas (29,41% vs 9,76%, RR 1,60, IC del 95%: 1,15-2,22, p = 0,036)[17]. Se suma a lo anterior que, actualmente, en países desarrollados el promedio de edad materna aumenta, con mayor prevalencia de gestantes tardías y añosas, población con mayor prevalencia de diabetes, la cual por sí misma aumenta el riesgo de cesárea, trabajo de parto prolongado, preeclampsia y complicaciones intraparto, como distocia de hombros, aspiración meconial y presentación fetal anormal. También aporta una mayor incidencia de infección de la herida operatoria y endometriosis postquirúrgica[3],[9].
-
Cambios gastrointestinales
Estas pacientes presentan una mayor incidencia de hernia hiatal, pueden poseer un volumen gástrico hasta 5 veces mayor al de una paciente sin obesidad y tener un tono esofágico inferior disminuido, lo que confiere, en suma, un mayor riesgo de reflujo gastroesofágico y riesgo de aspiración durante la anestesia en especial la Anestesia general[3]. Se sugiere altamente realizar ecografía gástrica, incluso aunque que la paciente cuente con ayuno. La mezcla de volumen gástrico aumentado más el tono del esfínter esofágico disminuido y el vaciamiento lento la hacen altamente susceptible de padecer síndrome de Mendelson, cuadro que tiene alta morbimortalidad.
La función hepática y renal en éstas por lo general, no se ve particularmente modificada, no existiendo diferencias con respecto a la paciente no obesa embarazada. Sin embargo, las pacientes obesas y preeclámpticas poseen mayor afectación renal, incluso con una caída de la tasa de filtración glomerular, requiriendo terapia intensiva y soporte renal[18], por lo que se debe considerar una volemización racional, en este grupo de pacientes, tratando de estimar, en lo posible el estado del intravascular. La Ecocardiografía POCUS nos ofrece una interesante herramienta para acercarnos a esta medida.
-
Cambios inmunológicos
El año 2017, se estudió a 36 pacientes, a quienes se les hicieron análisis inmunológicos para determinar la capacidad inmunológica innata in vivo e in vitro en controles no obesas, embarazadas a término, versus mujeres obesas sanas, embarazadas a término.
Se determinó que la cinética y magnitud de las respuestas inflamatorias in vivo examinadas no se pudieron distinguir en las dos poblaciones a través de la amplia gama de biomarcadores examinados, a pesar de que las mujeres obesas tenían un estado inflamatorio basal más alto. La estimulación in vitro deliberada con una variedad de ligandos de PRR también provocó respuestas de citocinas pro- y antiinflamatorias que no se distinguieron entre las madres control y obesas[19]. No hay mayor evidencia que exista diferencia con una embarazada eutrófica, con respecto a los cambios adaptativos del sistema inmune que genera la gestación.
-
Manejo anestésico
El enfrentamiento de estas pacientes, entendiendo la obesidad, como una problemática de salud pública, involucra a diversos actores, en distintos niveles de la atención sanitaria, los anestesiólogos somos parte de esta red y en nuestra práctica relacionada con la obstetricia, debemos involucrarnos en optimizar la condición de la paciente obesa durante el embarazo. Contar con un equipo multidisciplinario es clave para lograr un correcto manejo de la obesidad, reducir al máximo el riesgo y los eventos por sus consecuentes comorbilidades durante el embarazo, el parto y puerperio.
Dentro del manejo anestésico recomendamos, fuertemente, realizar una completa entrevista a la madre como parte de la evaluación preanestésica[20] con un tiempo de antelación razonable a la fecha de parto, en torno a las implicancias, para la anestesia obstétrica, de la obesidad durante la gestación y los riesgos perianestésicos. asociados a ella, Si bien no existe consenso de cuando se debe realizar esta evaluación, lo relevante es el criterio de cada equipo para decidir caso a caso, el momento óptimo para trazar un plan de cuidados médicos incluidos los anestésicos periparto y consensuar este plan con la paciente y el equipo multidisciplinario.
En primera instancia, estas mujeres se deben seguir por el equipo de alto riesgo obstétrico de cada centro, ya que requieren un alto nivel de cuidados. Se debe anticipar la necesidad de instrumentalización especial, como camas, sillas, trocares, y mesa de operación, además de capacitar a nuestro equipo en la correcta atención psicoemocional de las pacientes, para que en ningún momento se sientan discriminadas por el personal que las atenderá, tanto dentro de la sala de parto como en pabellón. Hay que tener en cuenta que un número no despreciable de reclamos por atención sanitaria durante la práctica de la anestesia obstétrica es por no comprender lo importante de un trato digno y de una correcta y respetuosa comunicación.
-
Analgesia de conducción del trabajo de parto
La analgesia neuroaxial es la forma más eficiente de controlar el dolor durante el trabajo de parto, sin embargo, el enfrentamiento anestésico de la paciente obesa, en trabajo de parto presenta desafíos y particularidades ampliamente descritas en la literatura. En este tipo de paciente hay que considerar un mayor tiempo de procedimiento, si bien los reparos anatómicos son los mismos, es más dificultoso posicionar a la paciente, palpar estos reparos anatómicos y además podemos requerir agujas de mayor longitud, las cuales no siempre están disponibles. El uso de ecografía puede ser de gran ayuda para localizar la línea media y la profundidad suficiente. Esto puede generar retrasos, que en caso de una emergencia toma bastante relevancia y puede añadir mortalidad tanto para la madre como para el feto, por lo que insistimos en anticipar este tipo de situaciones y en lo posible contar con un correcto trocar epidural[21],[22].
A. Tonidandel en una cohorte retrospectiva publicada 2014[23], presentó que el cincuenta por ciento de las mujeres con obesidad mórbida requirieron una cesárea en comparación con el 32% de los controles (P < 0,01). Las pacientes con obesidad mórbida tuvieron una primera etapa del trabajo de parto más larga (P < 0,01), neonatos de mayor tamaño (P < 0,01), y tenían más probabilidades de tener una técnica neuroaxial inicial fallida para la analgesia del trabajo de parto (P < 0,01). La necesidad de un procedimiento suplementario para el trabajo de parto fue del 17%, significativamente menor que hace 20 años atrás cuando el 42% de las pacientes con catéteres epidurales, en mujeres con obesidad mórbida presentaron dificultad técnica definida como analgesia ineficaz. Los tiempos de procedimiento neuroaxial fueron mayores en las parturientas con obesidad mórbida (P < 0,01)[23].
La instalación de un catéter epidural en estas pacientes puede resultar desafiante, es recomendable una indicación precoz, antes de que el dolor propio del parto dificulte el procedimiento, y se debe tener a mano herramientas que lo faciliten, como agujas epidurales de mayor longitud, y eventualmente, el apoyo de US convencional o US con IA[24]. Antes de este procedimiento es deseable una buena comunicación con la paciente, despejando dudas y adelantando la posibilidad de posibles complicaciones.
Si bien la distancia para alcanzar el espacio peridural e intra- tecal es más profunda en estas pacientes, en primera instancia se debe elegir una aguja de largo estándar, por ser suficiente en la mayoría de los casos y ser más fácil de manipular por anestesiólogos, sin embargo, es necesario contar con una aguja de un largo mayor en caso de no alcanzar el espacio peridural e intratecal. Es preferible posicionar a la paciente en sedestación, ya que esta posición acerca el espacio epidural a la superficie y también evita que depósitos laterales de tejido adiposo desvíen la línea media. La palpación también puede resultar dificultosa y errática. Stiffer y cols.[25], reportaron 68% de dificultad para identificar los puntos de reparo anatómicos para este procedimiento con respecto a 5% reportado en mujeres sin obesidad. Otra ventaja es la prominencia de vértebra C7 que puede ser usada de referencia junto a la línea interglútea para identificar la línea media. Es muy recomendable considerar el uso de ecógrafo, ya que ayuda a identificar la línea media, la profundidad y disminuir los redireccionamientos de la aguja en estas pacientes. Se ha sugerido que un plano oblicuo sagital paramediano resulta en una imagen superior al plano mediano transversal en este tipo de pacientes[26].
Una vez instalado el catéter epidural, se debe asegurar, con un margen de 5-6 cm de profundidad dentro del espacio epidural y evaluar su correcto funcionamiento regularmente. No hay diferencias significativas con respecto a la técnica combinada espinal-epidural, y no se recomienda instalar un catéter intratecal por estar asociado a mayores riesgos[21],[27].
Con respecto a las complicaciones hemodinámicas, la hipotensión es la complicación más frecuente. En un estudio de cohorte retrospectivo por Laura K y cols.[28], un total de 125 pacientes con obesidad mórbida fueron emparejados por edad y raza con 125 pacientes de peso normal. Los pacientes con obesidad mórbida tuvieron una frecuencia más alta de hipotensión sistólica persistente (16% vs 4%, P = ,003) y diastólica (49% vs 29%, P = ,002), así como más deceleraciones prolongadas (16% vs 5%, P = ,006) y tardías (26% vs 14%, P = ,03) en la frecuencia cardíaca fetal (FCF). Un índice de masa corporal creciente se asoció con hipotensión sistólica persistente y diastólica después de controlar la dosis de bolo epidural y las modificaciones que generan trastornos hipertensivos crónicos o del embarazo.
La conducción del trabajo de parto debe ser bajo técnica continua, si bien existe suficiente evidencia de que el uso de Bombas epidurales con bolo programado con o sin PCA se asocia a un mejor resultado en cuanto a confort y bloqueo motor, no hay estudios específicos para el grupo de pacientes obesas con respecto a este tema.
Otras opciones analgésicas que se pueden tener en consideración, en caso de contraindicación de la técnica neuroaxial, es el uso de opioides controlados por paciente, como remifentanilo para el período intraparto y morfina para el periodo postparto, sin embargo, debe ser ponderando el riesgo de estas pacientes de presentar mayor incidencia de apneas obstructivas y depresión respiratoria. El óxido nitroso no tiene contraindicaciones específicas para este tipo de pacientes, sin embargo, su eficacia no es superior a lo anteriormente descrito. Dentro de las técnicas no farmacológicas incluyen estimulación nerviosa eléctrica transcutánea (TENS), calor o frío local, acupuntura y aromaterapia, sin embargo, no hay grandes estudios que comprueben su eficacia[21].
-
Anestesia neuroaxial para cesárea
La técnica neuroaxial es de elección para la cesárea cuando el tiempo transcurrido a su instalación no compromete la viabilidad fetal, categoría 2 a 4 de nivel de urgencia de parto por cesárea[29], por lo que insistimos en considerar los mayores tiempos de preparación de la paciente obesa junto a las dificultades técnicas que pudiese ofrecer la punción espinal.
An y cols., en un estudio publicado durante el 2017[30], que caracterizó a un grupo de pacientes sometidas a operación cesárea, ingresadas en el periodo del 2013 y 2016, evaluaron 790 embarazadas. Se obtuvieron tiempos de punción anestésica, significativamente, más prolongados en el grupo de obesidad mórbida, en comparación con el grupo sin obesidad (P = ,0001)[30].
Significativamente, más pacientes presentaron preeclampsia, embarazo múltiple, anormalidad del líquido amniótico y una mayor cantidad de sangrado en el grupo de obesidad mórbida en comparación con el grupo sin obesidad (P = ,0001, P = ,048, P = ,017 y P = ,018, respectivamente). Más pacientes recibieron anestesia general en comparación con el grupo sin obesidad (P = ,0001). Además, más pacientes fueron ingresadas por alguna comorbilidad o complicación a una unidad de cuidados críticos postquirúrgicos, en el grupo de obesidad severa que en el grupo sin obesidad. En comparación con el grupo sin obesidad, hubo significativamente más asociación en los casos de distrés fetal, con un índice de masa corporal (IMC) más alto en el grupo de obesidad mórbida (P = ,0001)[30].
En relación con las comorbilidades o complicaciones anestésicas asociadas al IMC de mujeres embarazadas, Vricella y cols., en su estudio el año 2010[31] estimaron la morbilidad asociada a la anestesia regional en mujeres con obesidad mórbida sometidas a una cesárea programada. Se fueron identificando diferencias entre los tres grupos (mujeres con obesidad mórbida, sobrepeso y obesidad, y peso normal), de acuerdo con distintos factores como: colocación complicada (5,6%, 2,8% y 0%, respectivamente; P = ,007), fallo para establecer (2%, 0% y 0%, respectivamente; P = ,047), duración insuficiente (4%, 0% y 0%, respectivamente; P = 0,02) de la anestesia regional. Estos mismos grupos difirieron de la anestesia regional (6%, 0% y 0%, respectivamente; P = ,003), hipotensión intraoperatoria (3%, 0% y 0%, respectivamente; P = 0,01) y complicaciones anestésicas generales (8,4%, 0% y 0%, respectivamente; P < ,0001). Finalmente, el índice de masa corporal pregestacional mayor o igual a 40 kg/m2 y el índice de masa corporal al momento del parto mayor o igual 45 kg/m2 fueron predictores de complicaciones anestésicas[31].
Se debe usar un esfingomanómetro de tamaño correcto para medición no invasiva de la presión arterial. La AHA (American Heart Association) recomienda un manguito de ancho y de largo igual al 40% y 80% del diámetro del brazo, respectivamente[32]. Como alternativa, las mediciones pueden realizarse en el antebrazo, donde se ha observado que, a pesar de la buena correlación con las mediciones del brazo superior, los valores tienden a ser en promedio 10 mmHg más altos en el antebrazo.
En pacientes con obesidad mórbida que se preparan para una cesárea y tienen un alto riesgo de hemorragia o enfermedad cardiovascular, o en aquellos casos donde se enfrentan desafíos significativos para adquirir mediciones fiables de presión arterial mediante métodos no invasivos, puede ser imprescindible el uso de una línea arterial invasiva para el monitoreo preciso de la presión arterial[26].
Se debe tener en consideración, que las transferencias de cama a mesa quirúrgica en estas pacientes pueden ser más dificultosas, deben ser posicionadas en posición en rampa con desplazamiento uterino izquierdo, para lo cual se puede hacer uso de almohadas frazadas o mesas operatorias que permitan esta funcionalidad. En algunas ocasiones, el obstetra podría solicitar desplazar el panículo adiposo hacia cefálico para realizar una incisión de Pfannenstiel, aumentando el riesgo de hipotensión e hipoventilación, por lo que su monitorización debe ser particularmente rigurosa[26].
La profilaxis antibiótica debe seguir la guía de la ACOG, dentro de una hora previo a la incisión quirúrgica. No habiendo grandes estudios que demuestren un beneficio de una dosis mayor de cefazolina, siendo la dosis estándar entre 2-3 g[33].
En cuanto a la técnica neuroaxial, como ya mencionamos, un catéter peridural indicado en etapas precoces del trabajo de parte y con una funcionalidad probada puede ser usado para proporcionar anestesia quirúrgica y ser la manera más eficiente de hacerlo, además, da la posibilidad de ir titulando la respuesta simpaticolítica en pacientes, particularmente, sensibles y que dependen de un tono vascular más estable como ocurre en algunas cardiopatías. Pero de no contar con un catéter peridural, y en especial en una urgencia obstétrica, la punción raquídea podría ser la mejor indicación, en cuanto a que genera una anestesia rápida y confiable, pero con limitaciones, como la imposibilidad de dar un refuerzo anestésico y el riesgo aumentado de bloqueo espinal alto en pacientes que son más difíciles de intubar. Por último, el catéter peridural agrega la ventaja de poder ser usado como analgesia en el postparto[26].
Otras técnicas, como la anestesia espinal con punción dural y la espinal continua también pueden ser alternativas válidas, pero no se han descrito como superiores a las anteriormente mencionadas[27]. Jie Li y cols., en su estudio el 2021[34], realizó una comparación de los diferentes enfoques de anestesia neuroaxial en mujeres embarazadas obesas con hipertensión inducida por el embarazo. De acuerdo con esto se obtuvo como resultados una duración más larga desde la punción hasta la cirugía, un cambio intraoperatorio más pequeño en la presión arterial media, puntajes de Apgar más altos a 1 y 5 minutos, tiempo de cirugía más corto, tasas más bajas de náuseas y vómitos, y una menor tasa de hipotensión intraoperatoria en las mujeres sometidas a anestesia espinal-epidural combinada (CSE) en comparación con aquellas en los grupos anestesia espinal (SA) y anestesia epidural (EA)[34].
Inmediatamente después de realizada la anestesia neuroaxial, se debe acostar a la paciente en una posición que permita de forma cómoda intubar a la paciente en caso de una complicación que así lo requiera. Se deben proteger con mayor cuidado de lo habitual los puntos de presión y asegurar al menos dos vías venosas periféricas ya que estas pacientes también presentan un acceso más difícil.
Comúnmente, de forma intratecal se administra un anestésico local como la bupivacaína hiperbárica y un opioide como morfina y/o fentanilo. En pacientes no obesas, la mayoría de los estudios reportan una dosis efectiva 95% de bupivacaina hiper- bárica entre 11 mg y 15 mg. En pacientes con obesidad, hay una reducción de líquido cefalorraquídeo (LCF) causada, posiblemente, por el aumento de la presión de la cavidad abdominal produciendo una congestión de los plexos venosos peridurales y un desplazamiento del tejido blando a través de los agujeros intervertebrales que se ha observado en estudios con resonancia magnética[26]. Esto debe ser tomado en consideración ya que el riesgo de un bloqueo espinal alto es inversamente proporcional al volumen de LCF, lo cual hace lógico pensar que se debe reducir la dosis de anestésico local para evitar esta situación que podría ser catastrófica en una paciente con dificultad para ventilar – intubar y algunos expertos lo recomiendan. Sin embargo, no todos los estudios clínicos respaldan estas aprehensiones con la dosis del anestésico local, en un reciente trabajo publicado en 2024 por H. S. Tan[35], donde incluyeron 45 pacientes con IMC > = 50 kg/m2 con embarazo de término sometidas a cesárea electiva, a quienes se les administraron dosis mínima y máxima de bupivacaina 0,75% de 9,75 mg y 12 mg respectivamente, con dosis ascendente o descendente de 0,75 mg de manera aleatoria y triple ciego, en combinación con fentanilo 15 mcg y morfina 150 mcg, definiendo como bloqueo exitoso, nivel de T6 dentro de 10 minutos sin refuerzo analgésico intraoperatorio) se produjo en 0/1 (0%) de las dosis de 9,75 mg, 2/3 (67%) de las dosis de 10,5 mg, 21/27 (78%) de las dosis de 11,25 mg y 11/11 (100%) de las dosis de 12 mg, aplicando un análisis logístico retrospectivo determinaron que la DE90 de bupivacaína hiperbárica en coadyuvancia con morfina y fentanilo en estas pacientes es de 11,5 mg en cesárea electiva y con técnica epidural con punción dural en pacientes con IMC > = 50 kg/m2[35]. Con respecto al uso de opioide se debe tener precaución ya que el IMC en caso de la morfina intratecal, para la analgesia posoperatoria, requiere cuidados especiales relacionados con las complicaciones potenciales de su uso, éstos están ampliamente difundidos en la en la literatura sobre el tema.
En cuanto al impacto sobre el recién nacido (RN) reflejado en el puntaje Apgar, en RN por cesárea en pacientes con obesidad mórbida, se realizó un estudio comparando técnicas anestésicas y su incidencia en el puntaje. Se determinó que la hipertensión predominó en las pacientes cesarizadas, con anestesia general, al tiempo que esta técnica anestésica aumenta el riesgo de registrar depresión respiratoria al nacimiento, y fue en este grupo donde se apreció mayor alteración en el puntaje de Apgar mientras que la anestesia peridural marcó la menor incidencia de depresión respiratoria en el RN. Es así como se demostró una correlación entre la técnica anestésica aplicada y bienestar fetal según puntaje de Apgar[36].
-
Anestesia general
El manejo de la vía aérea es la principal consideración que se debe tener en cuenta al momento de indicar anestesia general en estas pacientes y debe ser reservada cuando se trata de una emergencia obstétrica, en que la viabilidad fetal se ve seriamente comprometida (categoría 1 de nivel de urgencia de parto por cesárea) y se debe resolver en tiempos mínimos[29].
Además, esta indicación puede extenderse al grupo de pacientes que tienen contraindicación de técnicas neuroaxiales, éstas han fallado, cuando la cirugía es de causa no obstétrica y la sola negativa de la paciente a someterse a anestesia regional, situación muy infrecuente en la práctica de la anestesia obstétrica, ya que se afecta indudablemente el apego de la madre con el recién nacido. Insistimos en la importancia de una correcta y cuidadosa evaluación prenatal, muy necesaria para que este tipo de decisiones se tomen, completamente, informadas y no bajo presión.
La evaluación de la vía aérea resulta, particularmente, importante en estas pacientes y se debe hacer con el objetivo de preparar un plan de manejo y a la anticipación de situaciones catastróficas.
La obesidad asociada al embarazo, también se asocia a la ventilación difícil con mascarilla facial, datos que son extrapolados desde pacientes no obstétricos, se ha descrito ventilación difícil con mascarilla facial en el 8,8% de los pacientes obesos y en el 11% de los obesos mórbidos[37],[38], las pacientes embarazadas obesas no son la excepción por lo que un correcto enfrentamiento sería evaluar todos los factores predictivos de una vía aérea difícil, ampliamente descritos y conocidos por los anestesiólogo. Se debe generar un plan y enfrentar la paciente como potencial vía aérea difícil, considerar que particularmente en este grupo especial de pacientes, que la membrana cricotiroidea puede ser difícil de palpar. Ha surgido durante los últimos 20 años, una herramienta de fácil acceso y rápida curva de aprendizaje, que tiene la ventaja de poder ser ocupada en el punto de atención del paciente, el uso de la ecografía POCUS para identificar y marcar la membrana cricotiroidea, ha ganado espacio fundamental dentro de la práctica de la anestesia obstétrica, antes de la inducción de la anestesia general, siendo extremadamente útil en caso de que falle la intubación y sea necesario un acceso invasivo[39].
En la que literatura se recomienda que en la mujer obesa supermórbida, pueda realizarse una laringoscopia despierta bajo anestesia tópica para evaluar el grado Cormack, antes de decidir si la vía aérea se asegura despierta o tras la inducción de la anestesia general, esto es complejo dentro del contexto de una urgencia obstétrica, pero cobra relevancia cuando la indicación de la cirugía es por una causa no obstétrica, sin que necesariamente se dé la interrupción del embarazo[40].
Se debe dar profilaxis con bloqueadores H2 o inhibidores de la bomba de protones para reducir el riesgo de neumonitis por aspiración con una antelación de 30 minutos.
La posición debe ser en rampa con una correcta alineación de los ejes para mejorar la visión a la laringoscopia y se debe contar con ayuda inmediata de otro anestesiólogo en caso de así requerirse[21].
La preoxigenación se debe hacer con una mascarilla ajustada a flujos de 10-15 L/min con el objetivo de mantener una saturación > 90%. Pero estas pacientes pueden no lograr este objetivo y el uso técnicas de oxigenación apneicas, como el uso de una cánula nasal de bajo o alto flujo junto a la mascarilla facial podrían ser de utilidad, pero no hay grandes estudios que comparen su eficacia en este grupo de pacientes[21].
La secuencia rápida de intubación (SRI) con la maniobra de sellick aplicada correctamente, seguida de la intubación endotraqueal sigue siendo la técnica recomendada para inducir la anestesia general en una mujer embarazada. La dosificación de los medicamentos, generalmente, se basa en el peso corporal total (TBW). Esto es válido para pacientes de peso normal cuyo peso corporal total, peso corporal magro (LBW) y peso corporal ideal (IBW) son similares. Los pacientes obesos tienen una cantidad aumentada de grasa que afecta el volumen de distribución y las propiedades farmacocinéticas de los medicamentos. Administrar medicamentos basados en el TBW puede resultar en una sobredosis, mientras que la dosificación basada en el IBW puede resultar en dosis subterapéuticas. Por lo tanto, es importante utilizar dosis correctas de medicamentos durante la anestesia general en la paciente embarazada obesa mórbida.
Las recomendaciones son las siguientes: el IBW se utiliza para calcular la dosis de relajantes musculares no despolarizantes, paracetamol y antiinflamatorios no esteroideos, el LBW para propofol, tiopental y opioides, y el TBW para suxametonio. Una dosis alta de rocuronio (1-1,2 mg/kg) produce condiciones de intubación adecuadas en 30 segundos, similares al suxametonio, y por lo tanto, se debe considerar el relajante muscular preferido, especialmente, en la paciente obesa. Cuando se utiliza rocuronio para la SRI, el sugammadex debe estar disponible para la reversión inmediata si es necesario y para la reversión de un bloqueo residual.
En cuanto a los opioides el remifentanilo en dosis de 0,5 a 1 microgramo/kg en bolo ha demostrado ser seguro, disminuir la respuesta hipertensiva y taquicardizante a la laringoscopia, en la pacientes obesas y preeclamptica, es fundamental para evitar las complicaciones hemorrágicas cerebrales que confieren mayor mortalidad[41],[42]. El remifentanilo además ha demostrado ser seguro para el recién nacido, ya que su eliminación no depende de su inmaduro metabolismo de fármacos.
La emergencia en la práctica clínica de la videolaringoscopia ha llevado a su incorporación a nuestro algoritmos y trabajo diario, permite mejorar, significativamente, la visualización glótica en comparación con la laringoscopia directa con laringoscopio Macintosh y, por lo tanto, deben utilizarse como laringoscopio de primera línea.
Si la vista de la laringoscopia es pobre o la intubación es difícil, la presión cricoídea por Sellick debe reducirse, eliminarse o cambiar hacia la maniobra BURP. Si la intubación traqueal falla, el manejo debe seguir la guía de intubación fallida de la OAA/DAS[40].
El mantenimiento de la anestesia en pacientes obesos mórbidos se puede lograr con agentes inhalatorios como el sevoflurano y desfluorano que tiene un tiempo de recuperación corto. La MAC de los anestésicos Halogenados disminuye por el influjo de la progesterona y mayor actividad del sistema endorfínico, sin embargo se asocian con retracción uterina de peor calidad, por efecto directo, esto debe considerarse para mantener los resguardos de vigilancia como farmacológicos para evitar la hemorragia obstétrica.
Los sistemas de administración de infusión controlada por objetivo (TCI) pueden ser utilizados, pero la selección cuidadosa del modelo a utilizar es importante, específicamente para el grupo de embarazada obesa mórbida debe utilizarse un modelo farmacocinético adecuado o lo más cercano considerando sus particularidades. La extubación en el paciente obeso puede ser más peligrosa que la intubación. Por lo tanto, se debe realizar una planificación y preparación cuidadosas antes de realizar la extubación con el paciente despierto, sentado y con una reversión completa del relajante muscular[21].
-
Posoperatorio
Las mujeres obesas, especialmente aquellas con apnea obstructiva del sueño, tienen un mayor riesgo de desarrollar hipoxia en el período posoperatorio y, por lo tanto, requieren una vigilancia cercana en la unidad de cuidados postanestésicos. Esto se debe considerar cuando se han usado dosis de morfina intratecal (MIT) incluso a dosis bajas (50 a 100 microgramos).
La movilización temprana puede reducir el riesgo, tanto de tromboembolismo venoso posoperatorio como de atelectasia que causa hipoxia. Es crucial contar con una buena analgesia para permitir esto. Estrategias de analgesia multimodal como los antiinflamatorios no esteroides, el paracetamol, así como técnicas de anestesia regional, deben ser utilizadas para reducir la necesidad de opioides por vía endovenosa. Entre las técnicas de anestesia regional se incluyen la infiltración de la herida, los bloqueos nerviosos ilioinguinal e iliohipogástrico y otros guiados por ultrasonido, como el bloqueo del plano del músculo transverso del abdomen, bloqueo del erector de la espina, el bloqueo del músculo cuadrado lumbar, con sus distintos subtipos. Sin embargo, los bloqueos regionales pueden ser, técnicamente, difíciles de realizar en pacientes obesos, aún más en embarazadas[21] y siempre deben colocarse posterior al nacimiento, por lo que la MIT sigue siendo el gold estándar en analgesia posoperatoria de cesárea. Un nicho de los bloqueos ecoguiados interesante, es para analgesia postcesárea en la que se usó anestesia general sin MIT.
Con respecto al uso de morfina neuroaxial, si se asume que la anestesia raquídea es la técnica más frecuente de anestesia en una cesárea, presentando ventaja de la vía espinal para su uso, la duración de analgesia es la principal variable que respalda su uso, describiéndose duraciones que van de las 12 a 36 h, siendo directamente proporcional a la dosis utilizada, sus efectos adversos más frecuentes son el prurito en mayor frecuencia, seguido por náuseas y vómitos y retención urinaria. Sin embargo, el grupo de pacientes obesas embarazadas tienen un riesgo mayor a presenta complicaciones respiratorias comparadas con mujeres cesarizadas no obesas, por lo que, lo que su uso requiere precauciones especiales, Actualmente, el esquema más recomendado es el de dosis bajas (50 a 150 microgramos de MIT), aunque el esquema de dosis ultrabaja (menor a 50 microgramos) presenta menor perfil de efectos secundarios con duración levemente menor, se requiere mayor profundización del tema, ya que incluso pudiese existir diferencias étnicas en los efectos secundarios. Con respecto a la morfina peridural, presenta menor absorción que la MIT, la dosis recomendada es 2 a 3 mg por catéter peridural[43].
Es de vital importancia que la analgesia posoperatoria sea adecuada en las personas obesas mórbidas, esta debe realizarse con cautela, ya que una dosis alta retrasaría la movilización temprana, la cual reduce el riesgo de complicaciones tromboembólicas y pulmonares. Un régimen analgésico multimodal, sumado a las técnicas neuroaxiales y/o bloqueos regionales, que incluya dosis por horario de paracetamol y antiinflamatorios no esteroidales pueden optimizar la analgesia posoperatoria, disminuir el consumo de opioides y evitar los efectos deletéreos sobre la madre y el recién nacido. La analgesia epidural controlada por el paciente también podría utilizarse para la analgesia posoperatoria, pero podría retrasar la movilización del paciente[26].
No existe consenso sobre las pautas de tromboprofilaxis más adecuada en estas pacientes habiendo diferencias entre las guías internacionales, por lo que recomendamos que cada centro desarrolle su propio protocolo, con énfasis en la movilización temprana.
-
Conclusión
La anestesia en pacientes embarazadas obesas presenta desafíos únicos que requieren una atención especializada y cuidadosa. Es fundamental comprender los cambios fisiopatológicos que ocurren en estas pacientes, ya que la obesidad puede afectar significativa y negativamente la fisiología respiratoria cardiovascular y metabólica, basalmente modificados en la embarazada, lo que influye en la elección de la técnica anestésica y en los cuidados perioperatorio. La evaluación preoperatoria meticulosa es crucial para identificar posibles complicaciones y planificar una estrategia anestésica adecuada. La anticipación de situaciones clínicas críticas, en particular relacionadas con el manejo de la vía aérea, es esencial debido a las dificultades anatómicas y la mayor incidencia de complicaciones respiratorias en pacientes obesas. La anestesia neuroaxial es la elección para el trabajo de parto y la cesárea, sin embargo, se debe estar preparado para la anestesia general, la selección de equipos y técnicas específicas, así como la formación del personal en el manejo de estas situaciones, son fundamentales para garantizar la seguridad de la paciente y el éxito del procedimiento. Es clave planificar, cuidadosamente, una correcta analgesia posoperatoria que contribuya a una rápida recuperación. Además, de los aspectos técnicos, es crucial destacar la importancia de un trato digno y respetuoso hacia las pacientes embarazadas obesas. Es fundamental que se sientan escuchadas, comprendidas y apoyadas, sin experimentar discriminación o estigma debido a su peso. Un ambiente empático y comprensivo no solo contribuye a la satisfacción y confianza de la paciente, sino que también puede tener un impacto positivo en los resultados clínicos y en su bienestar emocional durante el proceso anestesiológico de la gestante.
-
Referencias
1. Roofthooft E. Anesthesia for the morbidly obese parturient. Curr Opin Anaesthesiol. 2009 Jun;22(3):341–6. https://doi.org/10.1097/ACO.0b013e328329a5b8 PMID:19412095
2. Aleker N, Lim BH. Intrapartum care and management of complications in women with obesity. Best Pract Res Clin Obstet Gynaecol. 2023 Dec;91:102404. https://doi.org/10.1016/j.bpobgyn.2023.102404 PMID:37716337
3. Kim ST. Anesthetic management of obese and morbidly obese parturients. Anesth Pain Med. 2021 Oct;16(4):313–21. https://doi.org/10.17085/apm.21090 PMID:35139612
4. Obesidad y sobrepeso [Internet]. World Health Organization. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/obesity-and-overweight
5. Kuitunen I, Huttunen TT, Ponkilainen VT, Kekki M. Incidence of obese parturients and the outcomes of their pregnancies: A nationwide register study in Finland. Eur J Obstet Gynecol Reprod Biol. 2022 Jul;274:62–7. https://doi.org/10.1016/j.ejogrb.2022.05.006 PMID:35597175
6. Saucedo M, Esteves-Pereira AP, Pencolé L, Rigouzzo A, Proust A, Bouvier-Colle MH, et al.; CNEMM study group. Understanding maternal mortality in women with obesity and the role of care they receive: a national case-control study. Int J Obes (Lond). 2021 Jan;45(1):258–65. https://doi.org/10.1038/s41366-020-00691-4 PMID:33093597
7. Main EK, McCain CL, Morton CH, Holtby S, Lawton ES. Pregnancy-related mortality in California. Obstetrics &. Obstet Gynecol. 2015 Apr;125(4):938–47. https://doi.org/10.1097/AOG.0000000000000746 PMID:25751214
8. La obesidad y el sobrepeso restan años de Vida saludable y genera Costos importantes Al Sistema, a La sociedad Y a las familias: Concluye Estudio Presentado Por Unicef colombia [Internet]. Disponible en: https://www.unicef.org/colombia/comunicados-prensa/obesidad-y-el-sobrepeso-restan-vida-saludable-y-generan-costos
9. Nazar JC, Bastidas EJ, Zamora HM, Lacassie HJ. Obesidad y embarazo: implicancias Anestésicas. Rev Chil Obstet Ginecol. 2014;79(6):537–45. https://doi.org/10.4067/S0717-75262014000600013.
10. Scavone BM, Cerda SM. Anestesia Obstétrica en obesa mórbida: consideraciones. Revista Chilena de Anestesia. 2017 Nov;45(1):27–34. https://doi.org/10.25237/revchilanestv45n01.03.
11. Ghesquière L, Deruelle P, Ramdane Y, Garabedian C, Charley-Monaca C, Dalmas AF. Obstructive sleep apnea in obese pregnant women: A prospective study. PLoS One. 2020 Sep;15(9):e0238733. https://doi.org/10.1371/journal.pone.0238733 PMID:32898189
12. Yang C, Meng Q, Cheng Y, Huang S, Yu X. Effect of maternal body mass index on the prophylactic dose of phenylephrine for preventing hypotension in parturients after spinal anaesthesia. Anaesth Crit Care Pain Med. 2022 Apr;41(2):101035. https://doi.org/10.1016/j.accpm.2022.101035 PMID:35181530
13. Dennis AT, Castro JM, Ong M, Carr C. Haemodynamics in obese pregnant women. Int J Obstet Anesth. 2012 Apr;21(2):129–34. https://doi.org/10.1016/j.ijoa.2011.11.007 PMID:22326199
14. Buddeberg BS, Fernandes NL, Vorster A, Cupido BJ, Lombard CJ, Swanevelder JL, et al. Cardiac Structure and Function in Morbidly Obese Parturients: An Echocardiographic Study. Anesth Analg. 2019 Aug;129(2):444–9. https://doi.org/10.1213/ANE.0000000000003554 PMID:29878938
15. Fuentealba Ramírez R, Bravo Pérez L. Inestabilidad hemodinámica en obstetricia. Revista Chilena de Anestesia. 2022;51(6):636–42. https://doi.org/10.25237/revchilanestv5127091639.
16. Carrillo-Mora P, García-Franco A, Soto-Lara M, Rodríguez-Vásquez G, Pérez-Villalobos J, Martínez-Torres D. Cambios Fisiológicos Durante El Embarazo Normal. Rev Fac Med (Caracas). 2021;64(1):39–48. https://doi.org/10.22201/fm.24484865e.2021.64.1.07.
17. Nani FS, Torres ML. Correlation between the body mass index (BMI) of pregnant women and the development of hypotension after spinal anesthesia for cesarean section. Rev Bras Anestesiol. 2011;61(1):21–30. https://doi.org/10.1016/S0034-7094(11)70003-4 PMID:21334504
18. Tumanyan SS, Tumanyan SV, Rymashevski AN. [Predictors of renal dysfunction and its correction in women with preeclampsia and alimentary obesity]. Anesteziol Reanimatol. 2015 Jan-Feb;60(1):42-4. Russian.
19. Graham C, Thorleifson M, Stefura WP, Funk DJ, HayGlass KT. Class II obese and healthy pregnant controls exhibit indistinguishable pro- and anti-inflammatory immune responses to Caesarian section. Immun Inflamm Dis. 2017 Sep;5(3):364–72. https://doi.org/10.1002/iid3.174 PMID:28544689
20. Ricardo Fuentes HR, Claudio Nazar JC, Patricio Vega GP, Camila Stuardo MC, Ángela Parra PÁ, Waldo Merino UW. Recomendación Clínica: evaluación Preoperatoria. Revista Chilena de Anestesia. 2019 May;48(2):182–93. https://doi.org/10.25237/revchilanestv48n02.17.
21. Knight G, Mushambi M. Anesthetic challenges of pregnant obesity women. Best Pract Res Clin Obstet Gynaecol. 2023 Dec;91:102405. https://doi.org/10.1016/j.bpobgyn.2023.102405 PMID:37688846
22. Okucu F, Aksoy M, Ince I, Aksoy AN, Dostbıl A, Ozmen O. Combined spinal epidural anesthesia in obese parturients undergoing cesarean surgery : A single-blinded randomized comparison of lateral decubitus and sitting positions. Anaesthesist. 2021 Dec;70(S1 Suppl 1):30–7. https://doi.org/10.1007/s00101-021-00995-8 PMID:34159412
23. Tonidandel A, Booth J, D’Angelo R, Harris L, Tonidandel S. Anesthetic and obstetric outcomes in morbidly obese parturients: a 20-year follow-up retrospective cohort study. Int J Obstet Anesth. 2014 Nov;23(4):357–64. https://doi.org/10.1016/j.ijoa.2014.05.004 PMID:25201313
24. Compagnone C, Borrini G, Calabrese A, Taddei M, Bellini V, Bignami E. Artificial intelligence enhanced ultrasound (AI-US) in a severe obese parturient: a case report. Ultrasound J. 2022 Aug;14(1):34. https://doi.org/10.1186/s13089-022-00283-5 PMID:35920947
25. Stiffler KA, Jwayyed S, Wilber ST, Robinson A. The use of ultrasound to identify pertinent landmarks for lumbar puncture. Am J Emerg Med. 2007 Mar;25(3):331–4. https://doi.org/10.1016/j.ajem.2006.07.010 PMID:17349909
26. Lamon AM, Habib AS. Managing anesthesia for cesarean section in obese patients: current perspectives. Local Reg Anesth. 2016 Aug;9:45–57. https://doi.org/10.2147/LRA.S64279 PMID:27574464
28. Vricella LK, Louis JM, Mercer BM, Bolden N. Impact of morbid obesity on epidural anesthesia complications in labor. Am J Obstet Gynecol. 2011 Oct;205(4):370.e1–6. https://doi.org/10.1016/j.ajog.2011.06.085 PMID:21864821
29. Caesarean birth: Guideline NI. 31 March 2021. Disponible en: https://www.nice.org.uk/guidance/ng192
30. An X, Zhao Y, Zhang Y, Yang Q, Wang Y, Cheng W, et al. Risk assessment of morbidly obese parturient in cesarean section delivery: A prospective, cohort, single-center study. Medicine (Baltimore). 2017 Oct;96(42):e8265. https://doi.org/10.1097/MD.0000000000008265 PMID:29049219
31. Vricella LK, Louis JM, Mercer BM, Bolden N. Anesthesia complications during scheduled cesarean delivery for morbidly obese women. Am J Obstet Gynecol. 2010 Sep;203(3):276.e1–5. https://doi.org/10.1016/j.ajog.2010.06.022 PMID:20673866
32. Whelton PK, Carey RM, Aronow WS. 2017 guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: A report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Hypertension. 2018;71: https://doi.org/10.1161/HYP.0000000000000065 PMID:29133356
33. Ahmadzia HK, Patel EM, Joshi D, Liao C, Witter F, Heine RP, et al. Obstetric surgical site infections: 2 grams compared with 3 grams of cefazolin in morbidly obese women. Obstet Gynecol. 2015 Oct;126(4):708–15. https://doi.org/10.1097/AOG.0000000000001064 PMID:26348186
34. Li J, Chen AE, Ye R. Comparison of three neuraxial anesthesia approaches in parturient women with obesity and pregnancy-induced hypertension who underwent cesarean section. J Int Med Res. 2021 Dec;49(12):3000605211066433. https://doi.org/10.1177/03000605211066433 PMID:34932412
35. Tan HS, Fuller ME, Barney EZ, Diomede OI, Landreth RA, Pham T, et al. La dose efficace à 90 % de bupivacaïne hyperbare intrathécale pour l’accouchement par césarienne Sous Péri-Rachianesthésie combinée chez les personnes Parturientes Atteintes de Super Obésité : Une étude d’allocation séquentielle en escalier. Canadian Journal of Anesthesia/Journal canadien d’anesthésie. 2024 Mar 4;71(5):570–8. https://doi.org/10.1007/s12630-024-02705-5..
36. Rodríguez M. Efectos de técnicas anestésicas en puntaje de Apgar de recién nacidos hijos de obesas mórbidas. Rev Cuba Anestesiol Reanim. 2014;13(2):127–35.
37. Leoni A, Arlati S, Ghisi D, Verwej M, Lugani D, Ghisi P, et al. Difficult mask ventilation in obese patients: analysis of predictive factors. Minerva Anestesiol 2014;80:149e57
38. Riad W, Vaez MN, Raveendran R, Tam AD, Quereshy FA, Chung F, et al. Neck circumference as a predictor of difficult intubation and difficult mask ventilation in morbidly obese patients: a prospective observational study. Eur J Anaesthesiology 2016;33:244e9 https://doi.org/10.1097/EJA.0000000000000324.
39. You-Ten KE, Desai D, Postonogova T, Siddiqui N. Accuracy of conventional digital palpation and ultrasound of the cricothyroid membrane in obese women in labor. Anaesthesia 2015;70:1230e4.
40. Mushambi MC, Athanassoglou V, Kinsella SM. Anticipated difficult airway during obstetric general anaesthesia: narrative literature review and management recommendations. Anaesthesia 2020;75:945e6. https://doi.org/10.1111/anae.15007.
41. Van de Velde M. The use of remifentanil during general anesthesia for caesarean section. Curr Opin Anaesthesiol. 2016 Jun;29(3):257–60. https://doi.org/10.1097/ACO.0000000000000334 PMID:26963470
42. Behdad S, Ayatollahi V, Harrazi H, Nazemian N, Heiranizadeh N, Baghianimoghadam B. Remifentanil at induction of general anesthesia for cesarean section: double blind,randomized clinical trial. Colomb Med (Cali). 2013 Jun;44(2):87–91. https://doi.org/10.25100/cm.v44i2.1213 PMID:24892453
43. Cerda San Martín S. Morfina intratecal en analgesia poscesárea. Revista Chilena de Anestesia. 2022;51(6):716–24. https://doi.org/10.25237/revchilanestv5103101449.

 ORCID
ORCID