Haydee Osses C. 1
Rev Chil Anest Vol. 39 Núm. 2 pp. 125-132|doi:
PDF|ePub|RIS
Introducción
Las complicaciones relacionadas con el manejo de la vía aérea pediátrica son frecuentes y en ocasiones generan morbi-mortalidad, afectando principalmente a recién nacidos y lactantes menores. Éstos, por lo general, son niños sanos ASA I o II.
Como causa directa de morbilidad se encuentra la intubación difícil, ventilación inadecuada, apnea y obstrucción bronquial. La mayor parte de estas complicaciones son evitables y al auditarse se encuentran los siguientes problemas: falla en reconocer o anticiparse a los problemas, revisión inadecuada de máquina y monitores, escasa vigilancia, preparación insuficiente frente a situaciones adversas encontradas y, falta de habilidades técnicas especialmente en situaciones de tensión 1 .
Los pacientes pediátricos presentan un amplio espectro de enfermedades, tanto congénitas como adquiridas, que pueden repercutir en la vía aérea, dificultando la intubación y/o ventilación 2 . Para optimizar el manejo de una vía aérea difícil es importante comprender las diferencias anatómicas de la vía aérea pediátrica y familiarizarse con las enfermedades y síndromes comunes que la afectan 3 .
-
Anatomía
Las diferencias entre la vía aérea de un niño y de un adulto son de gran importancia para el manejo anestésico 4 . Los recién nacidos y los lactantes son los que presentan las mayores diferencias anatómicas de vía aérea, en comparación con los adultos (Figura 1).
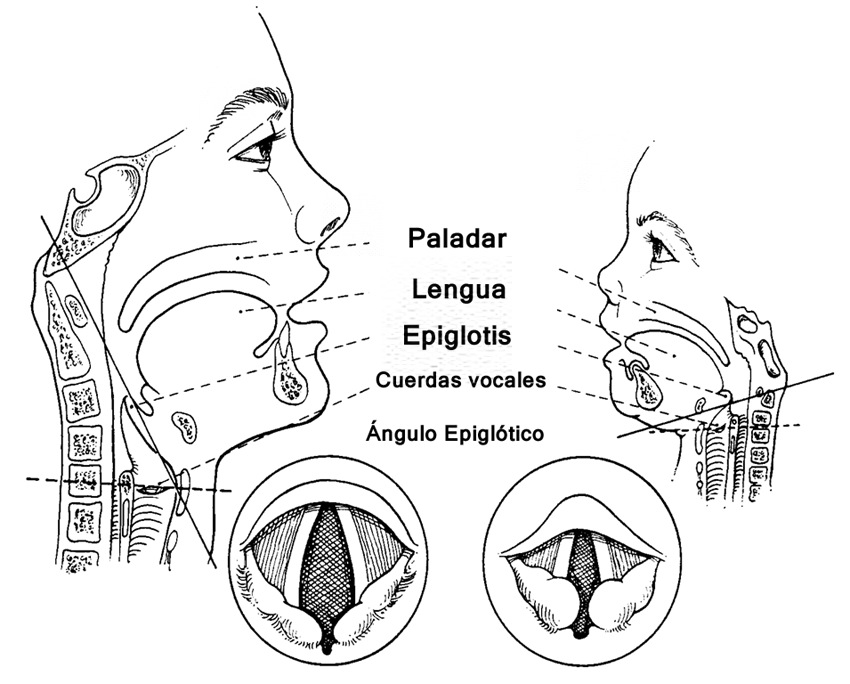
Figura 1 Adaptado de “Airway Management Principles” 1996. (Autorizado por Dr. Benumof).
Las fosas nasales son pequeñas y constituyen la principal ruta de ventilación durante los primeros 6 meses de vida, la lengua es relativamente grande, las amígdalas prominentes, la laringe es pequeña y está posicionada más cefálica, quedando la apertura glótica a nivel de C3-C4 (ésta llega a nivel de C5 a los 6 años). Las diferencias entre la laringe de un adulto y la del niño se muestran en la Figura 2. En ella destaca que la epiglotis del niño es más corta y más blanda que la del adulto, sus aritenoides son grandes comparados con la apertura glótica y hay una reducción progresiva del tamaño desde el hioides al cricoides, por lo que la laringe presenta una forma cónica. La parte más estrecha de la laringe está a nivel del cartílago cricoides. Estas características pueden dificultar el paso de un tubo endotraqueal. No hay que olvidar que los lactantes tienen la cabeza y el promontorio occipital grande, siendo el cuello relativamente corto. Esto produce una flexión cervical, por lo tanto, la simple extensión de la cabeza lo deja en posición de olfateo o “sniffing position”.
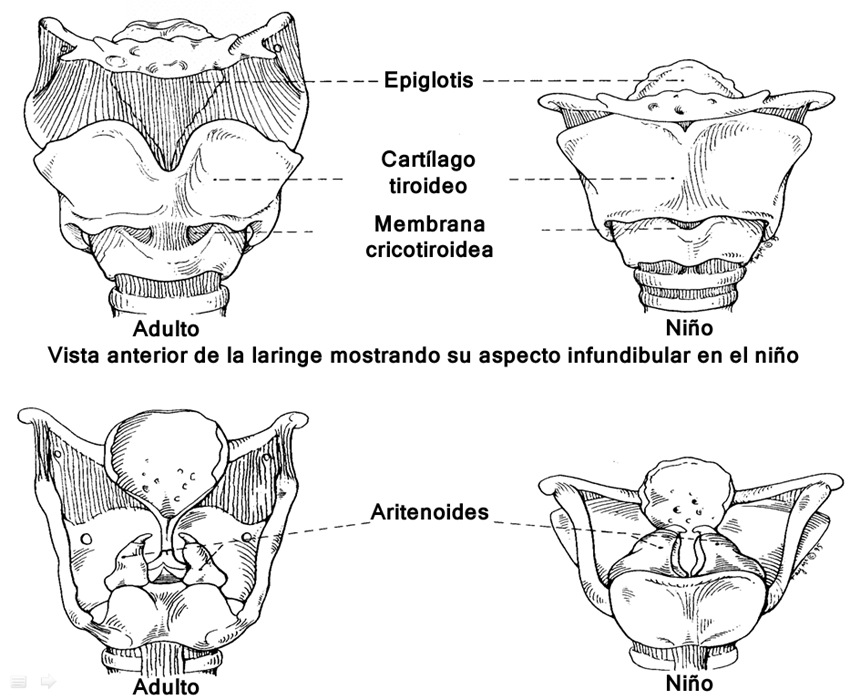
Figura 2 Adaptado de “Airway Management Principles” 1996. (Autorizado por Dr. Benumof).
-
Fisiología
Cuando se maneja la vía aérea pediátrica hay que recordar que los lactantes y los niños pequeños tienen diferencias fisiológicas comparados con los adultos 5 . Tienen mayor consumo de oxígeno y menos reserva de oxígeno (disminución de la capacidad residual funcional). La distensión gástrica, frecuente cuando son ventilados con mascarilla facial, eleva el diafragma disminuyendo aún más la capacidad residual funcional y la reserva de oxígeno. También disminuye la compliance pulmonar, lo que interfiere con la ventilación a presión positiva, aumentando el riesgo de regurgitación y aspiración. Los niños son más susceptibles a la obstrucción de vía aérea superior, debido a la mayor sensibilidad de ciertos músculos inspiratorios frente a los agentes anestésicos. La instrumentación de la vía aérea durante el período perioperatorio es un estímulo importante que puede producir broncoconstricción. La administración de medicamentos que liberan histamina también puede gatillar un broncoespasmo.
En los lactantes predomina el sistema nervioso parasimpático; la bradicardia es la principal respuesta a la hipoxemia y la frecuencia cardíaca es determinante del gasto cardíaco.
-
Evaluación
Una historia detallada y el examen físico de cabeza, cuello y columna cervical, son vitales para reconocer una vía aérea difícil.
La historia clínica debe incluir los registros de anestesias previas enfocadas hacia el manejo de la vía aérea. De especial importancia es consignar si la ventilación con máscara facial fue posible o no, aunque esto no garantiza el éxito. Hay que averiguar sobre enfermedades congénitas, traumáticas o inflamatorias, que puedan alertar sobre una posible dificultad en el manejo de la vía aérea.
El conocimiento de síndromes que afectan adversamente la vía aérea es crucial para el manejo de una vía aérea pediátrica difícil. La micrognatia (mandíbula pequeña), crea más dificultad al desplazar la lengua durante la laringoscopía directa, por lo que dificulta o impide visualizar la glotis. Esta situación mejora con el crecimiento del niño, por ejemplo, en la Secuencia de Pierre Robin 5 , en cambio en las Mucopolisacaridosis o anomalías que involucran la columna cervical, como el Síndrome de Klippel-Feil, la intubación es más difícil a medida que el niño crece 8 .
El interrogatorio debe estar orientado a buscar antecedentes de ronquidos, apneas, somnolencia, dificultad respiratoria con la alimentación, infección respiratoria alta, tabaquismo pasivo, voz ronca, cirugías previas, radiaciones de cabeza y cuello.
El examen físico debe enfocarse específicamente a detectar anomalías de cabeza, cuello y columna cervical. Importante es la magnitud y forma de la cabeza, anomalías presentes en la cara, tamaño y simetría de la mandíbula, movilidad de ésta, prominencia dentaria, patología sub-mandibular, tamaño y forma de la lengua y del paladar. La anomalía de los pabellones auriculares como microtia (falta de desarrollo de pabellón auricular) o ausencia de éstos, son predictores clínicos de vía aérea difícil. Un estudio demostró que la microtia bilateral se asocia en un 42% y la microtia unilateral en un 2% a vía aérea difícil y, que la presencia de hipoplasia mandibular acompañada de microtia bilateral, se asocia en un 50% a vía aérea difícil; se concluye que es recomendable utilizar este antecedente como predictor indirecto de vía aérea difícil 9 .
La evaluación radiológica de la vía aérea tiene una alta sensibilidad, de alrededor de 86%, para diagnosticar cuerpos extraños a este nivel. La resonancia nuclear magnética y tomografía axial computarizada implican un mayor costo, pero son de gran utilidad en la evaluación de una vía aérea patológica. Sin embargo, es necesario tomar en cuenta en el costo-beneficio que significa realizar estos exámenes previos a una eventual cirugía, que los pacientes pediátricos tendrán que ser anestesiados.
También pueden ser útiles estudios adicionales, como laringoscopía directa vigil, examen indirecto de la glotis a través de un espejo dental, faringoscopía o fibrobroncoscopía flexible.
Reconocer una vía aérea difícil requiere experiencia; las técnicas utilizadas en adultos no son extrapolables a la población pediátrica. A menudo el anestesiólogo pediátrico se enfrenta a un paciente con menos información objetiva de la vía aérea que la necesaria, dejándolo en desventaja frente a una vía aérea difícil no diagnosticada. Por lo tanto, se debe enfatizar que todo anestesiólogo pediátrico debe estar preparado para enfrentar una vía aérea difícil.
-
Clasificación de vía aérea pediátrica difícil
Esta clasificación está basada en la localización anatómica, es decir, la región primariamente afectada por la enfermedad. En muchas circunstancias el proceso de la enfermedad involucra a más de un componente de la vía aérea y las dificultades observadas corresponden a más de un mecanismo. Entre ellas tenemos:
-
Anomalías de cabeza: Lesiones tumorales y grandes crecimientos de la cabeza pueden interferir con la ventilación con máscara facial y/o con la laringoscopía e intubación. Entre las tumorales debe mencionarse: encefaloceles, en algunos casos asociado al Síndrome de Klippel-Feil (sinostosis de vértebras cervicales) hidrocefalia y fisura palatina, sarcoma de tejidos blandos, gran crecimiento de cabeza como hidrocefalia y mucopolisacaridosis (Síndrome de Hurler).
-
Anomalías faciales: Síndrome de Apert, enfermedad de Crouzon, Secuencia de Pierre Robin, Síndrome de Treacher Collins, Síndrome de Freeman Sheldon, Síndrome de Pfeiffer. En estos pacientes puede estar afectada tanto la vía aérea superior como la inferior; algunos presentan atresia de coanas, disminución del espacio nasofaríngeo, paladar hendido y deformado. Estas estructuras causan compromiso ventilatorio y apnea obstructiva que aumenta a medida que el niño crece (excepto en la Secuencia de Pierre Robin, que mejora con la edad). Algunos desarrollan ventilación bucal y tienen cor pulmonale como resultado de una hipoxemia crónica.
-
Alteración de la articulación temporomandibular: Se puede presentar una disminución de la movilidad o una anquilosis, ya sea congénita, traumática, inflamatoria o infecciosa.
-
Anomalías de boca y lengua: Microstomías, quemaduras, hemangioma de lengua, tumores, macroglosia como en el Síndrome de Down, presencia de angina de Ludwig, edema secundario a cirugía.
-
Anomalías nasales, palatinas y faríngeas: Atresia de coanas, presencia de cuerpos extraños, encefalocele, paladar hendido, edema palatino, presencia de hematomas, hipertrofia amigdaliana y de adenoides (entre los 4 y 6 años de edad se observa el mayor crecimiento de éstos), tumores, absceso retrofaríngeo, procesos inflamatorios (Epidermolisis Bulosa).
-
Anomalías laríngeas: Supraglóticas: Laringomalacia, epiglotitis. Glóticas: Parálisis de cuerda vocal, bridas laríngeas, papilomatosis, cuerpo extraño. Subglóticas: Estenosis subglótica, infecciones como el croup laríngeo, estenosis traumática, edema.
-
Anomalías de tráquea y bronquios: Traqueomalacia, infecciosas, traqueítis, masa mediastínica, malformaciones vasculares, aspiración de cuerpo extraño, edema, estenosis traqueal, fístulas, divertículos y bridas.
-
Anomalías de cuello y columna cervical: Tumores como linfangiomas, hemangiomas, teratomas, bridas cicatriciales, inflamación, columna rígida como en el Síndrome de Klippel-Feil, cirugía previa, fractura de columna cervical, inestabilidad de columna, Síndrome de Down, artritis reumatoídea juvenil.
-
Manejo de vía aérea difícil
-
1.- Preparación adecuada del paciente:
La posición del niño es muy importante; junto con la extensión de la cabeza se aconseja usar un cojín bajo los hombros produciendo la denominada “sniffing position” o posición de olfateo.
La posición del cuerpo del niño puede ser determinante en el éxito de la intubación. Por ejemplo, un niño con epiglotitis o con una masa mediastínica no tolera el decúbito supino, y se debe colocar en posición lateral con la cabeza levantada. Un paciente con gran encefalocele occipital se intuba en posición lateral izquierda 10 . Los pacientes con sangrado postoperatorio después de una amigdalectomía o ruptura de un absceso retrofaríngeo, se intuban en decúbito lateral y en posición Trendelemburg.
-
2.- Monitorización:
Un monitoreo adecuado de la oxigenación y ventilación es crítico durante el manejo de la vía aérea en un niño. Se recomienda usar: electrocardiograma, oximetría de pulso, capnografía, presión arterial no invasiva, auscultación de sonidos cardíacos y pulmonares, medición de temperatura (pacientes con encefalocele).
-
3.- Equipamiento de vía aérea pediátrica difícil:
Se sugiere crear un carro que contenga todo el equipamiento necesario y que esté siempre disponible con:
-
Mascarillas faciales transparentes de tamaño adecuado, que se adapten a la cara del niño con el mínimo de escape posible.
-
Cánulas orofaríngeas.
-
Cánulas nasofaríngeas; se debe tener cuidado con los adenoides y no se recomiendan en pacientes con coagulopatía y fractura de base de cráneo.
-
Hojas de laringoscopio rectas (Miller) para recién nacidos y lactantes menores y curvas (Macintosh) para lactantes mayores, de diferentes tamaños.
-
Tubos endotraqueales de distintos tamaños y formas.
-
Gum elastic bougies de diferentes diámetros y longitudes.
-
Conductores o estiletes; se recomienda que estén presentes siempre en pabellón. Es importante recordar que hay que lubricar el conductor para removerlo fácilmente después de la intubación y que no debe sobrepasar el extremo del tubo para no dañar estructuras de la vía aérea.
-
Máscaras laríngeas de todos los tamaños: éstas adquieren cada vez mayor importancia, ya que permiten ventilar, e intubar bajo la guía de un fibrobroncoscopio 11 .
-
Tubos laríngeos.
-
Fórceps de McGill para tracción de la lengua.
-
Intercambiadores de tubo; son catéteres semirígidos que se colocan a través del tubo endotraqueal. Tienen un canal delgado que permite la administración de oxígeno y evaluación del CO2 y en algunos casos, permite el paso de una guía metálica flexible, útil en la extubación para mantener la posibilidad de reintubar en una vía aérea difícil.
-
Fibrobroncoscopio flexible de 2,2 a 4,0 mm.
-
Conector de broncoscopio Swivel (permite pasar un fibrobroncoscopio y ventilar al paciente al mismo tiempo).
-
Broncoscopio rígido; son tubos metálicos cilíndricos que tienen adaptadores para luz, ventilación y administración de agentes anestésicos. Permiten el paso de un catéter de aspiración y el paso de un fórceps para remover cuerpos extraños. Tiene utilidad en pacientes con masa mediastínica, evitando el colapso de la vía aérea durante la anestesia.
-
Teflones para punción cricoídea.
-
Set de intubación retrógrada.
-
Quick trach.
-
Set de cricotirotomía percutánea.
-
Set de traqueostomía y cánulas apropiadas.
-
4.- Personal adecuado y entrenado en vía aérea difícil y reanimación:
Frente a un niño con una vía aérea difícil se recomienda pedir ayuda precozmente a otro anestesiólogo, que coloque al paciente en posición adecuada para facilitar el manejo y que esté atento a los monitores. Debe existir una clara comunicación acerca del plan de manejo, con detalles específicos de las maniobras a realizar para facilitar el proceso. Se debe considerar la presencia en pabellón de un cirujano pediátrico experimentado, capaz de realizar una cricotirotomía por dilatación y/o una traqueostomía.
Tener en mente la estrategia a seguir como primera línea y las alternativas que se usarán en caso de que éstas fallen, es probablemente lo más importante en el manejo de la vía aérea difícil en pediatría: pedir ayuda en forma precoz, limitar el número de intentos de laringoscopía directa, llevar el paciente a ventilación espontánea e incluso despertar al paciente.
Es fundamental recordar que no existe mucho tiempo entre la pérdida de la vía aérea y la hipoxemia resultante, con daño neurológico concomitante (4 minutos). El manejo anestésico del niño con vía aérea difícil puede no requerir intubación endotraqueal. Bloqueos regionales, asociados a ventilación con mascarilla facial o máscara laríngea pueden ser una alternativa en manos experimentadas.
Los algoritmos facilitan el proceso de evaluación de la vía aérea. Su estructura debe ser simple, fácil de memorizar y aplicar (Figura 3). Los algoritmos para el manejo de la vía aérea difícil están en constante desarrollo y evaluación de acuerdo al conocimiento médico, avance tecnológico y práctica clínica. Su propósito es facilitar el manejo de vía aérea difícil y disminuir las complicaciones.
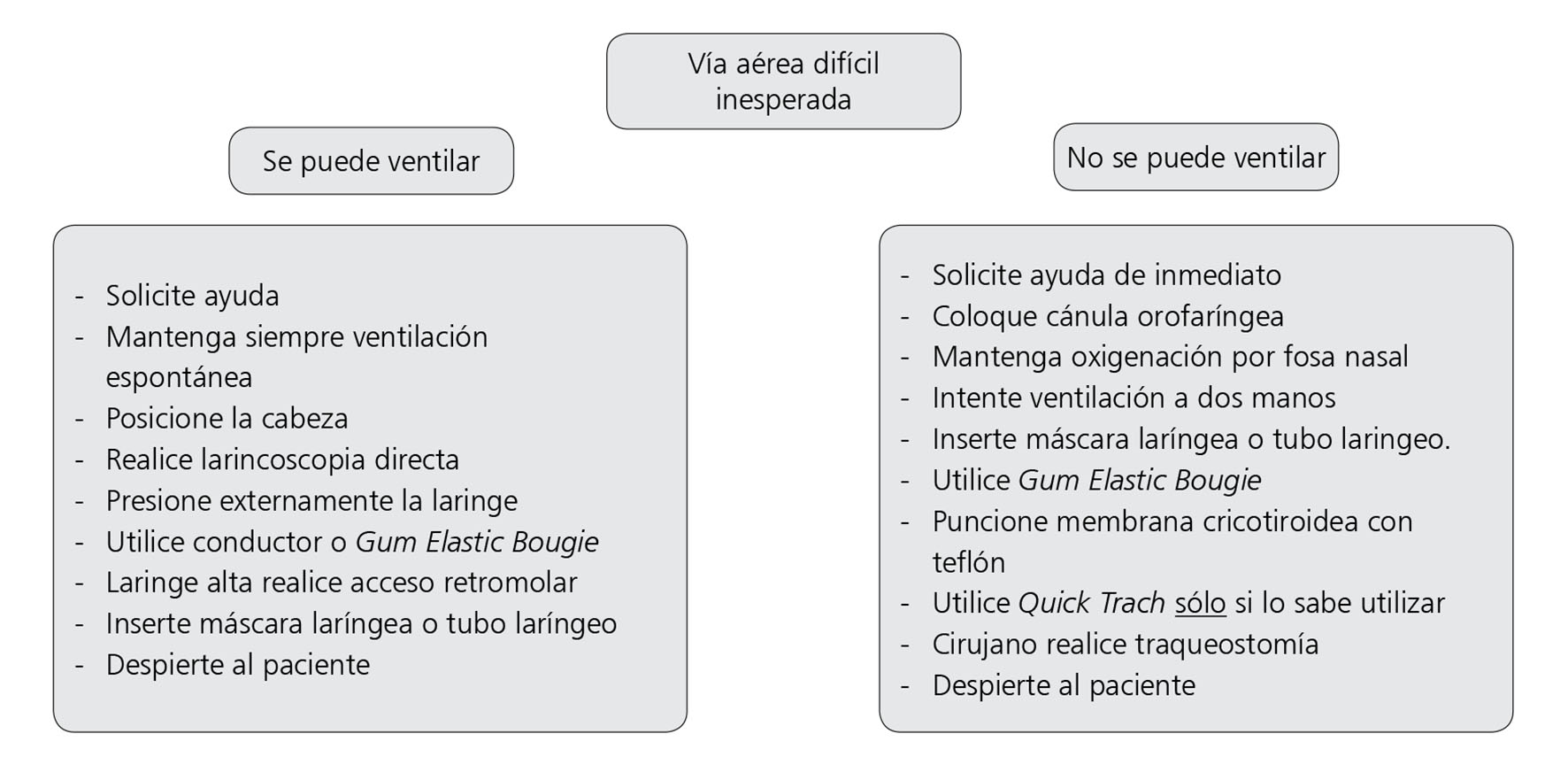
Figura 3 Algoritmo de vía aérea difícil pediátrica (Basado en Clínicas Latinoamericanas de Anestesia Pediátrica 2004, modificado por la autora).
Frente a una vía aérea pediátrica difícil desconocida se recomienda:
-
Solicitar ayuda a otro colega.
-
Ventilar con máscara facial y cánula orofaríngea. “Más importante que saber intubar a un niño es saber ventilar”.
-
Mantener ventilación espontánea todo el tiempo, titulando en forma cuidadosa la dosis del agente inhalatorio.
-
Corregir posición de la cabeza para permitir la ventilación.
-
Realizar compresión externa de laringe por un ayudante.
-
Uso de gum elastic bougie o conductor en forma de palo de golf.
-
En una micrognatia utilizar acceso retromolar.
-
Si no se puede ventilar al paciente, coloque de inmediato un dispositivo supraglótico, como máscara laríngea o tubo laríngeo. Si esto no resulta, puncione la membrana cricotiroidea con un catéter de ventilación transtraqueal.
-
Utilizar un Quick Trach, sólo si identifica la membrana cricotiroidea y tiene experiencia en ello.
-
El fibrobroncoscopio flexible y la intubación retrógrada no se utilizan en vía aérea de emergencia, salvo que el anestesiólogo lo use de rutina.
-
Otra alternativa es colocar un broncoscopio rígido y administrar oxígeno, mientras se despierta al paciente.
-
La traqueostomía se debe reservar para aquellos casos extremos en que ninguna de las técnicas descritas dio resultado y el paciente está en riesgo vital.
-
Enfrentamiento del paciente
-
Paciente vigil más anestesia tópica. La intubación endotraqueal con el paciente despierto tiene la ventaja que permite la ventilación espontánea y mantiene el tono muscular oro-faríngeo, pero esto requiere de cierto grado de cooperación del paciente. En niños pequeños la anestesia tópica se efectúa aplicando lidocaína gel con un guante en forma progresiva, anestesiando boca y faringe, lo que permite colocar una máscara laríngea sin problemas o visualizar la laringe mediante laringoscopía directa con el niño ventilando espontáneamente. Luego se instila lidocaína en aerosol sobre laringe y cuerdas vocales a través de la máscara laríngea o a través del canal de aspiración del fibrobroncoscopio.
-
Paciente vigil más sedación. Se aconseja utilizar medicamentos de corta duración, titular sus dosis cuidadosamente y tener antagonistas disponibles de forma inmediata. El fentanilo se utiliza para disminuir la reactividad de la vía aérea, y las benzodiazepinas (midazolam) para disminuir la ansiedad y producir amnesia. Es importante recordar que la premedicación puede producir apnea o exacerbar una obstrucción de vía aérea en lactantes y niños.
-
Anestesia general con ventilación espontánea y/o asistida. Lo habitual es que el anestesiólogo pediátrico se enfrente a un paciente que no coopera, por lo tanto, en niños pequeños se realiza una inducción inhalatoria con dosis crecientes de agentes halogenados y oxígeno manteniendo siempre la ventilación espontánea. Se recomienda instalar una vía venosa permeable para administrar corticoides (hidrocortisona intravenosa) y lidocaína 1 mg/kg intravenosa en forma profiláctica, previo a la manipulación de la vía aérea.
-
Técnicas de intubación endotraqueal directa
-
Laringoscopía directa: si la epiglotis no se ve, la presión externa de la laringe en dirección posterosuperior podría ayudar.
-
Intubación nasal a ciegas: es un método útil, aunque no es tan práctico como en adultos. Se utiliza en pacientes de intubación difícil y en pacientes que necesitan una vía aérea de emergencia. Está contraindicada en fracturas faciales, sobre todo si se sospecha fractura de base de cráneo, coagulopatías, presencia de pólipos nasales o hipertrofia adenoídea.
-
Intubación oral a ciegas mediante tubo endotraqueal con estilete in situ o en palo de golf: Los estiletes o conductores de tubo endotraqueal, deben estar siempre disponibles en cualquier intubación, especialmente en pacientes con vía aérea difícil anticipada. Estos deben ser lubricados para ser removidos fácilmente después de la intubación y no debe sobrepasar el extremo del tubo para no dañar las estructuras de la vía aérea (Figura 4).
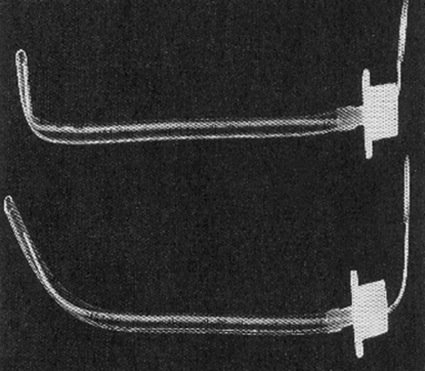
Figura 4 Adaptado de “A Practice of Anestesia for Infants and Children”: Pediatric Airway. (Autorizado por Dra. Melissa Wheeler y Dr. Charles Coté).
-
Intubación oral a ciegas (táctil) 18 : se aplica cuando otras técnicas han fallado o cuando no se cuenta con el equipamiento necesario. Con la orofaringe anestesiada con un guante con anestésico local, el dedo índice izquierdo se introduce hasta la parte posterior de la epiglotis (Figura 5A); la mano derecha avanza el tubo usando el dedo izquierdo como guía hasta alcanzar la epiglotis en dirección a la apertura glótica, empujándolo hacia la tráquea; el pulgar izquierdo puede empujar la laringe hacia atrás, facilitando la intubación (Figura 5B).
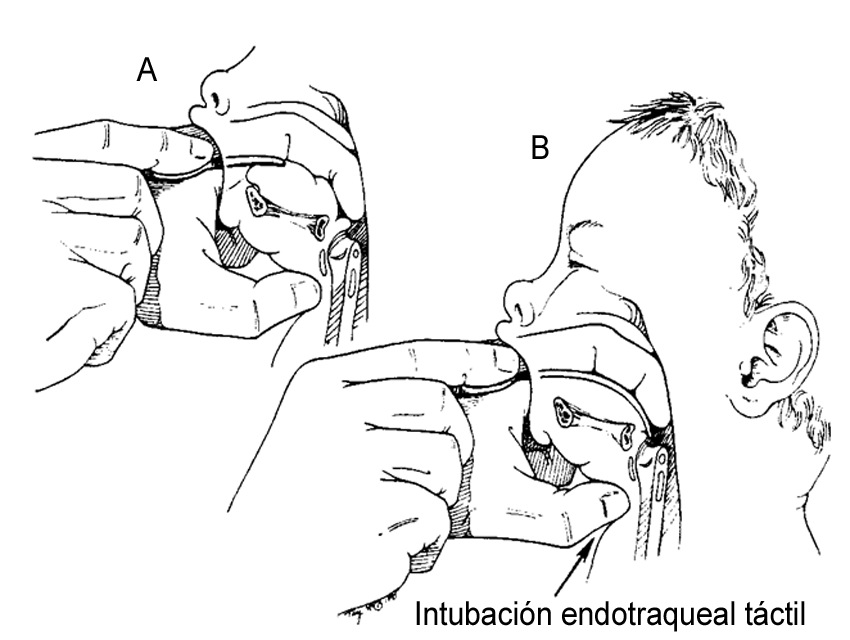
Figura 5 Adaptado de “Airway Management Principles and practice” 1996. (Autorizado por Dr. Jonathan Benumof (1).
-
Intubación con estilete con luz: también es una técnica a ciegas. Se coloca el tubo endotraqueal y el estilete por dentro de éste, avanzando cuidadosamente; cuando está en tráquea, se ve una luz roja a través de la piel en la región subglótica. Esta técnica, denominada también “Lightwand”, ha sido de gran utilidad y rápida en pacientes pediátricos con vía aérea difícil 19 ,20 .
-
Intubación oral a ciegas con máscara laríngea 16 (Figura 6): En esta técnica se utiliza la máscara laríngea como conductor para pasar un tubo endotraqueal (TET) a través de su lumen, sin cortar las bandeletas de la máscara.
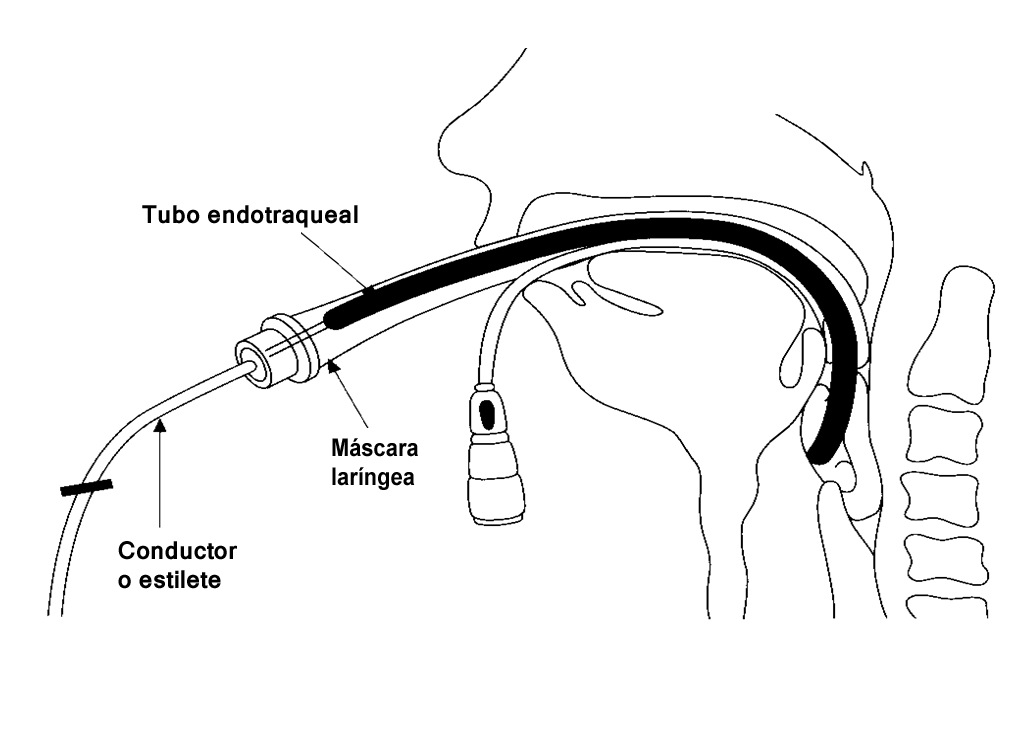
Figura 6 Adaptado de “Laryngeal mask for difficult intubation in children”. Paediatric Anaesthesia 1999; 9: 399-401.
-
Técnicas de intubación endotraqueal indirectas
-
Fibrobroncoscopía flexible: aunque el fibrobroncoscopio tiene sus limitaciones en pediatría, permanece como el método más útil para manejo de vía aérea difícil conocida, y los anestesiólogos pediátricos deben familiarizarse con él. Existen distintos diámetros externos: 2,2 – 2,8 – 3,5 – 4,0 mm. El de 2,2 sirve para un tubo de 2,5 mm. Los de 2,8 – 3,5 y 4,0 tienen canal de aspiración por donde se puede introducir una guía metálica flexible. Existen en diámetros de 0,03, 0,025 y 0,021 pulgadas, siendo útiles para un catéter de 18, 20 y 22G respectivamente.
-
Laringoscopio de Bullard.
-
Intubación endotraqueal retrógrada asistida con fibrobroncoscopio flexible 21 .
-
Cricotirotomía.
-
Traqueostomía: acceso quirúrgico de la tráquea, cuando las otras técnicas han fallado. Siempre debe estar presente el cirujano en pabellón y el equipo de traqueostomía listo para ser utilizado.
-
Traumatismo Pediátrico
Todo traumatismo pediátrico debe ser considerado como lesión de columna cervical hasta que se demuestre lo contrario. Estos pacientes tienen un riesgo alto de aspiración, se debe inmovilizar al paciente en una tabla y colocar un collar cervical rígido. Luego de evaluar la vía aérea se procederá a intubar mediante una secuencia rápida con presión cricoídea, estabilizando la columna cervical por otro operador. Se recomienda retirar la parte anterior del collar cervical durante la laringoscopía.
-
Extubación de vía aérea difícil
La extubación de un paciente pediátrico de vía aérea difícil se realiza siguiendo un plan previamente establecido:
-
Verificar si se produce filtración de aire, especialmente en caso de epiglotitis.
-
Utilizar un intercambiador de tubo endotraqueal hasta que el paciente esté estable.
-
Utilizar una guía flexible. Ambos elementos son de gran utilidad en caso de reintubación.
-
Si no se puede extubar porque hay edema importante, el paciente se debe mantener en ventilación mecánica hasta que se haya resuelto el problema.
Bibliografía
- Benumof Jonathan L. Airway Management. Principles and Practice. 1st Edition 1996, Preface.
- Riazi Jalil. The difficult pediatric airway. Chapter 29. En Benumof Jonathan L: Airway Management. Principles and practice. Edition 1996.
- Benumof Jonathan L. Airway Management. Principles and Practice. Mary F. Rabb & Peter Szmuk. The difficult pediatric airway. 2nd Edition 2007.
- Tucker HM. Embriology and developmental anatomy. In Tucker HM editor: The larynx, Ed 2, New York, 1993.
- Coté CJ, Lerman J, Todres ID. Preoperative Evaluation of Pediatric Patients en “A Practice of Anesthesia for Infants and Children” 3rd Edition 2001 Chapter 4. Pag. 37-54.
- Olsson GL, Hallen B. Cardiac arrest during anaesthesia: a computer aided study in 250.453 anaesthetics. Acta Anaesthesiol Scand 1988; 32: 653-664.
- Tiret L, Nivoche Y, Hatton, et al. Complications related to anesthesia in infants and children. Br J Anaesth 1988; 61: 263-269.
- Creigthon RE. The infant airway. Can J Anaesth 1994; 41: 174-176.
- Uezono S, Holzman RS, Goto T, et al. Prediction of difficult airway in school aged patients with microtia Paediatr Anaesth 2001; 11: 409-413.
- Creigthon RL, Relton JES, Meridy HW. Anaesthesia for occipital encephalocele. Can Anaesth Soc J. 1974; 21: 403-406.
- Osses H, Poblete M, Asenjo F. Laryngeal mask for difficult intubation in children. Paediatric Anaesthesia 1999; 9: 399-401.
- Todres ID, Ckrone RK. Experience with a modified laryngoscope in sick infants. Crit Care Med 1981; 9: 544-545.
- Borland LM, Casselbrant M. The Bullard laryngoscope: a new indirect oral Laryngoscope (pediatric version). Anesth Analg 1990; 70: 105-108.
- Practice Guidelines for Management of the Difficult Airway: An Updated Report By the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology 2003; 98: 1269-1277.
- Wheeler M. Management strategies for the difficult pediatric airway. Anesth Clin North Am 1998; 16: 743-761.
- Osses H, Poblete M. “Cómo enfrentar la vía aérea en el niño”. Clínicas Latinoamericanas de Anestesia Pediátrica 2004. Capítulo 3.
- Coté CJ, Eavey RD, Todres ID, et al. Cricothyroid membrane puncture: Oxygenation and ventilation in a dog model using an intravenous catheter. Crit Care Med 1988; 16: 615-619.
- Hancock PJ, Peterson G. Finger intubation of the trachea in newborns. Pediatrics 1992; 89: 325-327.
- Holzman RS, Nargozian CD, Florence FB. Light wand intubation in children with abnormal upper airways. Anesthesiology 1988; 69: 784-787.
- Krucylak CP, Schreiner MS. Orotracheal intubation of an infant with hemifacial Microsomia using a modified lighted stylet. Anesthesiology 1992; 77: 826.
- Audenaert SM, Montgomery CL, Stone B, et al. Retrograde assisted fiberoptic tracheal intubation in children with difficult airways. Anesth Analg 1991; 73: 660-664.
