Sandra Kunze N. 1
Rev Chil Anest Vol. 38 Núm. 2 pp. 91-100|doi:
PDF|ePub|RIS
El manejo de la vía aérea y la mantención de una adecuada oxigenación son objetivos centrales del quehacer del anestesiólogo. Si se enfrenta una vía aérea difícil y esto no se logra, se puede llegar a una situación de emergencia, con consecuencias deletéreas para el paciente. El mal manejo de la vía aérea sigue siendo la causa más importante de eventos adversos de origen anestésico, determinante de mal pronóstico y consecuencias médico-legales. El manejo de la vía aérea difícil es percibido como el aspecto de seguridad más importante del ejercicio de la profesión 1 .
Por esta razón, muchas sociedades de anestesiología han diseñado algoritmos para el manejo de la vía aérea difícil. Uno de los más populares en nuestro medio es el de la Sociedad Americana de Anestesia (ASA) (Figura 1). Se entiende por algoritmo un “árbol” que lleva a toma de decisiones “paso a paso”, a partir de una serie recomendaciones hechas por profesionales expertos en el tema. Si bien las recomendaciones de los algoritmos no tienen carácter de obligatorias, ayudan al profesional a realizar procedimientos en forma racional y ordenada. Se puede decir que en general, al adherir un algoritmo establecido, se estarán tomando las decisiones de diagnóstico y manejo correctas 2 , 3 .
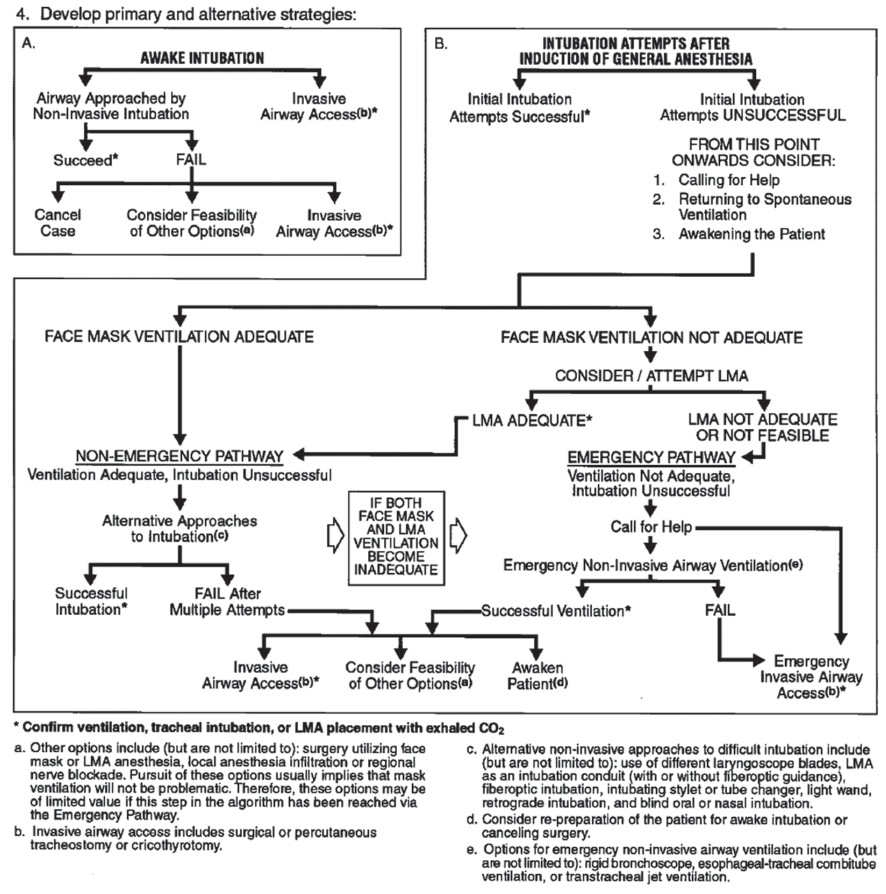
Figura 1 Algoritmo del ASA Task Force.
Los expertos concuerdan en que el uso de estrategias de manejo claras y específicas mejoran el resultado, sin embargo, no hay evidencia suficiente que demuestre la efectividad de aplicar un algoritmo, por lo que aún existe controversia sobre su verdadera utilidad. Por un lado, la adecuada adhesión a normas evita acciones innecesarias y sin sentido; esto lleva a una mejor calidad en el manejo y, por lo tanto, mayores índices de seguridad 4 . La contraparte argumenta que una adhesión estricta a guías establecidas limita y restringe la innovación, la autonomía y la creatividad del profesional 5 , 6 .
Desde el punto de vista económico, la implementación de algoritmos permite hacer más eficientes los recursos disponibles, adquiriendo sólo los insumos sugeridos en los algoritmos, y no se pierde el objetivo con dispositivos que aparecen en el mercado y que no tienen una eficacia claramente probada. Sin embargo, también se debe tener presente los costos, no sólo de la adquisición de estos dispositivos sugeridos, sino también del entrenamiento de los profesionales para adquirir las destrezas necesarias en su uso 7 .
Antes de analizar los distintos algoritmos o intentar hacer recomendaciones nacionales o locales, es fundamental hacer hincapié en tres puntos:
-
Cada institución o servicio debiera tener recomendaciones locales para el manejo de la vía aérea difícil, tanto anticipada como no anticipada, de acuerdo a su realidad, pero basadas en algoritmos probados.
-
Es recomendable tener un carro de vía aérea difícil disponible y fácilmente accesible, con todos los dispositivos con los que se cuente para el manejo de una vía aérea difícil, según el algoritmo adherido.
-
No basta con adherir a normas y adquirir los aparatos sugeridos en ellas, si no se adquieren las destrezas para su uso y se realiza entrenamiento continuo. Es fundamental familiarizarse con el uso de los distintos aparatos en la práctica rutinaria y con pacientes con vías aéreas normales, para ser capaz de resolver el problema de vía aérea difícil en un escenario adverso.
El objetivo principal de los algoritmos es reducir la incidencia de complicaciones graves a través de la entrega de procedimientos claros y preestablecidos.
El algoritmo ideal debiera ser eficaz, simple, fácil de entender, y con el menor número de instrumentos posibles. Al limitar el número de aparatos se conseguirá con mayor facilidad que los profesionales adquieran y mantengan las destrezas necesarias en su uso.
En la literatura aparecen múltiples algoritmos para el manejo de una vía aérea difícil, tanto conocida como desconocida, no sólo de sociedades de la especialidad a nivel nacional y regional, sino que también propios de hospitales e instituciones, lo que significa probablemente que ninguno sea perfecto y responda a todas las situaciones que desearíamos. Además, hasta la fecha, no hay estudios que validen los algoritmos de las distintas sociedades nacionales.
Existen dos grandes estudios prospectivos, cada uno con más de 13.000 y 11.000 pacientes respectivamente, que validan algoritmos propios 8 , 9 . Ambos demuestran que un algoritmo simple, limitado a poco equipamiento, y asociado a un programa de entrenamiento continuo, permite resolver con una alta tasa de éxito la mayoría de las situaciones de manejo de vía aérea difícil.
Análisis de algoritmos en el manejo de vía aérea difícil
En el año 1996, se publican las recomendaciones francesas 10 (Figura 2), y luego en 1998 aparecen guías de las sociedades de anestesiología canadienses, que incluye a la población obstétrica y pediátrica 11 (Figura 3), y también italianas 12 . Tanto italianos como franceses cuentan con programas de entrenamiento continuo en vía aérea, basados en sus algoritmos.
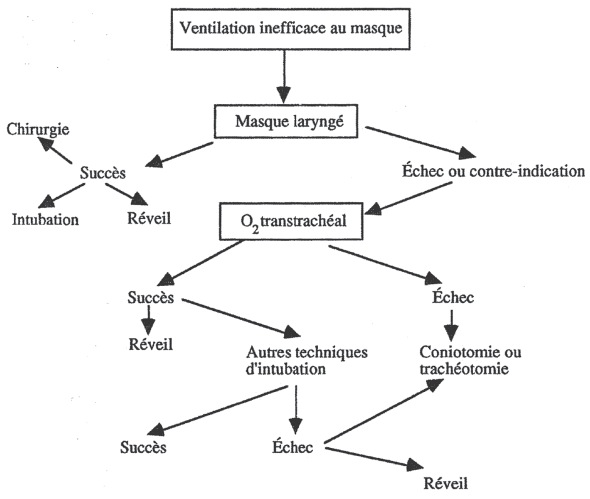
Figura 2 Algoritmo francés para la ventilación difícil.
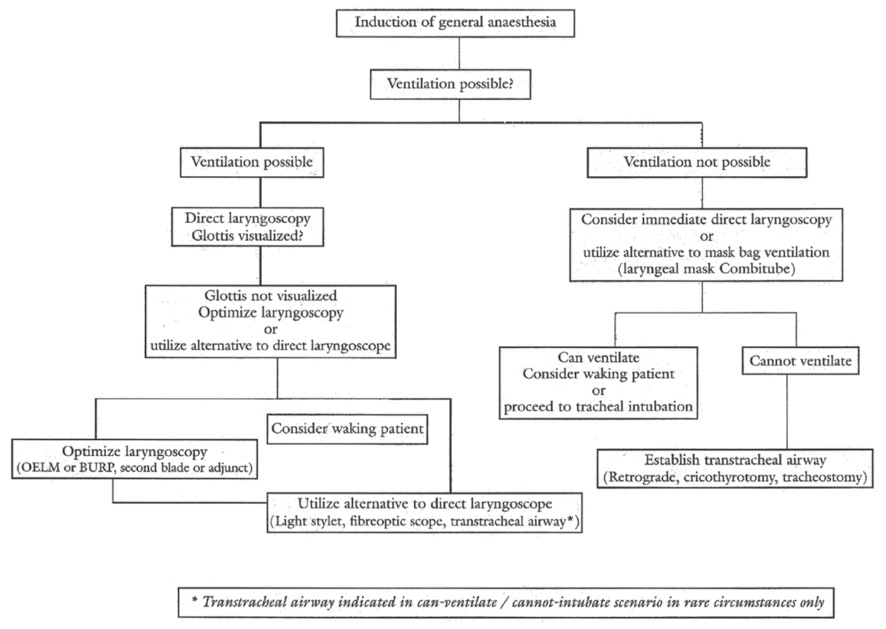
Figura 3 Algoritmo de la Sociedad Canadiense de Anestesia para el manejo de la vía aérea difícil no conocida.
Probablemente el más conocido y difundido es el algoritmo de la ASA, publicado por primera vez en 1993 13 , y actualizado el 2003, incluyendo a la máscara laríngea 14 . El algoritmo alemán, publicado el 2004 15 tiene una estructura muy similar. Éstos ofrecen una gran variedad de posibilidades de manejo y alternativas frente a las distintas situaciones, no limitando la elección de dispositivos y dejando en manos del anestesista o de la institución la decisión del aparato más apropiado, de acuerdo a la realidad local y experiencia. La desventaja de este esquema es que a primera vista parece difícil de entender o interpretar, y por lo tanto, de llevarlo a la práctica. Un estudio danés reportó que el 97% de sus residentes tenía dificultad para recordar este algoritmo 16 .
Un punto central de este algoritmo son las sugerencias que se hacen previo al algoritmo propiamente tal. Los autores hacen énfasis en la importancia de la toma de decisiones que debe hacer todo anestesista de acuerdo a sus preferencias y destrezas, al enfrentar un paciente con una vía aérea difícil probable o conocida, respecto de:
-
Intubación vigil versus intentos de intubación con el paciente anestesiado.
-
Preservar la ventilación espontánea versus usar relajantes musculares.
-
Usar un acceso invasivo como primera aproximación versus no invasivo.
Un aporte interesante hacen también algunos algoritmos europeos, como el español y el inglés, publicados el 2004 17 . Estos están estructurados con esquema de “plan A – plan B – plan C – plan D”, lo que remarca la importancia de la planificación y la toma de decisiones previa. Sugieren que es necesario tener claro el plan B antes de realizar la maniobra primaria, para disponer del equipamiento, expertise, y asistencia, en caso de requerir de ese plan B. En el plan C los autores hacen énfasis en la mantención de la oxigenación y la ventilación, mientras se decide la maniobra de rescate o se despierta al paciente. El plan D describe las maniobras de rescate en emergencia. La fortaleza de este algoritmo radica en la facilidad para ser seguido y en la necesidad de un standard de equipamiento simple.
Todos los algoritmos conocidos recomiendan fuertemente solicitar ayuda precozmente frente a la aparición de dificultades, y la mantención de la oxigenación a lo largo de todo el procedimiento. El algoritmo canadiense enfatiza que el éxito de cualquier técnica depende de una buena técnica y una práctica regular, más que del aparato utilizado.
Los distintos algoritmos en general proponen soluciones para tres escenarios posibles:
-
Escenario 1: Vía aérea difícil conocida.
-
Escenario 2: Vía aérea difícil no conocida con paciente anestesiado: se puede ventilar, pero no se logra intubar.
-
Escenario 3: Paciente no se puede ventilar ni intubar.
Vía aérea difícil conocida
En todos los algoritmos el gold standard recomendado para la aproximación de la vía aérea difícil conocida sigue siendo el fibrobroncoscopio flexible, preservando la ventilación espontánea del paciente 10 , 12 , 14 , 15 . El éxito de este procedimiento requiere experiencia del operador y cooperación del paciente. El algoritmo de St. Galler 8 valida el uso de FBC incluso en el escenario de la vía aérea no reconocida, con el paciente anestesiado, en una serie de más de 13.000 pacientes (Figura 4).
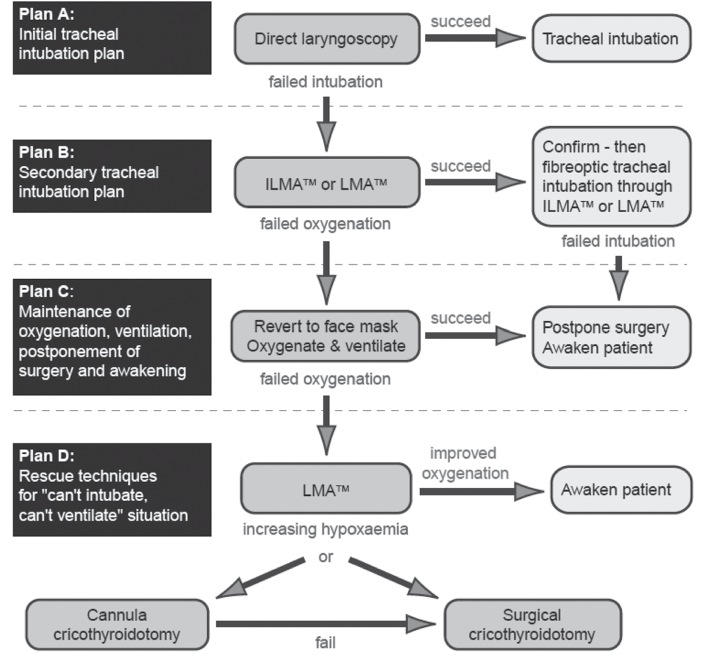
Figura 4 Estructura básica del algoritmo de la Sociedad de Anestesiología del Reino Unido.
La Sociedad de Vía Aérea difícil inglesa (DAS) y canadienses (CAFG) no tienen recomendaciones para enfrentar este escenario.
Una alternativa de manejo es el abordaje infraglótico a través de una cricotirotomía con anestesia local, o menos frecuentemente, un abordaje quirúrgico a través de una traqueostomía. Rara vez el acceso infraglótico con el paciente vigil es la mejor opción, excepto si se trata de una estrechez, tumores u otra patología supraglótica, en que son la aproximación de elección.
Otra alternativa propuesta, si la cirugía lo permite, es la anestesia local o regional, teniendo en cuenta que eso no elimina el riesgo de vernos enfrentados igualmente a una vía aérea difícil, si la anestesia regional falla o se hace insuficiente.
Las recomendaciones de la ASA también proponen iniciar una anestesia general, preservando la ventilación espontánea, y evaluar la situación haciendo una laringoscopia en las mejores condiciones y en las mejores manos posibles. La sociedad italiana (SIAARTI) también propone esta solución para aquellos casos que ellos denominan “borderline”.
A la luz de los nuevos dispositivos en el manejo de la vía aérea, la literatura reporta series clínicas que sugieren otras alternativas frente a este escenario, como el uso de la máscara laríngea de intubación o Fastrach 18 o CTrach con el paciente vigil 19 , el acceso retromolar con Bonfils 20 , o realizar una laringoscopia vigil con un videolaringoscopio para evaluar la vía aérea 21 .
Vía aérea difícil no conocida con paciente anestesiado: se puede ventilar, pero no intubar
Se llega a esta situación por distintos motivos: porque no se sospecha la dificultad de manejo de la vía aérea, ya sea por una mala evaluación del paciente, porque éste no tiene predictores que nos hagan sospecharlo, o porque simplemente los subestimamos.
Sin embargo, lo más frecuente es verse enfrentado a esta situación a pesar de haber hecho un adecuado examen físico, ya que los predictores de vía aérea difícil tienen una baja especificidad (82%-97%), y aún más baja sensibilidad, la que no supera el 60% 22 . La combinación de predictores aumenta en algo la capacidad de predicción, pero el valor predictivo positivo sigue siendo bajo 23 .
La ausencia de predictores no descarta la posibilidad de encontrarnos con un paciente difícil de ventilar y/o de intubar, por lo tanto éste es el escenario con que más frecuentemente nos veremos enfrentados en nuestra vida profesional, y siempre se debe tener presente esta eventual situación. En este punto la preoxigenación adquiere una importancia central.
Si el paciente se puede ventilar, pero no se logra intubar, se recomienda realizar no más de 2 a 4 intentos de intubación (dependiendo del algoritmo), proveyendo “las mejores condiciones de intubación” 24 : médico experimentado, óptima posición del paciente, óptima manipulación externa de la laringe, y un cambio de tamaño o tipo de laringoscopio 25 . Se debe evitar repetidos intentos de intubación, ya que pueden producir edema y sangrado, que no sólo dificultan la futura intubación, sino que pueden hacer perder la capacidad de ventilación con mascarilla o el rescate con la máscara laríngea.
Si a pesar de las maniobras anteriores, persiste una laringoscopia Cormack 3, se pueden usar guías o estiletes, que al ser más rígidas que el tubo endotraqueal, permiten dar un ángulo más adecuado a la punta del tubo. Debido a que son de un material más rígido, se debe tener la precaución de no sobrepasar la punta del tubo, para no lesionar la tráquea. El aparato más recomendado actualmente por la Sociedad Europea de Anestesia en estas circunstancias es el gum elastic bougie, que tiene una punta en “palo de hockey” más blanda y atraumática 26 , 27 .
Si el tipo de cirugía lo permite, se recomienda el uso de aparatos supraglóticos, como la máscara laríngea clásica, ProSeal®, o el tubo laríngeo. Todos estos dispositivos supraglóticos son altamente eficaces para oxigenar al paciente, tanto durante como entre los intentos de intubación, por lo que el éxito en su uso dependerá más de la destreza del operador que del aparato per se. Su modo de empleo y eficacia se detallarán en otros artículos de esta revista.
El Combitubo, sugerido en este punto en el algoritmo de la ASA, proveería una mayor presión de selle, pero actualmente está más bien en desuso, por su mayor incidencia de lesiones traumáticas del esófago y de la vía aérea superior, en comparación con las nuevas alternativas 28 , 29 .
Si se requiere asegurar la vía aérea con un tubo endotraqueal, la recomendación es usar una máscara laríngea de intubación o Fastrach®, e intubar a través de ella. Por su diseño, permite el paso de un tubo endotraqueal a ciegas con una tasa de éxito cercana al 80% al primer intento y hasta 96,2%-96,5% al tercer intento 30 , 31 . Ya que la técnica de intubación a través de la Fastrach sigue siendo una técnica ciega, la intubación bajo visión directa a través de ésta, guiada por un fibrobroncoscopio, disminuye la cantidad de maniobras necesarias para lograr intubar, por lo tanto, disminuye la posibilidad de trauma de la vía aérea, y prácticamente siempre es exitosa 32 , 33 . Numerosos estudios han probado su eficacia, tanto para ventilar como para intubar a través de ella, por lo que todo carro de vía aérea difícil debe contar con ella.
A pesar de que la máscara laríngea clásica ha sido usada también para intubar a través de ella y algunos autores describen una tasa de éxito de alrededor de 90% 34 , otros concluyen que ésta no supera el 70% 35 , por lo tanto, esta técnica no se recomienda. La posibilidad de éxito aumenta si se cuenta con un fibrobroncoscopio para enhebrar el tubo en él, pero no es comparable con la Fastrach, diseñada especialmente con esta finalidad.
“Ver para creer”: así se refiere Kaplan al posicionamiento actual y sobre todo futuro que le asigna a los nuevos videolaringoscopios 36 , ya que éstos ponen la visión en el tercio distal de la hoja del laringoscopio, dando una vista panorámica y disminuyendo el grado de la laringoscopía 37 . Requieren menos maniobras para visualizar la glotis en comparación con el laringoscopio habitual, y además, la asistencia de un operador externo es más eficiente, al tener una retroalimentación a través de la visión directa 38 . Sin embargo, la evidencia actual para su uso se basa hasta ahora en estudios de cohortes y reporte de series clínicas 39 . Aún faltan estudios prospectivos con series grandes, aleatorios, controlados, para validar estos aparatos en el escenario de la vía aérea difícil.
El carro de vía aérea difícil sugerido por la Sociedad Anestesiológica Alemana (DGAI) ya los incluye como dispositivos alternativos de manejo en este escenario, al igual que el Bonfils y el tubo laríngeo 40 .
Otras alternativas de manejo propuestas por los distintos algoritmos son:
-
No seguir intentando intubar al paciente y despertarlo, postergando la cirugía. Esta alternativa está presente en todos los algoritmos.
-
Intubación con fibrobroncoscopio (FBC) 10 , 11 , 14 , 15 : requiere la colaboración de otro operador para realizar la laringoscopia, ya que con el paciente anestesiado las partes blandas de la boca y orofaringe no permiten el paso expedito del FBC. Para evitar esta dificultad, se puede intentar la intubación nasal con FBC. Es muy importante recalcar que la preparación del FBC toma tiempo, por lo que en ningún caso es una alternativa en la emergencia.
-
Acceso infraglótico 14 .
El paciente no se puede ventilar, ni intubar
Si después de la inducción de la anestesia general la ventilación es inadecuada, o bien se hace inadecuada tras múltiples intentos de intubación, se está en una emergencia de vía aérea, donde el objetivo es resaturar rápidamente al paciente. Corresponde al “plan D” del algoritmo inglés: técnicas de rescate. Esta situación es muy infrecuente, pero tiene una alta morbimortalidad y requiere de una intervención rápida y adecuada.
Antes de 1991 se describía una incidencia de 0,01-2/10.000 41 . A partir de esa fecha, la máscara laríngea ha demostrado ser eficaz en rescatar muchos de estos escenarios “can´t intubate, can´t ventílate”(CICV), con lo que su incidencia probablemente ha disminuido aún más. Una encuesta canadiense a 971 anestesiólogos experimentados, demostró que sólo un 57% ha enfrentado una situación de CICV en su vida profesional 42 , por lo que es difícil la adquisición y mantención de las destrezas de técnicas de rescate infraglóticas. Esto hace que generalmente la decisión de realizar un acceso de rescate infraglótico, ya sea invasivo o no invasivo, sea tomada demasiado tarde. La cricotirotomía es la última opción para un paciente que enfrenta un problema de vía aérea catastrófico, y se debe contrapesar el riesgo de realizarla con el riesgo inminente de daño cerebral y muerte del paciente por hipoxia.
Antes de decidir realizar una técnica infraglótica, y si no se ha intentado previamente, se debe recurrir rápidamente a la inserción de algún aparato supraglótico, ya que la oxigenación es mandatoria.
Si no se tiene éxito con estos aparatos, se debe tomar rápidamente la decisión de intentar oxigenar al paciente a través de un acceso infraglótico. La mayoría de los algoritmos sugiere como primera aproximación la introducción de una cánula a través de la membrana cricotiroídea, asociada a ventilación a alta presión (ventilación jet o TTJV), sin embargo, esta técnica ha demostrado tener una baja tasa de éxito en emergencias 43 .
Existen en el mercado kits especialmente diseñados para este propósito y no se recomienda el uso de cánulas venosas, por su alta incidencia de obstrucción. El riesgo de barotrauma con esta técnica es alto, por lo que se sugiere mantener la vía aérea superior lo más permeable posible y verificar la deflación de los pulmones.
Una vez estabilizado el paciente, los algoritmos recomiendan realizar una cricotirotomía, ya sea quirúrgica o con técnica de Seldinger. Si se realiza en forma expedita, esta técnica puede evitar secuelas graves, pero no está exenta de complicaciones en manos no entrenadas. La adquisición de esta destreza es imposible en pacientes, por lo que es responsabilidad del anestesiólogo entrenarse periódicamente en maniquíes, para ser capaz de resolver una de las situaciones probablemente más estresante a la que se puede ver enfrentado.
Un estudio reciente hace un gran aporte en este sentido, validando clínicamente los distintos equipos infraglóticos, y proponiendo un algoritmo de manejo (Figura 5) 44 . A diferencia de los cirujanos, los anestesistas estamos más familiarizados con técnicas por punción que con bisturí, por lo que sugiere la cricotirotomía con técnica de Seldinger, siempre que la membrana cricotiroídea sea palpable.
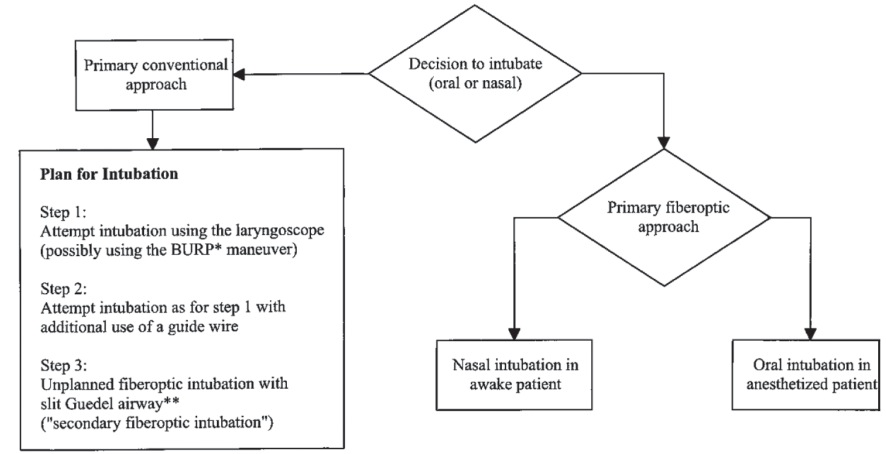
Figura 5 Algoritmo de St. Galler.
El algoritmo de la ASA 14 y el canadiense (CAFG) 11 mencionan la intubación retrógrada como alternativa no invasiva infraglótica. El algoritmo francés 10 y el italiano 12 recomiendan esta técnica como alternativa electiva frente a un paciente con vía aérea difícil conocida, con el paciente vigil. El algoritmo alemán 15 y el inglés 17 no la mencionan.
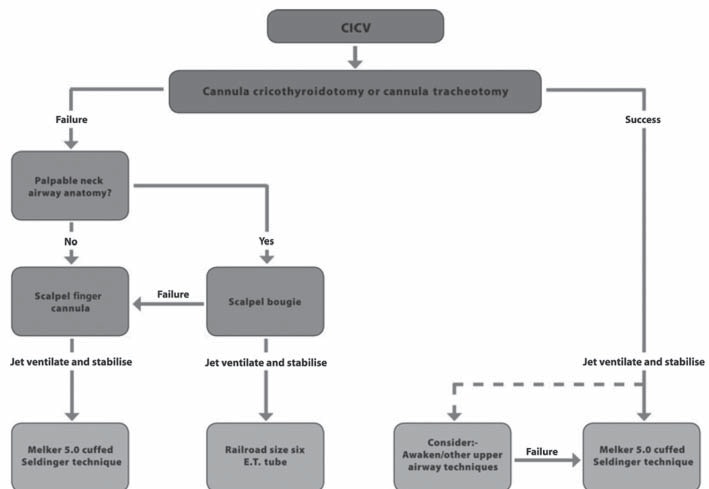
Figura 6 Algoritmo para manejo de la situación “no puedo intubar, no puedo ventilar”.
Análisis de estudios de casos legales cerrados
A pesar de existir recomendaciones, el manejo de la vía aérea sigue siendo un tema de práctica clínica y criterio 45 . En 2005 el Dr. Peterson y colaboradores hacen un análisis de los 179 casos médico-legales cerrados, secundarios a mal manejo de la vía aérea en los distintos escenarios, ocurridos entre 1985 y 1999, obteniendo los siguientes resultados 43 :
-
De todos los casos, en más del 50% la consecuencia fue la muerte y en un tercio hubo daño cerebral hipóxico.
-
El problema se produjo en un 67% en la inducción de la anestesia, un 15% durante la mantención, un 12% en la extubación, y un 5% en la recuperación.
-
Las complicaciones graves (muerte, daño cerebral) durante la inducción disminuyeron entre 1993 y 1999 (35%), en comparación con el período anterior analizado, 1985 a 1992 (62%). Esto se explica en parte por la aparición de las primeras guías de manejo de la ASA, publicadas en 1993.
-
En contraste con lo anterior, las complicaciones graves se mantienen en ambos períodos, en las otras etapas de la anestesia (mantención, extubación, recuperación).
-
En cuanto a la evaluación preoperatoria, un 8% de los pacientes no tuvieron evaluación de la vía aérea documentada en la ficha clínica.
-
En más del 50% de los pacientes que tenía evaluación de la vía aérea, la dificultad en el manejo fue sospechada y descrita, pero la estrategia más frecuentemente elegida por el anestesiólogo fue el intento de intubación bajo anestesia general y ablación de la ventilación (61%), en lugar de la intubación vigil (32%).
-
En el escenario de la intubación vigil, las complicaciones graves fueron secundarias a obstrucción de la vía aérea por sedación profunda, por exceso de instrumentalización de la vía aérea en presencia de procesos infecciosos faríngeos, y por inducción de anestesia general por intubación fallida con FBC, con pérdida del control de la vía aérea.
-
En las situaciones de rescate con máscara laríngea, el fracaso en lograr el objetivo se asoció a múltiples intentos de intubación previos, con edema y obstrucción de la vía aérea.
-
El rescate con una técnica infraglótica también se realizó en forma tardía, y tuvo peor pronóstico en manos no experimentadas.
Del análisis de estos casos debiéramos sacar algunas enseñanzas:
-
Es fundamental una buena evaluación preoperatoria de la vía aérea, a pesar que los predictores tengan un bajo valor predictivo positivo.
-
La intubación vigil con fibrobroncoscopio está subutilizada, y debiera ser una técnica dominada por todo anestesista.
-
Se debe estar siempre preparado para una vía aérea difícil no anticipada.
-
Practicar las destrezas en la rutina diaria, para estar entrenado frente a la emergencia.
-
Las destrezas que no se pueden entrenar en pacientes (fibrobroncoscopia vigil, cricotirotomía), se deben adquirir periódicamente con maniquíes.
-
Es recomendable evitar múltiples intentos de intubación, ya que van a convertir la situación en una emergencia.
-
Tener siempre un plan B, y contar con los dispositivos que ese plan implique.
-
Considerar que la anestesia local o regional no elimina la posibilidad de verse enfrentado a una dificultad en el manejo de la vía aérea.
-
Recordar que la mantención de la anestesia, la extubación, y la recuperación también son períodos donde aparecen complicaciones.
-
Tener presente también que el problema de manejo de vía aérea puede ocurrir en lugares alejados del pabellón, por lo tanto se sugiere contar con un carro de vía aérea portátil o con ruedas, para llegar a localidades remotas.
-
Carro de vía aérea difícil sugerido por la ASA 12
-
Laringoscopio rígido con hojas de diferentes tamaños y formas.
-
Tubos endotraqueales de diferentes tamaños.
-
Guías para tubo endotraqueal, Gum elastic bougie.
-
Dispositivos supraglóticos: máscaras laríngeas, Proseal®, Fastrach.
-
Fibrobroncoscopio.
-
Equipo de ventilación no invasiva de emergencia: Manu jet transtraqueal, equipo de intubación retrógrada.
-
Al menos un equipo para ventilación invasiva de emergencia: cricotirotomía.
-
Detector de CO2 exhalado.
Bibliografía
- Stoelting R. Results of APSF survey regarding anesthesia patient safety issues. Anesthesia Patient Safety Foundation 1999; Newsletter 13: 6-7.
- Opderbecke HW. Welche Bedeutung haben Leitlinien, Richtlinien und Standards für den Anesthesisten? Anaesthesiol Intensivmed 1997; 38: 313-15.
- Ulsenheimer K. Leitlinien und Standards-Fallstricke der ärzlichen Therapiefreiheit. Niedersachs Arztebl 1999; 8: 6-11.
- Orkin FK, Cohen MM, Duncan PG. The quest for meaningful outcomes. Anesthesiology 1993; 78: 417-22.
- Woolf SH, Grol R, Hutchinson A, et al. Clinical guidelines: Potential benefits, limitations, and harms of clinical guidelines. British Medical Journal 1999; 318: 527-30.
- Lomas J, Anderson GM, Domnick-Pierrik K, et al. Do practice guidelines guide practice? The effect of a consensus statement on the practice of physicians. N Engl J Med 1989; 321: 1306-11.
- Lomas J, Enkin M, Anderson GM, et al. Opinion leaders vs audit and feedback to implement practice guidelines. JAMA 1991; 265: 2202-7.
- Heidegger T, Gerig H, Ulrich B, Kreienbühl G. Validation of a Simple Algorithm for Tracheal Intubation: Daily Practice is the Key to Success in Emergencies-An Analysis of 13248 Intubations. Anesth Analg 2001; 92: 517-22.
- Combes X, Le Roux B, Suen P, et al. Unanticipated difficult airway in anesthetized patients: prospective validation of a management algorithm. Anesthesiology 2004; 100: 1146-50.
- Boisson-Bertrand D, Bourgain JL, Camboulives J, et al. Intubation difficile. Société Francaise d´Anesthésie et de Réanimation. Expertise Collective. Annales Francaises D´Anesthesie et de Réanimation 1996; 15: 207-14.
- Crosby ET, Cooper RM, Douglas MJ, et al. The unanticipated difficult airway with recommendations for management. Can J Anaesth 1998; 45: 757-76.
- SIAARTI Task Force on Difficult Airway Management. L´intubazione difficile e la difficultá di controllo delle vie aeree nell´ adulto (SIAARTI). Minerva Anestesiologica 1998; 64: 361-71.
- American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Practice Guidelines for Management of the Difficult Airway. Anesthesiology 1993; 78: 597-602.
- Practice Guidelines for Management of the Difficult Airway. An updated report by the ASA Task Force on Management of the Difficult Airway. Anesthesiology 2003; 95: 1269-77.
- Braun U, Goldman K, Hempel V. Airway management. Leitlinie der Deutschen Gesellschaft für Anästhesiology und Intensivmedizin. Anaesthesiol Intensivmed 2004; 45: 302-6.
- Rosenstock C, Ostergaard D, Kristensen MS, et al. Residents lack knowledge and practical skills in handling the difficult airway. Acta Anaesthesiol Scand 2004; 48: 1014-18.
- Henderson J, Popat M, Latto I, Pearce A. Difficult Airway Society guidelines for management of the unanticipated difficult intubation. Anaesthesia 2004; 59: 675-94.
- Langeron O, Semjen F, Bourgain JL, et al. Comparison of the intubating laryngeal mask airway with the fiberoptic intubation in anticipated difficult airway management. Anesthesiology 2001; 94: 968-72.
- López A, Valero R, Pons M, Anglada T. Awake intubation using the LMA-CTrach in patients with difficult airways. Anaesthesia 2009; 64: 387-91.
- Abramson S, Holmes A, Hagberg C. Awake Insertion of the Bonfils Retromolar Intubation Fiberscope in Five Patients with anticipated Difficult Airway. Anesth Analg 2008; 106: 1215-17.
- Philip M, Christopher C. Avoiding awake intubation by performing awake Glidescope laryngoscopy in the preoperative holding area. Can J Anesth 2006; 53: 1263-9.
- Lee A, Fan LT, Gin T, et al. A systematic review (meta-analysis) of the accuracy of the Mallampati tests to predict the difficult airway. Anesth Analg 2006; 102: 1867-78.
- Shiga T, Wajima Z, Inove T, Sakamoto A. Predicting difficult intubation in apparently normal patients: a meta-analysis of bedside screening test performance. Anesthesiology 2005; 103: 429-37.
- Benumof JL. Difficult laryngoscopy: obtaining the best view. Can J Anaesth 1994; 41: 361-5.
- Henderson JJ, Frerk CM. Remember the straight laryngoscope. British Journal of Anesthesia 2002; 88: 151-2.
- Henderson JJ. Development of the “gum-elastic-bougie”. Anesthesia 2003; 58: 103-4.
- Latto IP, Stacey M, Mecklenburgh J, Vaughan RS. Survey of the use of the gum elastic bougie in clinical practice. Anesthesia 2002; 57: 379-84.
- Vezina D, Lessard MR, Bussieres J, et al. Complications associated with the use of the Esophageal-Tracheal Combitube. Can J Anaesth 1998; 45: 76-80.
- U rtubia RM, Aguila CM, Cumsille MA. Combitube: a study for proper use. Anesthesia and Analgesia 2000; 90: 958-62.
- Caponas G. Intubating laryngeal mask airway. Anesth Intensive Care 2002; 30: 551-69.
- Baskett J, Parr M, Nolan J. The intubating laryngeal mask: Results of a multicentre trial with experience of 500 cases. Anaesthesia 1998; 55: 1174-9.
- Ferson DZ, Rosenblatt WH, Johansen MJ, et al. A. Use of the intubating LMA-Fastrach in 254 patients with difficult-to-manage airways. Anesthesiology 2001; 95: 1175-81.
- Pandit JJ, Maclachlan K, Dravid RM, Popat MT. Comparison of times to achive tracheal intubation with three techniques using the laryngeal mask or intubating laryngeal mask airway. Anaesthesia 2002; 57: 128-32.
- Benumof JL. Laryngeal mask airway and the ASA difficult airway algorithm. Anesthesiology 1996; 84: 686-99.
- Asai T. Blind tracheal intubation through the laryngeal mask. Can J Anaesth 1996; 43: 1275.
- Kaplan MB, Ward D, Hagberg CA. Seeing is believing: the importance of video laryngoscopy in managing and teaching the difficult airway. Surg Endosc 2006; 20 (suppl 2): S479-483.
- Thong SY, Lim Y. Video and optic laryngoscopy assisted tracheal intubation – the new era. Anaesth Intensive Care 2009; 37: 219-33.
- Frerk CM, Lee G. Laryngoscopy: time to change our view. Anaesthesia 2009; 64: 351-7.
- Jungbauer A, Schumann M, Brunkhorst V, Börgers A, Groeben H. Expected difficult tracheal intubation: a prospective comparison of direct laryngoscopy and video laryngoscopy in 200 patients. Br J Anaesth 2009; 102: 564-50.
- Leitlinie Airway Management der Deutsche Gesellschaft für Anästhesie und Intensivmedizin. (Acceso el 26 de agosto de 2009 en http://www.dgai.de/06pdf/13_643-Leitlinie.pdf)
- Benumof JL. Management of the difficult adult airway. Anesthesiology 1991; 75: 1087-110.
- Wong DT, Lai K, Chung FF, Ho RY. Cannot intubate-cannot ventilate and difficult intubation strategies: results of a Canadian national survey. Anaesthesia Analgesia 2005; 100: 1439-46.
- Peterson G, Domino K, Caplan R, et al. Management of the Difficult Airway: A Closed Claims Analysis. Anesthesiology 2005; 103: 33-9.
- Heard A, Green R, Eakins P. The formulation and introduction of a can´t intubate can´t ventilate algorithm into clinical practice. Anaesthesia 2009; 64: 601-8.
- Heidegger T. Strategies and algorithms for management of the difficult airway. Best Practice & Research 2005; 19: 661-74.
