René de la Fuente S. 1 , Fernando Altermatt C. 2 , Marcia Corvetto A. 1 , Ricardo Sierra A. 1 , Kristina Petersen C. 1 , Claudio Fierro N. 2 , Juan Carlos De la Cuadra F. 2
Rev Chil Anest Vol. 38 Núm. 1 pp. 39-45|doi:
PDF|ePub|RIS
Introducción
La incorporación de la ultrasonografía en la anestesia regional ofrece una oportunidad única de visualizar directamente las estructuras nerviosas y sus relaciones anatómicas, además permite observar en “tiempo real” la distribución del anestésico local y eventualmente corregir la posición de la aguja 1 . Para que estas ventajas se traduzcan en mayores tasas de éxito de los bloqueos regionales, menores complicaciones o menores tiempos de pabellón, se requiere un adecuado conocimiento de los principios implicados en la formación de una imagen a partir de ondas de sonido, lo que permitirá aprovechar al máximo los equipos de ultrasonido y al mismo tiempo reconocer sus limitaciones.
La presente revisión tiene como objetivo hacer un recorrido desde lo que se define como una onda de sonido, hasta la visualización de estructuras anatómicas en la pantalla del ecógrafo, con énfasis en aquellos detalles que permiten mejorar la calidad de la imagen visualizada.
-
Onda de sonido
Onda de vibración mecánica compuesta de compresiones y rarefacciones de moléculas en un medio.
Las ondas de sonido pueden ser caracterizadas por los siguientes parámetros 2 , 3 (Figura 1):
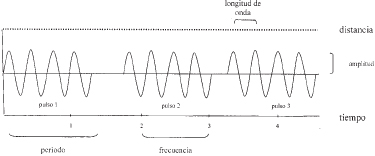
Figura 1
Período: tiempo de duración de un ciclo. Para el ultrasonido es de 0,1-0,15 mseg.
Frecuencia (f): número de ciclos por unidad de tiempo. Se mide en número de ciclos por segundo, llamados hercios (Hz).
Amplitud: es la altura máxima de una onda, hace referencia a la intensidad del sonido. Se mide en decibelios (dB).
Longitud de onda (): distancia que recorre un ciclo en un medio. En el caso del ultrasonido se mide en milímetros (mm).
Poder: cantidad de energía trasferida por la vibración. Medida en vatios o watts (joules/segundo).
Ultrasonido: onda de sonido con frecuencia mayor a 20.000 Hz, por lo tanto fuera del rango auditivo de un ser humano. El ultrasonido usado en clínica está en el rango de 2 a 15 mega hercios (MHz).
-
Comportamiento de las ondas de ultrasonido en tejidos
A partir de la longitud de la onda y el número de ciclos por unidad de tiempo (frecuencia) se puede conocer la velocidad de desplazamiento (c) de una onda en un medio (Figura 2). En el tejido humano, el sonido se desplaza a una velocidad que va en el rango de 1.470 mm/seg en la grasa, hasta 1.568 mm/seg en el músculo; considerándose, a modo de convención para el tejido total, una velocidad constante de 1.540 mm/seg. Por lo tanto, si conocemos la frecuencia del sonido podemos conocer la distancia que recorrerá por unidad de tiempo. Excepciones a este rango son: el aire, donde la separación de las partículas determina una velocidad de desplazamiento de 331 mm/seg, y el hueso, donde la cercanía de las partículas determina una velocidad de 3.600 mm/seg. El paso del ultrasonido por estos tejidos, generará artefactos en la formación imagen.
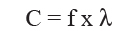
Figura 2
Una onda de sonido mantiene una velocidad de desplazamiento constante en un medio uniforme; sin embargo, su amplitud y poder disminuyen progresivamente, conforme penetra en profundidad; fenómeno que recibe el nombre de atenuación, lo cual implica, que a determinada distancia la onda tendrá una amplitud de 0 dB.
La atenuación es directamente proporcional a la distancia recorrida, la frecuencia de la onda y la densidad del medio. Por ejemplo, para el agua es 0,002, para la grasa 0,5 y para el hueso es 4-10 dB/cm por MHz. Por lo tanto, mientras más se absorba una onda, menor será su posibilidad de penetrar en profundidad. Dado que, los equipos de ultrasonido utilizan frecuencias de 3 a 12 MHz, su capacidad de penetración en los tejidos es baja; representando una limitante en el uso clínico del ultrasonido. En términos prácticos, una onda de 12 MHz perderá 120, 6 y 0,0024 dB por cm recorrido, en medio óseo, graso y acuoso, respectivamente.
Cuando se trata del uso del ultrasonido en clínica, ya no se está frente a una onda que se desplaza en un medio de densidad uniforme; al contrario, el tejido humano es un medio que presenta estructuras de diferente densidad, lo cual generará nuevas interacciones entre tejidos y la ultrasonido.
La onda de ultrasonido al chocar con una interfase de medios de diferente densidad sufrirá dos procesos. Una parte de la onda no pasará al otro medio cambiando de dirección, esto se llama reflexión. La otra parte de la onda pasará al siguiente medio, pero también cambiará su dirección, esto se llama refracción. A continuación se describirá cada una de estos procesos.
-
Reflexión
Al encontrar una interfase, parte de la onda de sonido se devuelve en el mismo medio, sin lograr pasar al siguiente. Cada medio tiene una impedancia propia, que podemos entender como la “resistencia“ que ofrece al paso del sonido. Se calcula como el producto de la velocidad de propagación por densidad del medio. La proporción de la onda reflejada está determinada por la diferencia de impedancia entre los medios, o sea, impedancia de medio 1 menos impedancia medio 2. Con las dos impedancias podemos calcular un coeficiente de reflexión, que nos informará la fracción de la onda que será reflejada. Así cuando una onda se encuentra con una interfase grasa/hueso, que tiene un coeficiente de reflexión (R) de 0,62, la proporción de onda que no pasará al otro medio, será de 62%.
Las características de la onda reflejada (aquella que retorna en el medio), además dependerán, del ángulo de incidencia de la onda, de la relación de tamaño entre la onda incidente/superficie y de las características de la superficie; así se podrán identificar tres tipos diferentes de reflexión:
-
Reflexión especular : cuando la onda choca con una superficie lisa de mayor longitud, las ondas reflejadas retornarán en forma organizada. Si el ángulo de incidencia es de 90º (Figura 3b), la onda reflejada retorna en el mismo sentido con una dirección inversa. Si además la diferencia de impedancia entre los dos medios es alta, poco o nada de la onda pasa al otro medio. Cuando el ángulo de incidencia de la onda es diferente de 90º, la onda reflejada se aleja con un ángulo igual al anterior (Figura 3a).
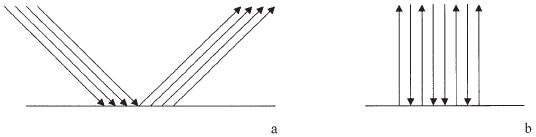
Figura 3
-
Reflexión difusa: cuando la onda incidente choca contra una superficie rugosa, las ondas reflejadas se alejarán en todas direcciones (Figura 4a).
-
Reflectores tipo “Scattering”: cuando la onda incidente es de mayor longitud que el objeto contra el que choca, se producirá un fenómeno llamado “scattering”, en el cual las ondas se reflejarán en muchos ángulos distintos (Figura 4b).
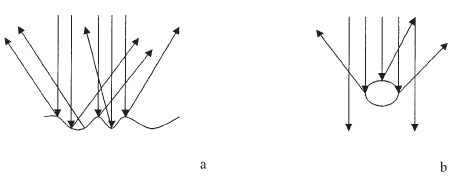
Figura 4
-
Refracción
La parte de la onda que pasa al otro medio, sufrirá un cambio en su dirección de desplazamiento llamado refracción (Figura 5). Este cambio estará determinado por el ángulo de incidencia y la relación de impedancia de los medios. Se describe por la ley de Snell:
seno (ángulo de refracción) / seno (ángulo de incidencia) = impedancia del medio 2 / impedancia medio 1
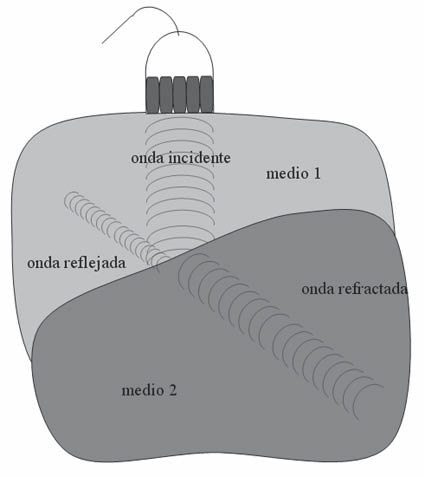
Figura 5
Por otra parte, tanto la onda que continúa su trayecto luego de ser refractada, como la onda reflejada, continuarán atenuándose hasta que su amplitud llegue a cero o se “encuentren” con el transductor.
Los pasos de un medio a otro, generaran diferentes ondas de reflexión, los que se llaman “ecos”. La recepción por el transductor, y el posterior análisis de estos, es lo que produce la imagen que se verá en pantalla.
-
Transductores
La interacción del ultrasonido con las diferentes estructuras, genera ondas de reflexión llamadas ecos. Por lo tanto, así como existe un emisor de ondas de ultrasonidos, existe un receptor, que capta las ondas luego que éstas interactúan con los tejidos. El transductor realiza estas dos funciones, alternando, entre la generación y la detección de ondas. Ciclo que repite en forma constante.
Para lograr esto, los transductores están conformados por un conjunto de cristales piezoeléctricos, que al ser expuestos a un campo eléctrico se deformarán generando vibración y al ser mecánicamente deformados por una vibración generarán un voltaje. De esta manera, transforman energía eléctrica en energía mecánica, y viceversa.
Un transductor está conformado por muchos cristales, que pueden ir de 65 a 512. Cada cristal al vibrar producirá un haz de ultrasonido. El haz final emitido por el transductor, resultará de la combinación de cada uno de estos. Cada cristal genera una onda esférica que al chocar con la siguiente puede aumentar su amplitud o anularse, dependiendo del grado de desfase de los picos y valles de cada onda, lo que se llama patrón de interferencias. Esta interacción determina que el haz final adquiera una distribución que es característica, en la cual se reconocen las siguientes zonas (Figura 6):
-
Zona cercana o de Frensel : inicialmente el haz tiende a disminuir su ancho hasta alcanzar un punto donde su diámetro es mínimo y su intensidad es máxima, este se llama punto focal o foco. Este es el punto donde la resolución lateral es mayor.
-
Zona lejana : pasado el punto focal, el haz tiende a divergir en un ángulo que estará determinado por la longitud del pulso generado y el ancho del transductor. Así, en esta zona se puede distinguir un lóbulo central y lóbulos laterales, que son el resultado de compresiones y expansiones derivadas de la combinación de las diferentes ondas producidas por cada cristal. Estas zonas laterales contribuyen a los artefactos en las imágenes obtenidas con el ecógrafo.
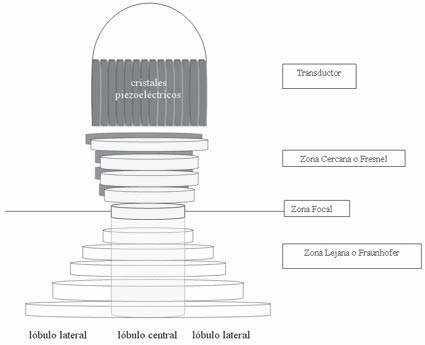
Figura 6
La emisión de señales acústicas se realiza como pulsos de ultrasonido, cuando el transductor se encuentra en estado “on”. Cada pulso está conformado por tres a cinco ciclos. Un pulso puede ser descrito por los siguientes parámetros3:
Duración: tiempo en el cual el pulso es emitido (0,5 a 3 s).
Período de repetición del pulso: tiempo desde el inicio del pulso hasta el inicio del siguiente pulso (0,1 a 1 ms).
Frecuencia de repetición de pulso: número de pulsos que se emiten en un segundo. Esta tiene una relación inversa con la profundidad de exploración del haz.
“Duty Factor”: porcentaje de tiempo que el transductor actúa como emisor de ultrasonido (0,1% a 1%). Esto último implica que el 99% del tiempo el transductor actúa como receptor.
Longitud espacial del pulso: distancia desde el inicio al final de cada pulso (0,1 a 1 mm).
Los transductores pueden clasificarse según las características de estimulación de los conjuntos de cristales:
-
Transductores de matriz lineal son aquellos donde los subconjuntos de cristales son estimulados en forma simultánea.
-
Transductores vectoriales o “phased array” son aquellos en que los cristales se estimulan con pequeñas diferencias temporales, lo que permite modificar el foco y dirección del haz.
-
Resolución
Se define como la capacidad de reconocer como independientes dos puntos muy próximos o como la mínima separación que deben tener dos estructuras para ser identificadas visualmente como diferentes. Por lo tanto, mientras mayor resolución tenga un equipo, más estructuras podrá diferenciar y con mayor detalle. Se describen tres resoluciones espaciales (Figura 7):
-
Resolución axial o longitudinal : es la resolución en el eje paralelo al haz de ultrasonido. Está determinada por la longitud espacial de pulso, que a su vez, depende de la relación entre la longitud de onda del haz y la frecuencia; siendo mejor con pulsos de menor longitud y mayor frecuencia. La mínima separación que deben tener dos puntos entre sí, para ser reconocidos como independientes en el eje axial, debe ser la mitad de la longitud espacial de pulso. Esta resolución se mantiene constante en todo el recorrido del haz de ultrasonido.
-
Resolución lateral : es la resolución en el eje perpendicular al haz de ultrasonido, y es mejor en el punto más estrecho del haz o punto focal. Esta es directamente proporcional a la frecuencia. En los lóbulos laterales de la zona lejana, donde el haz comienza a divergir, empeora. Los transductores actuales permiten secuenciar los pulsos de ultrasonido, con lo que se puede modificar el punto focal.
-
Resolución elevacional : se refiere a la discriminación en el eje de altura del transductor. Depende básicamente del diseño de éste, mejorando en aquellos con curvatura fija.
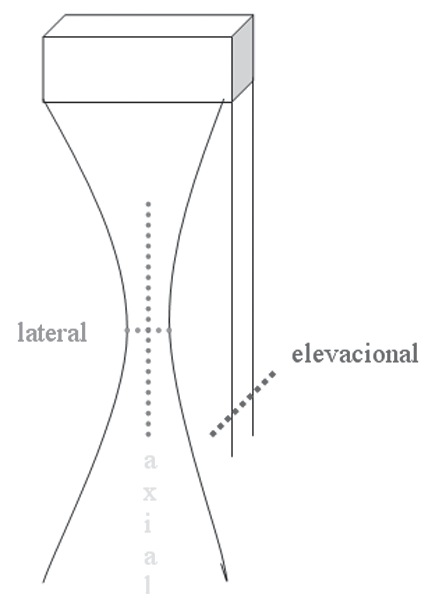
Figura 7
-
Formación de la imagen
Los transductores reciben los ecos producidos por la reflexión del haz de ultrasonido cuando choca con interfases de medios con diferente impedancia acústica. Dado que se conoce la velocidad de desplazamiento del sonido y el tiempo transcurrido desde la emisión hasta su recepción en el transductor, se puede calcular la distancia a la cual se encuentra la estructura que generó el eco:
Distancia ( mm) = Velocidad desplazamiento de onda (mm/s) por Tiempo (s) / 2
Por otra parte, la amplitud de la onda reflejada será mayor mientras mayor sea la diferencia de ecodensidades de la estructura con respecto a su medio 4 . Así, se distinguen estructuras hiperecoicas, que son aquéllas que reflejan parte importante del haz incidente; y estructuras hipoecoicas, aquéllas con impedancias menores que el medio donde se encuentran. Es por esta razón que las estructuras nerviosas se visualizan diferente según su localización; de este modo, las raíces del plexo braquial serán visualizadas como circunferencias hipoecoicas al estar envueltas por varias capas de fascias, en cambio el nervio ciático se verá como una circunferencia hiperecoica al estar rodeada de tejido adiposo.
El transductor, al actuar como receptor, pesquisará ecos de diferentes amplitudes dependiendo de la ecodensidad de los objetos con respecto al medio, además el tiempo transcurrido entre la emisión y la recepción del haz, permite conocer la distancia de estos objetos con respecto al transductor. Con estos dos parámetros se puede comenzar a realizar representaciones visuales del sector explorado:
-
Modo A o Amplitud (Figura 8a): en el eje vertical se representa la distancia entre el transductor y la estructura. En el eje horizontal se representa la amplitud con una barra, de tamaño proporcional a la amplitud del eco censado.
-
Modo B o “Brightness” (Figura 8b): la amplitud del eco censado se representa en una escala de grises, con un brillo proporcional a la ecodensidad de la estructura, cuya posición en el eje vertical dependerá de la distancia a la que se encuentra del transductor. La escala de grises, va desde el negro para estructuras anecoicas, hasta el brillo máximo (blanco) para estructuras muy hiperecoicas. El modo B será la base para representaciones más útiles en clínica.
-
Modo bidimensional “2D” : si se obtienen líneas de ecos de sectores contiguos, se puede realizar una representación bidimensional de todo el sector que abarca el transductor (Figura 8c). Ahora, si se cambia sucesivamente cada una de estas imágenes por las obtenidas en tiempos sucesivos, se pueden observar los cambios o movimientos como una secuencia temporal; a la manera, de una imagen cinematográfica, donde el movimiento está dado por el cambio sucesivo de fotografías o cuadros (Figura 8d). La velocidad de cambio de cada imagen recibe el nombre de “framerate” (frame: cuadro, marco; rate: tasa de cambio) 2 .
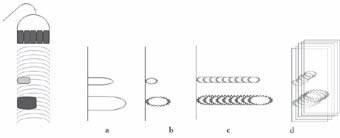
Figura 8
Al incluir el tiempo como variable en la conformación de imágenes, también se puede definir una resolución temporal, que es la capacidad de reconocer estructuras móviles. Esta es mejor mientras más cuadros cambien por unidad de tiempo. Por lo tanto, mientras más profunda sea la exploración, más tiempo tomará el eco en retornar al transductor y más tiempo se demorará en armar el cuadro completo. Esto también sucede mientras más haces de ultrasonido participen en la construcción de la imagen. Todo esto implica que la resolución temporal siempre mejorará a expensas de la resolución espacial. Los equipos actuales permiten un cambio de cuadros de entre 15 y 60 imágenes por segundo, estimándose que para lograr la impresión de movimiento continuo se requiere a lo menos una “framerate” de 16 cuadros por segundo 5 .
Finalmente, para lograr una imagen que sea útil en clínica, los pulsos recepcionados por el transductor deben sufrir algunas modificaciones, las que se realizan en el siguiente orden:
-
Amplificación: es el aumento de todas las señales eléctricas producidas por los ecos.
-
Compensación de ganancias: es la amplificación de la intensidad de las señales, en forma proporcional a la distancia que tienen del transductor, debido a que en su trayecto los ecos provenientes de zonas más profundas pierden intensidad por absorción. De esta manera la amplitud estará en relación a la ecogenicidad de la estructura que lo generó y no a su profundidad.
-
Compresión de rango dinámico: es el ajuste de la intensidad de todas las señales a una escala logarítmica, pues el rango entre la señal de menor y de mayor intensidad es muy amplio, lo que dificulta su representación visual.
-
Demodulación: eliminación de las señales muy pequeñas.
Conclusión
Para lograr una imagen óptima, que permita obtener todos los beneficios del ultrasonido en la práctica de la anestesia regional, algunos principios físicos deben ser manejados. En suma, la vibración de los cristales piezoeléctricos inducida por una corriente eléctrica, genera una onda de sonido que se trasmitirá a través de los tejidos; donde será reflejada, refractada y atenuada, produciendo ecos que serán recepcionados por los mismos cristales, quienes los convertirán en señales eléctricas, que luego de ser procesadas por un computador, generarán una imagen bidimensional.
El real impacto de la ultrasonografía en la práctica de la anestesia regional está aún por dilucidarse, pero resulta innegable admitir que se trata de una herramienta muy útil al momento de enfrentar situaciones no ideales, como reconocer estructuras cuando la anatomía está alterada o realizar bloqueos cuando la neuroestimulación no es una opción.
Por otra parte, para obtener los beneficios de cualquier técnica, se requiere pasar por un período de aprendizaje, cuya primera etapa siempre es poseer los conocimientos teóricos básicos, para luego enfrentar la práctica clínica. Es en este contexto que la presente revisión pretende ser un aporte que permita acercarse al uso del ecógrafo en anestesia con mayor soltura y siempre concientes de sus limitaciones.
Bibliografía
1. Gray A. Ultrasound-guided Regional Anesthesia. Current State of the Art. Anesthesiology 2006; 104: 368-73.
2. Muñoz MJ, Mozo G, Ortega A, Hernández PA. Anestesia Regional con Ecografía. 1ª edición. Madrid: ERGON, 2007 pp. 5-20.
3. Mathew JP, Ayoub Ch M. Clinical Manual and Review of Transesophageal Echocardiography. 1ª edición. New York: McGraw-Hill, 2005 pp. 1-7.
4. Sites BD, Brull R, Chan VWS, et al. Artifacts and pitfall errors associated with ultrasound-guided regional anesthesia. Part I: Understanding the basic principles of ultrasound physics and machine operations, Reg Anesth Pain Med 2007; 32: 412-18.
5. Aldrich, JE. Basic physics of ultrasound imaging. Crit Care Med 2007; 35: S131-7.