María Doniz C. 1 , Gustavo Illodo M. 2 , Denis Pereira M. 1 , Lidia Padín B. 1 , José López G. 1 , Arancha Bujanda A. 2 y José Carlos Diz G. 2
Rev Chil Anest Vol. 39 Núm. 4 pp. 311-314|doi:
PDF|ePub|RIS
Introducción
La obstrucción aguda de la vía aérea es una enfermedad de alta incidencia en la infancia, siendo una de sus principales causas la aspiración de cuerpos extraños (prevalencia de 1 cada 3.000 niños) que representa hasta un 7% de las muertes accidentales en menores de cuatro años. Se trata de una situación que puede acarrear graves consecuencias, suponiendo en ocasiones una amenaza inmediata para la vida, estando asociada a una elevada morbimortalidad 1 . La mortalidad y morbilidad disminuyen considerablemente con un diagnóstico precoz y un tratamiento adecuado.
La repercusión de un cuerpo extraño implantado en la vía aérea va a depender de su naturaleza, de su localización y del grado de obstrucción que origine, pudiendo provocar patología tanto de forma aguda (fallo respiratorio) como crónica (atelectasia, bronquiectasia, etc.) 2 .
Amplias y exhaustivas revisiones publicadas, muestran una mayor incidencia del problema en edades tempranas, generalmente por debajo de los 5 años y sobre todo en menores de 2 años (73%), con predominio en varones. Sin embargo, algunos autores han mostrado un segundo pico de incidencia a los 11 años, con características algo diferentes 3 .
Entre un 60%-80% de los casos, los cuerpos extraños suelen corresponder a vegetales (frutos secos, sobre todo el maní entre un 48-52%) siendo menos frecuente otros, como restos alimenticios, objetos metálicos, de plástico, globos, etc. Pueden localizarse desde la faringe hasta los bronquios y es en este último lugar donde se alojan en un 75% de los casos, según la mayoría de las series 3 .
Caso Clínico
Varón de siete años que ingresó en Urgencias de nuestro hospital, por aspiración de cuerpo extraño. No existían antecedentes médico-quirúrgicos de interés. A su llegada presentaba importante compromiso del estado general y dificultad respiratoria con disnea grave, sialorrea, disfonía, estridor, tos y tiraje supraesternal. Se comprobó la estabilidad hemodinámica y respiratoria en ese momento, con tensiones arteriales normales, frecuencia cardíaca de 130 latidos por minuto y saturación periférica de oxígeno de 82% con aire ambiente. Se administró oxígeno suplementario al 50% con mascarilla facial (Ventimask), que elevó la saturación periférica al 92%. En la exploración física destacaban sibilancias a la auscultación pulmonar. Se realizó radiografía de tórax en la que se visualizaba objeto metálico de tres centímetros en región subglótica, que resultó diagnóstica (Figura 1). Se avisó al anestesiólogo y cirujano pediátrico de guardia y se decidió intervención urgente para extracción de cuerpo extraño bajo anestesia general.
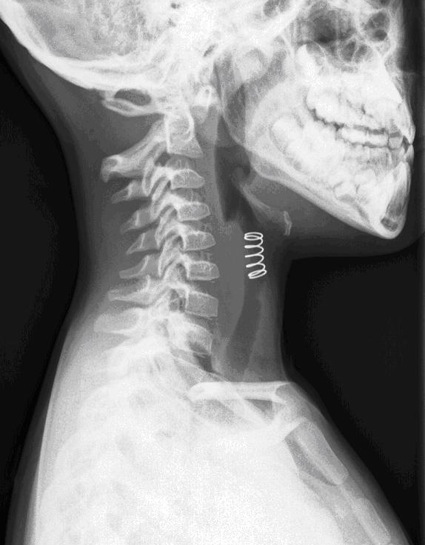
Figura 1 Imagen de obstrucción subglótica por cuerpo extraño.
Se trasladó al paciente urgente a quirófano. Se administraron por vía intravenosa (i.v.) 0,1 mg·kg-1 de midazolam con el fin de disminuir el nivel de ansiedad, 0,02 mg·kg-1 de atropina y 1,5 mg·kg-1 de metilprednisolona. Dado que el paciente estaba en ayunas se realizó inducción anestésica i.v. con 2 µg·kg-1 de fentanilo, 2 mg·kg-1 de propofol y 1,5 mg·kg-1 de succinilcolina. Tras obtención de un índice biespectral < 50 se realizó laringoscopia directa, visualizando glotis muy hiperémica e importante edema de aritenoides. Con ayuda de pinzas de McGill el anestesiólogo consiguió extraer un muelle metálico de un juguete enclavado en glotis. Se practicó ventilación manual con bolsa y mascarilla facial con oxígeno suplementario al 40% hasta que, cinco minutos más tarde, el niño recupera la respiración espontánea. Posteriormente se colocó mascarilla facial tipo ventimask con oxígeno suplementario al 40% y se trasladó a la Unidad de Cuidados Críticos Infantil. Se mantuvo la saturación de oxígeno por encima de 90% durante todo el proceso. Se administraron 1,5 mg·kg-1 de metilprednisolona cada seis horas y adrenalina nebulizada en dosis de 5 ml (1:1.000) en 5 ml de suero salino, también cada seis horas, con el objetivo de disminuir el edema.
La evolución fue favorable, con remisión del cuadro respiratorio y mantenimiento de estabilidad hemodinámica en todo momento. Se traslada a sala a las 24 horas. Una vez allí, permaneció 24 horas sin complicaciones. Alta domiciliaria sin reingresos posteriores.
Discusión
La obstrucción aguda de la vía aérea es una patología frecuente en los niños. Entre sus posibles causas etiológicas están: la bronquiolitis, el asma y la aspiración accidental de cuerpos extraños. Esta última causa, aunque de menor frecuencia que las dos patologías precedentes, siempre debe considerarse ante la aparición brusca de un cuadro de dificultad respiratoria (Tabla 1).
Tabla 1 Diagnóstico diferencial de obstrucción vía aérea
| Cuerpo extraño laríngeo | Cuerpo extraño traqueo-bronquial |
| Croup
Traumatismos laríngeos Malformaciones congénitas Tumores Epiglotitis Enfermedad granulomatosa |
Asma
Traqueobronquitis Neumonía Traqueomalacia Broncomalacia Malformaciones congénitas Tumores Enfermedad granulomatosa Tos psicógena |
El hecho de que la aspiración de cuerpo extraño se dé con mayor frecuencia en niños menores de dos años no es una casualidad y se debe a la influencia de varios factores: la natural atracción y curiosidad que sienten estos niños por los objetos pequeños, la movilidad que les hace deambular por el hogar libremente y acceder a ellos, el intento de imitación de hábitos alimentarios del adulto, la inmadurez de los mecanismos de la deglución y el desarrollo insuficiente de la dentición. Habría que añadir, además, el hecho de que los adultos recurren con demasiada frecuencia a administrar frutos secos, galletas, etc. como recompensa o para calmar una rabieta. En el caso de los niños mayores (11 años) las causas son diferentes. Probablemente se deba a la respiración bucal concomitante a la introducción en la boca de objetos de uso cotidiano en la escuela como bolígrafos, grapas, etc. Todo ello explica los hallazgos broncoscópicos más habituales: en general la presencia de material orgánico en los menores de 2 años e inorgánico en los mayores 3 .
En la mayoría de los casos de aspiración, el cuerpo extraño localizado en la vía aérea se expulsa inmediatamente por medio del reflejo tusígeno y de los esfuerzos respiratorios sin que sean necesarios otros cuidados. Pero en el caso de que la tos no consiga eliminarlo, y éste se sitúe anclado en cualquier punto del árbol respiratorio, provocará patología que, en función de su localización y grado de obstrucción, puede ir desde una insuficiencia respiratoria amenazante para la vida hasta problemas tales como atelectasias, neumonías, abscesos, etc. Aunque es la patología aguda la que realmente tiene interés, es preciso también tener presente aquellos problemas derivados de la implantación en la vía aérea distal y que se suelen consultar por síntomas crónicos (tos crónica, sibilancias, atelectasia) 4 .
La clínica de presentación de aspiración de un cuerpo extraño puede ser brusca, con un episodio de atragantamiento caracterizado por tos, náuseas, disnea y cianosis o bien una presentación mas larvada con episodios repetidos de atelectasia, neumonía recurrente, sibilancias localizadas y tos persistente. Los signos y síntomas de obstrucción de la vía aérea superior variarán dependiendo del grado de obstrucción: si la obstrucción es incompleta habrá tos y estridor inspiratorio, si la obstrucción es completa se producirá asfixia severa y paro cardiorrespiratorio si no se desaloja rápidamente de la vía aérea superior 1 .
El diagnóstico se hace por la historia clínica en un 40-80% de los casos. En cuanto al examen físico, puede ser completamente normal en un rango que oscila entre un 5% y un 20-40% de los casos. En la mayoría de los casos se pueden observar signos de obstrucción a la auscultación como la disminución o ausencia del murmullo vesicular en algún segmento, lóbulo o en todo el pulmón, así como sibilancias. La auscultación pulmonar es un elemento diagnóstico de gran sensibilidad (90%) aunque de baja especificidad 5 .
Siguiendo las recomendaciones nacionales e internacionales 2 , 6 , 7 , la confirmación diagnóstica y el tratamiento ante la sospecha de cuerpo extraño dependerán de si la obstrucción es completa o incompleta. Si la obstrucción es incompleta se colocará el niño en la posición que se encuentre más cómodo para respirar, habitualmente en posición de olfateo, se administrará oxigenoterapia, se estimulará para que tosa, se efectuará radiografía lateral de cuello y de tórax (que debe hacerse en inspiración y espiración) por si el cuerpo extraño es radioopaco y posteriormente se realizará una broncoscopia. La extracción manual del objeto sólo se efectuará si éste es fácil de ver y extraer, nunca se debe realizar un barrido digital a ciegas ya que supone un gran riesgo de empujar el cuerpo extraño hacia el interior de la vía aérea, pudiendo provocar una obstrucción mayor y un daño de los tejidos que puede producir edema y/o sangrado.
Si la obstrucción es completa se iniciarán maniobras de desobstrucción rápida de la vía aérea en el lugar del accidente. En el caso de lactantes, se realizarán golpes interescapulares y golpes torácicos, nunca compresiones abdominales por el riesgo potencial de rotura de vísceras. En el niño, la diferencia principal es que se sustituyen las compresiones torácicas por las abdominales (maniobra de Heimlich) con el fin de aumentar la presión intrabdominal y así, indirectamente, la presión intratorácica. Esta maniobra consiste en la colocación de las manos sobre el epigastrio, una mano con el puño cerrado y el pulgar hacia dentro y la otra mano rodeando el puño y a continuación se presionará cinco veces sobre el epigastrio con movimientos rápidos dirigidos hacia atrás y hacia arriba. El objetivo fundamental de estas maniobras no es tanto expulsar el cuerpo extraño, sino desobstruir la vía aérea para conseguir un intercambio aéreo adecuado. Por ello, cuando el niño respira eficazmente no se debe continuar con las maniobras aunque el objeto no haya sido expulsado. En el niño o lactante inconsciente se ha de actuar como en el caso de paro cardiorrespiratorio. Una vez realizada la desobstrucción y estabilizado el paciente se realizará la broncoscopia.
La broncoscopia rígida es el método de elección para la extracción de cuerpos extraños en la vía aérea, ya que es eficaz y segura. Además permite ventilar al paciente y el uso de instrumental más variado en cuanto al tamaño. La fibrobroncoscopia se utiliza sólo en caso de duda diagnóstica; sus limitaciones son debidas a la falta de un instrumental adecuado para la extracción y a que no permite una ventilación adecuada por lo que hay riesgo de hipoxemia e hipercapnia 10 , 11 . El retraso en la realización de la broncoscopía aumenta el riesgo de complicaciones 1 . Posteriormente, se precisa una estrecha vigilancia por la posibilidad de que el cuerpo extraño, o parte de él, haya podido emigrar a otra zona del árbol traqueobronquial. En las escasas ocasiones en las que el procedimiento endoscópico no resuelve el problema pueden ser necesarias intervenciones como broncotomías o lobectomías.
En nuestro entorno, la mortalidad se ha cifrado en un 0,9%, cifra similar a la reportada por otros autores 8 , 9 . Estos datos de mortalidad son claramente inferiores a los de épocas anteriores debido a las mejoras en diferentes aspectos como el moderno instrumental que ahora se utiliza, las nuevas técnicas de anestesia, los métodos de diagnóstico radiológicos, la educación sanitaria y la colaboración de los fabricantes de juguetes en el cumplimiento de las normativas respecto al tamaño y forma de los mismos. No obstante, no se debe olvidar que el ahogamiento por cuerpo extraño representa el 40% de las muertes accidentales en menores de un año, siendo nada desdeñable también la prevalencia de encefalopatía hipóxica secundaria a la broncoaspiración 10 , 11 .
Este caso ilustra una situación muy frecuente que puede ser potencialmente mortal y generar importante morbilidad pero que en esta ocasión logró resolverse sin incidencias. Nos parece imperativo insistir en la necesidad de formación adecuada y un óptimo entrenamiento en manejo de vía aérea pediátrica en Anestesiología, con el fin de poder afrontar con seguridad cualquier circunstancia 8 .
BibliografÍa
- Chen LH, Zhang X, Li SQ, et al. The risk factors for hypoxemia in children younger than 5 years old undergoing rigid bronchoscopy for foreign body removal. Anesth Analg 2009; 109: 1079-1084.
- American Heart Association. Pediatric basic life support. Circulation 2005; 112: 156-166.
- Fernández I, Gutiérrez C, Álvarez V, et al. Broncoaspiración de cuerpos extraños en la infancia. Revisión de 210 casos. An Esp Pediatr 2000; 53: 335-338.
- Manrique Martínez I. Obstrucción de la vía aérea por un cuerpo extraño. Manual de reanimación cardiopulmonar básica en pediatría. Ergon 2005; 89-110.
- Swanson KL. Airway foreign bodies: what’s new? Semin Respir Crit Care Med Interventional Pulmonology 2004; 25: 405-411.
- Biarent D, Bingham R, Richmond S, et al. European Resuscitation Council Guidelines 2005 for Resuscitation 2005. Pediatric Life Support. Resuscitation 2005; 67: S97-S133.
- Calvo Macías C, Manrique Martínez I, Rodríguez Núñez A, et al. Reanimación cardiopulmonar básica en pediatría. An Pediatr 2006; 65: 241-251.
- Zur KB, Litman RS. Pediatric airway foreign body retrieval: surgical and anesthetic perspectives. Paediatr Anaesth. 2009; 19 Suppl 1: 109-117.
- Quiroga Ordóñez E, Ramil Fraga C. Cuerpos extraños en vías aéreas. Urgencias y tratamiento del niño grave. Ergon 2006: 341-344.
- Emir H, Tekant G, Besik C, et al. Bronchoscopic removal of tracheobroncheal foreign bodies: value of patient history and timing. Pediatr Surg Intern 2001; 17: 85-87.
- Swanson KL, Prakash UB, Midthun DE, et al. Flexible bronchoscopic management of airway foreign bodies in children. Chest 2002; 121: 1695-1700.
