David Barra1,*, Paula Widner1
Recibido: 22-07-2022
Aceptado: 10-08-2022
©2022 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 51 Núm. 6 pp. 740-742|https://doi.org/10.25237/revchilanestv5105101133
PDF|ePub|RIS
Severe hemodynamic disfuntion and pericardial effusion
Abstract
Cardiovascular collapse during cesarean delivery is a rare entity that exposes the anesthesiologist to a crisis which presents a wide variety of possible causal agents, being the most relevant peripartum hemorrhage, peripartum cardiomyopathy, pulmonary thromboembolism, and high spinal anesthesia. We present a clinical case of a patient undergoing an emergency caesarean section for fetal compromise, in which, after the administration of neuraxial anesthesia, she presented severe hemodynamic compromise that did not respond to the initial maneuvers of volume expansion and administration of vasopressors and inotropes. Given the regular response to these maneuvers, a transthoracic echocardiography was performed, which revealed a pericardial effusion as the etiology of the maternal collapse.
Resumen
El colapso cardiovascular durante el parto por cesárea es una entidad poco común que expone al anestesiólogo a una crisis la cual presenta un amplio abanico de posibles agentes causales destacando la hemorragia periparto, miocardiopatía periparto, el tromboembolismo pulmonar y anestesia espinal alta. Presentamos un caso clínico de una paciente sometida a una cesárea de urgencia por compromiso fetal, en la que posterior a administración de anestesia neuroaxial presenta un severo compromiso hemodinámico que no responde a las medidas iniciales de volemización y administración de vasopresores e inótropos. Ante la regular respuesta a estas medidas se realiza una ecocardiografía transtorácica en que se evidencia un derrame pericárdico como etiología del colapso materno.
-
Caso clínico
Paciente género femenina 45 años de edad, sin antecedentes mórbidos conocidos, nacionalidad haitiana, antecedentes obstétricos multípara de 6 partos vaginales. Ingresa cursando embarazo gemelar monocorial monoamniótico de 29+1 semanas, con signos de insuficiencia placentaria severos por lo que se decide su interrupción vía cesárea de urgencia.
Evaluación preanestésica difícil por barrera idiomática, paciente refiere no tener antecedentes mórbidos, no presenta alergias conocidas. Exámen Físico: Mallampati clase II, distancia tiromentoniana 6 cm, Apertura bucal > 3 cm. Peso 100 kilos, talla 1,77 IMC 31, Signos vitales: frecuencia cardíaca 93x’, presión arterial: 98/58 mmHg presión arterial media: 73 mmHg, saturación 98%, frecuencia respiratoria 18x’. Exámenes preoperatorios: hemoglobina: 13 g/dL, leucocitos: 8.030 mill/ mm3 plaquetas 231.000/mm3 VHS 31 mm/h, nitrógeno ureico 7,8 mg/dL, glucosa 84 mg/dL, proteína C reactiva 0,8 mg/dL y tiempo protrombina 89%.
Ingresa a pabellón con vía venosa periferia número 18G en mano derecha infundiendo sulfato de magnesio 1 g/h IV por bomba de infusión continua. Se realiza monitorización estándar con electrocardiograma 3 derivaciones, oximetría de pulso y presión arterial no invasiva cada 1 minuto.
En posición sentada bajo técnica aséptica, se punciona el espacio vertebral L3-L4 con aguja espinal whitacre 25G al primer intento, se administran 6 mg de bupivacaina hiperbárica + 15 mcg de fentanilo en volumen total 1,1 mililitros, luego de esto se posiciona en decúbito supino e inmediatamente en el primer control de signos vitales se observa taquicardia sinusal 130x’ asociada a hipotensión severa 40/17 mmHg, ante esto se decide administrar 3 bolos de fenilefrina de 100 mcg IV asociado a 3 bolos de efedrina de 12 mg IV cada uno y administración de 500 ml ringer lactato con escasa respuesta.
En forma paralela se realiza cesárea de emergencia ante compromiso hemodinámico materno severo y se extraen dos recién nacidos vivos, realizando atención inmediata por equipo de neonatología.
Se instala línea arterial radial izquierda con bránula 20G primer intento, observando persistencia de taquicardia 115x’ e hipotensión materna 65/30 mmHg, por lo que se decide administrar bolos de epinefrina de 50 mcg IV con respuesta parcial, reflejada en una disminución de la frecuencia cardíaca hasta 70x’ y aumento de presión arterial de hasta 120/ 68 mmHg. Se inicia infusión de noradrenalina por vía venosa periférica hasta 0,08 mcg/kg/min IV logrando normotensión y se administran dos bolos de ringer lactato de 500 ml cada uno. Además, se instala catéter venoso central 3 lúmenes bajo visión ecográfica en vena yugular interna derecha.
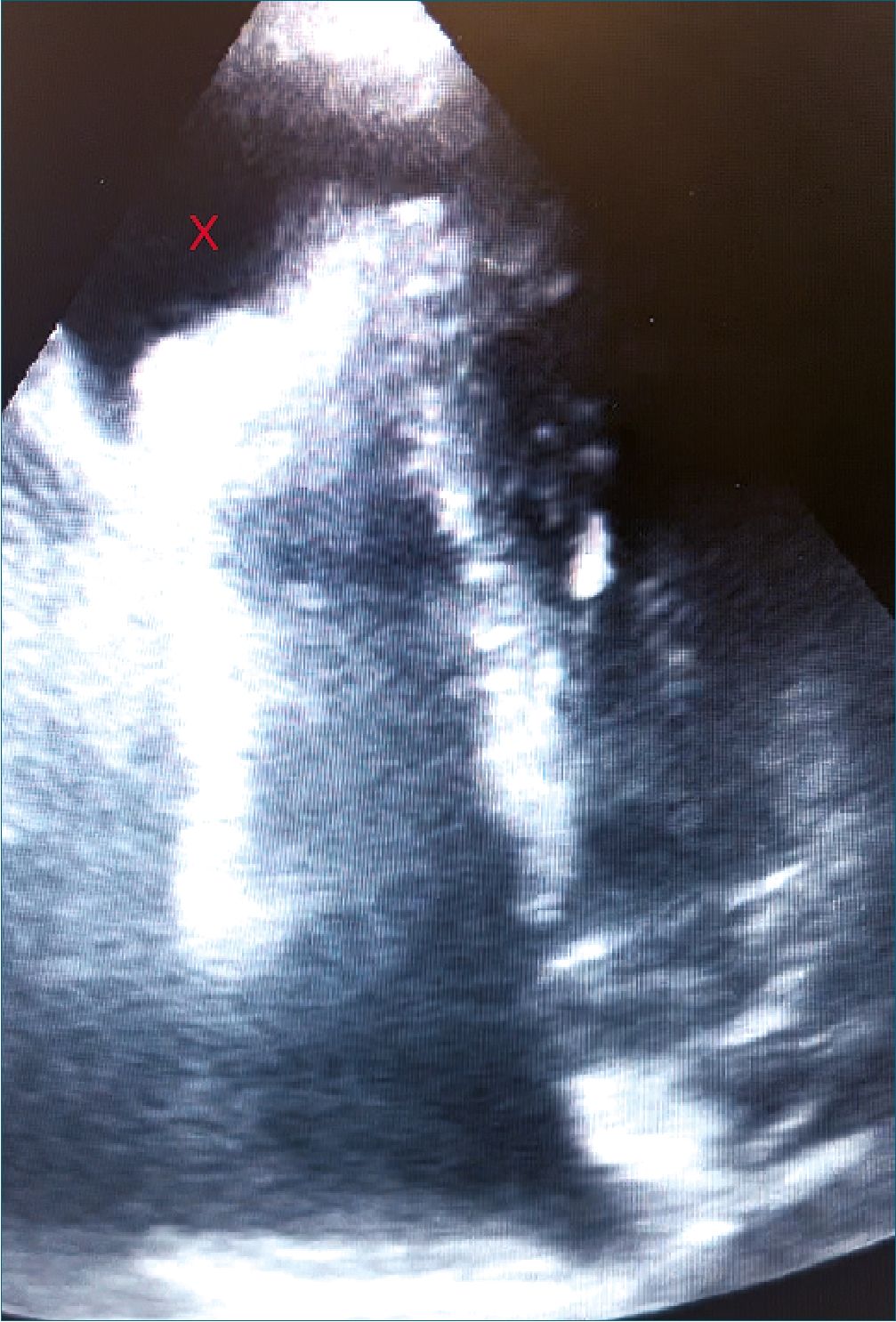
Figura 1. Ecocardiografía transtorácica a la paciente en la que se observa en visión apical 4 cámaras imagen anecogénica en zona apical de la pared ventricular derecha.
Se completa procedimiento quirúrgico logrando una retracción uterina optima con el uso de carbetocina 25 mcg IV administrado en 3 minutos con el fin de evitar otro episodio de hipotensión materna severa.
Al término del procedimiento quirúrgico se realiza ecocardiografía transtorácica a la paciente en la que se observa en visión apical 4 cámaras imagen anecogénica en zona apical de la pared ventricular derecha (Figura 1).
Además, en plano subcostal 4 cámaras se confirma imagen anecogénica que rodea aurícula y ventrículo derechos impresionando colapso parcial de la aurícula derecha (Figura 2).
Cabe destacar que durante el procedimiento también se sospecha anestesia espinal alta, pero al exámen físico paciente presenta bloqueo anestésico hasta nivel T3 descartándose como causa del colapso cardiovascular.
Con el diagnóstico de derrame pericárdico, se traslada a paciente a unidad coronaria vigil, frecuencia cardíaca 99 x’ presión arterial 120/60 mmHg frecuencia respiratoria 13 x’ saturación 99% con máscara tipo venturi FiO2 35%, apoyada con infusión de noradrenalina a 0,03 mcg/kg/min IV para completar monitorización y estudio.
La paciente evoluciona en unidad coronaria con estabilidad hemodinámica por lo que se suspende noradrenalina dentro de las primeras 6 h desde el ingreso. Además, debido a la estabilidad hemodinámica que presentó en el posoperatorio y a la ausencia de signos ecocardiográficos de taponamiento cardíaco se decide no realizar pericardiocentesis.
Durante la hospitalización se completa estudio etiológico del derrame pericárdico, descartando miopericarditis, enfermedad renal, hipotiroidismo, enfermedad hepática y síndrome hipertensivo del embarazo, sin estudio de líquido pericárdico, se asume que fue secundario a cambios fisiológicos del embarazo.
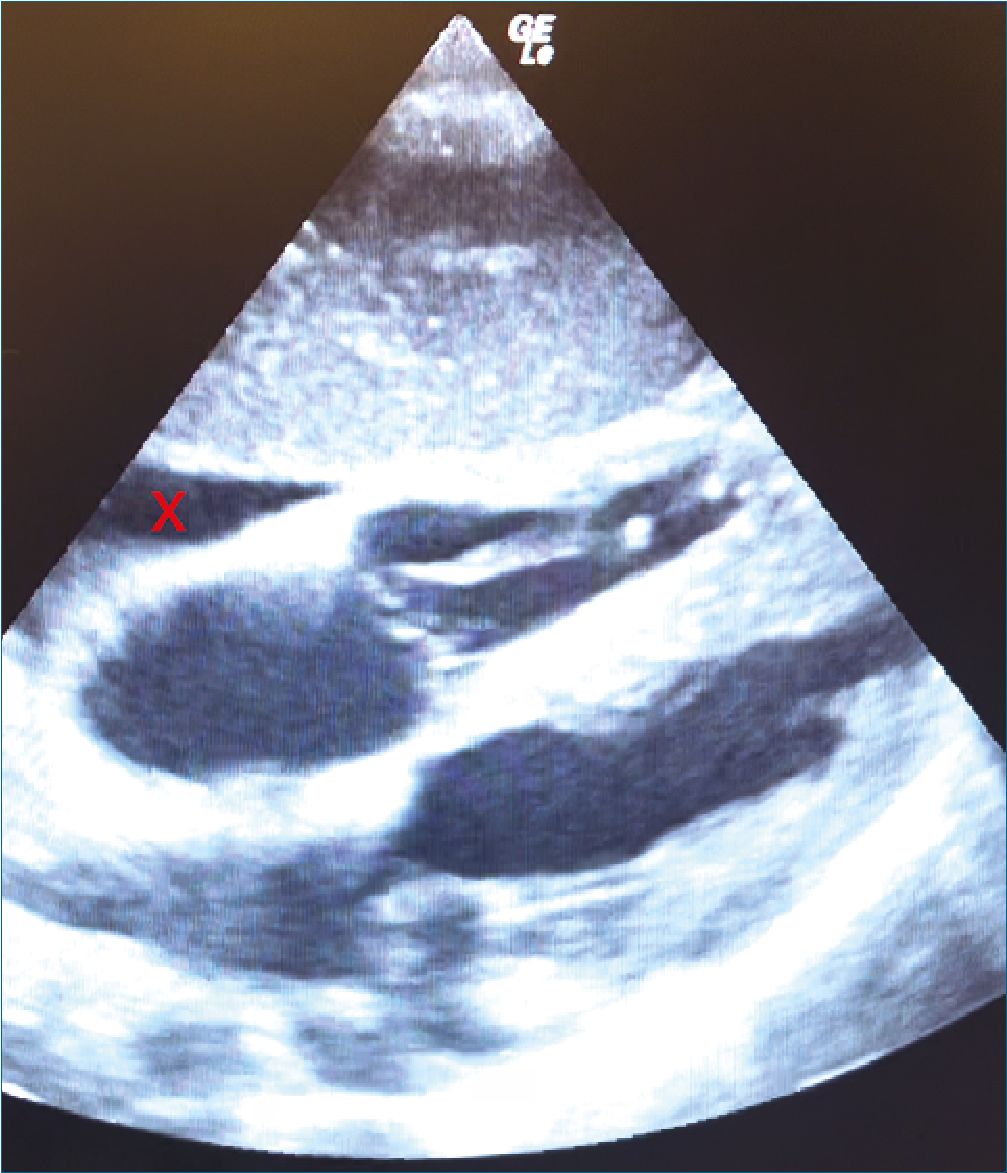
Figura 2. Plano subcostal 4 cámaras se confirma imagen anecogénica que rodea aurícula y ventrículo derechos impresionando colapso parcial de la aurícula derecha.
La paciente es dada de alta al quinto día de hospitalización con disminución del derrame pericárdico y sin secuelas.
-
Discusión
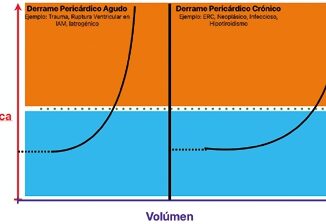
El derrame pericárdico se encuentra en el 15%, 19% y 40% de las mujeres embarazadas en el primer, segundo y tercer trimestre[1] respectivamente, y desaparece espontáneamente dentro de los 50-60 días posteriores al parto. Es probable que un aumento en el volumen de líquido corporal total durante el embarazo sea uno de los mecanismos de este fenómeno. Sin embargo, el derrame pericárdico durante el embarazo es generalmente asintomático y la presencia de dicho derrame no se atribuye a una disfunción cardíaca materna.
La ecocardiografía es el principal método de diagnóstico para la detección de derrame pericárdico y taponamiento cardiaco (TC). El abordaje transtorácico suele ser suficiente durante el embarazo debido al desplazamiento anterior y hacia la izquierda del corazón, el uso de posición decúbito lateral izquierdo como medida de evitar la compresión aortocava, la ventilación espontánea y la amplia familiaridad que tiene las pacientes con el uso del ultrasonido durante el embarazo.
El derrame pericárdico generalmente se visualiza como un espacio anecogénico entre el pericardio visceral y parietal que rodea el corazón, pero el líquido hemorrágico o purulento puede ser más ecogénico que el líquido seroso simple. El primer líquido se acumula posterior al corazón, cuando se examina al paciente en decúbito supino. Puede observarse un corazón “oscilante” cuando el derrame es masivo.
El principal signo ecocardiográfico de la TC es el colapso cardíaco durante la diástole. Ocurre principalmente en cámaras cardíacas de baja presión como la aurícula derecha al final de la diástole[2] (signo temprano, muy sensible, pero poco específico), los colapsos de la aurícula y el ventrículo izquierdo son menos comunes porque las presiones intracavitarias son más altas. El colapso cardíaco se intensifica durante la fase espiratoria espontánea, debido a la disminución del retorno venoso.
La ecocardiografía también puede documentar fácilmente la variación respiratoria exagerada de los flujos dentro del corazón (pulso paradójico ecográfico). En un individuo con TC que respira espontáneamente, el aumento inspiratorio de los flujos del lado derecho (tricúspide o pulmonar) y la disminución concomitante del lado izquierdo (mitral o aórtica) a menudo superan el + 25% y el – 15%, respectivamente[3]. Este pulso paradójico ecográfico es difícil de evaluar en un paciente con ventilación a presión positiva[4].
-
Conclusión
El colapso cardiovascular en parto por cesárea en una entidad con un amplio abanico diagnóstico y el adecuado manejo según ello. Siendo sus principales causas la hemorragia, el tromboembolismo pulmonar, miocardiopatía periparto y las complicaciones anestésicas. Creemos que es importante reportar este caso debido a que el derrame pericárdico es una entidad poco frecuente como etiología del colapso cardiovascular en la embarazada y reforzar la importancia del uso de la eco- cardiografía en servicios de maternidad de nuestro país para orientar las etiologías de los colapsos cardiovasculares que se presentan, por suerte con baja frecuencia, pero que pueden traer graves consecuencias.
Referencias
1. Enein M, Zina AA, Kassem M, el-Tabbakh G. Echocardiography of the pericardium in pregnancy. Obstet Gynecol. 1987 Jun;69(6):851–3. PMID:3574815
2. Gillam LD, Guyer DE, Gibson TC, King ME, Marshall JE, Weyman AE. Hydrodynamic compression of the right atrium: a new echocardiographic sign of cardiac tamponade. Circulation. 1983 Aug;68(2):294–301. https://doi.org/10.1161/01.CIR.68.2.294 PMID:6861307
3. Appleton CP, Hatle LK, Popp RL. Cardiac tamponade and pericardial effusion: respiratory variation in transvalvular flow velocities studied by Doppler echocardiography. J Am Coll Cardiol. 1988 May;11(5):1020–30. https://doi.org/10.1016/S0735-1097(98)90060-2 PMID:3281990
4. Faehnrich JA, Noone RB Jr, White WD, Leone BJ, Hilton AK, Sreeram GM, et al. Effects of positive-pressure ventilation, pericardial effusion, and cardiac tamponade on respiratory variation in transmitral flow velocities. J Cardiothorac Vasc Anesth. 2003 Feb;17(1):45–50. https://doi.org/10.1053/jcan.2003.9 PMID:12635060

 ORCID
ORCID