N Bachler1, A Contreras1, Cristopher Polma2,*
Recibido: 06-08-2022
Aceptado: 12-09-2022
©2022 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 51 Núm. 6 pp. 766-768|https://doi.org/10.25237/revchilanestv5106101431
PDF|ePub|RIS
Case report dilated myocardiopaty peripartum
Abstract
Peripartum Cardiomyopathy (PPCM) is a systolic heart failure that affects women during the third trimester of pregnancy or in the first months following childbirth. Even though the first case was reported in 1800, the etiology remains unknown. The main reason for consultation is dyspnea, which can delay diagnosis by considering it normal in pregnant patients. Over 50% recover full ventricular function, but there are some cases that can end in cardiac failure, cardiogenic shock and even death. We present the case of a 24-year-old patient, on her 6th day post c-section, who presents to the emergency room with dyspnea and acute respiratory failure. At POCUS evaluation the patient had B lines, plethoric IVC and cardiomegaly with global dysfunction of contractility. Imaging and laboratory study were requested for acute dyspnea. During the initial imaging study, the patient developed severe respiratory distress, needing admission to the intensive care unit with the diagnosis of PPCM. After medical management, she recovered partial ventricular function. PPCM is a potentially life threatening condition, of which the epidemiological consequences are still unknown in our country. It’s important to have a high degree of suspicion and to remember that early ecoscopy is a strong tool that should be incorporated at the evaluation of patients with acute dyspnea, for prompt diagnosis and management, and therefore, better outcomes.
Resumen
La Miocardiopatía Dilatada Periparto (MCPP) es una falla cardíaca sistólica, que afecta a mujeres en edad fértil durante el último trimestre del embarazo o en el puerperio. La etiología es desconocida a pesar de que los primeros casos fueron descritos en 1800. La disnea constituye el motivo de consulta principal sin embargo, el diagnóstico es a menudo retrasado ya que los síntomas pueden ser considerados dentro de la normalidad del embarazo. El 50% de las pacientes evolucionan con recuperación de la función ventricular completa, sin embargo, en otros casos pueden progresar a insuficiencia cardíaca, cardiogénico y la muerte. Presentamos el caso de una paciente 24 años, puérpera de cesárea en su sexto día de evolución, que acude al servicio de urgencias por disnea. A la evaluación, con insuficiencia respiratoria aguda. Se realiza ecografía en el punto de atención del paciente (POCUS) en la que destaca líneas B difusas, VCI pletórica y cardiomegalia con disminución global de la contractilidad. Se solicita estudio de disnea aguda con imagen y exámenes de laboratorio. Durante estudio imagenoló- gico inicial, presenta quiebre clínico, requiriendo manejo en unidad de cuidados intensivos. Ingresa con diagnóstico de MCPP. Evoluciona favorablemente y con recuperación parcial de la función cardíaca. La MCPP es una enfermedad potencialmente mortal, de la cual aún se desconoce el impacto epidemiológico en nuestro país. Es importante tener un alto índice de sospecha y recordar que la ecoscopia precoz, es una herramienta fundamental para incorporar en la evaluación primaria de los pacientes que consultan por disnea aguda, para el diagnóstico e inicio de terapia de soporte, y así mejorar el pronóstico.
-
Introducción
La miocardiopatía dilatada periparto es una causa poco frecuente de insuficiencia cardíaca, que afecta a mujeres en el último trimestre del embarazo o en el puerperio. La incidencia varía ampliamente dependiendo de la zona geográfica. Por ejemplo, en Estados Unidos es de 1 en 900, mientras que en Japón se estima de 1 en 20.000[1].
La fisiopatología de la enfermedad no está del todo comprendida, pero se cree que es producto de un conjunto de factores hormonales relacionados con el embarazo, que pueden culminar en la disfunción cardiovascular.
El diagnóstico es clínico al cumplirse; (a) desarrollo de insuficiencia cardíaca en el último mes del embarazo hasta 5 meses siguientes al parto; (b) disfunción sistólica del ventrículo izquierdo con una fracción de eyección menor al 45%, con o sin dilatación del mismo; y (c) ausencia de otra causa identificable[2]. Rara vez se presenta antes de las 36 semanas de gestación y lo más frecuente es que se presente dentro del primer mes posparto.
La mayoría de las pacientes se presentan con disnea; otros síntomas incluyen tos, ortopnea, disnea paroxística nocturna, edema, hemoptisis.
El manejo consiste en el diagnóstico de la insuficiencia cardíaca aguda, de las complicaciones y terapia de soporte.
Dentro de las complicaciones se describen las arritmias ven- triculares, progresión de la falla cardíaca, tromboembolismo pulmonar en 6% y shock cardiogénico en 2,6%[1].
A continuación presentamos el caso de una paciente joven con miocardiopatía dilatada que se presentó en shock cardio- génico en el servicio de urgencias.
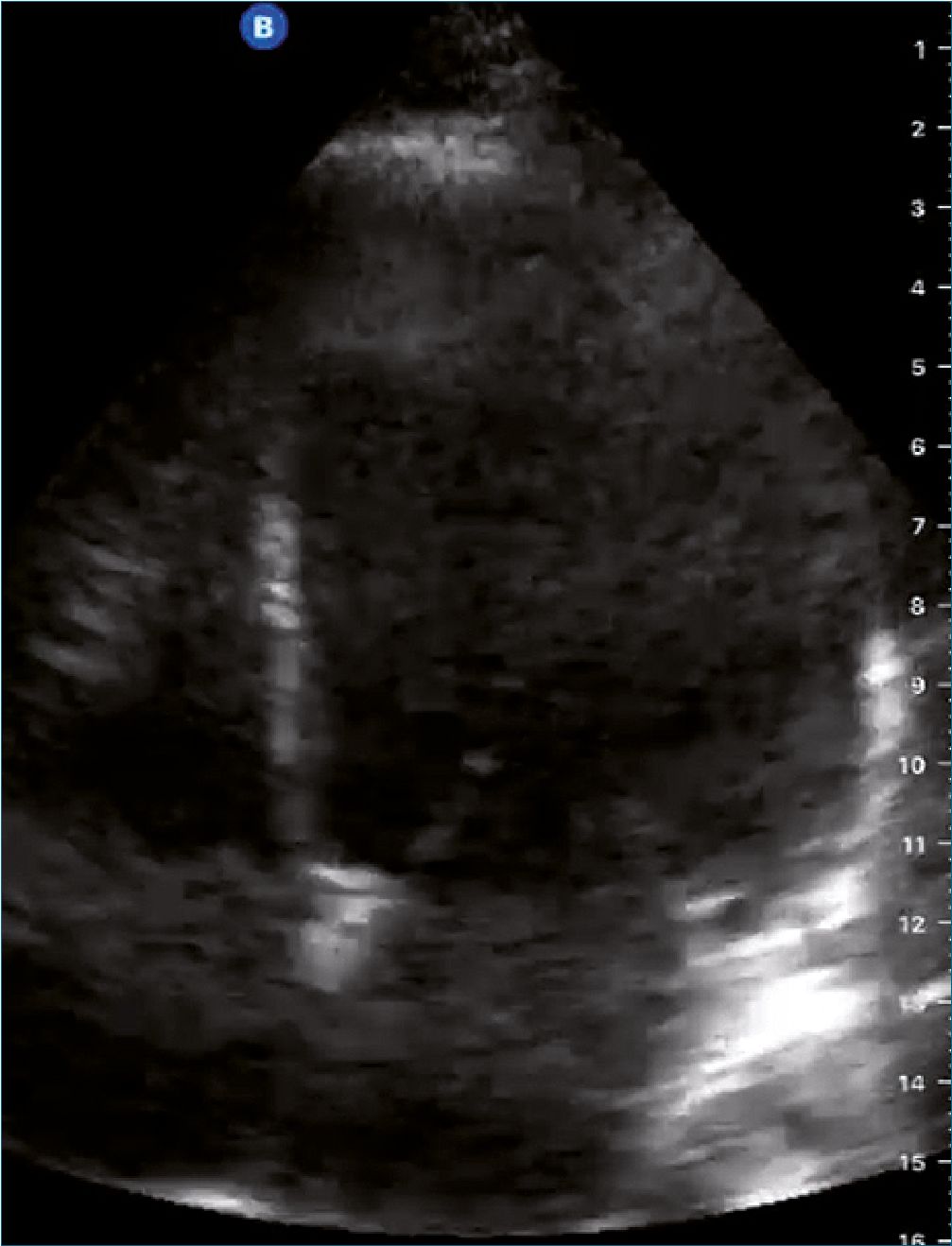
Figura 1. Imagen de ecocardiografía transtorácica en cuatro cámaras.
-
Caso Clínico
Paciente femenina de 24 años, puérpera de cesárea (35 semanas) en su 6to día de evolución, G(2)P(1)A(1), con antecedentes de trombocitosis esencial en tratamiento con aspirina, y obesidad, sin alergias conocidas; consulta en Servicio de Urgencias de Hospital Las Higueras, por disnea de esfuerzo; la que habría iniciado 1 mes previo al parto; y aumenta significativamente en los últimos 2 días previos a consultar. Además, refiere dolor torácico con tope inspiratorio. Al examen físico destaca llene capilar de 3 segundos, taquicárdica, taquipneica y con uso de musculatura accesoria, logrando saturar 93% con mascarilla de reservorio.
En la evaluación primaria se incorporó el uso de la ecografía en punto de atención (POCUS) en la que destacaba corazón dilatado con contractilidad global disminuida, ventrículo derecho de menor tamaño que el ventrículo izquierdo, sin signos de derrame pericárdico (Figura 1); gran cantidad de líneas B difusas en ambos campos pulmonares, lung sliding (+) bilateral, sin derrame pleural.
Se solicita estudio acorde a disnea aguda en contexto de postparto: ECG, AngioTAC de arterias pulmonares, exámenes de laboratorio. En ellos destacaba gases arteriales pH 7,48, pCO2 29 y HCO3 21; dímero D 3.388, NT-proBNP 14.721, troponinas UI 89; sin elevación de parámetros inflamatorios y sin otras disfunciones asociadas.
Durante estadía en el departamento de imagenología para la toma del examen, evoluciona con gran apremio ventilatorio al posicionarla en decúbito supino. Presenta desaturación en oxímetro de pulso asociado a un gran aumento del trabajo ventilatorio, cianosis perioral y distal, por lo que se traslada a box de reanimación para manejo avanzado de vía aérea y posterior traslado a unidad de cuidados intensivos.
Se rescata informe de AngioTAC, el cual describe signos sugerentes de tromboembolismo pulmonar, con extensión al tronco anterior del lóbulo superior, interlobar, lobar media y ramificación basal del lado derecho; además, destacaba congestión pulmonar con edema intersticial.
Paciente mantiene requerimientos de drogas vasoactivas y ventilación mecánica. En unidad crítica, se realiza ecocardio- grama por cardiólogo, objetivandose ventrículo izquierdo (VI) con severa disfunción sistólica y FEVI (fracción de eyección del ventrículo izquierdo) < 25%. Se logra extubar al quinto día. Ecocardiograma de control al séptimo día, informa VI severamente dilatado, FEVI 34%. Hipocinesia global.
Evoluciona favorablemente y con buena respuesta clínica, es dada de alta al décimo día de evolución, con tratamiento anticoagulante oral, además del tratamiento farmacológico de insuficiencia cardíaca con fracción sistólica disminuida. Se cita a control con cardiología con ecocardiografía para seguimiento de fracción de eyección.
-
Discusión
En las últimas semanas del embarazo y en el puerperio precoz, por cambios fisiológicos que ocurren en estas etapas, es frecuente la presencia de disnea, astenia y edema de extremidades inferiores. Dado lo anterior, es fundamental tener un alto índice de sospecha en pacientes que se presentan con exacerbación de estos síntomas en el período mencionado, para su diagnóstico y tratamiento precoz.
El TEP, es tanto un diagnóstico diferencial como una complicación de la MCPP. Las mujeres embarazadas y en el puerperio, presentan un riesgo aumentado de TEP, debido a un estado de hipercoagulabilidad, y este riesgo aumenta aún más en las pacientes con MCPP[1]. En el caso presentado, la sospecha inicial era un TEP, por la historia clínica y el antecedente de cesárea la semana previa. Sin embargo, luego de la evaluación con ecografía, se amplió la sospecha diagnóstica hacia la mio- cardiopatía dilatada periparto, lo que permitió hacer un diagnóstico precoz y, por tanto, constituye una fortaleza en relación al manejo realizado de este caso clínico.
Otra de las complicaciones importantes descritas en la literatura de la MCPP, es el shock cardiogénico, en donde el 60% de aquellos ocurridos durante el embarazo o en el puerperio precoz, son como consecuencia de esta[3].
Con respecto a la evolución clínica en el caso reportado, la paciente respondió favorablemente a la terapia de soporte con nitroglicerina y drogas vasoactivas. Otras opciones terapéuticas en pacientes que persisten con inestabilidad hemodinámica, a pesar del manejo con drogas inotrópicas, son el ECMO y la más extrema, el trasplante cardíaco. De esta última opción, se ha descrito que alrededor de 25% de las pacientes podría llegar a requerirlo[4].
El pronóstico de esta patología es bueno en la mayoría de los casos, con recuperación completa (definida como > 50%) o parcial de la FEVI dentro de los primeros 3 a 6 meses[4].
Es recomendable realizar un seguimiento periódico a las pacientes, y mantener el tratamiento de la insuficiencia cardíaca por un período de 12 a 24 meses posteriores a la recuperación completa de la FEVI[5].
Además, es fundamental considerar el riesgo de recurrencia de esta patología, que puede llegar al 50% en pacientes con disfunción ventricular persistente y al 20% en pacientes con función ventricular recuperada. En un segundo episodio, la mortalidad aumenta pudiendo llegar incluso al 100%[3]. Es por ello por lo que las pacientes deben ser informadas y recibir consejería en cuanto al riesgo que conlleva gestaciones futuras.
Otro punto para considerar es que, si bien la paciente fue diagnosticada y manejada precozmente en el servicio de urgencias, creemos que una limitación de este caso fue una valoración tardía de la disnea, que llevaba un mes de evolución. Por ende, recalcamos nuevamente el alto índice de sospecha de la MCPP en contextos clínicos similares.
En conclusión, el caso presentado corresponde a una forma de presentación severa de la miocardiopatía periparto, asociado a complicaciones de esta, como el tromboembolismo pulmonar.
La paciente tuvo una evolución favorable, con recuperación parcial de la función ventricular al momento del alta.
Referencias
1. Honigberg MC, Givertz MM. Peripartum cardiomyopathy. BMJ. 2019 Jan;364:k5287. https://doi.org/10.1136/bmj.k5287 PMID:30700415
2. Sliwa K, Bauersachs J, Arany Z, Spracklen TF, Hilfiker-Kleiner D. Peripartum cardiomyopathy: from genetics to management. Eur Heart J. 2021 Aug;42(32):3094–102. https://doi.org/10.1093/eurheartj/ehab458 PMID:34322694
3. Siedlecki P, Kurpesa M, Uznańska-Loch B, Trzos E, Kasprzak JD. Arrhythmic manifestation of peripartum cardiomyopathy-Case report. Ann Noninvasive Electrocardiol. 2019 Jan;24(1):e12551. https://doi.org/10.1111/anec.12551 PMID:29667277
4. Davis MB, Arany Z, McNamara DM, Goland S, Elkayam U. Peripartum Cardiomyopathy: JACC State-of-the-Art Review. J Am Coll Cardiol. 2020 Jan;75(2):207–21. https://doi.org/10.1016/j.jacc.2019.11.014 PMID:31948651
5. Povar Echeverría M, Auquilla Clavijo PE, Plou Izquierdo S, Sanz Julve ML. Miocardiopatía periparto: claves clínicas para su sospecha. An Sist Sanit Navar. 2020 Apr;43(1):93–7. https://doi.org/10.23938/ASSN.0780 PMID:32176218
6. Lang R, Tsang W. Peripartum cardiomyopathy: Etiology, clinical manifestations, and diagnosis [Internet]. Www-uptodate-com.ezpbibliotecas.udec.cl. 2022 [cited 2 August 2022]. Available from: https://www-uptodate-com.ezpbibliotecas.udec.cl/contents/peripartum-cardiomyopathy-etiology-clinical-manifestations-and-diagnosis?search=miocardiopat%C3%ADa%20posparto&source=search_result&selectedTitle=1~65&usage_type=default&display_rank=1
7. Lang R, Tsang W. Peripartum cardiomyopathy: Treatment and prognosis [Internet]. Www-uptodate-com.ezpbibliotecas.udec.cl. 2022 [cited 2 August 2022]. Available from: https://www-uptodate-com.ezpbibliotecas.udec.cl/contents/peripartum-cardiomyopathy-treatment-and-prognosis?search=miocardiopat%C3%ADa%20periparto&source=search_result&selectedTitle=2~65&usage_type=default&display_rank=2
8. Sisakian HS, Shahnazaryan S, Pepoyan S. Severe peripartum cardiomyopathy: A case report of successful recovery with personalized treatment approach. Hellenic J Cardiol. 2021 Sep-Oct;62(5):394–5. https://doi.org/10.1016/j.hjc.2020.09.012 PMID:32992007
9. Douglass EJ, Blauwet LA. Peripartum Cardiomyopathy. Cardiol Clin. 2021 Feb;39(1):119–42. https://doi.org/10.1016/j.ccl.2020.09.008 PMID:33222808
10. Bauersachs J, König T, van der Meer P, Petrie MC, Hilfiker-Kleiner D, Mbakwem A, et al. Pathophysiology, diagnosis and management of peripartum cardiomyopathy: a position statement from the Heart Failure Association of the European Society of Cardiology Study Group on peripartum cardiomyopathy. Eur J Heart Fail. 2019 Jul;21(7):827–43. https://doi.org/10.1002/ejhf.1493 PMID:31243866

 ORCID
ORCID

 Creative Commons Attribution
Creative Commons Attribution