Carlos Cabezas1,a, Ricardo Ebner1,a, Karla Lignay1,a, Isidora Godoy1,a, Ignacio Arévalo1,a, María José Pérez2,b, José González PhD.2,c, Pablo O. Sepúlveda2,*,d
Recibido: 23-05-2023
Aceptado: 12-06-2023
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 5 pp. 489-496|https://doi.org/10.25237/revchilanestv52n5-07
PDF|ePub|RIS
Frequency of postoperative delirium in patients older than 65 years at Hospital Base San José de Osorno, Chile
Abstract
Postoperative delirium (POD) is a clinical entity of high frequency, between 20%-75%, in patients older than 65 years. It is generally underdiagnosed despite being the leading cause of postoperative complications. There is practically no data available in Chilean national hospital services on the subject, despite being an entity that has a great impact on health costs and morbidity and mortality. It has been reported in the literature that early detection can reduce the frequency of postoperative delirium by at least 40%. This study performed a diagnosis of the frequency of postoperative delirium in the hospital Base San José de Osorno, based on the evaluation of the cognitive status of patients older than 65 years with less than 48 hours post-surgery. CAMs long form test was used. Results: Within the first 48 h postoperatively, 58 patients (39 men and 19 women) from general surgery, neurosurgery, traumatology, urology, ophthalmology and otorhinolaryngology services were evaluated, which corresponded to 38.16% of the postoperative patients in the month in which the study was carried out. An overall frequency of 51.72% of patients with altered CAM S was found, with 93.3% of the hypoactive variety. Conclusion: This study confirms the international frequencies of DPO, and reaffirms the need to create comprehensive programmes for early detection of preoperative cognitive fragility and postoperative diagnosis in Chilean health centres in order to reduce the complications associated with this pathology.
Resumen
El delirium posoperatorio (DPO) es una entidad clínica de alta frecuencia, entre 20% a 75%, en pacientes mayores a 65 años. En general es una entidad subdiagnosticada a pesar de ser la primera causa de complicación posoperatoria. Prácticamente, no existen datos en los servicios hospitalarios nacionales al respecto, a pesar de ser una entidad que tiene gran impacto en costos en salud, y en morbimortalidad. En la literatura se ha reportado que la detección precoz puede reducir la frecuencia de delirium posoperatorio al menos 40%. Este estudio realizó un diagnóstico de la frecuencia del delirium posoperatorio en el hospital Base San José de Osorno, en base a la evaluación del estado cognitivo de pacientes mayores de 65 años con menos de 48 h posoperados. Se utilizó test CAMs long form. Resultados: Se evaluó a 58 pacientes (39 hombres y 19 mujeres) en las primeras 48 h posoperados, de los servicios de cirugía general, neurocirugía, traumatología, urología, oftalmología y otorrinolaringología, que correspondió al 38,16% de los posoperados del mes en que se realizó el estudio. Se encontró una frecuencia global de 51,72% de pacientes con CAM S alterado. con 93,3% de la variedad hipoactiva. Conclusión: Este estudio logra confirma las frecuencias internacionales de DPO, y reafirma la necesidad de crear programas integrales de detección precoz de la fragilidad cognitiva preoperatoria y diagnóstico posoperatorio en los centros de salud de Chile para disminuir las complicaciones asociadas a esta patología.
-
Introducción
En un trabajo seminal de la década del 50, Bedford[1] describe que, en pacientes mayores de 50 años expuestos a anestesia general, el 10% tenían una importante disminución en sus funciones cognitivas tras haber sido sometidos a cirugías, incluso aumentando su riesgo de demencia[2]. El delirium posoperatorio, se asocia con un aumento grave de la morbilidad, la mortalidad, la pérdida de la independencia funcional y el empeoramiento calidad de vida, y puede anunciar el comienzo del declive cognitivo y la demencia. Se estima que cuesta 160.000 millones de dólares al año en los EE. UU y representa la primera causa de complicación postoperatoria[3].
En la población general se describe una incidencia del 2,5 al 3%, pero en grupos mayores de 60 años ésta se eleva a 10%- 60%[4],[5].
Para enfrentar esta patología se considera fundamental el desarrollo de estrategias de prevención, tales como el manejo médico integral desde el estado prequirúrgico del paciente y la prehabilitación, dado a que se estima que la frecuencia de DPO puede reducirse más del 40%[6],[7].
El delirium posoperatorio es una entidad frecuente pero subdiagnosticada, especialmente en su presentación de tipo hi- poactiva. Posee algunas características particulares que lo asemejan y/o diferencian del delirium en otras subpoblaciones de pacientes, donde el acto quirúrgico y su respuesta inflamatoria posterior cumplen un rol en su fisiopatología.
Tiene una base neurofisiológica en un síndrome de desconexión o desintegración cognitiva sobre una base de pacientes con baja reserva funcional y se reserva el concepto para referirse a aquellos pacientes que presentan un ‘‘cambio agudo y fluctuante en su estado mental con inatención, asociado a un pensamiento desorganizado o a una alteración en su nivel de consciencia’’. Representa una verdadera falla cerebral aguda, como otras fallas orgánicas. Su definición es, por tanto, diferente al denominado delirio desde el punto de vista psiquiátrico (‘‘una alteración del contenido del pensamiento, que corresponde a una creencia falsa, basada en una deducción errónea acerca de la realidad externa, que posee una completa certeza de significación, refractaria al razonamiento e inquebrantable ante la experiencia personal o la demostración objetiva de terceros’’).
Recientemente, se han sistematizado las diferentes manifestaciones de alteraciones cognitivas posoperatorias, destacando específicamente el delirium como la entidad más compleja de tratar[8].
El concepto de “Disfunción cognitiva posoperatoria” (DCPO) está ahora basado en pruebas más objetivas, clasificado en desórdenes a corto plazo (delirium del despertar y del posoperatorio) y a largo plazo (disfunción neurocognitiva posoperatoria)[9].
El delirium es considerado un síndrome neurocognitivo de desconexión, causado por disrupción neuronal fluctuante y reversible, secundario a una o varias alteraciones sistémicas. De acuerdo al DSM-5, el diagnóstico debe incluir compromiso en la atención, cognición y orientación que se desarrolla de forma súbita y tiene un curso fluctuante, y éstas deben ser distintas a la funcionalidad basal del paciente. Puede tener una presentación hiperactiva, hipoactiva o mixta[10].
Específicamente, en su forma posoperatoria, corresponde a estas alteraciones del estado de conciencia, orientación, memoria, percepción y conducta que puede suceder desde el despertar de la anestesia hasta el alta hospitalaria (más frecuentemente en los días 2-5). Es una complicación posoperatoria muy común, afectando a todos los grupos etarios, principalmente a adultos mayores, dependiendo del tipo de presentación estudiado y los factores considerados[11],[12].
Se identifican varios factores de riesgo asociados, como la edad avanzada, fragilidad somática como la sarcopenia y la vulnerabilidad cognitiva, la depresión cortical intra anestésica y la hipotermia, que generan ritmos anormales como la Burst supression. Además, el dolor posoperatorio, las alteraciones del sueño posoperatorio, la neuroinflamación posquirúrgica, las infecciones posoperatorias, o incluso el aislamiento hospitalario del medio social del paciente son causales desencadenantes[13],[14].
Esta multifactorialidad se puede clasificar en modificables y no modificables, y pueden ser identificados en el preoperatorio, intraoperatorio y/o posoperatorio[15],[16] (Anexo 1).
La fisiopatología específica es de variado origen. Alteraciones en conectividad cortical basal enfrentados a un despertar inadecuado por sobrecarga informática (estímulos, dolor, sondajes, alarmas, etc) en cerebros enlentecidos por drogas anestésicas y anticolinérgicos, pueden generar la base de estados confusionales. Se agregan alteraciones de perfusión y metabólicas, hipotermia, o translocación bacteriana intraoperatoria. En el posoperatorio, tanto la inflamación sistémica y neuroinflamación hipocámpica, potencian los deterioros de microcirculatorio y las disfunciones de redes en un cerebro de baja reserva funcional. Otros mecanismos son los desbalance de neurotransmisores, entre los que destaca la acetilcolina, neurotransmisor especialmente sensible a la baja en los niveles de oxígeno y fundamental en el proceso de integración de información hipocámpica. Es por ello que la administración de drogas anticolinérgicas en el posoperatorio se describe como asociado a estados de delirium hiperactivo[17],[18].
Las zonas hipocámpicas están, especialmente, relacionadas a la memoria de trabajo, por lo que son fundamentales para la actividad cotidiana coherente.
La mayor estadía hospitalaria de los pacientes con DPO se debe a complicaciones como aspiración de contenido gástrico y neumonías, caídas, incontinencia urinaria, úlceras por presión, necesidad de institucionalización y empeoramiento del estatus cognitivo y funcional previo, con el consecuente costo familiar y social. También se ha asociado de forma independiente a mortalidad o progresión a demencia en pacientes que estaban en el limite de su vulnerabilidad[19].
En Chile, el Ministerio de Salud no tiene por ahora una codificación de las alteraciones cognitivas posoperatorias ni tampoco existen programas formales de diagnóstico de fragilidad y riesgo cognitivo, prehabilitación, manejo anestésico estandarizado en pacientes de riesgo y/o diagnóstico posoperatorio precoz.
En este estudio nos planteamos identificar la frecuencia del Delirium Posoperatorio, donde la hipótesis inicial fue que los pacientes posoperados de 65 años o más del HBSJO, cursan con altas tasas de cuadros clínicos compatibles con delirium en el posoperatorio y que son sub diagnosticados.
-
Método
Se trata de un estudio de tipo observacional, prospectivo, descriptivo, sobre la frecuencia del delirium posoperatorio en
pacientes mayores de 65 años en Hospital Base San José de Osorno (HBSJO) en período octubre-noviembre de 2022. Para la obtención de datos, se entrevistó dentro de las primeras 48 h poscirugía a pacientes mayores de 65 años en los servicios de traumatología, cirugía general, neurocirugía y otras especialidades quirúrgicas, que habían egresado de sala de recuperación anestésica, donde se exigió Score de Aldrete > 8.
Se visitó a los pacientes que cumplían con los criterios de inclusión en los servicios descritos, durante los días lunes, miércoles y viernes por 2 semanas, y luego martes, miércoles y jueves durante otras 2 semanas.
El estado mental de los pacientes se evaluó mediante la Prueba CAM-S (Confusion Assessment Method) adaptada a Chile[19], junto a la identificación de la presencia de factores de riesgos preoperatorios que pudieran tener asociación con DPO. Se excluyeron pacientes con diagnóstico de demencia o con estado de salud crítico.
Tras dos meses de posoperados los pacientes fueron contactados vía telefónica, al número de contacto de su ficha clínica, para conocer su evolución en base a questionario estructurado.
Para la organización de datos se utilizó el programa Microsoft Excel, el que también se empleó para generar gráficos. Este estudio contó con la aprobación del comité de ética clínica del HBSJO.
-
Resultados
En el período estudiado se encuestó al 38,5% de los posoperados hospitalizados de menos de 48 h, lo que correspondió a 58 pacientes mayores de 65 años, de los servicios traumatología, cirugía general, neurocirugía y especialidades quirúrgicas. La frecuencia global de DPO fue 51,7% (30 pacientes) con una relación de 28 (93,3%) hipoactivo y 2 (6,9%) agitado.
Los factores predisponentes de DPO se presentan en la Tabla 1.
La prevalencia de delirium por Servicio se observa en la Tabla 2.
Tabla 2. Frecuencia de delirium por servicio en pacientes de piso quirúrgico en HBSJO en período octubre-noviembre 2022
| Especialidad | Delirium | Porcentaje |
| Cirugía | 21 | 70% |
| Oftalmología | 1 | 3,33% |
| Otorrinolaringología | 0 | 0% |
| Neurocirugía | 1 | 3,33% |
| Traumatología | 4 | 13,33% |
| Urología | 3 | 7% |
Tabla 3. Items alterados de CAM S en pacientes de piso quirúrgico en HBSJO en período octubre-noviembre 2022
| Items CAM S | Número de pacientes con alteración |
| CAM S: 1. Inicio agudo curso fluctuante | 3 |
| CAM S: 2. Falta de atención | 14 |
| CAM S: 3. Pensamiento desorganizado | 8 |
| CAM S: 4. Nivel de consciencia alterado | 6 |
| CAM S: 5. Desorientación | 10 |
| CAM S: 6. Alteración de memoria | 10 |
| CAM S: 7. Alteración de percepción | 0 |
| CAM S: 8. Agitación psicomotora | 2 |
| CAM S: 9. Lentitud psicomotora | 9 |
| CAM S: 10. Alteración del ciclo de sueño-vigilia | 16 |
La Tabla 3 muestra el número de paciente que presentó un tipo de alteración específica de CAM-s.
Con el control telefónico después de dos meses del alta hospitalaria se obtuvieron los siguentes resultados:
Tabla 1. Frecuencia de delirium según factores predisponentes en pacientes posquirúrgicos en HBSJO en período octubre- noviembre 2022
| n pacientes | n pacientes con delirium | % del total | |
| Edad mayor a 80 años | 11 | 7 | 63,63% |
| Dependencia funcional | 18 | 15 | 83,3% |
| Nivel educacional superior completa | 3 | 1 | 33,3% |
| Nivel educacional básica completa | 16 | 5 | 31,25% |
| Presencia de comorbilidades | 46 | 23 | 50% |
| Con antecedente de depresión | 8 | 6 | 75% |
| Con historia de caídas | 27 | 15 | 55,5% |
| Con patología grave | 6 | 3 | 50% |
| Sin antecedente de depresión | 49 | 23 | 47% |
| Sin historia de caídas | 30 | 14 | 47% |
| Sin patología grave | 51 | 27 | 53% |
| Movilización con problemas | 28 | 15 | 53,6% |
Se llamaron a 58 de 58 pacientes encuestados a los teléfonos de contacto registrados en la ficha clínica. No contestaron 49, desconociendose si el teléfono correspondía o no. Solo contestaron 9, 3 fueron los pacientes mismos y 6 un familiar. De estos últimos, 2 pacientes habían fallecido. No fue posible obtener más información, tanto porque el cuestionario estaba estructurado para no generar invasividad a pacientes o familiares.
-
Discusión
El delirium posoperatorio es una condición de alta frecuencia en la población geriátrica. Esto coincide con los datos obtenidos en este estudio, en una población de pacientes mayores de 65 años en un hospital de complejidad alta, con alta ruralidad y baja escolaridad, con una frecuencia total de 51,7%, de los cuales 93,3% corresponde al subtipo hipoactivo. Es a nuestro entender el primer estudio nacional de un Hospital Público en Chile.
Llama la atención en este caso, la mayor frecuencia de casos en el servicio de cirugía, dado que el problema es más frecuentemente descrito en el ámbito traumatológico. No tenemos una explicación específica para esto, y podría deberse a un factor estacional del servicio de traumatología local.
A diferencia de otros estudios que muestran condiciones patológicas específicas predisponentes de los pacientes[8], en nuestra población destaca la dependencia funcional y la depresión como factores principales asociados. La edad mayor a 80 años es a la vez una muestra la frecuencia creciente del aumento de cirugías en pacientes cada vez más añosos y explicaría en parte la alta frecuencia encontrada.
Por otro lado, sorprende que el 51% de los pacientes sin patología sistémica grave asociada hayan desarrollado un delirium. Esto puede deberse a falta de diagnóstico previo de estas patologías crónicas. Aunque es discutible, dado que estos pacientes fueron considerados aptos para ser trasladados a su sala y no a cuidados intermedios o UCI.
En ese caso podríamos pensar que es más bien la condición de mayor vulnerabilidad de tipo cognitiva, condición habitualmente no evaluada, minimamente considerada y en ningun caso optimizada, la que podría explicar este efecto de DPO en pacientes sin patología sistemica grave.
Los dos factores más destacados en el test CAM-s son la alteración de la atención y del ciclo de sueño. Este último punto es interesante porque puede ser un objetivo modificable con medidas simples del cuidado de enfermería, como ordenar los controles de signos vitales, el ruido, luces y alarmas.
Específicamente, el delirium del despertar se reconoce como una entidad particular en los DPO con una fisiopatología específica. Éstos se desarrollarían por un despertar delirioso producto de un desbalance de la capacidad de integración de la información en cerebros vulnerables expuestos a sobredosis, hipotermia, hipotensión o ritmos de burst supression. Los efectos de éstos producen alteraciones en conectividad, en una condición basal de fragilidad, que expuesto a sobrecarga informática (estimulo, alarmas, dolor, sondajes etc) durante la fase del despertar, generan un estado delirioso del carácter descrito para DPO.
Es discutido aún si este estado delirioso del despertar es o
no condicionante del DPO de los dias posteriores[20],[21]. En el presente estudio, el hecho que los pacientes hayan sido dados de alta de la sala de recuperación sugiere que el delirium del despertar de la anestesia no sería un factor relevante, e impactaría poco el DPO. Aunque esto es un hecho especulativo que se debe estudiar dirigidamente, dada la alta frecuencia de delirium hipoactivo que pasa desapercibido para el personal médico y de enfermería.
Existen múltiples causas no anestésicas del DPO como el uso de diversos anticolinérgicos, las alteraciones de sueño posoperatorio, la neuroinflamación producto de la cirugía, etc. Por ejemplo, existen herramientas o escalas que estiman el mayor o menor riesgo de sufrir efectos adversos anticolinérgicos con listas de medicamentos con una puntuación creciente según su actividad anticolinérgica. Las escalas más utilizadas son el Drug Burden Index, la Anticholinergic Risk Scale y la Anticholinergic Cognitive Burden. El “Anticholinergic Burden Calculator” es una herramienta web que calcula la carga anticolinérgica que recibe un paciente basándose en diez escalas anticolinérgi- cas diferentes, identificadas en una revisión sistemática en pacientes con características similares al pluripatológico. (https:// www.acbcalc.com/) y ayuda a minimizar su uso.
Lamentablemente, el DPO es una patología que no está codificada por el Ministerio de Salud y solo encontramos términos globalizadores de las alteraciones deliriosas diversas. Por ejemplo, los términos “delirium” y “delirio” son utilizados como sinónimos, teniendo etiologías y fisiopatologías diferentes[22]. Dicha salvedad semántica se hace manifiesta tras observar que en el sistema informático de egresos hospitalarios no se encuentra disponible el término delirium posoperatorio propiamente tal, entidad cuyo código corresponde al F05 según la Clasificación Internacional de Enfermedades, CIE-10.
Dado a los antecedentes de subdiagnóstico, las consideraciones semánticas ya expuestas y que Chile, como miembro de la OMS, adoptó la CIE-10 y toda su reglamentación en el año 1997, para la codificación de mortalidad y morbilidad se sugiere urgentemente la incorporación de esta entidad como código específico. Por ahora, de los 23 códigos incluidos CIE-10 ninguno responde a las características del DPO (Tabla 4).
La inexistencia de codificación de este cuadro específico por el Ministerio de Salud impacta en que no existen protocolos formales establecido para su prevención, diagnóstico y manejo.
También hay pacientes que presentan un cuadro de delirium incompleto, entidad conocida como DPO subsindromal (DPOSS). En este caso, no se consideró diferenciarlos porque el subreporte del cuadro completo es ya suficientemente impactante para los objetivos del estudio. Un estudio reciente de la Universidad de Chile mostró una frecuencia de 40% de DPOSS, presentado dentro de las primeras 48 h posoperatorias[23].
Por ahora en el HBSJO, el servicio de anestesiología aplica desde el 2021 protocolos intraoperatorios más estrictos para el manejo de estos pacientes, incluyendo monitoreo del EEG frontal, apoyo inotrópico, monitoreo hemodinámico invasivo, prevención de hipotermia y uso de drogas intravenosas de perfil cinético de rápido decaimiento, evitando el uso de anticolinér- gicos, pero el desafío continúa en el diagnóstico de riesgo sistematizado y la prehabilitación, como también en el diagnóstico del delirio posoperatorio en forma sistemática. El EEG clínico debe incluir hoy espectrografía para observar la debilidad del poder de banda alfa (8-12 Hz) y la presencia de ritmos de su-
presión y ráfagas (bust supression) como indicadores de riesgo (Figura 1).
Tabla 4. Diagnósticos clasificables CIE10, eventualmente homologados erróneamente a DPO

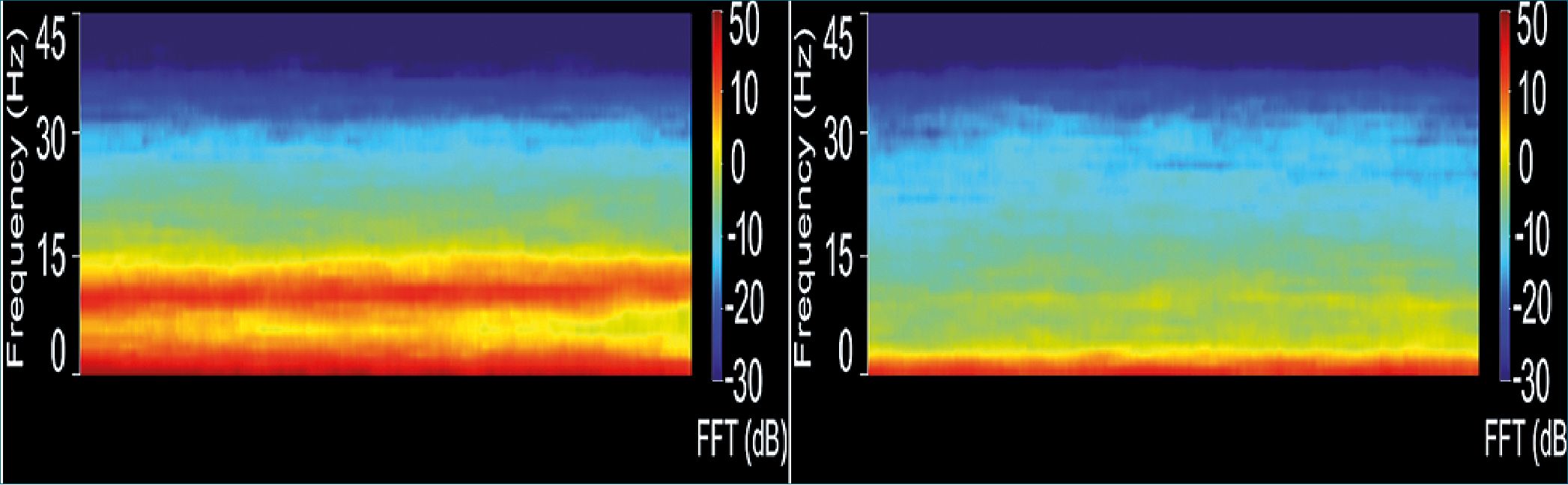
Figura 1. Espectrograma frontal de monitor Conox. A izquierda paciente de 30 años y a derecha de 80 años. Obsérvese diferencia de banda alfa (alrededor de los 10 Hz).
Una de las mayores dificultades para prevenir el DPO está en el diagnóstico de riesgo, asociado tanto a la fragilidad somática y vulnerabilidad cerebral. La gran dificultad es la estructura de los servicios de salud para realizar el diagnóstico de riesgo durante la preparación preoperatoria. Estudios norteamericanos muestran que la adhesión a realizar estos test es menor
al 10%[24]. El diagnóstico completo debiera realizarse además con la distancia suficiente a la cirugía e incluir hacer al menos dos test separados por varios meses, con el objetivo de evaluar la pendiente de deterioro. Se asume que pacientes con deterioro más rápido tendrían mayor riesgo. El diagnóstico además solo tiene sentido si conduce a los pacientes a un plan de prehabilitación para optimizar co-morbilidades, nutrición, apoyo psicosocial y mejorar resistencia aeróbica, eliminar tabaco, con
trolar glucemias, reducir la polifarmacia y hacer algún tipo de entrenamiento cognitivo.
Por ahora los estudios sistemáticos de test predictores de riesgo de POCD, concluyen que no existe un modelo específico en clínica mejor que otros, por lo que se recomienda al menos utilizar uno para observar impactos clínicos[25]. La asociación del test modificado de fragilidad (modified frailty index) como indicador somático y algún test cognitivo sencillo (mini-cog)[26] realizado 4 y 1 mes antes de la cirugía, para luego aplicar un programa de prehabilitación integral, debiera ser el camino recomendable[27] (Anexo 2).
Actualmente, en los servicios de Salud, el diagnóstico y tratamiento de los pacientes con delirium posoperatorio es dependiente de especialistas psiquiátricos, de muy bajo acceso y que obliga a centrarse básicamente en los pacientes hiperactivos, y que como muestran los resultados, son los menos frecuentes. Este manejo está basado en la contención farmacológica y mecánica, sin un protocolo de enfoque global, multifactorial ni preventivo.
Una de las limitaciones del estudio es respecto al control telefónico tardío, donde llama la atención, que la enorme mayoría de los pacientes registraron solo 1 número telefónico de contacto, y no había registro de a quien correspondía. Si bien se intentó contactar a los 58 pacientes, solo 9 respondieron la llamada, siendo mayoritariamente familiares. Solo 3 correspondieron al número personal del paciente.
Estos hallazgos tienen a nuestro entender importancia porque impiden la evaluación del impacto del tratamiento. La optimización de los mecanismos de contacto y seguimiento es un déficit fundamental a superar en los servicios de salud. En este caso no se pudo realizar la encuesta, ya que se necesitaba la información de un familiar. Solo se logró realizar 6 encuestas, de las cuales 4 no describían alteraciones tardías y 2 estaban fallecidos.
Las próximas líneas de investigación a seguir pueden ser amplias y variadas. Por ejemplo, se debieran dilucidar la relación del delirium del despertar con el DPO tardío, evaluar algunas técnicas de reconexión ordenada del despertar anestésico, y también evaluar la incorporación de test diagnósticos de fragilidad en los consultorios cada 6 meses, con orientación a la prehabilitación quirúrgica, que a la vez estimulará programas de acompañamiento al buen vivir, estimular la autovalencia y el control de salud en esta población creciente.
-
Conclusiones
En conclusión, en este estudio encontramos una alta frecuencia de DPO, asociado especialmente a la dependencia funcional de pacientes muy añosos, que se presenta con su modalidad hipoactiva mayoritariamente y que su evolución tardía es de muy difícil seguimiento, por razones organizacionales. Además, destaca la inexistencia del DPO como entidad clínica específica en la codificación ministerial, lo que impide focalizar programas y protocolos de prevención y manejo terapéutico.
Declaración de intereses: Ninguno de los autores refiere conflicto de interés.
-
Referencias
1. Bedford PD. Adverse cerebral effects of anaesthesia on old people. Lancet. 1955 Aug;269(6884):259–63. https://doi.org/10.1016/S0140-6736(55)92689-1 PMID:13243706
2. Witlox J, Eurelings LS, de Jonghe JF, Kalisvaart KJ, Eikelenboom P, van Gool WA. Delirium in elderly patients and the risk of postdischarge mortality, institutionalization, and dementia: a meta-analysis. JAMA. 2010 Jul;304(4):443–51. https://doi.org/10.1001/jama.2010.1013 PMID:20664045
3. Leslie DL, Marcantonio ER, Zhang Y, Leo-Summers L, Inouye SK. One-year health care costs associated with delirium in the elderly population. Arch Intern Med. 2008 Jan;168(1):27–32. https://doi.org/10.1001/archinternmed.2007.4 PMID:18195192
4. Inouye SK, Westendorp RG, Saczynski JS. Delirium in elderly people. Lancet. 2014 Mar;383(9920):911–22. https://doi.org/10.1016/S0140-6736(13)60688-1 PMID:23992774
5. Dasgupta M, Dumbrell AC. Preoperative risk assessment for delirium after noncardiac surgery: a systematic review. J Am Geriatr Soc. 2006 Oct;54(10):1578–89. https://doi.org/10.1111/j.1532-5415.2006.00893.x PMID:17038078
6. Inouye SK, Bogardus ST Jr, Charpentier PA, Leo-Summers L, Acampora D, Holford TR, et al. A multicomponent intervention to prevent delirium in hospitalized older patients. N Engl J Med. 1999 Mar;340(9):669–76. https://doi.org/10.1056/NEJM199903043400901 PMID:10053175
7. Marcantonio ER, Flacker JM, Wright RJ, Resnick NM. Reducing delirium after hip fracture: a randomized trial. J Am Geriatr Soc. 2001 May;49(5):516–22. https://doi.org/10.1046/j.1532-5415.2001.49108.x PMID:11380742
8. Vacas S, Canales C, Deiner SG, Cole DJ. Perioperative Brain Health in the Older Adult: A Patient Safety Imperative. Anesth Analg. 2022 Aug;135(2):316–28. https://doi.org/10.1213/ANE.0000000000006090 PMID:35584550
9. Tasbihgou SR, Absalom AR. Postoperative neurocognitive disorders. Korean J Anesthesiol. 2021 Feb;74(1):15–22. https://doi.org/10.4097/kja.20294 PMID:32623846
10. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. 2013., DSM-5.
11. Janjua MS, Spurling BC, Arthur ME. Postoperative Delirium[Updated 2023 Feb 12] StatPearls [Internet]Treasure Island (FL): StatPearls Publishing; 2023 Jan., Available from https://www.ncbi.nlm.nih.gov/books/NBK534831/
12. Mossie A, Regasa T, Neme D, Awoke Z, Zemedkun A, Hailu S. Evidence-Based Guideline on Management of Postoperative Delirium in Older People for Low Resource Setting: Systematic Review Article. Int J Gen Med. 2022 Apr;15:4053–65. https://doi.org/10.2147/IJGM.S349232 PMID:35444455
13. Tasbihgou SR, Absalom AR. Postoperative neurocognitive disorders. Korean J Anesthesiol. 2021 Feb;74(1):15–22. https://doi.org/10.4097/kja.20294 PMID:32623846
14. Pedemonte JC, Plummer GS, Chamadia S, Locascio JJ, Hahm E, Ethridge B, et al. Electroencephalogram Burst-suppression during Cardiopulmonary Bypass in Elderly Patients Mediates Postoperative Delirium. Anesthesiology. 2020 Aug;133(2):280–92. https://doi.org/10.1097/ALN.0000000000003328 PMID:32349072
15. Falegnami A, Patriarca R, Costantino F, di Gravio G, Bilotta F. Encuesta sobre el trabajo como hecho en la recopilación de factores de riesgo de delirio post-operatorio y monitoreo de diagnóstico. Appl Ergon. 2021;92:3347.
16. Jung C, Hinken L, Fischer-Kumbruch M, Trübenbach D, Fielbrand R, Schenk I, et al. Intraoperative monitoring parameters and postoperative delirium: results of a prospective cross-sectional trial. Medicine (Baltimore). 2021 Jan;100(1):e24160. https://doi.org/10.1097/MD.0000000000024160 PMID:33429798
17. Hála M. Pathophysiology of postoperative delirium: systemic inflammation as a response to surgical trauma causes diffuse microcirculatory impairment. Med Hypotheses. 2007;68(1):194–6. https://doi.org/10.1016/j.mehy.2006.07.003 PMID:16979300
18. Dawson AH, Buckley NA. Pharmacological management of anticholinergic delirium – theory, evidence and practice. Br J Clin Pharmacol. 2016 Mar;81(3):516–24. https://doi.org/10.1111/bcp.12839 PMID:26589572
19. Tobar A. Delirium postoperatorio: una ventana hacia una mejoría de la calidad y seguridad en la atención de pacientes quirúrgicos. Rev Chil Cir. 2012;64(3):297–305. https://doi.org/10.4067/S0718-40262012000300015.
20. Sharma PT, Sieber FE, Zakriya KJ, Pauldine RW, Gerold KB, Hang J, et al. Recovery room delirium predicts postoperative delirium after hip-fracture repair. Anesth Analg. 2005 Oct;101(4):1215–20. https://doi.org/10.1213/01.ane.0000167383.44984.e5 PMID:16192548
21. Card E, Pandharipande P, Tomes C, Lee C, Wood J, Nelson D, et al. Emergence from general anaesthesia and evolution of delirium signs in the post-anaesthesia care unit. Br J Anaesth. 2015 Sep;115(3):411–7. https://doi.org/10.1093/bja/aeu442 PMID:25540068
22. Pinzón A. Delirium y Delirio. Acta Med Colomb. 2017;42(2):145.
23. Gutiérrez R, Venegas M, Lavado I, Penna A. Caracterización del perfil temporal y de la severidad del delirium postoperatorio en una cohorte de pacientes mayores de 60 años sometidos a cirugía abdominal mayor. Revista Chilena de Anestesia Vol. 47 Núm. 1 pp. S14-S14|https://https://doi.org/10.25237/revchilanestv47s01.13.
24. Deiner S, Fleisher LA, Leung JM, Peden C, Miller T, Neuman MD; ASA Committee on Geriatric Anesthesia and the ASA Perioperative Brain Health Initiative. Adherence to recommended practices for perioperative anesthesia care for older adults among US anesthesiologists: results from the ASA Committee on Geriatric Anesthesia-Perioperative Brain Health Initiative ASA member survey. Perioper Med (Lond). 2020 Feb;9(1):6. https://doi.org/10.1186/s13741-020-0136-9 PMID:32123562
25. van Meenen LC, van Meenen DM, de Rooij SE, ter Riet G. Risk prediction models for postoperative delirium: a systematic review and meta-analysis. J Am Geriatr Soc. 2014 Dec;62(12):2383–90. https://doi.org/10.1111/jgs.13138 PMID:25516034
26. Culley DJ, Flaherty D, Fahey MC, Rudolph JL, Javedan H, Huang CC, et al. Poor performance on a preoperative cognitive screening test predicts postoperative complications in older orthopedic surgical patients. Anesthesiology. 2017 Nov;127(5):765–74. https://doi.org/10.1097/ALN.0000000000001859 PMID:28891828
27. Wahl TS, Graham LA, Hawn MT, Richman J, Hollis RH, Jones CE, et al. Association of the Modified Frailty Index With 30-Day Surgical Readmission. JAMA Surg. 2017 Aug;152(8):749–57. https://doi.org/10.1001/jamasurg.2017.1025 PMID:28467535
-
Participación por autores:
POS idea y diseño general, escritura manuscrito.
MJP asesoría geriátrica, escritura manuscrito.
RE coordinación de equipo, recopilación de casos, tabulación y estadística.
JG organización institucional.
CC recopilación de casos, tabulación y estadística, escritura manuscrito.
KL recopilación de casos, tabulación y estadística, escritura manuscrito.
IG recopilación de casos, tabulación y estadística, encuesta telefónica, escritura manuscrito.
IA recopilación de casos, tabulación y estadística, escritura manuscrito.
Anexo 1
| Factores de riesgo de alt | eraciones cognitivas postoperatorias |
| Factores modificables | Factores no modificables |
| Alteración del sueño | Edad mayor a 65 años |
| Fragilidad (sarcopenia, nutrición)/vulnerabilidad cognitiva | impedimento cognitivo/Alzheimer |
| Polifarmacia/anticolinérgicos | Cirugía vascular mayor |
| Dolor perioperatorio | |
| Diabetes mal controlada | |
| Deficit de visión/audición | |
| Infección | |
| Alteración neuropsiquiátrica/abuso alcohol | |
| Uso de contenciones, cateteres, |
Anexo 2
| Factores a considerar en el Modified frailty Index: |
| 1. Estado de dependencia |
| 2. Historia de diabetes |
| 3. EPOC o exacerbación últimos 30 días |
| 4. Falla cardíaca congestiva o exacerbación últimos30 días |
| 5. Historia de IAM últimos 6 meses |
| 6. Historia de ángor últimos 30 días o angioplastia |
| 7. HTA con medicación |
| 8. Enfermedad vascular periférica |
| 9. Alteración aguda del sensorio |
| 10. TIA sin déficit |
| 11. Accidente cerebrovascular sin déficit |

 ORCID
ORCID