Marcos Bolívar B MSc. 1 ,*, Amalia Bolívar L MD. 2 , Marcos Bolívar L (Jr) MD. 2
Recibido: 30-09-2021
Aceptado: 01-12-2021
©2022 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 51 Núm. 5 pp. 521-526|https://doi.org/10.25237/revchilanestv5128061716
PDF|ePub|RIS
Hiccups and anesthesia
Abstract
Hiccups are a spasmodic and intermittent contraction of the diaphragm and accessory muscles of inspiration, which ends abruptly with the closure of the glottis. It prevents activities of daily living, decreases the quality of life of those who suffer from it and can predispose to regurgitation and dehiscence of the surgical wound. It is usually benign, of unknown cause, being more frequent in men than in women. 70% of the cases present in the ages of 40-60 years and it is the left hemidiaphragm that is affected in most of the cases. There are many causes that originate it, some of them related to anesthesia. In the anesthetized patient, hiccups can interfere with diagnostic studies such as magnetic resonance imaging (MRI), procedures such as radiotherapy and prevent the performance of surgical interventions. The therapeutic options are varied, including non-pharmacological alternatives, pharmacological and invasive procedures.
Resumen
El hipo es una contracción espasmódica e intermitente del diafragma y de los músculos accesorios de la inspiración, que finaliza de forma brusca con el cierre de la glotis. Impide las actividades de vida diaria, disminuye la calidad de vida de quien lo padece y puede predisponer a la regurgitación y la dehiscencia de la herida quirúrgica. Habitualmente es benigno, de causa desconocida, siendo más frecuente en el hombre que en la mujer. El 70% de los casos se presenta en las edades de 40-60 años, siendo el hemidiafragma izquierdo el más afectado en la mayoría de los casos. Son numerosas las causas que lo originan, algunas de ellas relacionadas con la anestesia. En el paciente anestesiado, el hipo puede interferir con estudios de diagnóstico como la resonancia magnética nuclear (RMN), procedimientos como la radioterapia e impedir la realización de intervenciones quirúrgicas. Las opciones terapéuticas son variadas, incluyendo alternativas no farmacológicas, farmacológicas y procedimientos invasivos.
-
Introducción
El término médico para el hipo es singultus, que deriva del latín “singult“ que significa “recuperar el aliento mientras llora”[1]. El hipo es una contracción involuntaria, espasmódica e intermitente del diafragma y de los músculos accesorios de la inspiración, que finaliza de forma brusca con
el cierre de la glotis, produciendo un sonido característico[2]. Las contracciones pueden oscilar entre 4 a 60 por minuto[3]. Es un trastorno que todo ser humano puede tener a lo largo de su vida, con una duración de minutos o años, sin que implique una alteración de la salud[4]. Habitualmente, el hipo es benigno, pudiendo en ocasiones por su intensidad, frecuencia y persistencia, impedir las actividades de vida diaria y llevar a trastornos graves como insomnio, interferencia con la alimentación, deshidratación, estrés, disminución de la calidad de vida, regurgitación y dehiscencia de la herida quirúrgica[5].
Ocurre en todas las edades, desde el feto en el útero hasta los ancianos y no parece haber preferencias raciales o geográficas en su aparición. La frecuencia en el hombre es de 4,28 veces mayor que en la mujer y el 70% de los casos se presenta en edades entre 40-60 años[6]. El hemidiafragma izquierdo se ve afectado en la mayoría de los casos (80%), aunque puede producirse afectación bilateral[4],[7].
El objetivo de esta revisión es ofrecer al anestesiólogo las herramientas no farmacológicas, farmacológicas y de procedimientos invasivos, para el tratamiento rápido y eficaz del hipo agudo durante el perioperatorio.
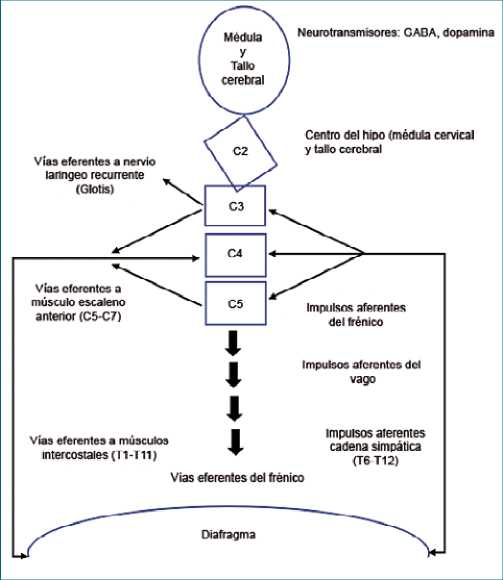
Figura 1. Los impulsos aferentes provienen de los nervios vago, frénico y de la cadena simpática de T6 a T12. Estas aferencias hacen sinapsis en la médula espinal cervical en territorios de C3, C4, C5 y en el encéfalo (centro del hipo). La vía eferente del reflejo incluye los músculos intercostales (T1-T11), el músculo escaleno anterior (C5-C7), el nervio laringeo recurrente (conexiones hacia la glotis) y el frénico.
-
Fisiopatología
La fisiopatología del hipo se desconoce. Se argumenta que es un arco reflejo con impulsos aferentes de los nervios vago, frénico y fibras de la cadena simpática de T6 a T12. Estas aferencias hacen sinapsis en la médula espinal cervical en C3, C4, C5 y en el encéfalo (centro del hipo). La vía eferente del reflejo incluye los músculos intercostales (T1-T11), el músculo escaleno anterior (C5-C7), el nervio laríngeo recurrente (conexiones hacia la glotis) y la parte motora eferente del frénico hasta el diafragma. Los neurotransmisores involucrados en este proceso incluyen el ácido gamma-amino butírico (GABA) y la dopamina[4] (Figura 1).
1) Agudo. Tiene una duración menor de 48 h. Corresponde a la mayoría de los casos y suele deberse a causas benignas.
2) Persistente. Tiene una duración mayor de 48 h y menor de un mes.
3) Intratable o refractario. Es el hipo que persiste más de un mes.
El más frecuente es el agudo, siendo éste el que observaremos durante el acto anestésico y quirúrgico, desconociéndose la mayoría de las veces la causa que lo origina. Se mencionan algunas situaciones y patologías que con frecuencia lo desencadenan[1],[2] (Tabla 1).
El hipo durante la anestesia y cirugía es un fenómeno poco común; sin embargo, puede influir gravemente en el paciente, en el desarrollo del procedimiento quirúrgico o facilitar la aparición de complicaciones quirúrgicas, razones por las cuales, el cese oportuno del síntoma durante la cirugía es esencial[8],[9].
Los pacientes con problemas subyacentes del sistema nervioso central o gastrointestinales, pueden presentar un episodio de hipo después de la estimulación vagal o posterior a la irritación diafragmática por el CO2, luego de la insuflación intra- abdominal en procedimientos laparoscópicos[10].
En el posoperatorio puede provocar aumento de la presión intraabdominal y la posterior dehiscencia de la herida quirúrgica, lo que puede llevar a una reintervención[11].
Es importante tener presente que posterior a un procedimiento anestésico o quirúrgico, en pacientes portadores de patologías neoplásica subyacentes u otras comorbilidades, se pudiera desencadenar la aparición de hipo, que puede hacerse persistente o refractario.
El hipo persistente y refractario es el menos frecuente, teniendo una probabilidad de ocurrencia de 2,4 casos por millón de habitantes[12]. Afecta, generalmente, a hombres altos, con sobrepeso, mayores de 50 años y pueden sugerir etiologías subyacentes graves como enfermedades neoplásicas[1],[2]. El 80% de ellos, son consecuencia de una causa orgánica y el 20% restante se consideran de origen psicógeno[7]. Son más frecuentes en pacientes con trastornos del sistema nervioso central como la enfermedad de Parkinson, el cáncer avanzado y en el reflujo gastroesofágico (RGE)[13],[14].
-
La anestesia como causa del hipo
El hipo que tiene más impacto sobre el trabajo del anestesiólogo es el agudo. El cierre de las cuerdas vocales o el movimiento del paciente como consecuencia del síntoma, pueden interferir con estudios de diagnóstico como la Resonancia Magnética Nuclear (RMN), procedimientos como la radioterapia, facilitar la aparición de complicaciones atribuibles a la cirugía e impedir la realización de intervenciones quirúrgicas[7].
En el intraoperatorio puede ser causado por la técnica anestésica, los fármacos anestésicos y otros medicamentos. Entre los procedimientos usados por el anestesiólogo durante la anestesia, merece atención especial el manejo de la vía aérea con máscara laríngea, que puede causar hipo intraoperatorio, con una incidencia estimada del 1%-5%[15].
Entre las causas relacionadas con la anestesia se mencionan la distensión gástrica como consecuencia de la ventilación a través de la máscara facial y los efectos secundarios de los agentes utilizados para la inducción de la anestesia como el propofol[16]. Algunos informes han sugerido que la anestesia epidural con anestésicos locales de duración prolongada como la bupivacaína y la ropivacaína, puede causar hipo de una manera dosis dependiente. Este efecto podría deberse a alteraciones en la inervación y reflejos gastrointestinales, diafragmáticos o de la pared abdominal[17],[18].
Como causantes del síntoma también se han mencionado la hiperextensión del cuello que puede conducir al estiramiento de las raíces del nervio frénico y el uso de las benzodiacepi- nas a dosis bajas, ya que a dosis altas pueden ayudar a tratarlo[5].
El uso de ventilación con presión positiva es otra causa probable de hipo. Casi todos los pacientes, después de la administración de anestesia general y relajante muscular, reciben ventilación mecánica durante el procedimiento quirúrgico programado. La aplicación de presión positiva a las vías respiratorias puede estimular el sistema respiratorio induciendo así hipo[19].
También parece ocurrir con mayor frecuencia en ciertos tipos de procedimientos quirúrgicos, como aquellos donde hay manipulación directa del diafragma, cirugía gastrointestinal y procedimientos respiratorios como la broncoscopia y la traqueotomía[2]. Otra causa rara pero importante de hipo, es la irritación del nervio frénico a lo largo de su trayecto. Se ha reportado que la estimulación auricular, como consecuencia de los procedimientos de ablación en la fibrilación auricular y la colocación de catéteres venosos centrales pueden causar el síntoma, debido a la proximidad anatómica de la aurícula derecha con la rama derecha del nervio frénico[20],[21].
| Tabla 1. Situaciones y patologías que desencadenan crisis de hipo agudo | |
| Comer rápido | Cambios térmicos en el estómago |
| Alimentación abundante | Estrés |
| Hábito de fumar | Abuso del alcohol |
| Distensión gástrica | Cambios de humor |
| Emociones fuertes | Ansiedad |
| Comidas muy picantes | Bebidas gaseosas |
| Comidas muy frías | Comidas muy calientes |
| Insomnio | Embarazo |
| Fiebre | Aerofagia |
| Enfermedades gastrointestinales | Hernia hiatal |
| Reflujo gastroesofágico | Bibidas carbonatadas |
-
Tratamiento del hipo agudo (Tabla 2)
No existe una guía basada en estudios controlados para tratar el hipo, ya que son muchas las posibles causas que pueden influir en el arco reflejo del mismo. Por esta razón, su tratamiento se basa en estudios observacionales[4]. Los tratamientos están dirigidos, principalmente, a bloquear el arco reflejo mencionado anteriormente a nivel de los desencadenantes gastrointestinales, los músculos respiratorios, el sistema nervioso autónomo o los neurotransmisores[7].
| Tabla 2. Tratamiento del hipo agudo | |
| Opciones no farmacológicas | Opciones farmacológicas |
| Desinflar el estómago | Clorpromazida (FDA): 25-50 mg vía IV c/6-8 h |
| Dispositivos respiratorios nasales lubricados con lidocaína | Metoclopramida 10 mg vía IV c/6-8h
Atropina 0,5 mg vía IV |
| Estimulación faríngea opuesta a los cuerpos vertebrales C2-C3 | Midazolan 5 mg vía IV |
| Presión positiva contínua en la vía aérea (25-30 cm H2O) | Inhibidores de la bomba de protones vía IV |
| Tracción de la parte posterior de cuello | Simpático miméticos (ketamina, efedrina) |
| Retención de CO2 | Relajantes musculares |
| Oler sales (cloruro de amonio | |
| Bloqueo de ganglio estrellado | Otros antidopaminérgicos (droperidol: 625 pg |
| Bloqueo epidural en C7 | Bloqueo nervio frénico izquierdo |
El objetivo terapéutico principal, es el tratamiento de la causa desencadenante, la cual generalmente es desconocida. Por ello, son múltiples las opciones terapéuticas no farmacológicas y farmacológicas utilizadas para tratarlo. Cuando desconocemos la causa que origina el hipo, se debe iniciar el tratamiento con opciones no farmacológicas y si no hay respuesta a ellas, debemos continuar con las farmacológicas.
Opciones no farmacológicas:
1) Desinflar el estómago, ya que el inflarlo con gases anestésicos puede ser frecuente durante la ventilación con máscara facial.
2) Colocación de dispositivos respiratorios nasales lubricados con lidocaína[22].
3) Estimulación de la faringe opuesta a los cuerpos vertebrales de C2-C3, insertando un catéter nasal lubricado con un anestésico local (cánula nasofaríngea). A través de él, se puede succionar la faringe removiendo mucosidad y las secreciones acumuladas. Esta estimulación se debe mantener durante 30 segundos, aconsejándose dejar la cánula durante el transoperatorio. Este procedimiento es una forma eficaz de detener el hipo agudo y al mismo tiempo evitar la polifarmacia[22].
4) Aplicación de presión positiva continua en la vía aérea. La presión a ser aplicada debe ser de 25-30 cm de H2O[23].
5) Liberación suboccipital, aplicando tracción en la parte posterior del cuello. Este procedimiento, estira los músculos suboccipitales y la fascia en el dermatoma C2, disminuyendo así la presión sobre el nervio vago[24].
6) Retención de CO2. En el contexto intraoperatorio, esto se puede lograr mediante una hipoventilación deliberada durante la ventilación mecánica. Se comenta que los valores efectivos del CO2 para detener el hipo deben ser de al menos 48 mmHg. Estos niveles elevados del gas se opondrían a las señales de hipo que surgen de la médula[25].
7) Maniobras que estimulen el paladar blando, la úvula y la faringe. Entre ellas la instilación nasofaríngea de 5 ml de solución salina fría[26].
8) Oler algunas sales como el cloruro de amonio. Esto puede ser ventajoso en pacientes con respiración espontánea y se- dados[26].
9) Bloqueo del ganglio estrellado. Este procedimiento produce bloqueo simpático en el arco reflejo del hipo. Se menciona como una opción terapéutica a ser usada a discreción del médico tratante o pasar a las opciones terapéuticas farma- cológicas[27].
10) Bloqueo epidural cervical en C7. Se ha mencionado como una opción terapéutica a tener en cuenta, para tratar el hipo en el posoperatorio[28].
Opciones farmacológicas:
El hipo intraoperatorio puede tratarse con diversos agentes farmacológicos, cuyos mecanismos de acción aún son especulativos. Entre ellos mencionaremos, agentes anticolinérgicos como clorpromazina, metoclopramida, atropina, midazolam e inhibidores de la bomba de protones[3].
1) Clorpromazina. Es el fármaco de elección para tratar el hipo. Es el único medicamento aprobado por la Administración de Alimentos y Medicamentos de los EE. UU (FDA, por sus siglas en inglés) para el tratamiento del singulto. Se puede administrar por vía IV, vía IM y vía oral. Se recomienda una dosis de 25-50 mg por vía IV o vía IM, cada 6-8 h[29].
El tratamiento de ser requerido, pudiera continuarse durante 7-10 días[30].
Si no hay éxito con la clorpromazina, la segunda opción terapéutica es la metoclopramida.
2) Metoclopramida. Es un agente pro cinético que se utiliza para atenuar los desencadenantes gastrointestinales del hipo, como la distensión gástrica y el RGE[3].
Tiene un efecto antagonista sobre el receptor de la dopami- na y agonista sobre la serotonina. Se le considera una de las opciones más seguras para el tratamiento del hipo inducido por los anestésicos. Adicionalmente, al aumentar la presión del esfínter esofágico inferior, la metoclopramida puede reducir el riesgo de aspiración en pacientes con RGE. Se usan dosis de 10 mg por vía IV tres o cuatro veces al día[31].
3) Anticolinérgicos como la atropina. Los efectos de la acetil- colina sobre el tracto gastrointestinal aumentan el tono y la contractilidad del músculo liso. La atropina parece bloquear el impulso aferente del arco reflejo mediado por el vago y tambien la parte eferente proveniente del centro del hipo. Una dosis de 0,5 mg por vía intravenosa disminuye la presión intraesofágica[32].
4) Midazolam. Se ha considerado como un agente desencadenante del hipo. Sin embargo, se ha demostrado que una dosis de 5 mg por vía IV alivia el hipo casi de inmediato[33].
5) Inhibidores de la bomba de protones. Son fármacos pro cinéticos como la metoclopramida, utilizados también para atenuar los desencadenantes gastrointestinales del hipo, como la distensión gástrica y el RGE. Entre ellos, omeprazol, lansoprazol, dexlansoprazol, rabeprazol y pantoprazol[34].
6) Se han utilizado otros agentes antidopaminérgicos como la proclorperazina y el droperidol para tratar el hipo en las dosis utilizadas para las náuseas y los vómitos posoperatorios[35]. Los fármacos que inhiben los impulsos vagales aferentes del reflejo del hipo, incluyen agentes simpaticomiméticos como la ketamina y la efedrina y anestésicos locales como la lidocaína. También se pueden usar de ser necesarios, los agentes relajantes neuromusculares para atenuar el movimiento de los músculos respiratorios y de las cuerdas vocales ocasionados por el síntoma[36].
7) Ante la falta de respuesta a las opciones no farmacológicas y farmacológicas, otra alternativa terapéutica es el bloqueo del nervio frénico. De optarse por esta opción, se debe realizar el procedimiento bajo visión ecográfica, intentándose localizar el hemidiafragma afectado[37]. Si esto no es posible, se debe realizar primero el bloqueo del nervio frénico izquierdo, que parece ser el más afectado[4],[7].
La interrupción bilateral, puede dar lugar a complicaciones respiratorias importantes y no siempre cura el hipo porque están involucrados otros músculos respiratorios.
Todos los tratamientos descritos deben ser explorados antes de considerarse esta opción terapéutica[38].
-
Conclusiones
El hipo es una contracción involuntaria, espasmódica e intermitente del diafragma y de los músculos accesoriorios de la inspiración. Si bien es cierto que no es una enfermedad, tiene repercusiones importantes en los pacientes que van, desde las alteraciones de las actividades de vida diaria hasta la dehiscencia de heridas en el posoperatorio. El más frecuente es el agudo, de causa benigna generalmente, no siendo así con el refractario o intratable. Hasta hoy, no existe un tratamiento específico para el síntoma, motivo por el cual el anestesiólogo debe conocer las diferentes opciones no farmacológicas, farmacológicas y procedimientos, en la búsqueda de un tratamiento eficaz del síntoma en el peri operatorio.
No tenemos fuente de financiamiento.
No tenemos conflicto de intereses en el desarrollo de la revisión.
Referencias
1. Cole JA, Plewa MC. Singultus[Updated 2021 Jul 15] Stat Pearls [Internet]Treasure Island (FL): Stat Pearls Publishing; 2021 Jan., Available from https://www.ncbi.nlm.nih.gov/books/NBK538225/
2. Chang FY, Lu CL. Hiccup: mystery, nature and treatment. J Neurogastroenterol Motil. 2012 Apr;18(2):123–30. Available from: https://pubmed.ncbi.nlm.nih.gov/22523721/ https://doi.org/10.5056/jnm.2012.18.2.123 PMID:22523721
3. Steger M, Schneemann M, Fox M. Systemic review: the pathogenesis and pharmacological treatment of hiccups. Aliment Pharmacol Ther. 2015 Nov;42(9):1037–50. Available from: https://pubmed.ncbi.nlm.nih.gov/26307025/.doi.org/10.1111/apt.13374 https://doi.org/10.1111/apt.13374 PMID:26307025
4. Pankl S, Quezel M, Bruetman J, Finn B, Young P. Hipo, un desafío diagnóstico. Medicina (Buenos Aires)20124;74:57-59 (“Internet”), acceso 10 de octubre de 2021. Disponible en: https://medicinabuenosaires.com/revistas/vol74-14/n1/57-59-MED6013.pdf
5. Seshadri SM, Benumof J. A Minor Hipccup: Singultus, Regurgitation and Aspiration Under Anesthesia. In Benumof J, Manecke GR (eds). Clinical Anesthesiology II. Lessons from Morbidity and Mortality Conferences. ed. Springer Nature Switzerland; 2019. p391-404. Available from: https://doi.org/10.1007/978-3-030-12365-9.
6. Eroglu O. The effect of gender differences in protracted hiccups. Niger J Clin Pract. 2018 Oct;21(10):1356–60. Available from: https://pubmed.ncbi.nlm.nih.gov/30297571/.doi:10.4103/njcp.njcp_101_18 PMID:30297571
7. Hiccups (“Internet”), acceso el 10 de octubre de 2021. Available from: https://emedicine.medscape.com/article/775746-overview#showall
8. Stuth EA, Stucke AG, Berens RJ. Negative-pressure pulmonary edema in a child with hiccups during induction. Anesthesiology. 2000 Jul;93(1):282–4. https://doi.org/10.1097/00000542-200007000-00046 PMID:10861177
9. Rullo S, Ticconi C, Marchetti AA, Grande M. Common iliac artery injury during the abdominal entry phase of gynecologic laparoscopy: a case report. J Reprod Med. 2007 Nov;52(11):1052–4. Available from: https://pubmed.ncbi.nlm.nih.gov/18161405/ PMID:18161405
10. Kohse EK, Hollmann MW, Bardenheuer HJ, Kessler J. Chronic Hiccups: An Underestimated Problem. Anesth Analg. 2017 Oct;125(4):1169–83. Available from: https://pubmed.ncbi.nlm.nih.gov/28759492/ https://doi.org/10.1213/ANE.0000000000002289 PMID:28759492
11. Rafizadeh S, Schenk A, Champion E, Julka I. Regional Anesthesia to the Rescue: Phrenic Nerve Block to Prevent Wound Dehiscence From Intractable Hiccups-A Case Report. A A Pract. 2021 May;15(5):e01452. Available from: https://pubmed.ncbi.nlm.nih.gov/33999910/ https://doi.org/10.1213/XAA.0000000000001452 PMID:33999910
12. Lee GW, Kim RB, Go SI, Cho HS, Lee SJ, Hui D, et al. Gender Differences in Hiccup Patients: Analysis of Published Case Reports and Case-Control Studies. J Pain Symptom Manage. 2016 Feb;51(2):278–83. Available from: https://pubmed.ncbi.nlm.nih.gov/26596880/.doi https://doi.org/10.1016/j.jpainsymman.2015.09.013 PMID:26596880
13. Porzio G, Aielli F, Verna L, Aloisi P, Galletti B, Ficorella C. Gabapentin in the treatment of hiccups in patients with advanced cancer: a 5-year experience. Clin Neuropharmacol. 2010 Jul;33(4):179–80. Available from: https://pubmed.ncbi.nlm.nih.gov/20414106/ https://doi.org/10.1097/WNF.0b013e3181de8943 PMID:20414106
14. Calsina-Berna A, García-Gómez G, González-Barboteo J, Porta-Sales J. Treatment of chronic hiccups in cancer patients: a systematic review. J Palliat Med. 2012 Oct;15(10):1142–50. Available from: https://pubmed.ncbi.nlm.nih.gov/22891647/ https://doi.org/10.1089/jpm.2012.0087 PMID:22891647
15. Mathew J, Shen S, Liu H. Intraoperative Laryngeal Mask Airway-Related Hiccup: an Overview. Transl Perioper Pain Med. 2020;7(1):145–51. Available from: https://pubmed.ncbi.nlm.nih.gov/33869664/ https://doi.org/10.31480/2330-4871/103 PMID:33869664
16. Landers C, Turner D, Makin C, Zaglul H, Brown R. Propofol associated hiccups and treatment with lidocaine. Anesth Analg. 2008 Nov;107(5):1757–8. Available from: https://pubmed.ncbi.nlm.nih.gov/18931247/ https://doi.org/10.1213/ane.0b013e3181853605 PMID:18931247
17. Bagdure DN, Reiter PD, Bhoite GR, Dobyns EL, Laoprasert P. Persistent hiccups associated with epidural ropivacaine in a newborn. Ann Pharmacother. 2011 Jun;45(6):e35–35. Available from: https://journals.sagepub.com/doi/abs/10.1345/aph.1P760 https://doi.org/10.1345/aph.1P760 PMID:21652787
18. McAllister RK, McDavid AJ, Meyer TA, Bittenbinder TM. Recurrent persistent hiccups after epidural steroid injection and analgesia with bupivacaine. Anesth Analg. 2005 Jun;100(6):1834–6. Available from: https://pubmed.ncbi.nlm.nih.gov/15920222/ https://doi.org/10.1213/01.ANE.0000153016.82444.20 PMID:15920222
19. Kyogoku M, Inata Y, Takeuchi M. Ventilator-Induced Hiccups. J Pediatr. 2017 Oct;189:238. Available from: https://pubmed.ncbi.nlm.nih.gov/28735978/doi https://doi.org/10.1016/j.jpeds.2017.06.065 PMID:28735978
20. Doshi H, Vaidyalingam R, Buchan K. Atrial pacing wires: an uncommon cause of postoperative hiccups. Br J Hosp Med (Lond). 2008 Sep;69(9):534. Available from: https://pubmed.ncbi.nlm.nih.gov/18819310/ https://doi.org/10.12968/hmed.2008.69.9.31053 PMID:18819310
21. Sav T. Hiccups, a rare complication arising from use of a central venous catheter. Hemodial Int. 2010;14:337–8. Available from: https://pubmed.ncbi.nlm.nih.gov/20618874/. https://doi.org/10.1111/j.1542-4758.2010.00458.x.
22. Orlovich DS, Brodsky JB, Brock-Utne JG. Nonpharmacologic Management of Acute Singultus (Hiccups). Anesth Analg. 2018 Mar;126(3):1091. Available from: https://pubmed.ncbi.nlm.nih.gov/29324501/ https://doi.org/10.1213/ANE.0000000000002789 PMID:29324501
23. Saitto C, Gristina G, Cosmi EV. Treatment of hiccups by continuous positive airway pressure (CPAP) in anesthetized subjects. Anesthesiology. 1982 Oct;57(4):345. Available from: https://pubmed.ncbi.nlm.nih.gov/6751158/ https://doi.org/10.1097/00000542-198210000-00027 PMID:6751158
24. Kwan CS, Worrilow CC, Kovelman I, Kuklinski JM. Using suboccipital release to control singultus: a unique, safe, and effective treatment. Am J Emerg Med. 2012 Mar;30(3):514.e5-7. Available from: https://pubmed.ncbi.nlm.nih.gov/21447433/) https://doi.org/10.1016/j.ajem.2011.01.012.
25. Obuchi T, Shimamura S, Miyahara N, Fujimura N, Iwasaki A. CO2 retention: the key to stopping hiccups. Clin Respir J. 2018 Aug;12(8):2340–5. Available from: https://pubmed.ncbi.nlm.nih.gov/29729130/ https://doi.org/10.1111/crj.12910 PMID:29729130
26. Bannon MG. Termination of hiccups occurring under anesthesia. Anesthesiology. 1991 Feb;74(2):385. Available from: https://pubmed.ncbi.nlm.nih.gov/1990922/ https://doi.org/10.1097/00000542-199102000-00038 PMID:1990922
27. Lee AR, Cho YW, Lee JM, Shin YJ, Han IS, Lee HK. Treatment of persistent postoperative hiccups with stellate ganglion block: three case reports. Medicine (Baltimore). 2018 Nov;97(48):e13370. Available from: https://pubmed.ncbi.nlm.nih.gov/30508930/ https://doi.org/10.1097/MD.0000000000013370 PMID:30508930
28. Sato S, Asakura N, Endo T, Naito H. Cervical epidural block can relieve postoperative intractable hiccups. Anesthesiology. 1993 Jun;78(6):1184–6. Available from: https://pubmed.ncbi.nlm.nih.gov/8512115/ https://doi.org/10.1097/00000542-199306000-00026 PMID:8512115
29. Friedgood CE, Ripstein CB. Chlorpromazine (thorazine) in the treatment of intractable hiccups. J Am Med Assoc. 1955 Jan;157(4):309–10. Available from: https://jamanetwork.com/journals/jama/article-abstract/298992 https://doi.org/10.1001/jama.1955.02950210005002 PMID:13221413
30. Polito NB, Fellows SE. Pharmacologic Interventions for Intractable and Persistent Hiccups: A Systematic Review. J Emerg Med. 2017 Oct;53(4):540–9. Available from: https://pubmed.ncbi.nlm.nih.gov/29079070/ https://doi.org/10.1016/j.jemermed.2017.05.033 PMID:29079070
31. Pinczower GR. Stop those hiccups! Anesth Analg. 2007 Jan;104(1):224. Available from: https://journals.lww.com/anesthesiaanalgesia/fulltext/2007/01000/stop_those_hiccups_.78.aspx https://doi.org/10.1213/01.ane.0000249797.21693.1e PMID:17179294
32. Kanaya N, Nakayama M, Kanaya J, Namiki A. Atropine for the treatment of hiccup after laryngeal mask insertion. Anesth Analg. 2001 Sep;93(3):791–2. Available from: https://pubmed.ncbi.nlm.nih.gov/11524358/ https://doi.org/10.1097/00000539-200109000-00047 PMID:11524358
33. Wilcock A, Twycross R. Midazolam for intractable hiccup. Journal of Pain and Symptom Management. 1996; 12 (1): 59–61. Available from: https://pubmed.ncbi.nlm.nih.gov/8718918/. (96) 00051-6 https://doi.org/10.1016/0885-3924(96)00051-6.
34. Kohse EK, Hollmann MW, Bardenheuer HJ, Kessler J. Chronic Hiccups: An Underestimated Problem. Anesth Analg. 2017 Oct;125(4):1169–83. Available from: https://pubmed.ncbi.nlm.nih.gov/28759492/ https://doi.org/10.1213/ANE.0000000000002289 PMID:28759492
35. Friedman NL. Hiccups: a treatment review. Pharmacotherapy. 1996 Nov-Dec;16(6):986–95. Available from: https://pubmed.ncbi.nlm.nih.gov/8947969/ PMID:8947969
36. Kirby RR. Clinical anesthesia practice. 2nd ed. Philadelphia: Saunders; 2002. p. 86.
37. Zhang Y, Duan F, Ma W. Ultrasound-guided phrenic nerve block for intraoperative persistent hiccups: a case report. BMC Anesthesiol. 2018 Sep;18(1):123. https://doi.org/10.1186/s12871-018-0589-2 PMID:30185159
38. Fast Five Quiz. Hiccups, acceso el 10 de octubre de 2021. Available from: https://reference.medscape.com/viewarticle/955175_6)

 ORCID
ORCID