Laura Jimena Prada Martínez1,*, Laura Juliana Gómez Márquez1, Wilson Daniel Vargas Useche2
Recibido: 03-08-2022
Aceptado: 12-10-2022
©2023 El(los) Autor(es) – Esta publicación es Órgano oficial de la Sociedad de Anestesiología de Chile
Revista Chilena de Anestesia Vol. 52 Núm. 2 pp. 240-243|https://doi.org/10.25237/revchilanestv5203021239
PDF|ePub|RIS
Abstract
Notalgia paresthetica (NP) is an under-diagnosed condition characterized by the presence of neuropathic pain associated with itching, in most cases localized at the dermatomes corresponding to the dorsal column of T2-T6; these symptoms are associated with the presence of skin lesions described as hyperpigmented macules in the affected areas. The etiology is multifactorial and multiple theories have been described, among them, the compromise of the cutaneous endings coming from the posterior branch of the nerve roots from T2 to T6. Different approaches are mentioned in the literature as treatment for NP, including systemic pharmacological management with neuromodulators, topical management with local anesthetics and capsaicin, and interventional analgesic strategies, among others. We present the case of a patient with NP who received multimodal pharmacological management with a favorable response.
Resumen
La notalgia parestésica (NP) es una condición poco diagnosticada que se caracteriza por la presencia de dolor de componente neuropático y prurito, se localiza a nivel de los dermatomas correspondientes a la columna dorsal de T2-T6 en la mayoría de los casos; dichos síntomas se asocian a la presencia de lesiones en piel descritas como máculas hiperpigmentadas en los sitios afectados. Su etiología es multifactorial y se han descrito múltiples teorías, dentro de ellas se destaca el compromiso de las terminaciones cutáneas provenientes de la rama posterior de las raíces nerviosas de T2 a T6. Como tratamiento de la NP se menciona en la literatura diferentes abordajes incluyendo el manejo farmacológico sistémico con neuromoduladores, tópico con anestésicos locales y capsaicina y tratamiento analgésico intervencionista entre otros. Se presenta el caso de un paciente con NP que ha recibido manejo farmacológico multimodal con una respuesta favorable.
-
Introducción
La notalgia parestésica (NP) es una neuropatía sensorial poco común, infradiagnosticada, con una etiología poco conocida, posiblemente secundaria a una alteración en las terminaciones cutáneas del ramo posterior de los nervios espinales de T2-T6[1]. Afecta predominantemente a mujeres, con inicio en la edad media[1],[2], aunque se han reportado algunos casos en pacientes más jóvenes[3]. Se caracteriza por la presencia de una mácula hiperpigmentada de bordes irregulares, usualmente unilateral, acompañada de prurito crónico, dolor localizado, parestesias e hipo o hiperestesias[4], con períodos de remisión y exacerbación[3].
El diagnóstico es clínico, basado en los síntomas reportados y los hallazgos al examen físico en el área afectada[3], ya que los hallazgos paraclínicos y radiológicos brindan datos limitados[1], dentro del abordaje inicial se deben considerar los diagnósticos diferenciales para prurito localizado con pigmentación[4]. A la fecha no se ha definido un tratamiento definitivo para la NP[5], las opciones terapéuticas son variadas y se han descrito agentes tópicos, tratamientos orales con neuromoduladores y diferentes modalidades como el uso de TENS, fototerapia, toxina botulínica e incluso bloqueos paravertebrales[6],[7].
A continuación, se describe el caso de un paciente con dolor neuropático localizado, asociado a la aparición de 2 máculas hiperpigmentadas con sospecha de notalgia parestésica y los diferentes abordajes terapéuticos instaurados.
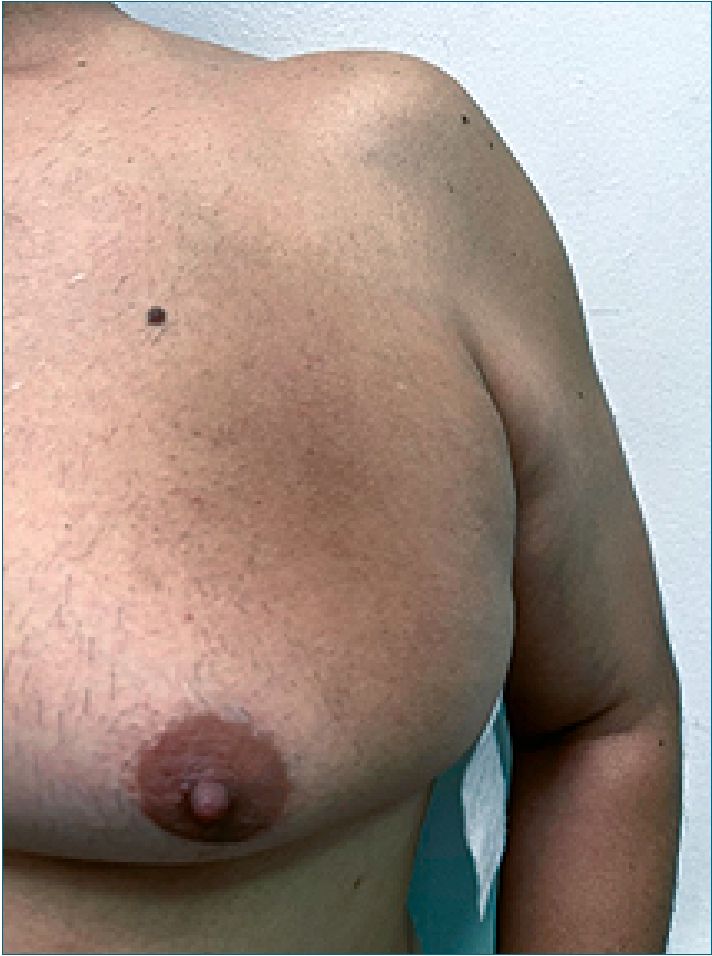
Figura 1. Se observan cambios tróficos con cambios de hiperpigmentación e hiperqueratosis.
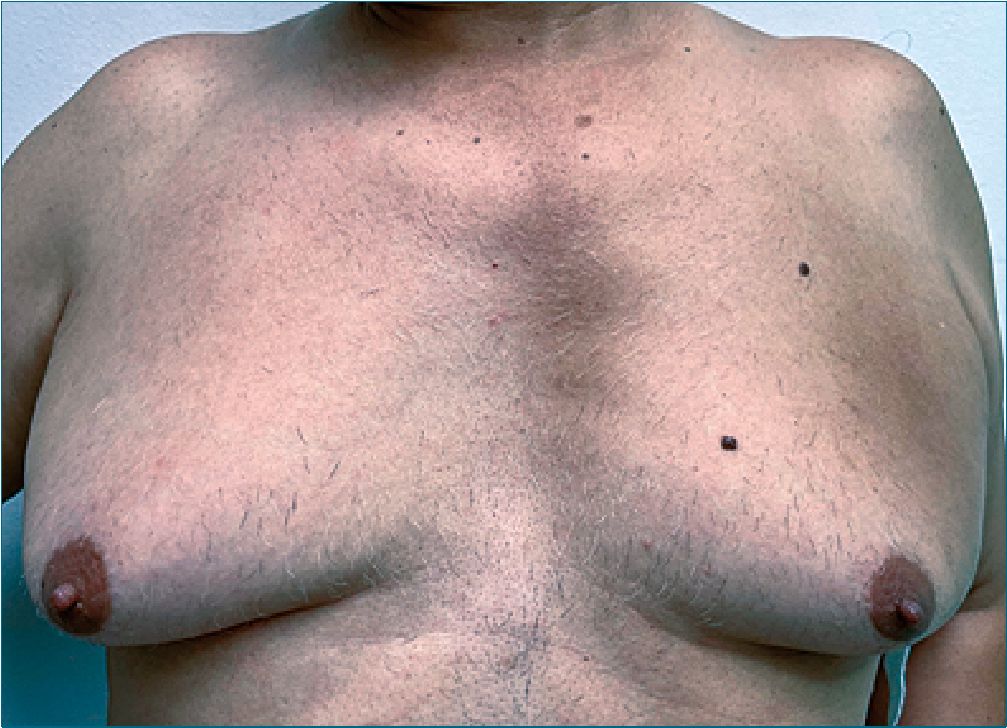
Figura 2. A la izquierda se observa a nivel esternal mácula hiperpigmentada y a la derecha en región pectoral una segunda mácula hiperpigmentada.
-
Presentación del caso
Se reporta caso de un paciente masculino de 58 años de edad con antecedente de hipertensión arterial crónica, bradicardia sinusal, osteopenia y sobrepeso quien consulta el 06/12/2021 a servicio de clínica de dolor por cuadro clínico de 4 meses de evolución consistente en dolor tipo ardor y quemazón asociado a sensación de pinchazos y corriente eléctrica localizado en región torácica predominantemente en área pectoral izquierda EVA al momento de la consulta 4/10, EVA máximo 6/10, EVA mínimo 3/10; posteriormente, reporta aparición de mácula hiperpigmentada en la misma zona dolorosa asociada a prurito. Al examen físico se evidenció en mama izquierda una mácula hiperpigmentada de bordes mal definidos que compromete cuadrante superior en inferior externo (Figura 1) y una lesión de similares características a nivel esternal (Figura 2). Adicionalmente, se evidenciaron algunas pápulas planas foliculares hiperpigmentadas de bordes bien definidos en cuadrante superior interno de mama izquierda.
Dentro de los estudios iniciales se solicitó IgG de herpes zoster (778 mui/ml) por lo que recibió tratamiento con aciclovir por 5 días, radiografía de columna cervical con evidencia de formaciones osteofíticas anterolaterales de tracción en los cuerpos vertebrales del segmento comprendido de C4 hasta C7, calcificación hacia el segmento anteroinferior frente a C6 correspondiente a osteofito avulsionado, disminución evidente de segmento C6-C7 e hipertrofia de uncovertebrales que posiblemente protruyen hacia los agujeros de conjugación reduciendo su luz a este nivel; radiografía de columna dorsal con desmineralización ósea y cambios degenerativos caracterizados por formaciones osteofíticas marginales, anterolaterales toracolumbares con una leve reducción de los espacios intervertebrales torácicos inferiores y medios incrementando la cifosis.
Recibió manejo sintomático inicial con gabapentina 400 mg noche con posterior ajuste a 400 mg cada 12 h y lidocaína tópica parches al 5% de manera permanente. Fue valorado por cardiología quienes descartaron componente anginoso y cardiovascular del síntoma, dermatología quienes conceptúan es pertinente descartar amiloidosis macular por lo que solicitaron biopsia de piel y neurología quienes determinaron realización de resonancia de columna dorsal. Asistió a control con clínica de dolor y dermatología 5 meses después manifestando no hubo ningún cambio de las lesiones en piel, con percepción de mejoría parcial del dolor, con EVA al momento de la consulta 3/10, EVA máximo 8/10, EVA min 0/10 con percepción de empeoramiento del dolor cuando no toma la gabapentina.
Dado lo anterior dermatología definió inicio de capsaicina tópica mientras espera realización de biopsia de piel y clínica de dolor determinó aumento de dosis de gabapentina a 400 mg cada 8 h.
-
Discusión
La notalgia parestésica (NP) es una neuropatía sensorial poco común, descrita por primera vez por Aswazaturow en 1934 y posteriormente por Weber et al. en 1988[6], la etiología exacta no se conoce, sin embargo, se cree es secundaria a una alteración en las terminaciones cutáneas del ramo posterior de los nervios espinales de T2-T6[1]. La mayoría de los estudios sugieren la asociación con cambios degenerativos de la columna cérvico-dorsal, factores como el ángulo anatómico de las fibras sensitivas que penetran a través del músculo multífido o la radi- culopatía torácica por atrapamiento nervioso[8].
La NP ocurre principalmente en mujeres, en edades entre los 54 a 62 años[1], aunque se han reportado algunos casos hereditarios en pacientes más jóvenes, asociado a neoplasias endocrinas múltiples tipo 2A (MEN 2A)[3]. Se caracteriza por la presencia de una mácula hiperpigmentada de bordes irregulares, usualmente unilateral, acompañada de prurito crónico, dolor localizado, parestesias e hipo o hiperestesias[4], con periodos de remisión y exacerbación[3], con gran impacto en la calidad de vida de los pacientes.
El diagnóstico es clínico, basado en los síntomas reportados y los hallazgos al examen físico en el área afectada[3], ya que los hallazgos paraclínicos y radiológicos brindan datos limitados[1]; se deben considerar los diagnósticos diferenciales para prurito localizado con pigmentación como la neuro dermatitis, liquen simple, tinea versicolor, amiloidosis cutánea, entre otros[4].
El tratamiento de la NP representa un desafío, debido a su patogénesis no clara[8], existe una variedad de intervenciones terapéuticas que incluyen el uso de medicamentos tópicos, el más utilizado a la fecha es la capsaicina en presentaciones en crema al 0,025% o parches de 8% comparables en términos de eficacia[9], con reportes de mejoría del prurito hasta en el 70% de los pacientes[7]. Se han descrito otras alternativas tópicas como el tacrolimus al 0,1% 2 veces al día, el uso de anestésicos locales como la lidocaína en crema al 2,5%, con reducción de los síntomas, pero, con recaída tras el cese. Otros medicamentos mencionados sin reporte de efectividad en la literatura para NP incluyen el uso de corticoides, amitriptilina y ketamina tópi- cos[7].
En cuanto al manejo sistémico, se incluye el manejo con gabapentina, oxcarbazepina y amitriptilina, las dosis suelen ser más bajas que para otras condiciones, con titulación hasta control sintomático; la gabapentina ha reportado mayor efectividad comparada con la capsaicina al 0,025%[8], la oxcarbazepina y amitriptilina tienen respuesta parcial, con pocos efectos adversos[10], desafortunadamente la mayoría de agentes sistémicos se deben continuar de manera prolongada por recaída de los síntomas tras su cese.
En casos refractarios de NP con los abordajes descritos previamente, se ha planteado el uso de toxina botulínica intradermal, la eficacia reportada es mixta, desde resolución completa en algunos casos, hasta ensayos clínicos que no muestran diferencias entre el placebo y la aplicación de la toxina[11],[12]. Otros manejos incluyen el uso de TENS, fototerapia e incluso bloqueos paravertebrales[6]. Nuevas modalidades que parecen prometedoras, pero requieren de estudios adicionales para establecer su rol en NP son el uso de criolipólisis o naltrexona tópica[7].
Nuestro paciente recibió dentro del tratamiento inicial ga- bapentina a dosis bajas asociado a parches de lidocaína, con mejoría parcial de los síntomas, por lo que en el seguimiento se optimizó el manejo farmacológico tópico con capsaicina y se tituló la gabapentina.
-
Conclusiones
La NP es una neuropatía sensorial, crónica, poco frecuente e infradiagnosticada, que representa todo un desafío para el diagnóstico y tratamiento por su patogénesis no clara, por ende, requiere de una evaluación por un equipo multidisciplinario; dentro de los abordajes terapéuticos se ha planteado el uso de terapias combinadas con agentes tópicos, sistémicos y cuando se presente refractariedad modalidades intervencionistas.
Apoyo financiero y patrocinio: Todos los autores firmantes declaran no haber tenido ninguna fuente de financiación.
Conflictos de interés: Los autores declaran no tener ningún conflicto de interés en relación con este trabajo.
Responsabilidades éticas: Este reporte de caso recibió la aprobación del Comité de Ética bajo el Acta No. 13, ID 200742, del día 01 de julio de 2022 del Comité de Ética en Investigación del Hospital Militar Central.
Derecho a la privacidad y consentimiento informado: Los autores declaran que en este artículo no aparecen datos de pacientes. Los autores han obtenido el consentimiento informado del paciente y/o sujeto referido en el artículo.
-
Referencias
1. Mülkoglu C, Nacır B. Notalgia paresthetica: clinical features, radiological evaluation, and a novel therapeutic option [Internet]. Vol. 20, BMC Neurology. 2020. Available from: https://doi.org/10.1186/s12883-020-01773-6. LB – m3Ny
2. Akram A. Notalgia Paresthetica: Cervical Spine Disease and Neuropathic Pruritus [Internet]. Cureus. 2021 Jan;13(1):e12975. https://doi.org/10.7759/cureus.12975 PMID:33654636
3. Šitum M, Kolić M, Franceschi N, Pećina M. NOTALGIA PARESTHETICA [Internet]. Acta Clin Croat. 2018 Dec;57(4):721–5. https://doi.org/10.20471/acc.2018.57.04.14 PMID:31168209
4. Howard M, Sahhar L, Andrews F, Bergman R, Gin D. Notalgia paresthetica: a review for dermatologists [Internet]. Int J Dermatol. 2018 Apr;57(4):388–92. https://doi.org/10.1111/ijd.13853 PMID:29243804
5. Shin J, Kim YC. Neuropathic itch of the back: a case of notalgia paresthetica [Internet]. Ann Dermatol. 2014 Jun;26(3):392–4. https://doi.org/10.5021/ad.2014.26.3.392 PMID:24966642
6. Arellano MM, Poblet FJ, Modesto SJ, Jiménez BF, Leturia DI. Notalgia parestésica: a propósito de un caso. Rev Mex Med Fis Rehab. 2018;30(1–2):26–8.
7. Ansari A, Weinstein D, Sami N. Notalgia paresthetica: treatment review and algorithmic approach [Internet]. J Dermatolog Treat. 2020 Jun;31(4):424–32. https://doi.org/10.1080/09546634.2019.1603360 PMID:30942103
8. Maciel AA, Cunha PR, Laraia IO, Trevisan F. Efficacy of gabapentin in the improvement of pruritus and quality of life of patients with notalgia paresthetica [Internet]. Vol. 89, Anais Brasileiros de Dermatologia. 2014. p. 570–5. Available from: http://dx.doi.org/10.1590/abd1806-4841.20142777 LB – LL07
9. Metz M, Krause K, Maurer M, Magerl M. Treatment of notalgia paraesthetica with an 8% capsaicin patch [Internet]. Br J Dermatol. 2011 Dec;165(6):1359–61. https://doi.org/10.1111/j.1365-2133.2011.10501.x PMID:21711344
10. Yeo B, Tey HL. Effective treatment of notalgia paresthetica with amitriptyline [Internet]. J Dermatol. 2013 Jun;40(6):505–6. https://doi.org/10.1111/1346-8138.12154 PMID:23621865
11. Maari C, Marchessault P, Bissonnette R. Treatment of notalgia paresthetica with botulinum toxin A: a double-blind randomized controlled trial [Internet]. J Am Acad Dermatol. 2014 Jun;70(6):1139–41. https://doi.org/10.1016/j.jaad.2013.12.006 PMID:24831319
12. Weinfeld PK. Successful treatment of notalgia paresthetica with botulinum toxin type A [Internet]. Arch Dermatol. 2007 Aug;143(8):980–2. https://doi.org/10.1001/archderm.143.8.980 PMID:17709655

 ORCID
ORCID

 Creative Commons Attribution
Creative Commons Attribution